Диференційна діагностика бронхообструктивного синдрому у дітей

Под бронхообструктивным синдромом (БС) понимают совокупность клинических симптомов, отражающих нарушение проходимости бронхов вследствие сужения их просвета. БС нередко встречается у детей раннего возраста. От 30 до 50% детей первых трех лет жизни имеют те или иные проявления бронхообструктивного синдрома, вследствие чего проблемы дифференциальной диагностики этого состояния крайне важны.
БС — это ведущий признак, который объединяет группу острых, рецидивирующих и хронических заболеваний легких, но он не является самостоятельной нозологической формой и не может фигурировать в качестве диагноза. Следует отметить, что БС не синоним бронхоспазма, хотя во многих случаях бронхоспазм играет важную, а иногда ведущую роль в генезе заболевания. Обычно БС выявляется у детей первых четырех лет жизни, но может диагностироваться и в более старшем возрасте.
В таблице 1 указаны основные причины возникновения БС у детей.
Наиболее важное значение имеют возрастные особенности респираторной системы ребенка. Бронхи у маленьких детей имеют меньший диаметр, чем у взрослых. Слизистая трахеи и бронхов быстро реагирует отеком и гиперсекрецией слизи в ответ на развитие вирусной инфекции. Узость бронхов и всего дыхательного аппарата значительно увеличивает аэродинамическое сопротивление. Так, отек слизистой бронхов всего на 1 мм вызывает повышение сопротивления току воздуха в трахее более чем на 50% [1].
Для детей раннего возраста характерны податливость хрящей бронхиального тракта, недостаточная ригидность костной структуры грудной клетки, свободно реагирующей втяжением уступчивых мест на повышение сопротивления в воздухоносных путях, а также ряд особенностей положения и строения диафрагмы. Несомненное влияние на функциональные нарушения органов дыхания у маленького ребенка оказывают и такие факторы, как более длительный сон, частый плач, преимущественное положение лежа на спине в первые месяцы жизни.
Важную роль играет респираторная вирусная инфекция. К числу вирусов, наиболее часто вызывающих БС, относят респираторно-синцитиальный вирус (около 50%), вирус парагриппа, микоплазму пневмонии, реже — вирусы гриппа и аденовирус.
Среди факторов окружающей среды, которые могут приводить к развитию обструктивного синдрома, особо важное значение придается пассивному курению в семье. Под влиянием табачного дыма происходит гипертрофия бронхиальных слизистых желез, нарушается мукоцилиарный клиренс, замедляется продвижение слизи. Пассивное курение провоцирует деструкцию эпителия бронхов. Особенно ранимыми в этом плане считаются дети первого года жизни.
Другим важным неблагоприятным фактором является загрязнение окружающей атмосферы индустриальными газами, а также органической и неорганической пылью.
Большинство исследователей признают влияние факторов преморбидного фона на развитие БС. Это — токсикозы беременных, осложненные роды, гипоксия в родах, недоношенность, отягощенный аллергологический анамнез, гиперреактивность бронхов, рахит, дистрофия, гиперплазия тимуса, перинатальная энцефалопатия, раннее искусственное вскармливание, перенесенное респираторное заболевание в возрасте 6—12 месяцев.
В таблице 2 представлены основные нозологические формы, при которых бронхообструктивный синдром может иметь место и в значительной степени определять клиническую симптоматику болезни.
Бронхиальная астма представляет собой заболевание, проявляющееся обратимой (полностью или частично) обструкцией бронхов, патогенетическую основу которого составляют аллергическое воспаление дыхательных путей и, в большинстве случаев, гиперреактивность бронхов. Оно характеризуется в типичных случаях периодическим возникновением приступов нарушения проходимости бронхов в результате их спазма, отека слизистой оболочки бронхов и гиперсекреции слизи.
Бронхиальная астма может протекать также в виде астматического бронхита без типичных приступов, спастического кашля (в том числе ночного), астмы физического напряжения.
Критерии диагностики: приступы удушья, астматический статус, астматический бронхит, приступы спастического кашля, сопровождающиеся острым вздутием легких и затруднением выдоха. Рентгенологически во время приступа обычно определяется вздутие легких, на фоне которого нередко выявляется усиление бронхососудистого рисунка.
Под обструктивным бронхитом понимают острое поражение бронхов, сопровождающееся клиническими признаками бронхиальной обструкции. Термин «бронхиолит» используется для обозначения тех форм обструктивного бронхита, которые сопровождаются большим количеством рассеянных мелкопузырчатых хрипов, что нередко наблюдается у детей первых месяцев жизни при первом эпизоде обструктивного заболевания.
Наибольшие сложности представляет дифференциальная диагностика обструктивного бронхита и бронхиальной астмы.
До 70-х г. прошлого века термин «обструктивный бронхит» и его аналоги (астматический бронхит, спастический бронхит и др.) широко использовались педиатрами. Однако в начале 70-х гг. была проведена серия эпидемиологических исследований, которые показали, что отличить обструктивный бронхит и бронхиальную астму в широкой педиатрической практике почти невозможно. Таким образом, был поставлен знак равенства между этими состояниями. Данный подход у детей старшего возраста в значительной степени себя оправдал, так как позволил избавить многих больных от антибактериальной терапии. Но у детей младшего возраста проблема стоит сложнее. Выяснилось, что кромогликат у этих больных недостаточно эффективен или неэффективен вовсе. Ингаляционные бронходилятаторы, такие, как сальбутамол, малоэффективны или не эффективны при свистящем дыхании у детей первых трех лет жизни. Сведения относительно действенности применения ингаляционных стероидов при остром или хроническом бронхиолите оказались противоречивыми.
К тому же многочисленные исследования в нашей стране и за рубежом показали, что исходы обструктивного бронхита в целом благоприятны. 54% детей с повторными эпизодами обструктивного бронхита перестают болеть после четырех лет, а еще 37% — в более позднем возрасте; таким образом, выздоравливают более 90% пациентов. Кроме того, наличие обструктивного синдрома в первые три года жизни не может рассматриваться как фактор, предрасполагающий к возникновению астмы в дальнейшем. Т. е. выяснилось, что механизм развития свистящего дыхания у детей раннего возраста другой, чем у более старших детей, и основную роль здесь играют не гиперреактивность слизистой бронхов и спазм мышц, а тонус бронхиальной стенки и отек слизистой бронхов. Это отражало тот факт, что «свистящее дыхание» у маленьких детей является следствием различных причин, в том числе аномалий респираторной системы и воспалительных процессов иной этиологии.
Значит ли это, что у малышей не бывает астмы? По-видимому, нет, так как примерно у 10% больных, у которых на фоне вирусной инфекции отмечался БС, в дальнейшем могли развиваться симптомы астмы. Рецидивы обструкции обусловлены наследственной отягощенностью по аллергии и аллергическими реакциями у ребенка и не связаны с кожными тестами и уровнем IgE. Таким образом, можно утверждать, что обструктивный бронхит, как нозологическая форма, существует. Его основные отличия от астмы представлены в таблице 3.
| Таблица 3. Дифференциальная диагностика бронхиальной астмы и обструктивного бронхита. |
Дифференциальную диагностику обструктивного бронхита и острой пневмонии облегчает тот факт, что при пневмонии, вызванной основными возбудителями, как правило, не наблюдается обструкции. Сопровождаться обструкцией могут, в основном, внутрибольничные пневмонии, обусловленные некоторыми грамотрицательными возбудителями кишечной группы (см. таблицу 4).
| Таблица 4. Дифференциальная диагностика обструктивного бронхита и острой пневмонии. |
Аспирационный синдром
Одна из наиболее распространенных причин развития БС у грудных детей — синдром привычной микроаспирации жидкой пищи, связанный с дисфагией, часто в сочетании с желудочно-пищеводным рефлюксом. До 30% всех случаев рецидивирующего кашля у детей раннего возраста связаны с аспирационным синдромом. Выяснить причину бывает сложно. В диагностике аспирации помогают данные анамнеза, обычно у этих детей имеется отягощенный неврологический анамнез и такие признаки, как приступообразный кашель, развивающийся у ребенка во время кормления, появление сухих или влажных хрипов в легких после еды. Подтверждается диагноз при обследовании в стационаре.
Аспирация инородных тел
До 50% всех аспираций инородных тел вовремя не выявляется. Поздняя диагностика связана с тем, что после аспирации у ребенка на фоне полного здоровья, без катаральных явлений, возникает острый приступ кашля, затем, если инородное тело проникает глубже, через несколько дней появляются симптомы обструктивного бронхита или пневмонии с обструктивным синдромом, имеющих затяжное, трудно поддающееся терапии течение.
В диагностике помогают анамнез, рентгенологическое исследование и бронхоскопия.
Хронический бронхит
Критерии диагностики: продуктивный кашель, постоянные разнокалиберные влажные хрипы в легких (в течение нескольких месяцев) при наличии двух-трех обострений заболеваний в год на протяжении двух лет.
У взрослых основные причины ХБ — это курение и профессиональные вредности. Причем у половины больных это заболевание протекает с признаками бронхообструктивного синдрома. В детском возрасте первичный хронический бронхит — большая редкость. В большинстве случаев он является следствием других причин (пороков развития легких, иммунодефицитных состояний и др.), т. е. является «вторичным». Поэтому диагноз «первичный хронический бронхит» может ставиться только после тщательной дифференциальной диагностики.
Хроническая пневмония
Хроническая пневмония представляет собой хронический воспалительный неспецифический процесс, имеющий в своей основе необратимые морфологические изменения в виде деформации бронхов и пневмосклероза в одном или нескольких сегментах и сопровождающийся рецидивами воспаления в бронхах и легочной ткани. Хроническая пневмония чаще всего развивается как результат неполного излечения острой пневмонии, ателектаза, а также вследствие попадания инородного тела в бронхи.
Особенностью этого заболевания в настоящее время является его благоприятное течение и высокая частота сопутствующего бронхообструктивного синдрома (30—35%). Диагностика этой болезни основывается на клинической симптоматике, рентгенологических и бронхологических данных и осуществляется в специализированном стационаре.
Хронический бронхиолит с облитерацией
Заболевание, развивающееся вследствие острого облитерирующего бронхиолита, морфологическим субстратом которого является облитерация бронхиол и артериол одного или нескольких участков легких, приводящая к нарушению легочного кровотока и развитию эмфиземы. Синдром одностороннего сверхпрозрачного легкого (синдром МакЛеода) представляет собой частный случай данного заболевания.
Клинически проявляется одышкой и другими признаками дыхательной недостаточности разной степени выраженности, локальными физикальными данными в виде стойкой крепитации и мелкопузырчатых хрипов. У детей старшего возраста может сопровождаться бронхообструктивным синдромом, имеющим торпидное, плохо поддающееся лечению бронходилятаторами течение.
При наличии клинических данных и рентгенологических признаков сверхпрозрачности сцинтиграфически определяется резкое снижение легочного кровотока в пораженных отделах легких.
Синдром цилиарной дискинезии
Заболевание проявляется рецидивирующими синуситами и отитами и хроническим поражением легких — это хронический бронхит с образованием бронхоэктазов. Типичное проявление этой болезни — синдром Картагенера, когда у пациента имеет место еще и обратное расположение внутренних органов. В основе синдрома лежит врожденный дефект цилиарного эпителия, приводящий к дисфункции мукоцилиарного транспорта и застою секрета в бронхах. Почти у всех больных могут отмечаться эпизоды приступообразного кашля, одышки.
Дифференциальная диагностика основывается на обратном расположении внутренних органов, рентгенологических данных и исследовании функции цилиарного эпителия.
Врожденные пороки развития бронхов
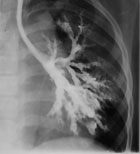 |
| Рисунок 1. Бронхограмма левого легкого ребенка с синдромом Вильямса-Кемпбелла. |
Из этой многочисленной группы заболеваний наибольший интерес представляют пороки развития трахеи и бронхов. Недоразвитие хрящей трахеи и или бронхов приводит к тому, что бронхи спадаются на выдохе, обуславливая поведение симптоматики БС. Первые клинические проявления заболевания возникают на первом году жизни — это либо повторные обструктивные бронхиты, либо пневмонии. В дальнейшем формируется деформация грудной клетки, появляется влажный постоянный кашель, выслушиваются влажные и сухие хрипы в легких. Диагноз обычно ставится в младшем или старшем школьном возрасте, когда клиническая симптоматика ярко выражена. В дифференциальной диагностике, наряду с клинической симптоматикой, важны рентгенологическое исследование и бронхоскопия, а также резистентность к бронходилятаторам и высокая эффективность антибактериальной терапии. На рисунке показана бронхограмма больного с недоразвитием хрящей бронхов 3—8 генерации (синдром Вильямса-Кемпбелла). Хорошо видно чрезмерное расширение бронхов в зоне поражения.
Стенозы трахеи и бронхов — это состояние, встречающееся достаточно редко. Их отличает постоянное шумное дыхание у ребенка и на вдохе и на выдохе, усиливающееся при присоединении ОРВИ. Диагноз подтверждается при рентгенологическом и бронхологическом обследовании.
Опухоли трахеи и бронхов у детей также диагностируются нечасто. Опухоли могут приводить к сужению просвета дыхательных путей как при сдавлении извне, так и при прорастании внутрь просвета. Помочь в диагностике может постепенное нарастание синдрома «шумного дыхания», которое вначале появляется при ОРВИ, а затем и в состоянии покоя.
Диагноз подтверждается при рентгенологическом и бронхологическом обследовании.
Муковисцидоз
Муковисцидоз (МВ) — генетическое, аутосомно-рецессивное моногенное заболевание, обусловленное мутацией гена трансмембранного регулятора МВ (МВТР). Характеризуется нарушением секреции экзокринных желез жизненно важных органов с поражением, прежде всего, дыхательного и желудочно-кишечного трактов, тяжелым течением и неблагоприятным прогнозом. Особенность клинических проявлений болезни заключается в приступообразном коклюшеподобном кашле с вязкой мокротой, вследствие чего иногда путают с бронхиальной астмой.
Дифференциальная диагностика: наличие кишечного синдрома (нейтральный жир в стуле), прогрессирующая дыхательная недостаточность, изменения на рентгенограммах и положительный потовый тест.
Бронхолегочная дисплазия
Хроническое заболевание, развивающееся вследствие поражения легких при проведении жестких режимов искусственной вентиляции легких с высокими концентрациями кислорода, главным образом у недоношенных детей. В основе заболевания лежат нарушение архитектоники легочной ткани и, часто, бронхиальная гиперреактивность. Клинически проявляется гипоксемией, дыхательной недостаточностью, симптомами бронхиальной обструкции; рентгенологически обычно выявляются грубые изменения в виде фиброза, кист, изменений прозрачности легочной ткани, деформаций бронхов. Диагностика осуществляется на основании анамнестических, клинических и рентгенологических данных.
Внелегочные причины БС диагностируются при обследовании больного в стационаре.
Таким образом, БС нередко сопровождает легочные и внелегочные патологические процессы. Дифференциальная диагностика при этих состояниях включает ряд нозологических форм. При затяжном течении БС, а также при повторных эпизодах обструкции больной должен быть обследован в специализированном пульмонологическом стационаре и наблюдаться там в дальнейшем.
Обратите внимание!
- От 30 до 50% детей первых трех лет жизни имеют те или иные проявления бронхообструктивного синдрома.
- числу вирусов, наиболее часто вызывающих БС, относят респираторно-синцитиальный вирус, вирус парагриппа, микоплазму пневмонии, реже — вирусы гриппа и аденовирус.
- Наибольшие сложности представляет дифференциальная диагностика обструктивного бронхита и бронхиальной астмы.
И. К. Волков, доктор медицинских наук
Отд. пульмонологии НИИ педиатрии, Научный центр здоровья детей РАМН, Москва
Источник
 Бронхообструктивний синдром у дітей є досить частою патологією. Відомо багато захворювань, які супроводжуються даним синдромом. Він може виникати при захворюваннях органів дихання, патології серцево-судинної системи, отруєннях, захворюваннях центральної нервової системи, спадкових аномаліях обміну та ін. (близько 100 захворювань).
Бронхообструктивний синдром у дітей є досить частою патологією. Відомо багато захворювань, які супроводжуються даним синдромом. Він може виникати при захворюваннях органів дихання, патології серцево-судинної системи, отруєннях, захворюваннях центральної нервової системи, спадкових аномаліях обміну та ін. (близько 100 захворювань).
При бронхообструктивному синдромі виникає порушення бронхіальної прохідності внаслідок звуження або оклюзії дихальних шляхів.
Схильність до обструкції у дітей пов’язана з їх анатомо-фізіологічними особливостями:
- Бронхи у дітей меншого діаметру, що веде до збільшення аеродинамічного опору;
- Хрящі бронхіального дерева більш податливі в порівнянні з дорослими;
- Грудна клітка має недостатню ригідність, що призводить до значного втягнення поступливих місць (над і підключичних ямок, грудини, міжреберних проміжків);
- У бронхіальній стінці більше, ніж у дорослих бокаловидних клітин. Це призводить до більшого виділення слизу;
- Швидко розвивається набряк слизової оболонки бронхів, у відповідь на різні подразнюючі чинники;
- В’язкість бронхіального секрету підвищена у зв’язку із збільшеною кількістю сіалової кислоти;
- Низька колатеральна вентиляція;
- Гладкі м’язи системи бронхів слабо розвинені;
- Знижено утворення в дихальних шляхах інтерферонів, секреторного і сироваткового імуноглобуліну А.
Для практичної діяльності, враховуючи етіологію цього симптомокомплексу, можна розділити бронхообструкцію на 4 варіанти:
- Інфекційний варіант, який розвивається в результаті вірусного або бактеріального запалення бронхів (обструктивний бронхіт, бронхіоліт);
- Алергічний варіант, коли переважає спазм бронхів над запальними явищами (бронхіальна астма);
- Обтураційний варіант – виникає при аспірації сторонніх тіл;
- Гемодинамічний варіант може виникнути при захворюваннях серця, коли розвивається лівошлуночкова серцева недостатність.
На практиці найчастіше зустрічаються перших два варіанти.
Тому розглянемо їх детальніше.
Бронхообструктивнийсиндром інфекційного походження виникає при обструктивному бронхіті і бронхіоліті. Етіологія вірусна або вірусно-бактеріальна.
Серед вірусів провідна роль належить респіраторно-синцітіальним вірусам (у половині випадків), аденовірусу, вірусу парагрипу. Серед бактерій – микоплазмі, хламідії.
Характерною особливістю цього виду обструкції є переважання набряку, інфільтрації і гіперсекреції слизової оболонки над бронхоспазмом.
При обструктивному бронхіті бронхообструктивний синдром розвивається на 2-4 день від початку респіраторно вірусної інфекції. З’являється задишка експіраторного характеру, дистанційні хрипи, щумне дихання. Перкуторно над легенями коробочний звук. Аускультативно видих подовжений, дифузні сухі свистячі хрипи з обох сторін. У молодшому віці можливі різнокаліберні вологі хрипи.
Бронхіолітом хворіють діти до 2-років (частіше до 6 міс.). При бронхіоліті уражаються бронхіоли і дрібні бронхи. Характерна виражена дихальна недостатність II-III ступеня. Тахіпноє, акроціаноз. При аускультації велика кількість дрібнопухирцевих вологих хрипів з обох сторін. Інтоксикаційний синдром не виражений.
Рентгенологічно відзначається посилення легеневого малюнка, горизонтальне стояння ребер, розширення міжреберних проміжків, купол діафрагми опущений.
Облітеруючий бронхіоліт – важке захворювання, яке має циклічний перебіг. Його причина переважно аденовірусна інфекція (також може виникнути при кашлюку та корі). Хворіють діти до 3-х років. Гострий період протікає, як звичайний бронхіоліт, але з більш вираженими дихальними розладами. Тривало утримується обструкція (до 2-х тижнів), навіть може наростати. Характерно на рентгенограмі – «ватні тіні».
У другому періоді стан поліпшується, але обструкція утримується, періодично посилюється, як при астматичному нападі. Формується феномен «надпрозорої легені».
Бронхообструктивнийсиндром алергічного походження виникає при бронхіальній астмі. Обструкція при цьому зумовлена переважно спазмом бронхів і бронхіол, і меншою мірою набряком і гіперсекрецією слизової бронхіального дерева. Відзначається обтяжений алергологічний анамнез (алергічний дерматит, алергічний риніт та ін.). Напади обструкції пов’язані з наявністю алергену, і не пов’язані з інфекцією. Характерна однотипність нападів і їх рецидивування.
Клінічно відсутні ознаки інтоксикації. Напад виникає в перший день захворювання і швидко знімається (протягом декількох днів). Під час нападу експіраторна задишка з участю допоміжної мускулатури. Аускультативно кількість свистячих хрипів переважає над вологими. При вираженому бронхоспазмі ослаблене дихання в нижніх відділах легенів. Відмічається добрий ефект від бронхоспазмолітиків.
У частини дітей, які перенесли обструкцію на тлі вірусної інфекції бронхообструктивний синдром може прийняти рецидивуючий перебіг.
Причиною рецидивів може бути:
- Розвиток гіперактивності бронхів (найчастіша причина);
- Дебют бронхіальної астми;
- Наявність латентно протікаючих хронічних захворювань легень (таких, як муковісцидоз, вади розвитку бронхолегеневої системи).
Гіперактивність бронхів розвивається більш ніж у половини дітей, які перенесли вірусну інфекцію або пневмонію з обструктивним синдромом. Цей стан гіперактивності може збережуватись від одного тижня до кілька місяців (3-8 міс).
Відзначено, що рецидиви обструкції у дітей до 6 міс. – це швидше гіперактивність бронхів, якщо рецидиви продовжуються до 3-х років, то це скоріше початок бронхіальної астми.
Лікування бронхообструктивного синдрому.
Основні напрямки лікування бронхообструктивного синдрому включають:
1. Поліпшення дренажної функції бронхів;
2. Бронхолітичну терапію;
3. Протизапальну терапію.
1. Щоб поліпшити дренажну функцію бронхів проводять:
- регідратацію;
- муколітичну терапію;
- постуральний дренаж;
- масаж;
- дихальну гімнастику.
Муколітична терапія проводиться з урахуванням кількості мокротиння, тяжкості процесу, віку дитини. Основна її мета – це розрідження мокротиння, збільшення ефективності кашлю.
У дітей з малопродуктивним кашлем і густою мокротою рекомендують інгаляційне і пероральне введення муколітиків. Найкращими з них вважаються препарати амброксолу (лазолван, амбробене). Вони мають муколітичний, мукокінетичний ефекти, збільшують синтез сульфактанту, малоалергенні.
У дітей з легкою та середньою тяжкістю бронхообструктивного синдрому можна використовувати ацетилцистеїн.
При збільшеній бронхіальній секреції рекомендуються препарати карбоцистеїна, які мають мукорегуляторну дію.
У дітей з нав’язливим сухим кашлем з відсутністю мокротиння можна використовувати відхаркувальні препарати (фітопрепарати). З обережністю їх призначають у дітей з алергією. Застосовується відвар мати-й-мачухи, сироп подорожника.
Можна поєднувати муколітики і відхаркувальні засоби.
При важкому перебігу бронхообструктивного синдрому в перші дні лікування муколітики не призначають.
Всім пацієнтам з бронхообструктивним синдромом виключають протикашльові препарати.
Комбіновані препарати з ефедрином (солутан, бронхолітин) потрібно призначати з обережністю. Їх можна застосовувати лише у випадках гіперпродукції бронхіального секрету, так як ефедрин має підсушуючу дію .
2. Бронхолітична терапія.
З цією метою у дітей використовують:
- b2 антагоністи короткої дії;
- антихолінергічні засоби;
- препарати теофіліну короткої дії та їх поєднання.
До b2 антагоністів короткої дії відносяться Сальбутамол (Вентолін), Фенотерол та ін. Вони є препаратами вибору для зняття гострої обструкції. При застосуванні через небулайзер дають швидкий ефект. Призначають їх 2-3 рази на день.
Це високо селективні препарати і тому побічні ефекти їх мінімальні. Однак при безконтрольному і тривалому їх застосуванні може бути посилення гіперактивності бронхів (знижується чутливість до b2 рецепторам).
При важкому обструктивному нападі можна робити інгаляції з вентоліном через небулайзер 3 рази протягом однієї години (кожні 20 хвилин). Це так звана “терапія швидкої допомоги”.
Також використовують антихолінергічні препарати (блокатори мускаринових М3 рецепторів). До них відноситься – Атровент (іпратропріум бромід). Він дозується від 8 до 20 крапель через небулайзер 3 рази на добу.
У дітей молодшого віку терапевтична дія антихолінергічних препаратів дещо краще, ніж у b2 антагоністів короткої дії. Але переносимість їх дещо гірша.
Широко використовуються комбіновані препарати, що діють на ці два види рецепторів. Це Беродуал, в який входять – іпратропріум бромід і фенотерол. Вони діють синергійно, що дає добрий терапевтичний ефект. Призначається Беродуал – 1кап. на кг (разова доза) 2-3 р. на добу.
До теофілінів короткої дії відноситься – еуфілін. Він широко використовується для зняття бронхообструкції у дітей. Застосування його має як позитивні, так і негативні сторони.
До позитивних моментів відносяться: досить висока ефективність; низька вартість; простота використання;
До негативних сторін – велика кількість побічних явищ.
Основна причина, яка обмежує використання еуфіліну це близькість терапевтичної і токсичної дози. Це вимагає проводити контроль препарату в плазмі крові (концентрація 8-15 мг на літр оптимальна). Зростання концентрації більше 16 мг на літр може призвести до небажаних ефектів: нудота, блювота, розвиток аритмії, тремор, збудження.
Особливо потрібно обережно застосовувати еуфілін у дітей, які приймають макроліди (сповільнюється кліренс еуфіліну). При цьому навіть терапевтичні дози можуть призвести до ускладнень.
Зараз еуфілін відноситься до препаратів другої лінії. Його застосовують, коли відсутній ефект від b2 антагоністів короткої дії та антихолінергічних препаратів. При важкому приступі обструкції призначається препарат в дозі 4-6 мг / кг кожні 6-8 годин.
3. Протизапальна терапія.
Мета цієї терапії – зниження активності запального процесу в бронхах.
До препаратів цієї групи відноситься – Ереспал (фенспіріл).
Його протизапальна дія полягає в наступному:
- Блокує Н-1 гістамінові і aльфа адренергічні рецептори;
- Зменшує кількість лейкотрієнів;
- Зменшує кількість медіаторів запалення;
- Пригнічує міграцію запальних клітин.
Ереспал, крім протизапальної дії, знижує гіперсекрецію слизу і обструкцію бронхів. Він є препаратом вибору при бронхообструціі у дітей раннього віку інфекційного генезу. Хороший ефект відзначений при призначенні препарату з перших днів захворювання.
При важкому обструктивному процесі, з протизапальною цілю, застосовуються глюкокортикоїди. Перевагу надається інгаляційному спосібі введення, так як він високоефективний і менш безпечний. Рекомендується введення Пульмікорту через небулайзер 1-2 рази на добу в дозі 0,25-1 мг. Краще коли інгаляцію роблять через 20 хвилин після інгаляції бронхолітика. Тривалість терапії зазвичай 5-7 днів.
Парентерально кортикостероїди застосовують при бронхіоліті і астматичному статусі. Звичайна доза 2 мг на кг на добу по преднізолону. При бронхіоліті доза 5-10 мг на кг на добу в 4 прийоми (кожні 6 годин), не враховуючи добового ритму.
Антигістамінні препарати застосовують тільки при наявності алергічних захворювань.
Етіотропне лікування полягає в застосуванні противірусної і антибактеріальної терапії.
Антибіотики слід застосовувати за показами в наступних випадках:
- Гіпертермія, яка триває більше 3-5 днів;
- Коли відсутній ефект від проведеного лікування;
- Асиметрія хрипів;
- Наявність токсикозу, особливо коли він наростає;
- Наявність гнійної мокроти;
- Коли є прояви гіпоксії головного мозку;
- Лейкоцитоз, зсув лейкоцитарної формули в ліво, підвищене ШОЕ, нейтрофільоз.
При дихальної недостатності проводиться оксигенотерапія через маску або носові катетери.
На закінчення хочеться відзначити, що зараз в лікуванні бронхообструктивного синрому широко використовується небулайзерна терапія. За допомогою цієї інгаляційної терапії можна надати екстрену допомогу при обструкції в короткі терміни, не вдаючись до парентерального введення ліків.
Источник
