Диарейный синдром при инфекционных болезнях

Диарейный синдром – это симптомокомплекс нарушений, связанных с пищеварением, опорожнением кишечника, характеризующийся увеличением стула и изменением его консистенции (жидкий неоформленный кал).

Жидкий неоформленный кал относится к нарушению дефекации. У людей различных возрастных групп существует разница в числе дефекаций. Например, у новорожденных количество испражнений соответствует числу кормлений, у взрослого человека нормой принято считать один поход в туалет, у пожилых людей испражнения в норме один раз в несколько дней.
По продолжительности синдром классифицируется на острую и хроническую формы заболевания. Острая диарея является следствием острых инфекций кишечника (вирусы, бактерии и пр.), нарушения диеты, аллергической непереносимости медикаментов или продуктов питания и др. Продолжительность острого процесса не превышает 30 дней. Если состояние длится больше, то говорят о хроническом течении. При таком состоянии нарушается пристеночное пищеварение, всасывание жидкости, а также транспортировка воды и электролитов.
Критериями диареи являются: повышенное содержание жидкости в фекалиях от 65 до 90 %, а также увеличение массы стула более 200 грамм. Гастроэнтерологи относят диарею к 6 и 7 типу стула по Бристольской шкале (см. рис 1).
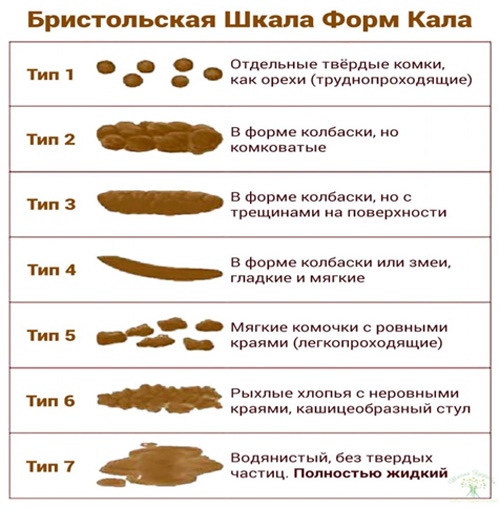
Рис. 1 – Бристольская шкала оценки стула.
Проявления диарейного синдрома
Диарея может протекать с различными проявлениями. Некоторые больные вовремя обращаются за помощью к врачу в связи с тем, что у них понос сопровождается:
- вздутием живота;
- сильной болью;
- частыми испражнениями толщиной с карандаш (более 4 раз);
- общей слабостью и т.д.
Другие же наоборот не обращаются к специалисту в связи с отсутствием вышеперечисленных симптомов, так как их беспокоит исключительно расстройство после переедания или небольшого отравления.
Типы диарейного синдрома
Патогенетически, при диарее определяют 4 главных аспекта: увеличение секреции кишки, изменения осмотического давления, изменения характера транспорта химуса, гиперэкссудация в полости кишки. Поэтому патогенетически существует несколько типов диареи (см. таблицу 1)
Таблица 1. Классификация типов диареи.
| № | Тип | Описание |
| 1. | Секреторная диарея | Усиление образования Na и воды, изменение всасываемости кишечника обусловленное разностью осмотического давления (инфекционной и неинфекционной причины), водянистый кал толщиной « с карандаш». |
| 2. | Гиперэкссудативная диарея | Экссудация в просвет кишки плазмы, слизи, белков, жидкости, электролитов, воды и пр. (возникает при инфекционных заболеваниях, воспалениях кишечника, онкологических заболеваниях), кал жидкий с примесью гноя, слизи, крови. |
| 3. | Гиперосмолярная диарея | Нарушение всасывания в тонком отделе кишечника или другими словами синдром мальабсорбции. Сопровождается нарушением осмотического давления, обменных процессов, усваивания полезных веществ и пр. Кал жидкий, обильный с частичками непереваренной пищи. |
| 4. | Гипер- и гипокинетическая диарея | Тип диареи, вызванный нарушением моторики кишечника (усиление или снижение моторики кишечника), не обильный, но жидкий стул. |
Возможные причины
- инфекционные болезни – сальмонеллез, холера, дизентерия, шигеллез, клостридиоз, вирусы, простейшие;
- онкологические заболевания – лимфома, карцинома кишки и пр.;
- неинфекционные болезни – болезнь Крона, дисбактериоз, илеит, лямблиоз, заболевания поджелудочной железы, состояния после удаления желчного пузыря, гельминты.
Диагностика
Сбор анамнеза
Для определения причин диарейного синдрома врачу необходимо собрать детальный анамнез заболевания:
-
 уточнить особенности стула;
уточнить особенности стула; - выяснить факторы, предшествующие диарее;
- особенности дефекации у данного больного;
- какие лекарственные средства принимает пациент;
- придерживается ли исследуемый диеты и каковы ее особенности;
- сбор анамнеза заболеваний, которые имеются или имелись непосредственно перед диарейным синдромом;
- сбор анамнеза имеющихся наследственных заболеваний у родственников больного.
Для дифференциальной диагностики применяют основные и дополнительные исследования.
Основные методы исследования
- сбор анамнеза болезни;
- физикальное обследование (осмотр пациента методами пальпации, перкуссии, аускультации, обзора кожных покровов и пр.);
- исследования прямой кишки, пищевода, желудка, 12-ти перстной кишки (см. эндоскопические исследования);
- лабораторные исследования (кровь, моча, кал)
- консультации гинеколога у женщин и уролога у мужчин и др.
Дополнительные методы исследования
Дополнительными исследованиями пользуются в том случае, если стоит вопрос об уточнении диагноза или типа диарейного синдрома. К ним относятся:
- развернутый анализ крови и другого биоматериала;
- исследование гормонов поджелудочной и щитовидной железы;
- биопсия слизистой кишечника или желудка;
- рентген ЖКТ с рентгеноконтрастным веществом;
- и другие.
Лечение
Лечение подразумевает под собой комплекс мероприятий, направленных на устранение симптомов, лечение причин и профилактику повторного развития диарейного синдрома.
-
 Регидратация. Данная терапия первостепенна и направлена на восстановление водно-солевого баланса, дезинтоксикацию вследствие распада и гниения, восстановление объема жидкости (Трисоль, Коллоидные растворы, Натрия хлорид 0,9%, Глюкоза 5% и пр.).
Регидратация. Данная терапия первостепенна и направлена на восстановление водно-солевого баланса, дезинтоксикацию вследствие распада и гниения, восстановление объема жидкости (Трисоль, Коллоидные растворы, Натрия хлорид 0,9%, Глюкоза 5% и пр.). - Антидиарейная терапия. Применяются сразу несколько препаратов разных лекарственных групп для устранения диареи: сорбенты (Фитосорбент, Атоксил, Полисорб, Полифепан, Неосмектин), пробиотики ( Лакто-фильтрум, Линекс), препараты действующие на опиоидные рецепторы (Лоперамид, Тримебутин) и т. д.
- Диета. Дробное питание, жиры и белки на нижней границе нормы, исключение в первые 72 часа жиров и углеводов в большом количестве, употребление до 3 литров чистой воды.
- Антибактериальная терапия. При инфекционной диарее применяются антибиотики, подобранные врачом индивидуально (если диарея вызвана вирусами, то антибиотики не применяют).
В каких случаях следует обратиться к врачу?
Следует обязательно обратиться, если диарея длится более 24 часов с количеством походов в туалет больше 4 раз. Симптомы слабости, боли в животе, жажды и прочее проявляются у каждого в той или иной мере, поэтому ориентироваться нужно на количество испражнений (более 200 г), а также на частоту, длительность и консистенцию стула.
Факторы, при которых обязательно обращение:
-
 диарея с примесью крови;
диарея с примесью крови; - диарея с черным калом;
- диарея в комплексе с рвотой и болью в животе;
- диарея со вздутием и спазмами в животе;
- диарея с маслянистым беловатым калом.
Возможные последствия
Если возникла диарея с черной окраской и нарастает обильность каловых масс соответствующего цвета, это признак внутреннего прогрессирующего кровотечения, которое впоследствии может привести к обильной кровопотере, геморрагическому шоку и летальному исходу.
Длительная и обильная диарея (как при дизентерии) чревата обезвоживанием организма, которое носит название дегидратация и тоже, как следствие, заканчивается смертью.
Не стоит игнорировать нарушения стула длительностью более 24 часов с целью предупреждения возможных негативных последствий.
Источник
Острые инфекционные диарейные заболевания (ОИДЗ) занимают второе место в мире как по распространенности, так и по уровню летальности (Е. Н. Беляева и соавт., 1996; R. L. Guerrant et al., 1990; World Health Organization, 1996). Эпидемиологические исследования показывают, что ОИДЗ являются актуальной проблемой не только для развивающихся, но и для экономически развитых стран. По некоторым данным, в США ежегодно регистрируется около 76 млн случаев острых кишечных инфекций, госпитализация требуется 325 тыс. человек, 5 тыс. человек умирает. Хотя, согласно официальной статистике, заболеваемость ОИДЗ по Российской Федерации характеризуется существенно более низкими показателями, тем не менее практика показывает, что данная проблема для нашей страны не менее актуальна (Б. Л. Черкасский, 1997).
Под ОИДЗ понимается большая группа (более 30) острых заболеваний бактериальной, вирусной или протозойной этиологии.

Независимо от этиологии, инфицирование людей возбудителями ОИДЗ происходит преимущественно пищевым или водным путем (ежесуточно с пищей и водой человек поглощает до 1 млрд микробных клеток). Современные эпидемиологические исследования показывают, что в различных странах этиологическая структура кишечных инфекций может существенно различаться. Так, если в экономически развитых странах на вирусную этиологию ОИДЗ приходится 75–80%, на бактериальную — 15–20% от всех верифицированных случаев ОИДЗ, то в развивающихся государствах доминируют заболевания бактериальной этиологии. Кроме того, у некоторых контингентов людей имеет место повышенный риск заболевания острыми кишечными инфекциями.
На сегодняшний день существует несколько классификаций ОИДЗ, однако наиболее удобна для клинической практики классификация по основному механизму развития диарейного синдрома, которая косвенно учитывает и объем необходимых терапевтических вмешательств. В соответствии с современными представлениями выделяют секреторные, гиперосмолярные, экссудативные и комбинированные типы диарей (Б. К. Данилкин и соавт., 2003).
Секреторный тип диарей характеризуется активацией секреции жидкости в просвет кишечника под действием вырабатываемых бактериями энтеротоксинов, в силу чего при заболеваниях с данным типом диареи (табл. 1) у больных достаточно быстро развивается обезвоживание (дегидратация) организма.
Заболевания с секреторным типом диареи характеризуются:
- отсутствием в дебюте заболевания признаков интоксикации (в том числе лихорадки);
- отсутствием болей в животе (больные чаще отмечают чувство дискомфорта в животе, неприятные ощущения и т. д.);
- появлением жидкого водянистого стула, объем которого за одну дефекацию составляет от 250–300 мл и более;
- в течение первых 24–36 ч от момента заболевания объем испражнений при каждой последующей дефекации не бывает меньше, чем при предыдущей;
- стул не имеет неприятного зловонного запаха;
- рвота появляется без предшествующей тошноты;
- быстро развиваются признаки обезвоживания организма.
Гиперосмолярный тип диареи характеризуется развитием функциональной ферментопатии, что сопровождается нарушением всасывания в тонкой кишке одного или нескольких питательных веществ и повышением осмотического давления содержимого кишечника. В результате в кишечнике нарушается механизм реабсорбции жидкости, что сопровождается развитием диарейного синдрома. Хотя считается, что данный тип диареи развивается при ограниченном круге инфекционных заболеваний (табл. 2), возможно он имеет более широкое распространение.
Клинически гиперосмолярные диареи характеризуются:
- умеренным объемом стула за одну дефекацию (150–300 мл);
- императивным характером позывов к дефекации;
- кратностью дефекаций в течение суток, не превышающих, как правило, 5 раз;
- стулом зловонным, пенистым, содержащим остатки непереваренной пищи;
- болями в животе, либо слабо выраженными, либо они отсутствуют;
- непродолжительной длительностью диарейного синдрома, которая ограничивается 3–5 днями, хотя в отдельных случаях может приобретать и хронический характер.
Данный тип диареи редко требует госпитализации взрослых больных по клиническим показаниям, хотя у детей младшего возраста может приводить к развитию выраженного обезвоживания, что связано с особенностями обмена жидкости в желудочно-кишечном тракте у малышей.
Экссудативный тип диареи развивается в тех случаях, когда возбудитель, обладая инвазивными свойствами, вызывает развитие воспалительной реакции в слизистой оболочке толстой кишки (табл. 3), что сопровождается усилением моторики кишечника.
| Таблица 3 Основные возбудители ОИДЗ, вызывающие экссудативный тип диареи |
Для заболеваний с экссудативным типом диареи характерно:
- наличие интоксикации, выраженность которой зависит от интенсивности воспалительного процесса в кишечнике;
- спастические боли в животе, на высоте которых появляются позывы на дефекацию;
- кратность дефекаций в течение суток более 5 раз (нередко может достигать 20 и более раз);
- в течение первых 24–36 ч каждая последующая дефекация обычно менее обильная, чем предыдущая;
- типичный объем стула при экссудативной диарее — 50–80 мл;
- появление в стуле патологических примесей (слизь, кровь);
- частое развитие тенезмов и ложных позывов;
- при объективном осмотре определение болезненной (чувствительной) при пальпации сигмовидной кишки.
Наиболее часто в инфекционной практике регистрируется комбинированный тип диареи, для которого характерны признаки секреторной и экссудативной диареи, что обусловлено тем, что возбудители обладают не только инвазивными свойствами, но и вырабатывают различные типы энтеротоксинов (табл. 4).
| Таблица 4 Основные возбудители ОИДЗ, вызывающие комбинированный тип диареи |
Характер и объем проводимой терапии у больных ОИДЗ зависит от нозологической формы (Л. Е. Бродов и соавт., 1997). В то же время, поскольку при развитии диарейного синдрома происходит потеря жидкости и развитие дегидратации, универсальным патогенетическим направлением в терапии таких больных является проведение регидратационной терапии, направленной на максимально быстрое восстановление водно-электролитного баланса. Объемы вводимых для регидратации растворов определяются в соответствии со степенью обезвоживания и весом тела больного до заболевания. В зависимости от степени обезвоживания, применяются оральный и парентеральный способы регидратации. При обезвоживании I и II степени используется оральная регидратация глюкозо-электролитными растворами:
- ОРС, «Оралит» (состав: NaCI — 3,5 г; NaHCO3 — 2,5 г; KCl — 1,5 г; глюкоза — 20,0 г; вода — 1 л).
- «Регидрон» (состав: NaCI — 3,5 г, цитрат Na — 2,9 г; KCl — 1,5 г; глюкоза — 10,0 г; вода — 1 л).
При обезвоживании III–IV степени предпочтение отдается парентеральному способу введения полиионных растворов («Трисоль», «Ацесоль», «Хлосоль», «Квартосоль», «Лактосоль»).
Критериями эффективности проводимой регидратационной терапии являются: улучшение самочувствия больного, повышение уровня артериального давления, снижение частоты пульса, прекращение рвоты, восстановление диуреза, а также нормализация показателей центрального венозного давления, удельной плотности плазмы крови и гематокрита.
Этиотропная терапия при большинстве ОИДЗ, как правило, не проводится. В необходимых случаях прием химиотерапевтических препаратов осуществляется строго по показаниям и только по назначению врача. Бесконтрольное применение антибиотиков может привести к более серьезным последствиям (например, дисбиоз кишечника, антибиотико-ассоциированный колит, псевдомембранозный колит), чем сами ОИДЗ.
Цели проведения этиотропной терапии при ОИДЗ (табл. 5): снижение выраженности воспалительной реакции в слизистой оболочке кишечника, ограничение диссеминации возбудителя, сокращение продолжительности диарейного синдрома, профилактика декомпенсации интеркуррентных заболеваний и ускорение санации организма.
Все антибактериальные препараты обычно назначаются в среднетерапевтических дозах сроком на 5–7 дней.
Кроме того, для лечения ОИДЗ используются препараты других групп.
- Энтеросорбенты (полифепан, неоинтестопан, полисорб, карболонг, пепидол и др.) с целью уменьшения интоксикации. Прием препаратов показан в первые 2–3 дня заболевания. Полифепан назначают по 1 столовой ложке 3 раза в день (размешивают в воде). Смекта (помимо энтеросорбции оказывает протективный эффект на слизистую оболочку кишечника) назначается по 1 таблетке 3–4 раза в день. Длительность приема энтеросорбентов обычно составляет 3–5 дней.
- Эспумизан (диметикон). Назначается больным при наличии метеоризма, обусловленного повышенным газообразованием в желудочно-кишечном тракте. Назначается по 40 мг (таблетки или эмульсия) после каждого приема пищи.
- Ферментные препараты (мезим форте, фестал, креон, панцитрат и др.). Назначаются для улучшения переваривания пищи обычно в периоде стихания острых явлений заболевания. Принимают по 1 таблетке 3 раза в день в течение 7–10 дней.
- Энтерол (содержит дрожжи Sacharomyces boulardii). Подавляет рост условно-патогенной и патогенной флоры в желудочно-кишечном тракте. Целесообразно назначать больным с нетяжелым течением ОИДЗ в качестве альтернативы антимикробным препаратам. По 2–4 капсулы в сутки в два приема в течение 5–10 дней.
- Пробиотики (линекс, пробифор и др.). Нецелесообразно применять на фоне выраженного диарейного синдрома и сочетать с антимикробными препаратами. Линекс назначают по 2 капсулы 3 раза в день; пробифор — по 2 пакетика в 100 мл воды 3 раза в день. Препараты этой группы принимают в течение 7–10 дней.
Нецелесообразно назначать больным ОИДЗ имодиум, который подавляя моторику кишечника, может служить фактором, усугубляющим течение заболевания, обусловленного инвазивным штаммом.
В. А. Малов, доктор медицинских наук, профессор
А. Н. Горобченко, кандидат медицинских наук, доцент
ММА им. И. М. Сеченова, Москва
По вопросам литературы обращайтесь в редакцию.
Источник
Что такое диарейный синдром и как он проявляется?

Диарейный синдром – это симптомокомплекс нарушений, связанных с пищеварением, опорожнением кишечника, характеризующийся увеличением стула и изменением его консистенции (жидкий неоформленный кал).
Жидкий неоформленный кал относится к нарушению дефекации. У людей различных возрастных групп существует разница в числе дефекаций. Например, у новорожденных количество испражнений соответствует числу кормлений, у взрослого человека нормой принято считать один поход в туалет, у пожилых людей испражнения в норме один раз в несколько дней.
По продолжительности синдром классифицируется на острую и хроническую формы заболевания. Острая диарея является следствием острых инфекций кишечника (вирусы, бактерии и пр.
), нарушения диеты, аллергической непереносимости медикаментов или продуктов питания и др. Продолжительность острого процесса не превышает 30 дней. Если состояние длится больше, то говорят о хроническом течении.
При таком состоянии нарушается пристеночное пищеварение, всасывание жидкости, а также транспортировка воды и электролитов.
Критериями диареи являются: повышенное содержание жидкости в фекалиях от 65 до 90 %, а также увеличение массы стула более 200 грамм. Гастроэнтерологи относят диарею к 6 и 7 типу стула по Бристольской шкале (см. рис 1).
Рис. 1 – Бристольская шкала оценки стула.
Проявления диарейного синдрома
Диарея может протекать с различными проявлениями. Некоторые больные вовремя обращаются за помощью к врачу в связи с тем, что у них понос сопровождается:
- вздутием живота;
- сильной болью;
- частыми испражнениями толщиной с карандаш (более 4 раз);
- общей слабостью и т.д.
Другие же наоборот не обращаются к специалисту в связи с отсутствием вышеперечисленных симптомов, так как их беспокоит исключительно расстройство после переедания или небольшого отравления.
Типы диарейного синдрома
Патогенетически, при диарее определяют 4 главных аспекта: увеличение секреции кишки, изменения осмотического давления, изменения характера транспорта химуса, гиперэкссудация в полости кишки. Поэтому патогенетически существует несколько типов диареи (см. таблицу 1)
Таблица 1. Классификация типов диареи.
| № | Тип | Описание |
| 1. | Секреторная диарея | Усиление образования Na и воды, изменение всасываемости кишечника обусловленное разностью осмотического давления (инфекционной и неинфекционной причины), водянистый кал толщиной « с карандаш». |
| 2. | Гиперэкссудативная диарея | Экссудация в просвет кишки плазмы, слизи, белков, жидкости, электролитов, воды и пр. (возникает при инфекционных заболеваниях, воспалениях кишечника, онкологических заболеваниях), кал жидкий с примесью гноя, слизи, крови. |
| 3. | Гиперосмолярная диарея | Нарушение всасывания в тонком отделе кишечника или другими словами синдром мальабсорбции. Сопровождается нарушением осмотического давления, обменных процессов, усваивания полезных веществ и пр. Кал жидкий, обильный с частичками непереваренной пищи. |
| 4. | Гипер- и гипокинетическая диарея | Тип диареи, вызванный нарушением моторики кишечника (усиление или снижение моторики кишечника), не обильный, но жидкий стул. |
Возможные причины
- инфекционные болезни – сальмонеллез, холера, дизентерия, шигеллез, клостридиоз, вирусы, простейшие;
- онкологические заболевания – лимфома, карцинома кишки и пр.;
- неинфекционные болезни – болезнь Крона, дисбактериоз, илеит, лямблиоз, заболевания поджелудочной железы, состояния после удаления желчного пузыря, гельминты.
Сбор анамнеза
Для определения причин диарейного синдрома врачу необходимо собрать детальный анамнез заболевания:
- уточнить особенности стула;
- выяснить факторы, предшествующие диарее;
- особенности дефекации у данного больного;
- какие лекарственные средства принимает пациент;
- придерживается ли исследуемый диеты и каковы ее особенности;
- сбор анамнеза заболеваний, которые имеются или имелись непосредственно перед диарейным синдромом;
- сбор анамнеза имеющихся наследственных заболеваний у родственников больного.
Для дифференциальной диагностики применяют основные и дополнительные исследования.
Рекомендуем почитать:
Меры по профилактике запоров: питание и другие факторы
Основные методы исследования
- сбор анамнеза болезни;
- физикальное обследование (осмотр пациента методами пальпации, перкуссии, аускультации, обзора кожных покровов и пр.);
- исследования прямой кишки, пищевода, желудка, 12-ти перстной кишки (см. эндоскопические исследования);
- лабораторные исследования (кровь, моча, кал)
- консультации гинеколога у женщин и уролога у мужчин и др.
Дополнительные методы исследования
Дополнительными исследованиями пользуются в том случае, если стоит вопрос об уточнении диагноза или типа диарейного синдрома. К ним относятся:
- развернутый анализ крови и другого биоматериала;
- исследование гормонов поджелудочной и щитовидной железы;
- биопсия слизистой кишечника или желудка;
- рентген ЖКТ с рентгеноконтрастным веществом;
- и другие.
Лечение
Лечение подразумевает под собой комплекс мероприятий, направленных на устранение симптомов, лечение причин и профилактику повторного развития диарейного синдрома.
- Регидратация. Данная терапия первостепенна и направлена на восстановление водно-солевого баланса, дезинтоксикацию вследствие распада и гниения, восстановление объема жидкости (Трисоль, Коллоидные растворы, Натрия хлорид 0,9%, Глюкоза 5% и пр.).
- Антидиарейная терапия. Применяются сразу несколько препаратов разных лекарственных групп для устранения диареи: сорбенты (Фитосорбент, Атоксил, Полисорб, Полифепан, Неосмектин), пробиотики ( Лакто-фильтрум, Линекс), препараты действующие на опиоидные рецепторы (Лоперамид, Тримебутин) и т. д.
- Диета. Дробное питание, жиры и белки на нижней границе нормы, исключение в первые 72 часа жиров и углеводов в большом количестве, употребление до 3 литров чистой воды.
- Антибактериальная терапия. При инфекционной диарее применяются антибиотики, подобранные врачом индивидуально (если диарея вызвана вирусами, то антибиотики не применяют).
В каких случаях следует обратиться к врачу?
Следует обязательно обратиться, если диарея длится более 24 часов с количеством походов в туалет больше 4 раз. Симптомы слабости, боли в животе, жажды и прочее проявляются у каждого в той или иной мере, поэтому ориентироваться нужно на количество испражнений (более 200 г), а также на частоту, длительность и консистенцию стула.
Факторы, при которых обязательно обращение:
- диарея с примесью крови;
- диарея с черным калом;
- диарея в комплексе с рвотой и болью в животе;
- диарея со вздутием и спазмами в животе;
- диарея с маслянистым беловатым калом.
Возможные последствия
Если возникла диарея с черной окраской и нарастает обильность каловых масс соответствующего цвета, это признак внутреннего прогрессирующего кровотечения, которое впоследствии может привести к обильной кровопотере, геморрагическому шоку и летальному исходу.
Длительная и обильная диарея (как при дизентерии) чревата обезвоживанием организма, которое носит название дегидратация и тоже, как следствие, заканчивается смертью.
Не стоит игнорировать нарушения стула длительностью более 24 часов с целью предупреждения возможных негативных последствий.
Источник: https://ProKishechnik.info/zabolevaniya/diarejnyj-sindrom.html
Диарейный синдром

Диарейный синдром представляет собой комплекс различных симптомов, которые связаны с процессом нарушения опорожнения кишечника, когда частота стула свыше трех раз в сутки. Каловые массы при этом жидкие и в большом количестве.
Диарея бывает двух видов – хроническая и острая. Если понос длится более тридцати дней или частые рецидивные эпизоды, то заболевание приобретает хронический характер. Острая форма возникает при расстройстве пищеварения, всасывании и секреции, что связано с нарушением транспортировки электролитов и воды в желудочно-кишечный тракт.
У людей разного возраста частота стула и его характер могут отличаться. У грудничков частота опорожнения кишечника соответствует количеству кормлений.
Стул у малыша не должен быть жидким и оставаться на подгузнике. Поносом в этом случае является пенистые массы более восьми – десяти раз в сутки.
Для детей постарше нарушением считаться частота дефекаций более пяти-шести раз и их жидкая консистенция.
Причины диарейного синдрома
Причиной диареи может быть:
Диарейный синдром дифференциальная диагностика
Диарея может быть как проявлением кишечных заболевания, так и других систем и органов нашего организма. К инфекционным проявлениям относятся:
- холера, дизентерия, сальмонеллез в острой форме;
- хроническая форма туберкулеза и сифилиса кишечника;
- лямблиоз, трихомоноз;
- гельминтоз
- энтероколит, энтерит, болезнь Крона;
- дисбактериоз, как осложнение после антибактериальной терапии, микоз, гнилостная и бродильная диспепсия;
- токсические воздействия в виде отравления алкоголем, лекарствами, солями тяжелых металлов;
- рак и диффузный полипоз толстой кишки;
- расстройства кишечника функционального характера;
- лактазная недостаточность.
Диарейный синдром может возникать при других заболеваниях:
- болезни желудка при снижении его секреторной функции;
- заболевания поджелудочной – опухоли, панкреатиты;
- нарушение функционирования печени и желчных путей, почек;
- заболевания эндокринной системы – сахарный диабет;
- гормональные опухоли;
- дерматомиозит;
- авитоминоз;
- неврозы;
- аллергические реакции.
При выявлении причин поноса, необходимо знать характер и частоту стула, время позывов, возраст пациента, длительность и количество ремиссий, а также как влияет болезненное состояние на вес и какие были ранее операции и заболевания.
Начавшийся внезапно понос в большинстве случаев говорит об острой кишечной инфекции. Бывает, что причина в смене пищевого режима или приеме слабительных препаратов. Уточнение времени, когда начался понос, может сказать о характере патологии. Органическая диарея возникает чаще ночью, утренняя является функциональной. Частота дефекаций может указывать на само заболевание.
Так, при энтерите стул реже, чем у больных при колите. Слишком частый стул характерен для поражений отделов толстой кишки. При воспалении дистального отдела толстой кишки позывы частые и с малым объемом каловых масс, с примесью крови и слизи, что бывает при колите. При поражении тонкого кишечника понос появляется не чаще двух-трех раз в сутки, но объем при этом больше нормы.
Болевые ощущения в околопупочной области говорят о поражениях тонкой кишки. После дефекации и отхождения газов боль уменьшается. Диарея может чередоваться с запором.
Большое значение имеет учет симптомов. Болезненные ложные позывы, которые возникают до и после характерны при поражениях дистального отдела в толстой кишке. Непрерывный понос, при котором лицо становится пурпурного цвета, говорит о карциноидном синдроме. Вздутие и урчание возникают при энтероколите. При коллагеновых болезнях появляются характерные кожные изменения.
Большую помощь при дифференциальной диагностике оказывает исследование кала. При бродильной диспепсии каловые массы пенистые и без примеси крови и слизи. При гнилостной диспепсии они жидкие, с характерным запахом. При хроническом энтероколите кал зловонный, в нем находится большое количество слизи.
Беловато-серые каловые массы указывают на желтуху или, когда в них присутствует гной. Если в верхних отделах пищеварительного тракта появились кровотечения, то выделения приобретают темно-красный или ярко- красный оттенок. При отравлении ртутью они становятся черного цвета.
Если присутствуют не переваренные остатки пищи, то предполагается расстройство кишечника, недостаток секрета в желудке, поджелудочной железе или энтероколит.
Трудности диагностики при диарее инфекционного характера заключается в том, что необходимые анализы не делаются оперативно. Исследование на дизентерию, брюшной тиф, сальмонеллу, кишечные энтеропатогенные палочки готовятся от четырех до семи дней. В таких случаях лечение назначается сразу, без результатов анализов.
Большое значение имеют экспресс анализы на возбудители при острых кишечных инфекциях. Лабораторное исследование на ротавирус и кишечную палочку делают через два дня. Через две недели после острой кишечной инфекции необходимо сдать необходимые анализа с целью проведения коррекции и предотвращения развития хронических заболеваний.
Если диарейный синдром возник на фоне дисбактериоза, то проводится ультразвуковое исследование брюшной полости, и сдается кал на копрологию и дисбактериоз. При диарее у грудничков необходимо сдать кал на углеводы, дисбактериоз и копрологию. Если выявлена дисфункция поджелудочной железы сдайте кал на панктеатическую эластазу, коплологию и сделайте УЗИ брюшной полости.
При выявлении острой кишечной инфекции сдается кал на ротавирус, кишечную группу и антигенный тест на кишечную палочку.
Лечение диарейного синдрома
В зависимости от этиологии заболевания назначаются различные группы лекарств. При инфекционной природе диарейного синдрома назначают курс антибиотиков. Функциональные нарушения желудочно-кишечного тракта лечат, используют лекарства, регулирующие его деятельность.
При дисбактериозе кишечника лечение направлено на восстановление его микрофлоры. Проводят гидротитирующее лечение на восстановление кислотно-щелочного и водно-электролитного баланса. Лечащим врачом назначаются препараты, которые способствуют улучшению процесса пищеварения.
Необходимы также препараты, которые выведут из организма токсины, нейтрализуют патогенные бактерии и будут подавлять гнилостные процессы и восстанавливать слизистую оболочку.
Если диарея вызвана аллергией, то восстанавливают микроформу и назначают противоаллергические лекарства.
Диарейный синдром инфекционные болезни
Диарейный синдром может свидетельствовать о желудочно-кишечных инфекциях. Массовые поносы в большинстве случаев имеют к этому отношение, хотя многие заболевание протекают по-другому.
При сальмонеллезе наблюдается рвота, понос, боль в животе, лихорадка. Часто заболевание возникает после употребления зараженных продуктов. Похожие симптомы у стафилококковой пищевой инфекции.
При ботулизме характерно сочетание поноса и запора, а также нервно-мышечные поражения глаз и повышенная температура.
Острая диарея приводит за короткий период к обезвоживанию и нарушению кровообращения.
Дизентерия характерна примесью крови в кале. Наблюдаются ложные позывы к дефекации, спазмы и лихорадка. Опорожнения бываю до пятнадцати раз в сутки. Кал становится смесью из слизи, крови и гноя.
При пальпации определяется болезненность сигмовидной кишки. Решающую роль в постановке диагнозе играет ректороманоскопия.
Ее проводят в случаях подозрения на воспалительные процессы дистального отдела кишечника.
Для токсических пищевых инфекций характерен инкубационный период от двух до двенадцати часов после приема некачественной пищи. Стул может быть обильным и водянистым. Больной ощущает жажду, язык становится сухим с сероватым налетом. В животе урчит, при пальпации болезненность умеренная. В некоторых случаях заболевание протекает как гастроэнтерит в острой форме.
Холера по клинике похожа на энтерит и гастроэнтерит. Начало болезни всегда начинается остро. При частом стуле каловые ма
