Диагностика суставного синдрома у детей
Острая ревматическая лихорадка (ОРЛ) — системное воспалительное заболевание соединительной ткани, возникающее у генетически предрасположенных детей и подростков 5—17 лет после перенесенной носоглоточной инфекции, вызванной β-гемолитическим стрептококком группы А (БГСА). В патогенезе ОРЛ ведущим является феномен молекулярной мимикрии — развитие перекрестной реакции антител к антигенам БГСА, прежде всего к антигенам М-протеина стрептококка, со схожими эпитопами антигенных структур тканей человека (сарколеммы миофибрилл, кардиомиозина, синовиальной оболочки, базальных ганглиев головного мозга) [1—5].
В Российской Федерации для диагностики ОРЛ применяются критерии Киселя—Джонса в модификации Ассоциации ревматологов России 2003 г. (табл.) [5,6].

Диагностика ОРЛ до настоящего времени представляет определенные трудности в связи с эволюцией клинического течения заболевания и расширением его дифференциальнодиагностического спектра [1,3,7]. Значительное снижение заболеваемости ОРЛ в большинстве стран приводит к гиподиагностике и увеличению процента ошибочных диагнозов. Напротив, существуют страны и отдельные территории с высокой распространенностью ОРЛ (страны с низким уровнем экономического развития, коренное население Австралии, Фиджи, Новой Зеландии, Индии), где наиболее отчетливо проявились современные особенности ОРЛ. Это привело к необходимости модификации исторических критериев Киселя—Джонса, прежде всего в отношении клинической характеристики суставного синдрома [8].
Ревматический полиартрит наряду с ревматическим кардитом остаются ведущими клиническими проявлениями ОРЛ (33—66% и 50—91% соответственно) [1,3,7—10]. Классическое описание суставного синдрома при ОРЛ: мигрирующий полиартрит с поражением крупных и средних суставов — коленных, голеностопных, локтевых, лучезапястных — без формирования деформаций и с быстрой положительной динамикой на фоне приема нестероидных противовоспалительных препаратов (НПВП). Длительность течения артрита без специфического лечения ограничена и продолжается в среднем около 4 недель [3,8]. Поражение мелких суставов кистей и стоп, суставов позвоночника встречается значительно реже, чем при других заболеваниях суставов [8]. Согласно последним рекомендациями American Heart Association, в качестве большого критерия ОРЛ могут рассматриваться асептический моноартрит и полиартралгии [7—10]. У детей с ревматическим полиартритом, по нашим данным, отмечаются артриты и артралгии мелких суставов стоп (20%), кистей (16%) и боли в поясничнокрестцовом отделе позвоночника (16%) [1]. Такой характер суставного синдрома при ОРЛ прежде всего требует исключения ювенильного идиопатического артрита (ЮИА).
Для диагностики ЮИА чаще всего используют диагностические критерии Американской ревматологической ассоциации:
- начало заболевания до достижения 16-летнего возраста;
- поражение одного и более суставов, характеризующееся припухлостью/выпотом либо имеющее как минимум два из следующих признаков: ограничение функции, болезненность при пальпации, повышение местной температуры;
- длительность суставных изменений не менее 6 недель;
- исключение других ревматических заболеваний [11].
Локализация и распространение патологического процесса зависит от формы ЮИА. Общими признаками являются: стойкое прогрессирующее поражение суставов, приводящее к деформации, развитию контрактур, суставной синдром сопровождается утренней скованностью, часто поражаются мелкие суставы кистей, стоп, шейный отдел позвоночника.
Приводим клиническое наблюдение мальчика Т., 5 лет, поступившего в Морозовскую детскую городскую клиническую больницу (МДГКБ) 24.04.15 с направляющим диагнозом: ЮИА.
Из анамнеза заболевания известно, что с 01.04.15 появились жалобы на боли и скованность в коленных суставах, слабость в нижних конечностях, нарушение походки. Данных за предшествующую носоглоточную инфекцию нет. Через неделю присоединились боли в кистях, стопах, болезненность при попытке сесть на корточки. По данным ЭхоКГ от 02.04.16: створки клапанов сердца не изменены, отмечается повышенная подвижность передней створки митрального клапана (МК), физиологическая регургитация на МК и трикуспидальном клапане, дополнительная трабекула левого желудочка (ЛЖ). 09.04.15 консультирован ортопедом: по данным УЗИ коленных суставов патологических изменений не выявлено. В анализе крови отмечалось повышение уровня С-реактивного белка (СРБ), антистрептолизина-О (АСЛО) 568 МЕ/л. Консультирован кардиологом, заподозрена ОРЛ. Получал нурофен с умеренным положительным эффектом в виде уменьшения болевого синдрома. Госпитализирован с целью обследования и определения дальнейшей терапевтическойтактики.
Из анамнеза жизни известно, что ребенок от II беременности, протекавшей с угрозой прерывания во II триместре. Роды II, своевременные, самостоятельные. Масса тела при рождении 4200 г, длина 55 см. Раннее физическое и психомоторное развитие по возрасту. Из перенесенных заболеваний — ОРВИ, хронический аденоидит (аденоиды II—III степени), ангины отрицает. Семейный анамнез: отягощен по лор-патологии: у отца и бабушки по отцовской линии — хронический гайморит, аденоидит. Мать и старший брат здоровы.
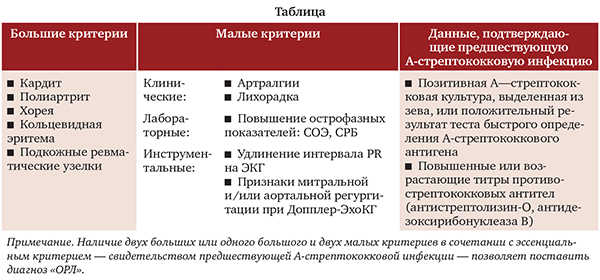
При поступлении состояние ребенка средней тяжести. Температура тела 36,6 °С. Жалобы на боли в суставах, нарушение походки. Кожные покровы бледные, чистые, сухие, шелушение над областью голеностопных суставов. Катаральных явлений нет. Лимфатические узлы не увеличены. Суставной синдром: выраженный полиартрит с ограничением движений в плечевых, лучезапястных, пястно-фаланговых, голеностопных суставах, шейном отделе позвоночника, ограничение разведения в тазобедренных суставах, дефигурация за счет отека в области проксимальных межфаланговых суставах кистей, отек, повышение местной температуры в области голеностопных суставов. Над областью левого голеностопного сустава и над II—III пястно-фаланговыми и межфаланговыми суставами правой кисти определяются узелки размером 3—5 мм (ревматические/ревматоидные) (рис. 1 А, Б). Походка нарушена. В легких дыхание везикулярное, хрипы не выслушиваются. Перкуторно границы сердца расширены влево. Тоны сердца приглушены, ритмичные, дующий систолический шум на верхушке, проводящийся влево. Одышки, тахикардии нет (ЧД 19/мин, ЧСС 98/мин). Живот мягкий, безболезненный. Печень у края реберной дуги, селезенка не пальпируется. Физиологические отправления в норме.
В общем анализе крови при поступлении: Hb 112 г/л, лейкоциты 10,17 х 109/л, формула крови без изменений (п/я 1%, с/я 49%, л 41%, э 1%, м 8%), выраженная воспалительная активность в виде ускорения СОЭ 82 мм/ч (норма до 15 мм/ч). В общем анализе мочи без патологических изменений. В биохимическом анализе крови: диспротеинемия (относительная гипоальбуминемия 48,4% (норма 55,8—66,1%), повышение уровня α1-глобулинов 8,4% (норма 2,9—4,9%), α2-глобулинов 15,2% (норма 7,1—11,8%)), γ-глобулины в норме 15% (норма 11,1—20,8%); увеличение уровня IgA 343 мг/дл (норма 22—119 мг/дл), умеренное повышение СРБ 0,019 г/л (норма до 0,005 г/л). Кардиомаркеры (ЛДГ, КФК) и трансаминазы в пределах нормы. Ревматоидный фактор 1,6 МЕ/мл (норма до 14 МЕ/мл). Обращает внимание значительное повышение маркера стрептококковой инфекции — АСЛО 1206 МЕ/л (норма до 150 МЕ/л).
При УЗИ коленных суставов: эхографические признаки незначительного скопления однородного жидкостного компонента в проекции левого коленного сустава.
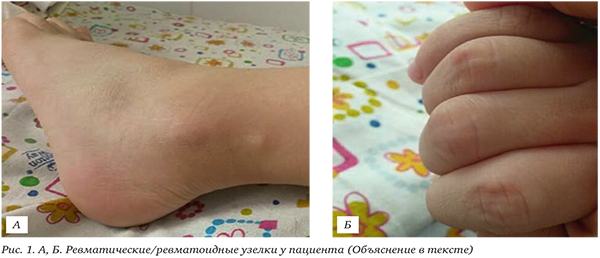
На рентгенограмме суставов кистей: суставные поверхности конгруэнтны, отмечаются единичные кистовидные разряжения костной ткани в области суставных поверхностей. Суставные щели равномерные, сужений достоверно не выявлено. Костнотравматических и деструктивных изменений не выявлено. Рентгенологическая картина ревматоидного артрита 1 ст. (рис. 2).
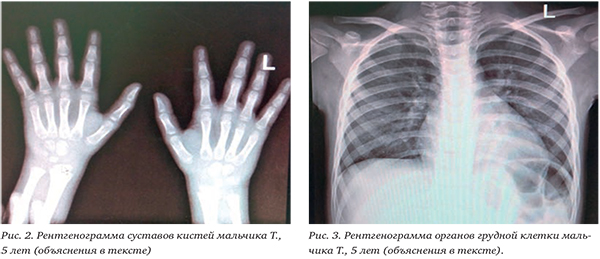
На рентгенограмме голеностопных суставов: патологических изменений не выявлено. На рентгенограмме органов грудной клетки: очаговых и инфильтративных теней нет. Кардиоторакальный индекс 0,54 (норма до 0,5) (рис. 3).
По данным УЗИ брюшной полости от 24.04.15: эхографические признаки мезаденита, диффузных изменений поджелудочной железы, увеличения размеров печени без изменения эхоструктуры.
Посев крови на гемокультуру: роста нет.
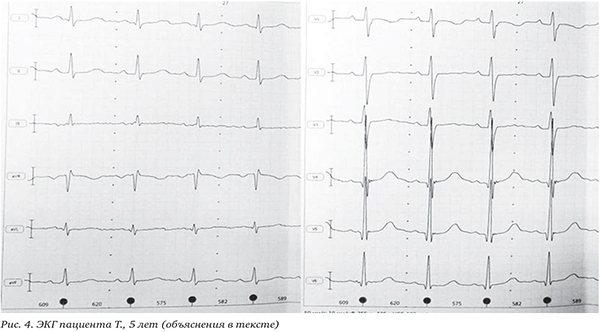
На ЭКГ: синусовая аритмия. Удлинение интервала PR 0,16 мс при ЧСС 92—100/мин. Замедление предсердно-желудочкового проведения. Нельзя исключить нагрузку на правое предсердие. Нормальное положение электрической оси сердца (рис. 4).
На ЭхоКГ от 24.04.15: умеренная дилатация ЛЖ. Конечный диастолический размер (КДР) ЛЖ 44 мм (норма 32—40 мм). Конечныйсистолическийразмер(КСР)ЛЖ27мм. Фракциявыброса(ФВ)сохранена67%(норма больше 60%). Створки МК тонкие, подвижность задней ограничена за счет укорочения хорд (в систолу задняя створка заходит на переднюю), выраженная митральная регургитация 3+ (норма до 1+). Створки аортального клапана (АоК) тонкие, подвижные, асимметричные (левая больше правой и задней), пролапс АоК 1 ст., прогибается в систолу на 5 мм, регургитация 2+ центрально и по левой комиссуре.
При обследовании в динамике на ЭхоКГ сохраняются выявленные изменения. Консультация лор-врача: хронический аденоидит, хронический тонзиллит, декомпенсированная форма.
Консультация офтальмолога: патологические изменения отсутствуют.
Консультация кардиолога: у ребенка с суставным синдромом: полиартрит с поражением мелких и крупных суставов, с экссудативнопролиферативными изменениями в течение месяца, при поступлении впервые выявлены клинические и инструментальные изменения: недостаточность МК и АоК, удлинение интервала PR. В анализах крови отмечается гуморальная активность и нарастающие значения АСЛО у ребенка с аденоидитом на фоне гипертрофии носоглоточной миндалины. Наличие двух больших критериев (кардит, артрит) в сочетании с признаками стрептококковой инфекции позволяет поставить диагноз: «ОРЛ: эндомиокардит с поражением МК и АоК, полиартрит, недостаточность кровообращения (НК) I—IIА ст.». С целью исключения инфекционного эндокардита была взята кровь на стерильность.
Консультация ревматолога: у ребенка быстро прогрессирующий суставной синдром с болевыми контрактурами, экссудативными изменениями. Отмечается генерализованный полиартрит с поражением шейного отдела позвоночника, узелки над суставами, напоминающие ревматоидные или ревматические, умеренная лимфоаденопатия. По данным УЗИ суставов — признаки синовита. Признаки стойкого поражения суставов не позволяют исключить ЮИА, системный вариант с преобладанием суставного синдрома.
Ребенку была назначена терапия: антибактериальные препараты (амоксициллин+сульбактам (трифамокс) по 350 мг х 3 р/д 10 дней, с переходом на бициллин-5 по 600 тыс. Ед в/м), НПВП (диклофенак (вольтарен) по 25 мг х 3 р/д — 7 дней). Учитывая ревматический эндомиокардит с поражением двух клапанов и выраженный суставной синдром, глюкокортикостероидные гормоны (ГКС), были назначены в режиме пульс-терапии (метилпреднизолон (метипред)по250мгв/в—2дня,затемпо125мг в/в—2дня,затемпо62,5мгв/в—1день + метилпреднизолн (метипред) по 10 мг внутрь — 8 дней с последующим постепенным снижением). С целью лечения НК: диуретики (фуросемид 0,7 мг/кг, спиронолактон (верошпирон) 1 мг/кг), каптоприл (капотен) 1 мг/кг.
Положительная динамика суставного синдрома и исчезновение ревматических узелков были отмечены после назначения ГКС. На фоне комплексной терапии признаки НК уменьшились, по данным ЭхоКГ — практически без динамики. По лабораторным данным, нормализация СОЭ 8 мм/ч, СРБ 0,001 г/л (норма до 0,005 г/л) и снижение уровня АСЛО до 909 МЕ/л (норма до 150 МЕ/л).
Ребенок выписан в удовлетворительном состоянии с сохранением умеренно выраженного суставного синдрома в виде умеренной дефигурации правого коленного сустава и баллотации надколенника. Рекомендации при выписке: бициллин-5 по 600 тыс. Ед 1 раз в 3 недели в/м, метилпреднизолн (метипред) по 9 мг внутрь с постепенным снижением; мелоксикам (мовалис) по 2,0 мл — 1 р/д; продолжить терапию НК.
При контрольном обследовании через 3 недели сохраняется умеренное ограничение максимальных движений в плечевых суставах, движения в других суставах — в полном объеме. Сохраняется систолический шум митральной недостаточности, тоны сердца звучные. Одышки, тахикардии нет. По другим органам — без динамики. При лабораторном исследовании: в общем анализе крови — признаки воспалительных изменений отсутствуют, в биохимическом анализе крови — снижение уровня АСЛО до 441 МЕ/мл (норма до 150 МЕ/мл), умеренное повышение IgA 172 мг/дл (норма 22—119 мг/дл), СРБ, РФ, КФК, ЛДГ, трансаминазы — в пределах нормы.
По данным холтеровского мониторирования ЭКГ: умеренно выраженная синусовая аритмия, с ЧСС 64—185/мин. Зарегистрировано 2 эпизода синоатриальной блокады 2 степени 2 типа. По данным ЭхоКГ: сохраняется умеренная дилатация ЛЖ до 45 мм, регургитация на МК уменьшилась до 2+, на АоК уменьшилась до 1+.
На фоне снижения дозы метилпреднизолона (метипреда) через 1,5 месяца после выписки у мальчика появились жалобы на расторможенность, вычурные движения, нарушение речи и координации движений. При осмотре: состояние средней тяжести. Температура тела 36,6 °С. Кожные покровы бледно-розовые, сыпи нет. Суставы внешне не изменены, активные и пассивные движения в полном объеме. Неконтролируемые движения конечностей по типу гиперкинезов. Речь смазанная, нарушение почерка, в позе Ромберга неустойчив, шаткая походка. В легких везикулярное дыхание, хрипов нет. Тоны сердца громкие, ритмичные, дующий систолический шум на верхушке. Печень, селезенка не увеличены.
Ребенок консультирован неврологом: при осмотре в сознании, расторможен. Менингеальныхзнаковнет.Черепно-мозговые нервы: тремор языка. Мышечный тонус снижен D ≥ S. Сухожильные рефлексы живые D ≥ S. В позе Ромберга неустойчив за счет гиперкинезов. Диагноз: «ревматическая хорея».
В общем анализе крови и мочи — без патологических изменений. Мазок из зева на флору — патогенные стрептококки не обнаружены. В биохимическом анализе крови: отмечается умеренное повышение АСЛО 222 МЕ/л (норма до 150 МЕ/л) и увеличение уровня IgA 177 мг/дл (норма 22—119 мг/дл). Остальные показатели в пределах нормы. МРТ головного мозга: патологических изменений не выявлено.
Повторно назначены ГКС (преднизолон в дозе 1 мг/кг/сут — 15 дней с последующим постепенным снижением), повторный курс антибактериальных препаратов (амоксициллин+сульбактам (трифамокс) по 350 мг х 3 р/д 14 дней, с продолжением бициллинопрофилактики и терапии НК. Для лечения хореи: карбамазепин, фенибут.
При контрольном обследовании через 2 месяца у мальчика отсутствуют суставной и гиперкинетический синдромы, сохраняется недостаточность МК 2 ст., недостаточность АоК 1 ст.
Таким образом, появление гиперкинетического синдрома через 2,5 месяца от дебюта артрита у ребенка с недостаточностью МК и АоК на фоне иммунологических признаков стрептококковой инфекции стало неоспоримым доказательством течения ОРЛ: эндомиокардит с поражением МК и АоК, полиартрит, хорея. НК IIА. Сохранение через 6 месяцев после начала заболевания признаков недостаточности МК и АоК свидетельствует об исходе ОРЛ в хроническую ревматическую болезнь сердца.
Особенностью данного клинического наблюдения наряду с полисиндромностью клинических проявлений, выраженной воспалительно-пролиферативной активностью с образованием ревматических узелков в дебюте, является характер полиартрита: длительность больше 3 недель на фоне НПВП, выраженные экссудативные изменения, формирование болевых контрактур, поражение шейного отдела позвоночника и мелких суставов кистей с появлением кистовидных разряжений костной ткани в области суставных поверхностей. Данное клиническое наблюдение демонстрирует трудности в проведении дифференциальной диагностики ОРЛ и полиартикулярного варианта ЮИА.
1. Кантемирова М.Г., Коровина О.А., Артамонова В.А., Агафонова Т.В., Новикова Ю.Ю., Мамаева Е.А., Бузина Н.В., Овсянников Д.Ю., Колтунов И.Е. Острая ревматическая лихорадка у детей: облик болезни в начале XXI века. Педиатрия им. Г.Н. Сперанского, 2012; 91 (5): 17—21.
2. Stollerman J.H. Rheumatic Fever. Lancet, 1997; 349: 935—942.
3. Кузьмина Н.Н., Медынцева Л.Г., Мовсисян Г.Р.. Острая ревматическая лихорадка у детей: 50-летний опыт наблюдения (от прошлого к будущему). Научно-практическая ревматология, 2010;1: 9—14.
4. Кузьмина Н.Н. Проблемы ревматической лихорадки и детей в начале XXI века. Лечащий врач, 2003;1: 12—18.
5. Белов Б.С. Острая ревматическая лихорадка у подростков: современное состояние проблемы. Русский медицинский журнал, 2004; 12 (6): 418—421.
6. Мазуров В.И., Яковлев В.А., Яковлев В.В. Острая ревматическая лихорадка. — СПб.: Издательский дом СПб МАПО, 2005. — 123 с.
7. Lawrence J.G., Carapetis J.R., Griffiths K., Edwards K., John R., Condon J.R. Acute rheumatic fever and rheumatic heart disease: incidence and progression in the Northern Territory of Australia, 1997 to 2010. Circulation, 2013; 128: 492—501.
8. Gewitz M.H., Baltimore R.S., Tani L.Y., Sable C.A., Shulman S.T., Carapetis J.R., Taubert K.A., Bolger A.F., Beerman L., Mayosi B.M., Beaton A., Pandian N.G., Kaplan E.L., on behalf of the American Heart Association Committee on Rheumatic Fever, Endocarditis, and Kawasaki Disease of the Council on Cardiovascular Disease in the Young Revision of the Jones Criteria for the Diagnosis of Acute Rheumatic Fever in the Era of Doppler Echocardiography. Circulation, 2015; 131: 1806—1818.
9. Sahasranam K.V. Revised Jones Criteria For The Diagnosis of Acute Rheumatic Fever (AHA 2015) — An Indian Perspective. BMH Medical Journal, 2015; 2 (3): 57—59.
10. Carapetis J.R., Currie B.J. Rheumatic fever in a high incidence population: the importance of monoarthritis and low grade fever. Arch Dis Child. 2001; 85: 223—227.
11. Жолобова Е.С., Чебышева С.Н., Мелешкина А.В. Дифференциальная диагностика суставного синдро- ма при ювенильных артритах. Лечащий врач, 2013; 6: 10—14.
Источник

Суставной синдром — сложный симптомокомплекс, представляющий собой клиническое проявление дисфункциональных расстройств опорно-двигательного аппарата. Это причина частого посещения людьми лечебно-профилактических учреждений. Именно артралгия заставляет человека обратиться к врачу. Синдром распространен преимущественно среди женщин в возрасте 30-50 лет, занимающихся тяжелой трудовой деятельностью или непосильной физической активностью.
Причины патологии весьма разнообразны. К ним относятся инфекционные процессы и дистрофические изменения в суставах, приводящие к ослаблению и утрате функций органа, а также аутоиммунное поражение соединительнотканных волокон. Суставной синдром – признак воспаления непосредственно самого сустава или системного поражения всего организма. Недуг может протекать в острой, подострой, затяжной или хронической форме. Патогенез синдрома основан на воспалительно-дистрофических процессах в суставах, связках, околосвязочном аппарате, мышцах, кожном покрове, нервно-сосудистых пучках, костях.

пример поражения сустава при артрите
У больных возникает суставная боль – артралгия, скованность движений по утрам, деформация воспаленного сочленения, неправильное или непривычное его положение. В отдельных случаях изменяется цвет кожи над зоной поражения, она становится красной, отечной и горячей на ощупь. Возможно заклинивание сустава, появление узелков под кожей и других нарушений. Болевой синдром, местные признаки воспаления, суставная дисфункция и деформация имеют различную степень выраженности и наблюдаются в разнообразных сочетаниях. Постоянная и интенсивная суставная боль заставляет забыть о полноценной жизни и часто приводит к развитию хронической депрессии.
Специалисты в ходе осмотра больного оценивают характер суставного синдрома, определяют количество поврежденных суставов, тяжесть и стадию патологии. Для диагностики недуга большое значение имеют внесуставные проявления. Согласно статистическим данным, суставной синдром диагностируется у каждого пятого больного, обратившегося за медицинской помощью к врачу общей практики. После установления причины поражения суставов и верификации нозологического диагноза переходят к лечению синдрома. Общетерапевтические мероприятия направлены на первопричину недуга или основное заболевание.
Этиология
Суставной синдром — проявление различных заболеваний, среди которых самыми распространенными являются:
- Реактивный артрит и воспаление прилегающих тканей,
- Аутоиммунные патологии — васкулиты, коллагенозы, полиартериит,
- Подагра,
- Псориаз,
- Деформирующий остеоартроз,
- Травматическое повреждение суставов и окружающей кожно-мышечной ткани,
- Постинфекционный артрит при гепатите, сифилисе, ВИЧ-инфекции, токсоплазмозе, боррелиозе,
- Паранеопластический артрит,
- Спондилоартрит,
- Остеохондроз позвоночника,
- Врожденные болезни суставов.

Существует ряд тяжелых хронических заболеваний, которые часто проявляются суставным синдромом. У лиц, страдающих сахарным диабетом, гипо- или гипертиреозом, гормональным дисбалансом в пубертатном периоде и при климаксе, часто болят суставы.
Артралгия может быть не связана с артропатией. Иногда причиной боли становятся внесуставные процессы, которые протекают по типу бурсита, тендовагинита, лигаментита, фиброзита, миозита, фасциита, флебита.
У взрослых синдром чаще всего связывают с ревматизмом, а у детей – с вирусными инфекциями: корью, краснухой, ветряной оспой и прочими детскими болезнями. Артралгия часто становится следствием иммунизации. У детей воспаляются мелкие и крупные суставы конечностей, что проявляется болью и скованностью движений по утрам.
Симптоматика
Воспаление суставов проявляется пятью основными признаками — болезненными ощущениями, отеком, покраснением кожи, гипертермией и двигательной дисфункцией.
Боль
Суставная боль или артралгия – важный субъективный признак, о котором пациент сообщает на приеме у врача. Он указывает на место ее локализации и распространенность. Врач должен определить причину боли и условия ее возникновения, оценить длительность и изменение ее интенсивности в течение суток. Периодически возникающая боль обусловлена физическими нагрузками на суставы, перерастяжением связочно-сухожильного каркаса, раздражением оболочек, микроциркуляторными и обменными нарушениями, воспалением. В суставах и пораженных тканях скапливаются биологически активные вещества — медиаторы воспаления, которые воздействуют на болевые рецепторы и формируют болевой рефлекс.

Дисфункция сустава
Изменение двигательной активности – субъективный признак, степень выраженности которого напрямую зависит от тяжести структурных изменений. Дисфункциональные признаки при воспалении суставов проявляются ограничением подвижности или гипермобильностью суставов.
Анкилоз – заболевание, представляющее собой выраженное ограничение или полную неподвижность сустава. Он бывает истинным — срастание суставных концов, а также ложным — спаивание концов суставов фиброзной тканью. При внезапной тугоподвижности диагностируется блокада суставов.
Скованность движений в сочленении – затрудненное выполнение определенных действий, возникающее обычно по утрам или после дневного сна. Часто боли у пациентов отсутствуют.
Чрезмерная подвижность суставов диагностируется:
- Если у больного пассивно сгибаются в суставах все пять пальцев,
- Если локтевые и коленные суставы сгибаются в противоположную сторону,
- Если пациент способен при наклоне вперед коснуться ладонями пола, не сгибая ноги в коленях.
Чрезмерное разгибание суставов в другую сторону наблюдается из-за слабости связочного аппарата, который больше не справляется со своей задачей.
Отек
Отечность и припухлость сустава связана со скоплением экссудата или транссудата в суставной полости.

Выделяют три формы отечности суставов при воспалении:
- Легкая — скопление 10 мл жидкости в суставной полости, сглаживающее контур сустава и приводящее к его асимметричности.
- Средняя — скопление до 50 мл выпота, изменяющее внешний вид сустава и делающее его очертания нечеткими.
- Выраженная – до 150 мл: шаровидный сустав с потерей работоспособности.
Местные признаки воспаления
Гипертермия обнаруживается специалистами путем прикладывания к суставу тыльной стороны кисти. Локальное увеличение температуры тела над пораженным суставом — типичный признак синдрома.
Гиперемия кожи возникает при воспалении самого сочленения или периартикулярных тканей.
Артрит сопровождается появлением посторонних звуков при движении или пальпации. При воспалительных изменения хруст в суставах слабый, а при деструктивных — грубый и громкий. Схлопывающиеся внутрисуставные газовые пузырьки и щелчки можно услышать во время приседания.
Особенности клиники синдрома при основных нозологиях
Суставной синдром — клинический признак собственно заболеваний костно-суставного аппарата, при которых у больных обнаруживаются перечисленные выше проявления. Одним из основных составляющих звеньев большинства системных аутоиммунных патологий является суставной синдром, сопровождающийся прочими симптомами поражения организма.

- Ревматоидный артрит проявляется скованностью в суставах по утрам, длящейся более 30 минут. Обычно при ревматизме поражаются сразу несколько мелких суставов кистей и стоп, крайне редко — один. Они деформируются, воспаляются и плохо функционируют. Если заболевание протекает по типу острого артрита, оно отличается доброкачественным течением. Хроническое прогрессирующее течение сопровождается поражением периартикулярных структур и тканей.
- Ревматический полиартрит развивается спустя 2-3 недели после инфекционной ангины. В патологический процесс последовательно вовлекаются крупные суставы. Для заболевания характерна летучесть и симметричность поражения. Возбудителем патологии является гемолитический стрептококк. К внесуставным проявлениям относятся: поражение миокарда, нервных волокон, кожного покрова. Лечебный эффект связан с приемом НПВС.
- Синдром Рейтера проявляется триадой симптомов — признаками воспаления суставов, конъюнктивы и уретры. У больных обычно развивается артрит колена или голеностопа, в редких случаях – локтя. К внесуставным проявлениям болезни кроме уретрита и конъюнктивита относится поражение кожи на ладонях и подошвах, слизистых оболочек, миокарда. Прогноз патологии благоприятный: признаки бесследно исчезают после курса интенсивной терапии. Возможно рецидивирование, а крайне редко — хронизация процесса.
- Болезнь Бехтерева проявляется поражением суставов позвоночника и конечностей. Их подвижность ограничивается, образуются синдесмофиты и кальцификаты. У больных развивается нестойкий и асимметричный спондилоартрит с признаками сакроилеита, поражения глаз, аорты, почек.
- При подагре воспаляются суставы, возникает деструктивное поражение хряща, деформация суставных поверхностей, выраженная суставная дисфункция. При обострении процесса поднимается температура тела, возникает озноб, расстройство пищеварения, нервозность. Под кожей появляются подагрические плотные узлы около ушных раковин, суставов, на веках.
- Инфекционные артриты имеют разнообразную этиологию — вирусную, бактериальную, микоплазменную, хламидийную. Микробы могут попадать в суставную жидкость или ткани сустава с током крови или лимфы из очагов инфекции. У таких больных наблюдаются признаки воспаления легких, септической инфекции, менингита. Внутрисуставные лечебно-диагностические мероприятия, проведенные с нарушением правил асептики, могут стать причиной инфицирования суставов. Острый артрит редко прогрессирует и не вызывает грубых деформаций. Под воздействием противомикробной терапии заболевание бесследно проходит. Состояние больных улучшается после приема антибактериальных средств и НПВС.
- Псориатический артрит — проявление псориаза, являющегося системным заболеванием с поражением различных внутренних органов. У больных асимметрично воспаляются сразу несколько суставов: коленный, голеностопный, межфаланговый. Возможно поражение суставов одного пальца. Протекает недуг тяжело, часто артрит заканчивается развитием анкилоза. У больных развивается односторонний сакроилеит или спондилоартрит. Внесуставные проявления псориаза: поражение кожи, конъюнктивы, слизистой оболочки рта и гениталий.
- При деформирующем остеоартрозе разрушается суставной хрящ и субхондральная кость, воспаляется синовиальная оболочка сочленения. Недуг проявляется усилением болезненных ощущений при нагрузке, изменением формы сустава, признаками синовита. Остеоартроз развивается у пожилых женщин, имеющих лишний вес и страдающих варикозным расширением вен.
- Туберкулезный артрит развивается в результате проникновения микобактерий в сустав с током крови из имеющегося в организме очага инфекции. Синдром протекает по типу вторичного хронического моноартрита. В суставе утолщается синовиальная оболочка, скапливается выпот, в котором обнаруживают множество микобактерий туберкулеза. Синдром отличается упорным течением.
- Гонококковый артрит — специфическое воспаление сустава, возникающее преимущественно у женщин, страдающих гонококковым вульвовагинитом или перенесших гонорею. Гонококковый артрит сопровождается высокой температурой тела, ознобом, увеличением лейкоцитов в крови. Обычно поражаются коленные, голеностопные, лучезапястные суставы с быстрым развитием атрофии окружающих мышц. На коже вокруг суставов появляются узелки, папулы, везикулы и пустулы. В синовиальной жидкости обнаруживаются гонококки.
- Клещевой боррелиоз — трансмиссивная инфекция, возбудителем которой является спирохета, проникающая в организм человека при укусах иксодовых клещей. У больных развивается острый, рецидивирующий моно- или олигоартрит, который сочетается с хронической эритемой, лихорадкой, миалгией, лимфаденопатией, миокардитом, перикардитом, невритами. Кроме артралгии у больных появляются неврологические признаки менингоэнцефалита.
- Импинджмент-синдром проявляется резкой болью в плечевом суставе при подъеме руки. Патология диагностируется у людей после 30 лет. Боль усиливается при движении и пальпации плечевого сустава, который щелкает при опускании руки. Постепенно нарастает малоподвижность и атрофия связанных с плечом мышц.
Диагностические мероприятия
Диагностика патологии начинается с последовательного и систематизированного обследования пациента: с внимательного изучения жалоб, сбора анамнеза и получения результатов объективного обследования.

После выяснения жалоб больного необходимо определить характер боли, ее длительность и локализацию. Следует обратить внимание на общие симптомы: лихорадку, озноб, лимфаденит.
- Гемограмма — типичные признаки воспаления.
- Биохимия крови – определение уровня мочевой кислоты, холестерина, трансаминаз, креатинина, щелочной фосфатазы, кальция, фосфора, железа, белковых фракций, фибриногена, С-реактивного белка, сиаловой кислоты.
- Иммунограмма — В- и Т-лимфоциты, моноциты, фагоциты, комплемент.
- Исследование суставной жидкости – определение цвета, консистенции, вязкости, прозрачности и клеточного состава.
- Гониометрия — метод исследования, предназначенный для оценки двигательных функций суставов.
- Рентгенография – наиболее достоверный метод диагностики, который выявляет имеющиеся изменения в пораженном суставе.
- Радиоизотопная сцинтиграфия — метод выявления воспалительно-дистрофических изменений в суставе. Остеотропные радиофармпрепараты скапливаются в пораженных зонах суставов, что отображается на сцинтиграмме.
- Артроскопия — метод исследования суставов, позволяющий осмотреть их полость и выявить имеющиеся дефекты.
- Биопсия пораженного участка обычно проводится во время артроскопии.
На основании жалоб, анамнестических данных и полученных результатов исследований проводится дифференциальная диагностика патологий, проявляющихся суставным синдромом.
Лечебные мероприятия

Лечение суставного синдрома проводится в амбулаторных условиях после посещения специалиста. Медикаментозная терапия заключается в назначении больным следующих групп препаратов:
- НПВС – «Мелоксикам», «Ибупрофен», «Диклофенак», «Кетопрофен».
- Глюкокортикостероидные препараты – «Преднизолон», «Дексаметазон».
- Хондропротекторы – «Алфлутоп», «Хондроитин сульфат».
- Спазмолитики для снятия боли – «Но-шпа», «Спазмалгон».
- Миорелаксанты – «Сердалуд», «Мидокалм».
- С целью улучшения обменных процессов в кости и хряще назначают АТФ, алоэ, стекловидное тело.
- Витаминотерапия – жирорастворимые витамины А, Д, Е, аскорбиновая и фолиевая кислоты.
- Инфекционный артрит лечат антибиотиками широкого спектра.
- Внутрисуставно вводят «Гидрокортизон», «Кеналог», «Дипроспан». Применяют новокаиновые блокады.
Для уменьшения болевых ощущений показаны холодовые аппликации, тепловые процедуры, диатермия, погружение в ванну с теплой водой, чрезкожная электронейростимуляция.
Хирургическое лечение заключается в эндопротезировании пораженных суставов. Оно проводится при наличии выраженного болевого синдрома, не поддающегося консервативному лечению, с серьезным нарушением двигательной функции.
Специалисты дают своим пациентам следующие клинические рекомендации:
- вести здоровый образ жизни,
- нормализовать массу тела,
- выполнять посильные физические упражнения,
- носить удобную обувь,
- пользоваться ортопедическими стельками, ортезами, наколенниками и фиксаторами.
Своих больных специалисты обучают правильным стереотипам повседневных движений, снижающим нагрузку на суставы.
Видео: лекция по принципам диагностики и лечения суставного синдрома
Источник
