Дерматит стопы код по мкб 10

Экзема (дерматит) проявляется образованием пятен красной, сухой и зудящей кожи, часто покрытых пузырьками. Это состояние также называют дерматитом. Факторы риска зависят or формы болезни.
Основные характеристики экземы — красная, сухая и зудящая кожа, которая иногда покрывается мелкими пузырьками, наполненными жидкостью. Экзема имеет тенденцию к периодическим рецидивам в течение всей жизни больного. Существует несколько различных форм экземы. Некоторые провоцируются вполне определенными факторами, но другие, например, монетовидная экзема, развиваются по неизвестным причинам.
Атопический дерматит — самая распространенная форма экземы. Обычно она впервые проявляется еще в грудном возрасте и может обостряться в подростковом и среднем возрасте. Причина этого состояния не известна, но люди с наследственной склонностью к аллергическим реакциям, в том числе к астме, более предрасположены к этой форме экземы.
Контактный дерматит. Прямой контакт с раздражающими веществами или аллергическая реакция на них может привести к развитию другой формы экземы — контактному дерматиту.
Себорейный дерматит. Эта форма экземы поражает всех, от грудных детей до взрослых. Точная причина себорейного дерматита остается неизвестной, хотя это состояние часто связано с размножением на коже дрожжеподобных микроорганизмов.
Монетовидная экзема. Эта форма экземы более распространена у мужчин, чем у женщин. При монетовидной экземе на коже рук, ног и туловища появляются зудящие круглые бляшки сухой кожи, более того, пораженная кожа может мокнуть.
Астеатоз — кожное заболевание, чаще всего встречается у пожилых людей. Его вызывает сухость кожи, что является одним из признаков старения организма. Кроме этого, пребывание на сухом и холодном воздухе также может вызывать астеатоз. Характеризуется разбросанными чешуйчатыми бляшками, которые иногда покрываются трещинами.
Дисгидроз. Эта форма экземы наблюдается на участках толстой кожи на пальцах, ладонях и ступнях. Вначале появляются зудящие пузырьки, иногда они сливаются и формируют большие мокнущие области, которые утолщаются и трескаются. Причина не известна.
Для снятия зуда и воспаления кожи применяют кортикостероиды местного действия. Нужно избегать контактов с веществами, которые могут раздражать кожу. В случае контактного дерматита для определения причины аллергии применяют кожные пробы. Большинство форм экземы можно успешно контролировать.
Экзема у детей — зуд и покраснение кожи, иногда сопровождаемые появлением шелушащейся сыпи. Может наблюдаться в любом возрасте, но чаще всего развивается в возрасте младше 18 месяцев. Иногда предрасположенность к заболеванию передается по наследству. Воздействие раздражающих веществ усугубляет ситуацию. Пол значения не имеет.
Заболевание может длиться многие годы, хотя обычно проходит в раннем детском возрасте. У ребенка с экземой наблюдается покраснение, воспаление кожи, зуд, что может вызывать его беспокойство. Причины экземы у детей остаются неизученными. У некоторых детей вызывать экзему могут некоторые аллергены (вещества, провоцирующие аллергическую реакцию). К ним может относиться: коровье молоко, соя, пшеница и яйца.
Дети с экземой также подвержены другим состояниям, которыми сопровождается аллергия, таким как сенная лихорадка и астма. Близкие родственники ребенка также могут страдать аллергией некоторых типов, что позволяет предположить участие наследственных факторов в появлении экземы.
В число симптомов экземы у детей могут входить:
— красная шелушащаяся сыпь;
— сильный зуд;
— постепенное истончение кожи.
У младенцев появление сыпи обычно наблюдается на лице и шее, а когда ребенок начинает ползать, переходит на колени и локти. У детей старшего возраста сыпь обычно появляется на внутренней части локтевых и коленных суставов и на запястьях. Сильный зуд заставляет ребенка расчесывать пораженное место, нарушая при этом целостность кожных покровов и облегчая попадание в ранку болезнетворных бактерий. При развитии инфекции воспаление становится тяжелее, ранки начинают мокнуть.
Редким, но серьезным осложнением экземы является вариолиформный пустулез Капоши, который развивается, если ребенок, страдающий экземой инфицируется вирусом простого герпеса. Это осложнение сопровождается распространением сыпи по всему телу, образованием пузырей и повышением температуры тела.
При развитии у ребенка экземы следует обратиться к врачу. Детский врач объяснит правила ежедневного ухода за кожей ребенка, а также порекомендует те средства ухода за кожей ребенка, которые подходят ему наилучшим образом, например, не содержашие ароматических добавок масла для ванны или крема. Врач может назначить кортикостероиды местного действия, позволяющие снять воспаление, и антибиотики в пероральной форме или мази с содержанием антибиотиков, если пораженные участки кожи инфицированы. Ребенку также будут назначены пероральные антигистаминные препараты, которые способствуют снижению зуда и действуют как успокаиваюшие средства.
В очень редких случаях дети с тяжелой формой экземы подлежат госпитализации. Лечение обычно состоит в наложении мазей с кортикостероидами на воспаленный участок и в наложении на пораженную кожу бинтов, пропитанных смягчающей мазью.
Чтобы предупреждать развитие рецидивов и поддерживать здоровье ребенка в нормальном состоянии, следует соблюдать следующие правила:
— избегать использования косметических средств с ароматическими добавками;
— подмывать ребенка не мылом, а смягчающим молочком;
— при мытье ребенка использовать увлажняющие средства для ванны;
— сразу после мытья втирать в кожу ребенка охлажденный увлажняющий крем;
— использовать назначенные врачом местные кортикостероиды;
— если ребенок расчесывает ранки, следует убедиться, что его ногти коротко острижены.
При развитии у ребенка вариолиформного пустулеза Капоши его следует госпитализировать для лечения. Лечение включает внутривенные вливания противовирусных препаратов.
Если установлено, что причиной экземы является какой-либо тип еды, исключение этого блюда из рациона ребенка может помочь справиться с проблемой. Тем не менее разработкой специальной диеты ребенка необходимо заниматься родителям совместно с врачом. Предотвратить развитие аллергии у ребенка может грудное вскармливание.
Так как экзема является хроническим заболеванием, против которого не существует лечения с немедленными и окончательными результатами, возможно использование методов альтернативной медицины по рекомендации врача.
Ребенок может страдать экземой в течение всего детства. Хотя не существует никакого эффективного лечения болезни, проявления симптомов экземы обычно удается контролировать. К юношескому возрасту экзема обычно проходит, не оставляя шрамов на коже, но в очень редких случаях высыпания могут продолжаться. Примерно у половины страдавших экземой развиваются другие аллергические реакции.
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Атопический дерматит.
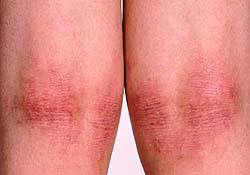
Атопический дерматит
Описание
Атопический дерматит – это одно из наиболее распространенных аллергических заболеваний у детей, которое при неправильном лечении может перейти в хроническую форму и беспокоить на протяжении всей жизни.
Атопический дерматит является неинфекционным заболеванием, для которого характерно длительное течение с периодическим появлением сыпи на разных участках тела, которой всегда предшествует кожный зуд.
Симптомы
Основные клинические проявления – это кожный зуд и характерные воспалительные изменения: покраснение, сухость, шелушение, утолщение кожи, следы расчесов на лице, шее, голове, в складках кожи, локтевых сгибах и подколенных ямках.
Большие (обязательные) критерии диагностики:
• Пруриго (зуд) при наличии даже минимальных проявлений на коже.
• Типичная морфология и локализация (лицо, шея, подмышечные впадины, локтевые и подколенные ямки, паховая область, волосистая часть головы, под мочками ушей).
• Индивидуальная или семейная история атопического заболевания.
• Хроническое рецидивирующее течение.
Малые критерии диагностики:
• Повышенный уровень общего и специфических IgE-антител.
• Начало заболевания в раннем детском возрасте (до 2-х лет).
• Гиперлинеарность ладоней («складчатые») и подошв.
• Pityriasis alba (белесоватые пятна на коже лица, плечевого пояса).
• Фолликулярный гиперкератоз («роговые» паппулы на боковых поверхностях плеч, предплечий, локтей).
• Шелушение, ксероз, ихтиоз.
• Неспецифические дерматиты рук и ног.
• Частые инфекционные поражения кожи (стафилококковой, грибковой, герпетической природы).
• Белый дермографизм.
• Зуд при повышенном потоотделении.
• Складки на передней поверхности шеи.
• Темные круги вокруг глаз (аллергическое сияние).
Для постановки диагноза атопического дерматита необходимо сочетание трех больших и не менее трех малых критериев.
Базофилия. Недомогание. Эозинофилия.
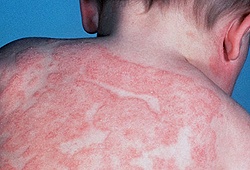
Атопический дерматит
Причины
Основной причиной атопического дерматита является наследственность. Так, если у одного из родителей или ближайших родственников есть атопический дерматит, бронхиальная астма или аллергический ринит, то вероятность развития у ребенка атопического дерматита-50%. Если же таким недугом болеют оба родителя, то с вероятностью 80% болезнь передастся и их ребенку.
Среди аллергических факторов, приводящих к развитию заболевания, врачи отмечают чувствительность к пищевым аллергенам (белок коровьего молока, яичный белок) в грудничковом и раннем возрасте. В старшем же возрасте ведущую роль в развитии заболевания играют ингаляционные аллергены – домашняя пыль и содержащиеся в ней микроскопические клещи, эпидермис животных, споры грибков, пыльца растений, а также паразитарная инфекция и неспецифические раздражители (одежда из синтетики, дезодоранты, жесткая вода, резкие колебания температуры и влажности, эмоциональная и физическая нагрузка).
Причиной заболевания могут стать и некоторые лекарства:антибиотики, сульфаниламидные препараты, местные анестетики, витамины группы В.
Лечение
1. Диетотерапия и меры по контролю внешней среды.
2. Системная фармакотерапия.
*антигистаминные препараты.
*мембраностабилизирующие препараты.
*препараты, нормализующие функцию органов пищеварения.
*витамины.
*иммуномодулирующие препараты.
*препараты, регулирующие функцию нервной системы.
*препараты, содержащие ненасыщенные жирные кислоты.
*антибиотики.
*системные кортикостероиды (по специальным показаниям).
3. Наружная терапия.
4. Реабилитация.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Инфекционный дерматит – это воспалительный процесс, вызванный микробным агентом. Сюда стоит отнести вирус, бактерии, гриб. Сосредоточены они как в коже, так и могут циркулировать в организме.
В последнем случае микробы выделяют в кровь вещества, оказывающие токсическое действие на кожные покровы. У детей инфекционный дерматит – это корь, краснуха, ветрянка, скарлатина и энтеровирусная инфекция. В статье содержится вся информация об инфекционном дерматите, в том числе о причинах и методах лечения на ногах, руках и других частях тела.
Причины появления
Патологический процесс развивается на фоне разных инфекций. Они могут поражать эпителиальную ткань или передаваться половым путем.
Риск развития дерматита повышается при:

- влиянии на организм высоких или низких температур;
- глубоких травмах кожных покровов и мелких трещинах;
- длительном приеме цитостатических и глюкокортикостероидных препаратов;
- варикозе;
- иммунодефиците;
- длительной интоксикации;
- хронических формах заболеваний пищеварительной системы;
- нарушениях в работе нервной системе;
- заболеваниях почек;
- сахарном диабете;
- отсутствии полноценной гигиены;
- индивидуальной непереносимости организма к бактериям, провоцирующим гниение.
Симптомы
Инфекционный дерматит – это результат инфекционного заболевания, поэтому вся остальная клиническая картина зависит от изначальной причины.
Корь
Сыпь будет распространяться по телу в течение 14 дней:
- В первые сутки поражается лицо, возможно шея и часть груди.
- Затем высыпания переходят на все оставшееся тело.
- На третьи сутки сыпь полностью прекращается, и развивается заболевание. Прослеживается повышение температуры тела.
Скарлатина
Прослеживается сыпь с пузырьками, внутри которых находится желтоватая жидкость. Такие пузырьки наблюдаются в течение 5 дней. После этого образуются корочки, которые сильно шелушатся.
Сыпной тиф
 Дерматит проявляется не сразу, а через 2-3 дня. Сыпь может быть локализована на:
Дерматит проявляется не сразу, а через 2-3 дня. Сыпь может быть локализована на:
- груди;
- животе;
- руках.
Через 2 дня кожные покровы в некоторых местах покрываются пигментными пятнами. Сама же сыпь имеет четкие границы.
Ветряная оспа
Ветрянка может быть на разных частях тела. Возникающая сыпь приводит к сильному зуду. Появляется она в конкретной последовательности:
- Вначале образуются отдельные розовые пятна.
- На месте пятен формируются пузырьки, внутри которых находится прозрачная жидкость.
- Через 3-4 дня жидкости становится больше, чем изначально.
- Пузырьки самостоятельно лопаются, затягиваются корочкой и заживают.
При инфекционном дерматите, возникшем на фоне ветрянки, возможно:
- повышение температуры;
- отек;
- зуд.
Диагностика инфекционно-аллергического заболевания
 Первым делом необходим осмотр у врача-дерматолога. Он берет образец зараженной кожи для проведения бактериологического посева. Это позволит определить, что привело к развитию патологического аллергического процесса.
Первым делом необходим осмотр у врача-дерматолога. Он берет образец зараженной кожи для проведения бактериологического посева. Это позволит определить, что привело к развитию патологического аллергического процесса.
Дерматологи применяют два метода диагностики:
- вирусологический;
- серологический.
Если определить причину заболевания сложно, тогда используют исследование биоптата.
Места локализации с фото
Сыпь при инфекционном дерматите может поразить следующие части тела:
- волосистую часть головы;
- шею;
- лоб;
- запястье;
- разгибательные конечности поверхности;
- паховую область.
Ниже представлены фото заболевания на ногах, руках:




Лечение
По причине сложности течения инфекционного дерматита его лечение должно быть комплексным. При этом нужно учитывать сопутствующую патологию. Основное внимание уделено терапии инфекции.
Медикаментозное
Для наружной обработки используют следующие группы медикаментов:
- Антибактериальные средства. Они устраняют колонии микроорганизмов и останавливают их размножение: Левомицетин, Эритромицин.
- Антисептики с обеззараживающим эффектом: Хлоргексидин.
- Глюкокортикостероиды. Они купируют зуд и воспалительный процесс: Бетадин, Адвантан или Кортомицетин.
Также в схему терапии вводятся средства для перорального приема. Их действие направлено на устранение грибков и бактерий. Разработаны такие препараты:
- Лефоксцин.
- Лефлобакт.
- Ципробай.
- Ципробид.
Народные средства
Лечить инфекционный дерматит можно в домашних условиях, используя следующие рецепты:

- Взять 20 г травы зверобоя, залить стаканом горячей воды. Установить смесь на водяную баню и томить 15 минут. Отфильтрованный и остывший отвар смешать со 100 г сливочного масла. Полученную мазь использовать для обработки пораженных мест 3 раза в день. Курс терапии составляет 7-8 дней.
- В 3 л воды растворить по 40 г соды и соли. Полученной смесью обрабатывать места высыпаний 3 раза в сутки.
- Сырой картофель измельчить при помощи терки. Использовать кашицу в виде компресса, который накладывают на 15 минут.
- Сок чистотела развести в кипяченной воде в пропорции 1:2. Использовать средство для примочек, которые прикладывать на 15 минут. По мере уменьшения воспаленных участков можно добавлять мед в качестве наполнителя.
- Залить 20 г измельченной череды залить 100 мл кипятка. Настаивать состав, пока он не станет темно-коричневого цвета. В полученном растворе смочить марлевую повязку, прикладывать ее на пораженное место 3-4 раза в день. Кожные покровы будут восстанавливаться уже через 2-3 дня.
Важно! Народные методы терапии не вылечат болезнь, так как они действуют не на причину развития сыпи, а только избавляют от таких симптомов, как зуд, отек и дискомфорт.
Физиопроцедуры
Этот метод терапии применяют в качестве симулирующих мер влияния на иммунную систему человека при дерматите. Физиопроцедуры позволяют улучшить состояние пациента уже через 2-3 сеанса. Терапевтический способ включает в себя комплекс специально подобранных процедур, помогающих организму скорее приспособиться к поразившим его инфекционным процессам:
- магнитотерапия;
- озонотерапия;
- УВЧ;
- УФО;
- лазеротерапия.
Код по МКБ 10
L30.3 Инфекционный дерматит — код данного недуга по МКБ 10.
Дерматит инфекционного происхождения – это заболевание, которое может поразить в любом возрасте. Для его успешного лечения важно определить причину развития патологического процесса. Далее назначается комплексная терапия, которая позволит устранить, как причину, так и симптомы болезни.
Источник
На чтение 6 мин. Просмотров 603 Опубликовано 10.06.2019
Атопический дерматит – воспаление кожи аллергического характера. Болезнь сопровождается зудом, ярко выраженной экзематизацией.
Атопия часто имеет типичные зоны возникновения и генетическую предрасположенность. Атопический дерматит – хроническое заболевание. С помощью комплексного лечения можно добиться стойкой ремиссии, длительность которой при благоприятных условиях может составлять годы.
Атопический дерматит – общая характеристика заболевания
Атопия кожных покровов достаточно распространена. Опираясь на статистику, можно отметить, что 10 – 12% россиян сталкиваются с данной болезнью. Детей она затрагивает чаще (приблизительно 20%).
Во взрослом возрасте диагностировать атопический дерматит приходится у 6 – 7% людей. Кроме кожных проявлений, заболеванию типичны аллергические проявления дыхательных путей.
У пациентов, вне зависимости от возраста, наблюдается связь атопии с непереносимостью на некоторые продукты питания и патологиями органов ЖКТ. Также тесная взаимосвязь обнаружилась с хроническими заболеваниями носоглотки, ушей, психическими нарушениями, заражением глистами.
Классификация согласно МКБ 10
Любая болезнь прописана под 3-ех значным кодом. Атопическому дерматиту присвоен код L20 согласно МКБ (международная диагностика болезней). Главный шифр заболевания: глава XII.
Данная атопия описана как «болезни кожи и подкожной клетчатки». Неуточненная атопия кожи идет под кодом L20.9. Код L20.8 присвоен другим атопическим дерматитам, например, атопическому нейродерматиту.
Причины заболевания
Основная причина – реакция на аллерген. Часто встречающиеся аллергены: продукты, химические соединения, пыльца, шерсть животных. Ученые обнаружили влияние генетических аспектов на появление болезни. То есть генетическая предрасположенность к данному заболеванию существует.
Факторы, способствующие появлению атопического дерматита либо его развитию:
- астматический приступ;
- сенная лихорадка;
- аллергический ринит, конъюнктивит;
- осложнения патологических состояний органов ЖКТ;
- крапивница;
- снижение иммунитета;
- дисфункция вегетативной регуляции;
- психические расстройства, длительные стрессы;
- различные хронические болезни;
- курение при беременности, осложнение ее течения;
- сбои работы органов эндокринной системы.
Формы атопического дерматита
Симптоматика болезни различается и зависит от формы атопии.
Описаны три периода атопического дерматита:
- младенческая;
- детская;
- взрослая.
Судя по названию, атопия появляется в различные периоды жизни человека и имеет некоторые отличия.
Младенческая
- Как правило, возникает в возрасте 3-ех месяцев. Младенческий период появления атопического дерматита возможен до 2 лет.
- Данная форма у детей характеризуется гиперемированной сыпью, пузырчатыми, мокнущими проявлениями, которые могут начать шелушиться.
- Образования заметны на лице, особенно щеках, подбородке, остальных частях тела, голове, руках и ногах ребенка.
- Дети в этот период капризны. При тяжелом течении болезни наблюдаются нарушения сна и аппетита.
Детская
- В детский период атопия приобретает типичные образования на локтевых сгибах, конечностях, под ягодицами.
- Детская форма характеризуется несколькими стадиями.
- Сухой огрубевший эпидермис с легкостью переходит в пузырчатую мокнущую сыпь, пятна. После чего кожа может начать трескаться.
- Половина пациентов после 7 лет более не сталкивается с атопическим дерматитом.
Взрослая
- Болезнь во взрослом периоде, проявившаяся после 12 лет, берет начало с детства или первично возникает самостоятельно.
- Пораженные зоны те же, что и в детстве, еще пятна наблюдаются на лице, а также шее.
Симптоматика заболевания
Общие симптомы:
- сильный зуд;
- эритема различной степени;
- признаки белого лишая (светлые пятна на плечевом поясе и зоне лица);
- сухая кожа;
- линия Моргана – типичная складка на нижнем веке;
- атопические ладони. Характеризуются ярко выраженными линиями ладоней.
Клинические проявления:
- В младенчестве появляется краснота, отек, мокнущие пятна. Позже возникают инфильтрированные участки с чешуйками, зоны лихенизации. Частые места локализации: лоб, щеки.
- Детская форма проявляется на кожных складках в виде многочисленной эскориации, сухости и шелушении кожи. Лицо принимает схожесть со старческим («атопическое лицо»), появляется сморщенность, складки, пастозность.
- Во взрослом периоде атопический дерматит выражается в инфильтрации, эскориации, а также лихеноидных папул на лице, шее, сгибательных поверхностях конечностей, запястьях, груди. У людей старше 40 лет места образований – шея, внешние стороны кистей.
Методы диагностики
Первичная диагностика проводится методом опроса и визуального осмотра.
Собирается анамнез, а после назначаются следующие анализы и процедуры:
- Анализ крови. При атопическом дерматите количество эозинофилов повышено.
- Будет наблюдаться отклонение в сторону увеличения сывороточного IgE.
- Аллерго-пробы. Проводятся, если есть подозрение на аллергическую природу болезни.
- Дермографическая проба.
- Проба методом введения внутрь эпидермиса ацетилхолина.
Во время диагностирования используют совокупность симптоматики: определение типичной локализации, выявления генетической предрасположенности любой атопии, а также склонность к ихтиозу, наличие в прошлом младенческой формы.
Также проводится дифференциальная диагностика.
Дерматолог должен исключить следующие схожие в проявлениях болезни:
- контактный дерматит;
- псориаз;
- обычный лишай в хронической форме;
- ихтиоз;
- чесотку;
- нейродермит;
- микоз.
Лечение атопического дерматита
Терапия данного заболевания, прежде всего, направлена на выявление и удаление провоцирующего фактора, на устранение причинно-значимых аллергенов, а также профилактики в дальнейшем.
Методы лечения:
- Топические ингибиторы Кальциневрина В являются современным средством, которое назначают при атопичном дерматите.
- Устранить зуд поможет системное лечение либо мазь антигистаминного действия.
- Назначаются кортикостероиды в местном применении.
- Плазмаферез. Назначают при тяжелой симптоматике. Процедура очищает кровь, выводит токсины.
- Консультация психосоматического дерматолога.
- При хронических воспалениях прописывают метилпреднизолона ацепонат (мазь).
- Согревающие компрессы.
- Инфильтраты лечат мазями, обладающими кератолитическим действием.
- Физиотерапия. Применение ультрафиолетового излучения уменьшает длительность обострения.
Системная терапия:
- лекарственные средства с антигистаминным эффектом;
- Кетотифен (стабилизирует мембраны тучных клеток);
- антибиотик при подтвержденном присоединении вторичной инфекции. Например, Эритромицин или Ацикловир при герпесе. Крема: Тридерм, Софрадекс. Пораженную зону нужно обработать антисептиком, можно салициловой кислотой.
Меры профилактики
Профилактика призвана уменьшить число рецидивов до возможного минимума.
Для этого необходимо:
- Исключить контакт с причинными аллергенами и ограничить с потенциально-опасными.
- Контролировать влажность в помещении, не допускать пыльного сухого воздуха.
- Соблюдать диету, ограничить употребление провоцирующих аллергию продуктов: шоколада, меда, цитрусовых, орехов и других.
- Отказаться от вредных привычек.
- Ввести прием витаминов в виде комплексов в период их дефицита.
- Правильно ухаживать за кожей, держать ее в чистоте, не допускать переохлаждения, перегрева, прямого контакта с бытовой химией и синтетическими тканями.
- Постараться свести проявления возможных хронических заболеваний к минимуму.
- Проводить профилактические меры по заражению гельминтами.
- В период цветения растений (апрель – июнь) контролировать проявления аллергических реакций на пыльцу.
- Не допускать стрессовых ситуаций, заниматься йогой, релаксацией. При появлении признаков нервных перегрузок принять легкие седативные препараты.
Терапия атопического дерматита может длиться довольно долго. Пациент должен выполнять жесткие правила во время лечения и рецидива атопии, причиной которой может оказаться скрытая хроническая форма какой-либо болезни.
На ее поиск могут уйти годы. Важно не отчаиваться, не бояться пробовать разные методы терапии, стараться купировать обострение и верить в полное выздоровление. Простой оптимизм и вера в излечение – половина успеха.
Источник
