Деформация грудной клетки и синдром дауна
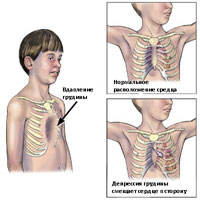
Деформации грудной клетки встречаются у 2% людей. Изменения (дефекты) в костных и хрящевых тканях снижают как опорную функцию грудной клетки, так и необходимый объем подвижности. Деформации грудной клетки (грудины и ребер) являются не только косметическим дефектом и вызывают не только психологические проблемы, но и довольно часто приводят к нарушению функции органов грудной клетки (сердечно-сосудистой системы и дыхательной системы).
Причины
Причины деформации грудной клетки могут быть как врожденными, так и приобретенными. Основные причины следующие:
- Кифоз
- Сколиоз
- Хронические обструктивные заболевания легких
- Синдром Марфана
- Аномалии остеогенеза
- Ахондроплазия
- Синдром Тернера
- Синдром Дауна
- Эмфизема
- Рахит
- Килевидная деформация
- Воронкообразная грудь
- Расщепление грудины
- Синдром Поланда
- Синдром Жена
- Врожденные аномалии ребра
- Астма
- Неполное сращение грудины плода
- Врожденное отсутствие грудной мышцы
- Болезнь Бехтерева
- Воспалительный артрит
- Остеомаляция
В клинической практике чаще всего встречаются воронкообразная деформация грудной клетки и килевидная деформация.
Воронкообразная деформация грудной клетки (впалая грудь)
Воронкообразная деформация грудной клетки (впалая грудь) на сегодняшний день является наиболее распространенной деформацией грудной клетки и встречается в 1 случае из 400 новорожденных. Килевидная деформация, как вторая наиболее распространенная форма деформации, встречается в 5 раз реже, чем воронкообразная грудная клетка.
Этиология развития воронкообразной деформации
Существует несколько теорий, объясняющих развитие этой деформации, но до конца этиология остается неясной. Некоторые авторы считают, что развитие воронкообразной деформации может быть связано с чрезмерно быстрым ростом реберного хряща, который вытесняет грудину кзади. Аномалии диафрагмы, рахит, или повышенное внутриматочное давление также предположительно способствуют смещению задней части грудины. Частое ассоциация воронкообразной деформации с другими заболеваниями опорно-двигательного аппарата, такими как синдром Марфана, дает возможность предполагать, что в определенной степени деформации обусловлены аномалиями соединительной ткани. Генетическая детерминированность встречается также у 40% пациентов с килевидной деформацией.
Клинические проявления

Воронкообразная грудная клетка может проявляться как в виде небольшого дефекта, так и выраженного дефекта, при котором грудина доходит почти до позвонков. Возникновения дефекта является результатом 2 факторов: (1) степенью задней ангуляции грудины и степенью задней ангуляции реберного хряща в зоне прикрепления ребер к грудине. Если же, кроме того имеются дополнительно ассиметрии грудины или хрящевые ассиметрии, то в таком случае оперативное лечение становится более технически сложным.
Воронкообразная деформация возникает, как правило, при рождении или вскоре после рождения. Деформация часто прогрессирует, и глубина вдавления увеличивается по мере роста ребенка. Впалая грудь чаще встречается у мужчин, чем у женщин, в соотношении 6:1 Впалая грудь может сочетаться с другими врожденные аномалиями, включая аномалии диафрагмы. У 2% пациентов, впалая грудь связана с врожденными аномалиями сердца. У пациентов с характерным габитусом тела, можно предположить диагноз синдром Марфана.
Существует несколько методов количественной оценки тяжести деформации при воронкообразной груди, которые обычно включает измерения расстояния от грудины к позвоночнику. Возможно, наиболее часто используемым методом является метод Халлера, который использует отношение поперечного расстояния до переднезаднего расстояния, полученные на основании КТ. В системе Haller, оценка 3,25 или выше свидетельствует о тяжелом дефекте, который требует хирургического вмешательства.
Воронкообразная грудь вообще не оказывает особого физиологического воздействия на младенцев или детей. Некоторые дети испытывают боль в области грудины или реберного хряща, особенно после интенсивных нагрузок. У других детей возможно сердцебиение, что может быть связано с пролапсом митрального клапана, который обычно имеет место у пациентов со впалой грудью. Некоторые пациенты могут чувствовать шум движения крови, который связан с тем, что легочная артерия находится близко к грудине и во время систолы пациент может отмечать шум выброса крови.
Иногда у пациентов с воронкообразной грудью встречается астма, но отмечено что деформация не оказывает явного влияния на клиническое течение астмы. Воронкообразная деформация оказывает влияние на сердечно-сосудистую систему и наблюдения показали, что после оперативной коррекции деформации происходит значительное улучшение функций сердечно-сосудистой системы.
Килевидная деформация
Килевидная деформация является второй наиболее распространенной врожденной деформацией грудной стенки. Pectus carinatum составляет примерно 7% всех деформаций передней грудной стенки. Она чаще встречается у мальчиков, чем у девочек (соотношение 4:1). Как правило, эта деформация имеется уже при рождении и имеет тенденцию к прогрессированию по мере роста ребенка. Килевидная деформация представляет собой выпячивание грудной клетки и фактически представляет собой спектр деформаций, которые включают костохондральный хрящ и грудину. Изменения в костнохондральном хряще могут быть как односторонними, так и двухсторонними. Кроме того, выпирание грудины может быть как большим, так и незначительным. Дефект может быть асимметричным, вызывая ротацию грудины с депрессией с одной стороны и выпиранием с другой стороны.
Этиология
Патогенез килевидной деформации, также как и воронкообразной деформации не ясен. Высказывалось предположение, что это результат избыточного разрастания ребер или остеохондральных хрящей. Существует определенная генетическая детерминированность килевидной деформации. Так в 26% случаев отмечено наличие семейного анамнеза этой формы деформации. Кроме того в 15 % случаев килевидная деформация сочетается со сколиозом, врожденными пороками сердца, синдромом Марфана или другими заболеваниями соединительной ткани.
Клинические проявления
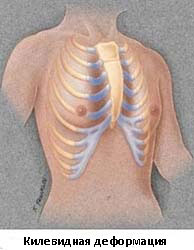
Килевидную деформацию можно разделить на 3 различных типа деформаций.
- Тип 1. Xарактеризуется симметричным выступом грудины и реберных хрящей. При этом типе деформации грудины мечевидный отросток смещены вниз
- Тип 2. Корпорокостальный тип, при этом типе деформации происходит смещение грудины вниз и вперед или выгибание средней или нижней трети грудной клетки. Этот тип деформации, как правило, сопровождается искривлением ребер.
- Тип 3. Костальный тип. При этом типе деформации задействованы в основном реберные хрящи, которые выгибаются вперед. Искривления грудины, как правило, не значительны.
Симптомы при килевидной деформации чаще встречаются у подростков и могут быть в виде сильной одышки, возникающей при минимальной нагрузке, снижение выносливости и появление астмы. Происходит это вследствие того, что экскурсия стенки грудной клетки ограничена из-за фиксированного переднезаднего диаметра грудной клетки, что приводит к увеличению остаточного объема, тахипноэ, и компенсационной диафрагмальной экскурсии.
Синдром Поланда
Синдром Поланда назван в честь Альберта Поланда, который впервые описал этот вид деформации грудной клетки в результате наблюдений в школе и относится к спектру заболеваний, которые связаны с недоразвитием грудной стенки. Этот синдром включает аномалии развития большой грудной, малой грудной мышц, передней зубчатой мышцы, ребер, и мягких тканей. Кроме того, может наблюдаться деформация руки и кисти.
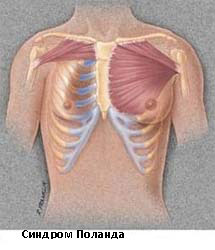
Заболеваемость синдромом Поланда составляет примерно 1 случай на 32 000 родившихся детей. Этот синдром в 3 раза чаще встречается у мальчиков, чем у девочек, и у 75% пациентов поражается правая сторона. Существует несколько теорий относительно этиологии этого синдрома, которые включают в себя аномальную миграцию эмбриональной ткани, гипоплазию подключичной артерии или внутриутробной травмы. Тем не менее, ни одна из этих теорий не доказало свою состоятельность. Синдром Поланда редко ассоциирован с другими заболеваниями. У некоторых пациентов с синдромом Поланда встречается лейкемия. Существует определенная ассоциация этого синдрома с синдромом Мебиуса (односторонний или двусторонний паралич лицевого нерва, отводящего глазного нерва).
Симптомы синдрома Поланда зависят от степени дефекта и в большинстве случаев это косметические жалобы. У пациентов с наличием значительных костными дефектов, могут быть выбухания легкого, особенно при кашле или плаче. У некоторых пациентов возможны функциональные нарушения и дыхательные нарушения. Легкие сами по себе не страдают при этом синдроме. У пациентов со значительными дефектами мышечной и мягких тканей могут стать очевидными снижение толерантности к физическим нагрузкам.
Синдром Жена
Синдром Жена или прогрессирующая дистрофия грудной клетки, которая обусловлена внутриутробным нарушением роста грудной клетки и гипоплазией легких. Этот синдром был впервые описан в 1954 году Женом у новорожденных. И хотя в большинстве случаев такие пациенты не выживают, но в некоторых случаях оперативные методы лечения позволяют таким пациентам жить. Синдром Жена наследуется по аутосомно-рецессивному типу и не было отмечено наличие ассоциации с другими хромосомными нарушениями.
Дефекты грудины
Дефекты грудины можно разделить на 4 типа и все являются редкими: грудная эктопия сердца, шейная эктопия сердца, торакоабдоминальная эктопия сердца и расщепление грудины. Торакальная эктопия сердца представляет собой аномалию расположения сердца вне грудной клетки, и сердце совершенно не защищено плотными костными тканями. Выживаемость пациентов с грудной эктопия сердца очень низкая.Описано только три удачных случая оперативного лечения из 29 операций с этой аномалией.
Шейная эктопия сердца отличается от грудной только локализацией аномального расположения сердца. Как правило, такие пациенты не имеют шансов на выживаемость. У пациентов с торакоабдоминальной эктопией сердце расположены книзу грудины. Сердце покрыто мембраной или тонкой кожи. Смещение сердца вниз является результатом полулунного дефекта перикарда и дефекта диафрагмы. Нередко также бывают дефекты брюшной стенки.
Расщелина грудины является наименее серьезной из 4 аномалий, потому что сердце почти закрыто и находится в нормальном положении. Поверх сердца имеется частичное или полное расщепление грудины, причем частичное разделение встречается чаще, чем полное расщепление. Ассоциации с пороками сердца при этой аномалии встречаются достаточно редко. У большинства детей, расщепление грудины обычно не вызывает особо заметных симптомов. В отдельных случаях, возможны респираторные симптомы в результате парадоксального движения дефекта грудины. Основным показанием для проведения хирургического лечения является необходимость обеспечить защиту сердца.
Диагностика
Диагностика деформаций грудной клетки, как правило, не представляет больших трудностей. На первом плане из инструментальных методов исследования стоит рентгенография, которая позволяет оценить как форму деформации, так и ее степень. КТ грудной клетки позволяет определить не только костные дефекты и степень деформации грудины, но и наличие смещения средостения, сердца, наличие сдавления легкого. МРТ позволяет получить более расширенную информацию, как о состоянии костных тканей, так и мягких тканей и, кроме того, не обладает ионизирующей радиацией.
Функциональные исследования деятельности сердца и легких, такие как ЭКГ, ЭХО- кардиография, спирография позволяют оценить наличие функциональных нарушений и динамику изменений после оперативного вмешательства.
Лабораторные методы исследования назначаются в случае необходимости дифференциации с другими возможными состояниями.
Лечение
Тактика лечения при деформациях грудной клетки определяется степенью деформации и наличия нарушения функций органов дыхания и сердца. При небольшой деформации при воронкообразной грудной клетке или килевидной деформации возможно консервативное лечение – ЛФК, массаж, физиотерапия, дыхательная гимнастика, плавание, применение корсетов. Консервативное лечение не в состоянии исправить деформацию, но позволяет приостановить прогрессирование деформации и сохранить функциональность органов грудной клетки.
При деформации средней и тяжелой степени только оперативное лечение может восстановить нормальную функцию органов грудной клетки.
Источник

Синдром Дауна – врожденное заболевание, этиологическим фактором которого является спонтанная хромосомная мутация. Недуг развивается в результате появления в ядре клеток избытка генетического материала. Второе название синдрома – трисомия 21. Наличие в кариотипе не двух, а трех 21-х хромосом оказывает существенное влияние на формирование характерных фенотипических признаков, аномалий внутренних органов и умственной отсталости вплоть до идиотии.
В 1866 году патологию впервые описал детский врач из Англии Д. Л. Даун. Именно благодаря научным исследованиям своего первооткрывателя синдром получил такое наименование. Только в конце 19 века ученые установили, что в основе патологии лежит трисомия 21. Также они выяснили, чем старше беременная женщина, тем выше вероятность возникновения патологии у плода. Современные генетики изучили кариотип больных и определили имеющиеся аномалии, количество и форму хромосом. В 2008 году было доказано, что процесс формирования половых клеток нарушается случайно без какого-либо влияния со стороны эндогенных и экзогенных факторов. Синдром имеет повсеместное распространение, не зависящее от гендерной и национальной принадлежности. Ему подвержены все расы. Он встречается не только у людей, но и у обезьян, мышей.
Даунят также называют «солнечными» детьми. Они позитивные и радостные, добродушные и ласковые, открытые, дружелюбные и правдивые. Они не страдают от своей патологии. Обидчиков такие дети легко прощают и не испытывают ненависти. Их сложно назвать душевно больными.

люди с синдромом Дауна
Существуют пре- и постнатальные диагностические методики, позволяющие обнаружить синдром. УЗИ плода, анализ крови беременной женщины на сывороточные маркеры, хорионбиопсия, исследование амниотический жидкости и крови из пуповины — методы, выявляющие патологию внутриутробно. Сразу после рождения неонатологи обращают внимание на типичные внешние симптомы болезни. Медицинские генетики проводят кариотипирование методом цитогенетического анализа и, получив кариограмму, осуществляют расшифровку теста и оценивают состояние генов, структуру и количество хромосом.
Раньше рождение детей с синдромом Дауна являлось большой проблемой для родителей и общества. Больных помещали в закрытые интернаты, где дети не развивались и не обучались. В настоящее время ситуация в нашей стране в корне изменилась. Даунят обучают по специально разработанным программам, с ними занимаются психологи, логопеды, дефектологи. Своевременно привитые навыки, постоянное лечение и обучение постепенно делают из ребенка с таким расстройством полноценную личность. В будущем, повзрослев, больные заводят семьи, могут жить самостоятельно, работать. Родителям следует понять, что их ребенок требует большего внимания и терпения, чем остальные дети. «Солнечные» дети тонко чувствуют настроение окружающих, а тем более близких людей. В общении с ними надо быть спокойными и доброжелательными. Со временем у ребенка появятся сильные стороны, которые и следует особенно упорно развивать, чтобы в будущем он смог достойно жить и быть счастливым.
Причины
Хромосомный набор здорового человека содержит 23 пары носителя генов. У женщин он имеет вид 46,XX, а у мужчин 46,XY. Когда происходит генетический сбой, к 21-ой паре хромосом добавляется еще одна, развивается патология. Истинные и непосредственные причины болезни в настоящее время не определены. Известно лишь то, что в основе развития недуга лежит спонтанная мутация или наследственная предрасположенность.

Этиологические факторы синдрома:
- Нарушение гаметогенеза – нерасхождение парных хромосом,
- Нарушение дробления зиготы — оплодотворенного ооцита,
- Спонтанная мутация генов.
Подобные процессы лежат в основе механизмов формирования аномального кариотипа.
- Простая или трисомная форма патологии обусловлена нарушением мейотического деления парных хромосом. В результате подобных процессов образуется гамета с 24 хромосомами, вместо 23. Все клетки организма плода будут иметь аномалию. Такая форма встречается чаще всего.
- При мозаицизме нарушается процесс расхождения хромосом только в одной зародышевой клетке, а в остальных их количество и структура остаются нормальными. Эта форма считается более легкой, поскольку поражаются не все ткани организма. Но в диагностическом отношении она очень сложна.
- Транслокация — прикрепление сегмента 21 хромосомы к любой аутосоме и их совместный переход в процессе мейоза в новую клетку.
Патогенетические звенья поражения нервной системы при синдроме Дауна:
- избыточное образование спинномозговой жидкости и ее пониженное всасывание,
- дисциркуляция ликвора,
- переполнение мозговых желудочков,
- внутричерепная гипертензия,
- образование очагов поражения в головного мозге и нервных стволах,
- дискоординация движений, нарушение моторики,
- гипоплазия и дисфункция мозжечка,
- гипотонус мышц,
- нестабильность межпозвоночных суставов в шейном отделе,
- сдавливание сосудов,
- ухудшение мозговой микроциркуляции,
- гипоксия,
- снижение активности корковых структур,
- нарушение когнитивных функций и способностей.
Клинические проявления
Синдром Дауна — сложный симптомокомплекс, затрагивающий внешний вид больного, функционирование жизненно важных органов и интеллектуальное развитие.
Внешние признаки у всех новорожденных весьма специфичны. Они позволяют предположить диагноз сразу в роддоме. Больные дети имеют много общих черт, но они абсолютно не похожи на своих родных.

Характерные фенотипические признаки:
- Раскосые, посаженные неглубоко, глаза с кожной складкой у медиального угла;
- Белая пигментация на радужной оболочке;
- Сплющенная лицевая часть черепа;
- Асимметричные и мелкие уши, узкие ушные проходы с большим скоплением серы;
- Малый продольный и большой поперечный размер черепа, наличие третьего родничка, позднее закрытие крупных родничков, обусловленное задержкой роста костей;
- Низкий лоб, покрытый морщинами;
- Крупный и длинный язык с бороздами, край которого постоянно высунут наружу;
- Нос с широким основанием, большими ноздрями и асимметричной перегородкой;
- Микрогения — недоразвитая нижняя челюсть;
- Вертикальные складки на нижней отвисшей губе;
- Кривые и узкие зубы с острыми концами и широкими промежутками;
- Постоянно приоткрытый рот с толстыми губами;
- Аркообразное небо;
- Аномальный прикус,
- Сухие и тонкие волосы,
- Влажная пастозная кожа.

Особенности скелета:
- Короткие конечности, придающие больным неуклюжесть;
- Низкий рост,
- Непропорционально маленькая голова;
- Мышечный гипотонус, провисание живота, грыжевые выпячивания;
- Высокая мобильность суставов, особенно атланто-аксиального сочленения;
- Деформированная грудная клетка, имеющая форму воронки или киля, наличие сердечного горба;
- Недоразвитость половых органов;
- Короткие ладони и стопы;
- Расположение большого пальца на ногах на значительном расстоянии от других пальцев,
- Брахимезофалангия,
- Клинодактилия 5-го пальца.

Психофизическое развитие:
- Нарушение интеллекта — тяжелая умственная отсталость от дебильности до имбецильности и идиотии,
- Системное недоразвитие речи – малый словарный запас, невнятное произношение, однообразный набор фраз,
- Отсутствие абстрактного мышления, затруднение обучения и лечения,
- Неспособность концентрировать внимание.
«Лишняя» хромосома нарушает физиологические процессы и замедляет психомоторное развитие ребенка Больные дети с самого рождения отстают от своих ровесников — они намного позже начинают ходить и говорить.
Заболевания, сопутствующие данному синдрому:
- Помутнение хрусталика и роговицы,
- Повышение внутриглазного давления,
- Миопия,
- Нистагм,
- Пороки сердца,
- Бесплодие,
- Страбизм, обусловленный гипотонусом глазных мышц,
- Снижение слуха,
- Судорожные припадки,
- Гематологические болезни,
- Аномалии пищеварительной системы и зубов,
- Шелушение и сухость кожи, экзематозное поражение, акне, фолликулы,
- Иммунодефицит, на фоне которого часто возникают ОРЗ, заболевания ЛОР-органов и бронхолегочного аппарата,
- Сужение или непроходимость двенадцатиперстной кишки,
- Рефлюкс-эзофагит,
- Гипофункция щитовидной железы,
- Внезапная остановка дыхания во сне.
Из-за гипотонуса мышц у новорожденных нарушается процесс грудного вскармливания. Чтобы справиться с подобной проблемой, необходимо обратиться к опытному консультанту по лактации. Выступающий язык — еще одна сложность, возникающая при прикладывании ребенка груди. По причине слабости мышц больные имеют склонность к запору – отсутствию стула в течение нескольких дней.
Даунята существенно отличаются от обычных детей. Они плохо поддаются обучению и нуждаются в помощи посторонних. Несмотря на все имеющиеся проблемы, такие дети не считают себя больными. Они очень открыты, добры и дружелюбными. Всплески негативных эмоций и приступы агрессии корректируются занятиями с психотерапевтами.
Пубертатный период у детей солнца сопровождается гормональной перестройкой и всеми характерными для этого возраста трудностями и проблемами. Несмотря на то, что они — инвалиды, они все-таки половые существа, которые имеют определенные желания, влечения и эмоции. У девушек первая менструация наступает несколько позже. У них устанавливается регулярный менструальный цикл, часто без овуляции. У юношей половые органы меньше, чем у сверстников, эректильная функция нарушена, не всегда возможна эякуляция.
У лиц с синдромом Дауна часто возникает ожирение и рано развивается болезнь Альцгеймера. Из-за имеющейся склонности к ожирению больным требуется соблюдать диету и заниматься спортом.
Видео: примеры детей с синдромом Дауна
Методы выявления недуга
Диагностика наследственной патологии является сложным и трудоемким процессом. Поскольку синдром Дауна — генетически детерминированный недуг, его можно диагностировать как пренатально, так и постнатально.
Определение синдрома на стадии внутриутробного развития плода имеет важное медицинско-социальное значение. Это позволяет предотвратить появление больного ребенка на свет и дает родителям право выбора — оставлять или прерывать беременность.
Неинвазивные процедуры проводятся всем без исключения беременным женщинам. Они являются информативными и безопасными для матери и плода. Скрининговое обследование проводят в каждом триместре. В крови будущей матери определяют сывороточные маркеры – гормоны и белки, синтезируемые плацентой, а затем проводят программный комплексный расчет и определяют риск рождения ребенка-дауна. При отклонении основных показателей от нормы подозревают наличие патологии.
Рутинная ультразвуковая диагностика также может дать информацию о вероятном развитии синдрома у плода. Для этого измеряют толщину воротниковой зоны, оценивают формирование лицевого скелета. Тревожный признак – отсутствие основной носовой кости.

снимок УЗ-диагностики плода с синдромом Дауна
Признаки синдрома при беременности, выявленные с помощью УЗИ, требуют прохождения инвазивных диагностических обследований:
- Амниоцентез — диагностическая процедура, при которой специалисты берут для исследования амниотическую жидкость и направляют ее в лабораторию. Это довольно серьезный метод, который должен контролироваться ультразвуковым исследованием. Через прокол брюшины пункционной длинной иглой отбирают околоплодные воды. В клетках плода, обнаруженных в жидкости, определяют число и структуру хромосом.
- Хорионбиопсия проводится с помощью трансцервикальной амниоскопии или трансабдоминальной аспирации. Забор материала чаще производят путем зондирования цервикального канала и отправляют его на генетическую экспертизу, дающую стопроцентный результат о наличии или отсутствии синдрома. Клетки хориона содержат такой же хромосомный набор, что и клетки плода. Поскольку для взятия биопсии необходимо внедрение в живой организм, увеличивается риск инфицирования и прерывания беременности.
- Кордоцентез – медико-диагностическая манипуляция, заключающаяся в исследовании крови из пуповины. Сама методика отбора аналогична предыдущему методу: вкалывают иглу через переднюю брюшную под наблюдением УЗИ в сосуд пуповины и отбирают 5 мл крови для кариотипирования.
- Фетоскопия позволяет определить пол плода и некоторые пороки его развития путем непосредственного наблюдения. Осмотр плода проводят с помощью тонкого эндоскопа, который вводят в околоплодный пузырь. Фетоскопом отбирают кровь или ткань плода для проведения анализа на кариотип.

В ткани плода, полученной любых из этих способов, определяют хромосомный набор.
Постнатальная диагностика проводится всем новорожденным с характерным фенотипом. Она включает следующие методики:
- Клиническое обследование,
- Генетический анализ,
- Сбор подробного анамнеза – генеалогическое обследование,
- Общий и биохимический анализ крови,
- Цитогенетическое исследование,
- ЭКГ,
- ЭЭГ,
- УЗИ сердца и органов брюшной полости.
Новорожденных осматривают специалисты в области детской кардиологии, хирургии, офтальмологии, ортопедии. Точный диагноз синдрома ставят только после получения результатов кариотипирования.
Видео: о диагностике синдрома Дауна
Общетерапевтические методы
Синдром Дауна неизлечим. Современные терапевтические возможности не дают желаемого результата и не являются эффективными. Психофизическое развитие и адаптация в социуме больных детей возможны только под постоянным контролем специалистов — медиков и педагогов. «Солнечных» детей можно научить основам самообслуживания — приему пищи, уходу за собой.

Чтобы улучшить и продлить жизнь больным, проводят лечение сопутствующих заболеваний:
- Врожденные пороки и аномалии внутренних органов требуют хирургической коррекции.
- При поражении слухового анализатора больным показано ношение слухового аппарата, а при патологии глаз — консервативное или оперативное лечение, ношение контактных линз или очков.
- Всем больным назначают общеукрепляющие и восстанавливающие препараты: ноотропы «Ноопепт», «Семакс», «Аминалон»; сосудистые средства «Пирацетам», «Винпоцетин», «Циннаризин»; витамины группы В; антиоксиданты «Актовегин», «Мексидол», «Курантил»; адаптогены «Экстракт лимонника», «Экстракт элеутерококка».
- Больным показаны физиотерапевтические методики, ЛФК, массаж, диету, гидротерапию.
- Занятия с логопедом, дефектологом и психологом способствуют развитию речи и учат поведению в обществе. Больные дети обучаемы, за исключением лиц с идиотией. Занятия с ними проводятся по специально разработанным стандартам с учетом индивидуальных особенностей и возможностей. Даунята могут учиться в интерната или спецшколах, а также в обычных школах по облегченной программе.
Дети с синдромом нуждаются в регулярном общении, которое должно проходить в игровой форме. Желательно им заниматься в группах и с больными и со здоровыми детьми. Их обучают подражать другим, соревноваться с ними, общаться. Подобные программы дают быстрый и стойкий результат. Больным также рекомендованы настольные игры, развивающие не только мышление, но и мелкую моторику рук. С помощью учителей, родных и близких людей они смогут освоить элементарные навыки общения в социуме и поведения в быту. Должный уход и особое внимание делают прогноз патологии благоприятным: большинство больных доживают до 50–60 лет.
Предупреждающие меры
Любые профилактические мероприятия при генетических недугах неэффективны. Единственное, что поможет снизить риск развития патологии — строгое соблюдение врачебных рекомендаций.

Медицинского генетика желательно посетить всем парам, планирующим беременность, чтобы получить консультацию специалиста, который определит вероятность хромосомных аномалий у плода. В обязательном порядке у генетика должны проконсультироваться семьи, в которых:
- Возраст матери превышает 35 лет, а отца – 45 лет,
- Имеются близкородственные браки,
- Предыдущие дети рождались с генетическими болезнями,
- Мать или отец имеют вредные привычки.

Кроме того, пройти медико-генетическое консультирование должны лица:
- Подвергшиеся воздействию радиации, производственных вредностей;
- Употребляющие в пищу продукты с красителями, консервантами и прочими опасными веществами;
- Часто болеющие вирусными инфекциями;
- Принимающие большое количество медикаментов;
- Имеющие хронические или онкологические заболевания половых органов.
От рождения больного ребенка не застрахована ни одна женщина, даже самая здоровая. Тем не менее, специалисты рекомендуют беречь репродуктивное здоровье. Для этого необходимо выполнять такие правила:
- Вести здоровый образ жизни,
- Правильно питаться,
- Периодически принимать витамины и микроэлементы,
- Укреплять иммунитет,
- Нормализовать массу тела,
- При необходимости обращаться к врачу, а не заниматься самолечением,
- Беременным женщинам обязательно сдать все необходимые анализы и пройти пренатальную диагностику генетических заболеваний.
Ребенок с синдром Дауна может прожить свою жизнь счастливо. Помочь в этом ему должны врачи, педагоги, родные и близкие люди. Многие, повзрослев, вступают в браки. Мужчины с синдромом бесплодны, а некоторые женщины могут иметь детей, которые появятся на свет с такой же или любой другой хромосомной аномалией. Современное общество готово принять таких больных и сделать все для того, чтобы они жили наравне с полноценными и здоровыми людьми.
Видео: о синдроме Дауна
Источник
