Что такое вдсу синдром брадиаритмия

Отклонения сердечной деятельности, в том числе снижение или повышение частоты сокращений — типичный признак нарушений органического, случается и функционального характера. Точку в вопросе происхождения ставит объективное обследование с применением минимум ЭХОКГ и ЭКГ.
Брадиаритмия (брадикардия) — это нарушение сердечного ритма по типу его замедления до уровня ниже 60 ударов в минуту. Считается разновидностью отклонения ЧСС, чаще всего синусового характера.
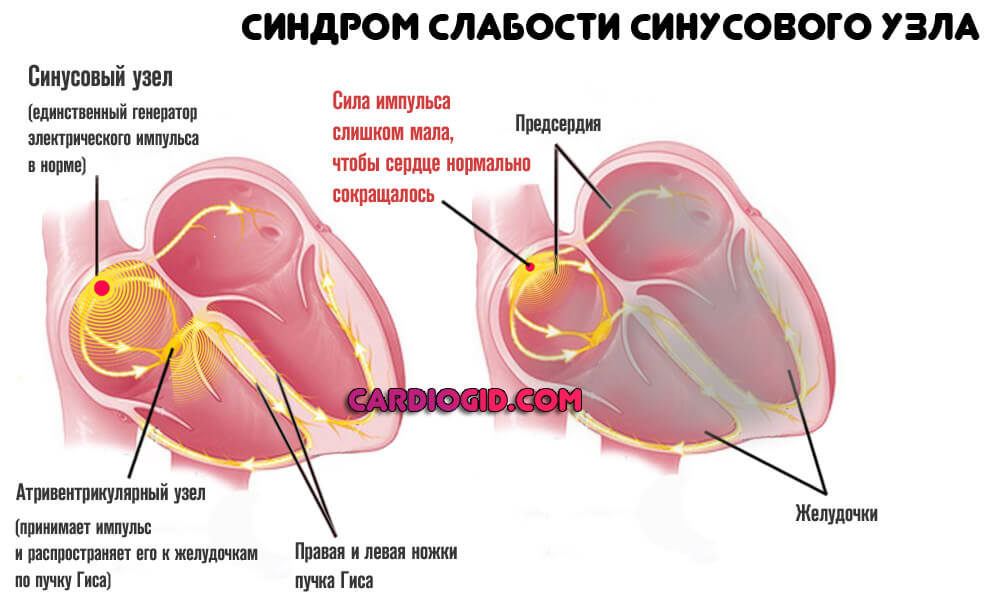
Оказывается результатом недостаточной активности естественного водителя ритма (синусового узла) или слабой способности волокон, либо атриовентрикулярного узла к транспортировке сигнала.
Лечение требуется не всегда. Возможны варианты физиологической нормы. Так, брадиаритмия спортсменов — результат избыточных тренировок. Болезнью не считается, терапии не требует.
В остальных случаях показано динамическое наблюдение и симптоматическое, медикаментозное воздействие по показаниям.
При синусовой брадиаритмии прогноз благоприятный. Присоединение сердечной недостаточности, органических нарушений, существенно ухудшает исход. Врачи стремятся к устранению первопричины.
Классификация
Проводится по ряду оснований, не зависимо от возраста пациента.
Учитывая характер процесса:
- Функциональная. Развивается как итог нарушений, связанных с отклонением естественной работы сердца. Например, вегетососудистой дистонии (хотя такого диагноза официально и не существует, симптомокомплекс присутствует), слабости синусового узла и прочих явлений.
- Органическая. Сопряжена с дефектами, пороками развития сердца и кардиальных структур. Подобных типов много больше.
По основанию этиологического фактора:
- Первичная брадиаритмия. Формируется по причине заболеваний самого сердца сосудов.
- Вторичная. Развивается как итог течения состояний неврологического, эндокринного характера.
Наконец, по критерию происхождения процесса:
- Спортивная или рабочая форма. Встречается у лиц, профессионально занятых физической активностью. В редких случаях у представителей механического труда, с критическими перегрузками.
- Токсический тип. Обусловлен отравлением организма ядовитыми веществами: солями тяжелых металлов, парами ртути, наркотическими стимуляторами, прочими соединениями. Несет колоссальную опасность для жизни. Но при своевременной помощи следов патологического состояния не остается, возможна полная коррекция.
- Лекарственная форма. Отравление медикаментами. Урежение частоты сердечных сокращений провоцируется психотропными средствами, гликозидами, антиаритмическими, противогипертензивными, прочими препаратами. Синдром развивается как побочный эффект или результат злоупотребления фармацевтическими средствами. Необходима срочная помощь, затем коррекция схемы лечения.
- Неврогенная разновидность. Синусовый ритм регулируется одним из отделов нервной системы. При дисфункции возникает урежение частоты сокращений. Запущенные формы могут привести к остановке сердца, это крайне опасно. Требуется медицинская помощь. Выявления состояния проводится посредством ЭЭГ.
- Органическая форма. Она уже была рассмотрена в предыдущей классификации. Имеют место пороки развития кардиальных структур. От миопатии, до кардиосклероза после острой коронарной недостаточности.
- Функциональный вид. Обусловлен нарушениями в естественной работе сердца.
Последняя типизация считается наиболее полной, ее активно используют в клинической практике.
Причины у взрослых
Факторы развития брадиаритмии можно разбить по категориям, исход из выше приведенной классификации.
Физиологические факторы
- Сон. В период ночного отдыха ЧСС падает на 10-20 ударов в минуту, достигает 50-60. Это нормально, коррекция не требуется. Ближе к 8 утра или позже, исходя из циркадных ритмов конкретного человека, вырабатывается кортизол. Артериальное давление, температура, частота сокращений растут. Организм готовится к пробуждению.
- Длительные физические нагрузки на пике возможностей. Страдают в основном лица, профессионально занятые спортом и прочей физической активностью. Лечение как таковое не требуется, но наблюдать за этой категорией лиц нужно особенно тщательно. Они рискуют постоянно.
- Синдром слабости синусового узла. Нарушение генерации электрического импульса естественным водителем ритма. Обычно не имеет органических причин. Основной фактор связан с недостаточной стимуляцией со стороны нервной системы. Лечение проводится у группы специалистов.
Органические факторы
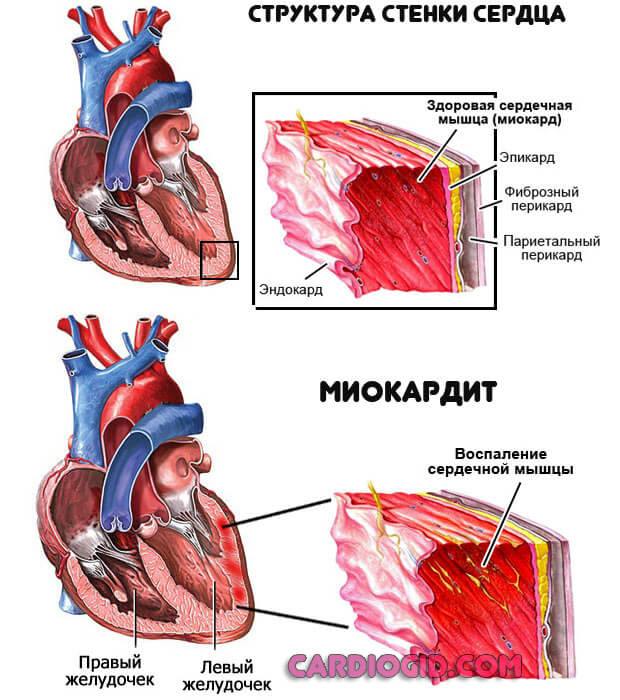
- Воспаление миокарда. Инфекционного, реже аутоиммунного происхождения. Сопровождается массой симптомов, которые трудно не заметить. Лечение должно начаться в течении 24-48 часов для предотвращения распространения процесса и деструкции тканей. Показана госпитализация, вопрос решается применением антибиотиков или иммуносупрессоров.
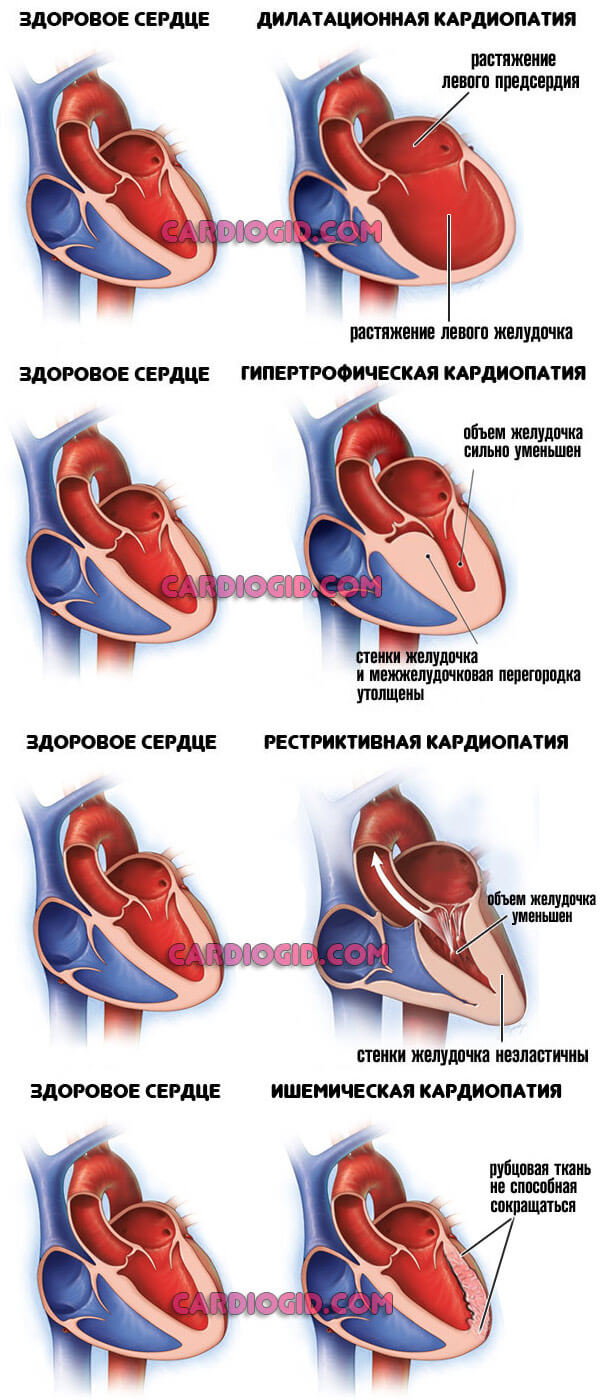
- Кардиомиопатия. Утолщение стенки миокарда, расширение камер (желудочков и предсердий). Не поддается лечению, но на ранних этапах есть шанс взять процесс под полный контроль, компенсировать состояния. Раз в полгода показана госпитализация в стационар для планового осмотра и коррекции лечения. Радикальный метод терапии — трансплантация. К нему прибегают в ограниченном числе случаев.
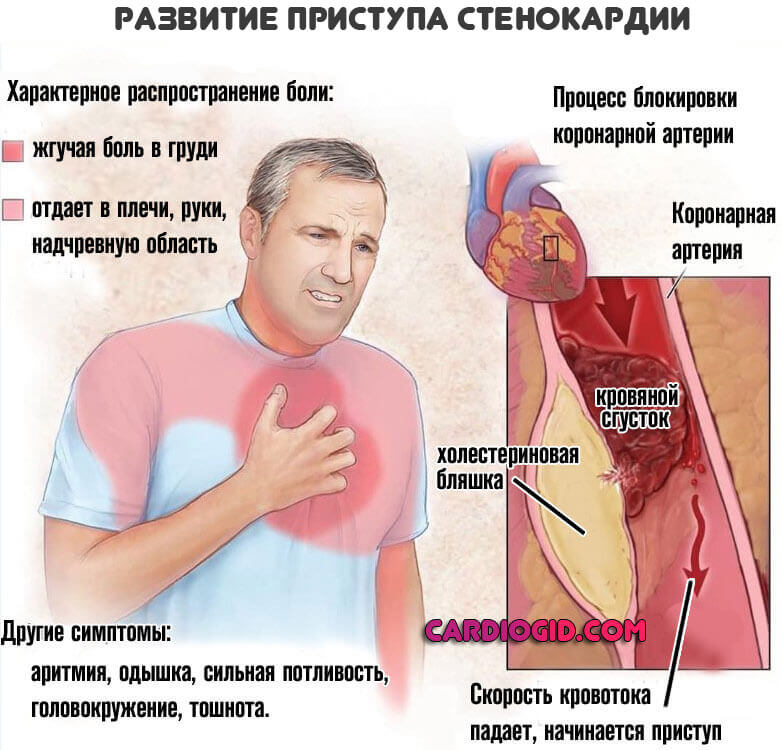
- Коронарная недостаточность. Существует в двух формах. Первая — стенокардия. Сужение сосудов, питающих сердце, приводит к приступам боли, постепенному некрозу активных тканей. Вторая разновидность — инфаркт. Резкое, выраженное нарушение трофики со стремительным отмиранием кардиомиоцитов. Итогом оказывается склероз — замещение нормальных структур рубцовыми. ИБС становится постоянным спутником пациента, угроза гибели висит над человеком каждый день.
- Опухоли околосердечной сумки (перикарда), крупные неоплазии легких. В обоих случаях происходит компрессия мышечного органа. Отсюда нарушение ритма, снижение интенсивности выработки биоэлектрического импульса. При доброкачественном процессе есть шанс радикально помочь. После операции все приходит в норму.
- Перикардит, тампонада сердца. Воспаление особой оболочки, заключающей в себя мышечный орган. При выходе выпота в сумку, возникает компрессия тканей и аритмия.
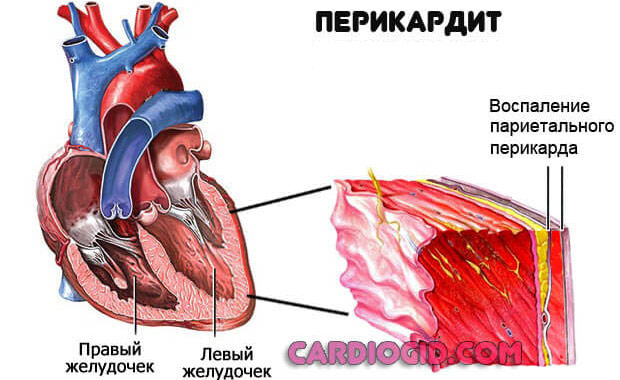
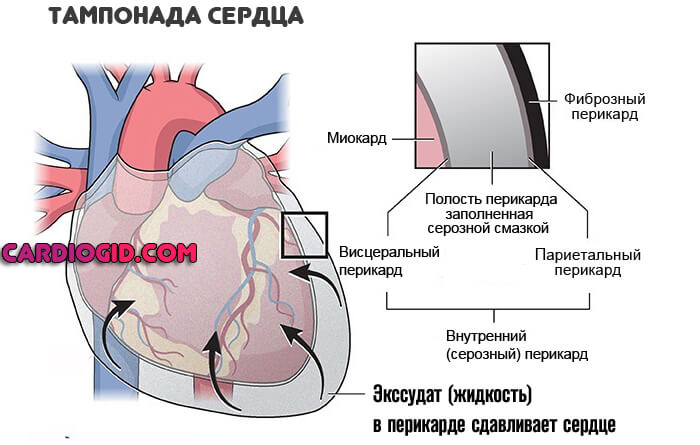
Неврологические факторы
- Рост внутричерепного давления. Развивается сдавливание нервных окончаний, ЦНС перестает функционировать, как следовало бы. Наблюдается изменение ЧСС.
- Опухоли головного мозга, нейроинфекции и прочие нарушения работы церебральных структур. Восстановление сложное, длительное. Необходимо оперативное вмешательство, применение антибиотиков и других лекарств. Проблему представляет так называемый гематоэнцефалический барьер, он не позволяет препаратам в полной мере воздействовать на головной мозг.
- Невроз. Любого типа. Обычно проявляется паническими атаками. Ощущением тревоги. Брадиаритмия — вегетативный признак, который входит в симптоматический комплекс. Дополнительно возникают потливость, бледность, слабость, боли в грудной клетке. Опасности как таковой нет.
- Вегетососудистая дистония. Система проявлений. Не считается самостоятельным диагнозом, существование ВСД признается не всеми специалистами, вопрос спорный. Купирование признаков проводится с применением седативных медикаментов, транквилизаторов, фенобарбитала в минимальных концентрациях.
Токсические факторы
Не всегда представлены отравлением ядовитыми веществами. Речь также идет о возможных инфекциях опасного характера.
Каких именно:
- Заражение крови. Генерализованный воспалительный процесс. Выступает конечной фазой поражения организма при инфекционных заболеваниях.
- Вирусный гепатит. Деструкция печени.
- Брюшной тиф. Встречается относительно редко в наши дни.
- Туберкулез.
Также виновниками могут стать простые вирусные инфекции, от гриппа до герпеса. Основное условие нарушения — недостаточная сила иммунного ответа.
Помимо названных факторов речь может идти о слабой проводимости пучка Гиса, блокаде атриовентрикулярного узла.
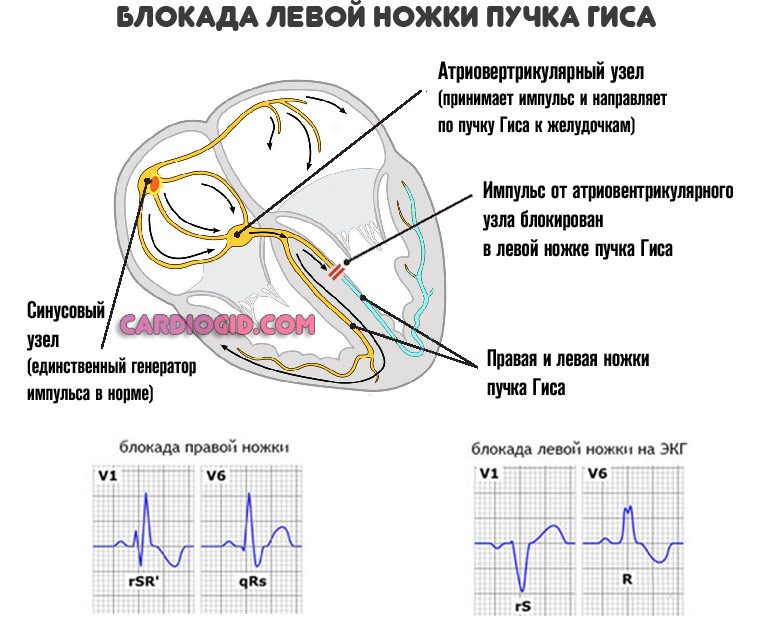
Причины у детей и подростков
Подростковые годы, а тем более первые дни жизни ребенка — период неэффективности иммунитета и нестабильности эндокринной системы.
Факторы следующие:
- Врожденные пороки сердца. Обнаруживаются далеко не сразу. Генетические синдромы или грубые дефекты дают знать о себе с самого начала. Определяются типичными симптомами, также объективными моментами. Выраженная брадиаритмия, бледность кожных покровов, цианоз носогубного треугольника, вялость, неспособность нормально питаться. Вот лишь некоторые признаки.
- Недостаточная выработка гормонов щитовидной железы, чаще встречается у подростков. Развивается в русле перестройки фона специфических веществ, полового созревания. По окончании пубертата проходит или приобретает стойкие патологические черты.
- Брадиаритмия у детей — итог гипотермии, малой температуры тела. Регулятивные механизмы не работают как следовало бы, отсюда проблемы с сердечным ритмом. Это преходящий процесс, необходимо наблюдать за показателем термометра.
- Изменение фона специфических гормонов. У представителей обоих полов. По окончании пубертатного периода все нормализуется. Для профилактики рекомендуется каждые 6 месяцев обращаться к специалисту.
- Синусовая брадиаритмия у ребенка часто оказывается итогом повышенной активности блуждающего нерва.
Оценка причин проводится в системе.
Симптомы
При умеренной брадиаритмии в фазе компенсации, когда организм задействует сторонние механизмы для обеспечения нормальной сократимости миокарда и кровоснабжения, каких-либо признаков нет. Человек не подозревает о собственном состоянии.
Как только процесс выходит из-под контроля, развивается группа нарушений объективного характера:
- Одышка. В состоянии покоя. Падает переносимость физических нагрузок. Если ранее было невозможно подняться на 5 этаж, человек уже не в силах добраться до второго и так далее. Это существенно сказывается на уровне жизни, требует коррекции в срочном порядке, поскольку прогрессирование продолжится.
- Падение артериального давления. Не до критических отметок, на 10-20 мм ртутного столба. Возможно изолированное снижение систолического показателя.
- Утрата аппетита. Человек не хочет есть. Особенно актуально подобное проявление у детей младшего возраста. Астенические процессы приводят к нарушению регулирования особых центров головного мозга.
- Боли в грудной клетке. Давления, жжение. Ощущение присутствует не регулярно. Продолжительность эпизода дискомфорта варьируется от пары секунд до 10-30 минут. Присоединение коронарной недостаточности заканчивается резкими приступами.
- Бледность кожи. Также и слизистых оболочек. В результате падение скорости периферического кровотока. Дополнением к симптому идет ощущение холода в пальцах, онемение или бегание мурашек.
- Цианоз носогубного треугольника. Не всегда, только при развитии явлений сердечной недостаточности.
Головокружение. Вертиго средней степени интенсивности. Дает возможность ориентироваться в пространстве. - Цефалгия. Боли в затылочной области, висках, темени. Тюкающего характера.
- Обморочные состояния. Все три проявления имеют неврологическое происхождение. Указывают на ишемию церебральных структур. Это опасное явление.
- Повышенная потливость, гипергидроз.
- Сонливость, слабость, падение способности к труду.
Запущенные состояния приводят к приступам Морганьи-Адамса-Стокса. Но для этого требуется присутствие АВ-блокады. Синдром — специфичен, потому резко сужается круг возможных диагнозов.
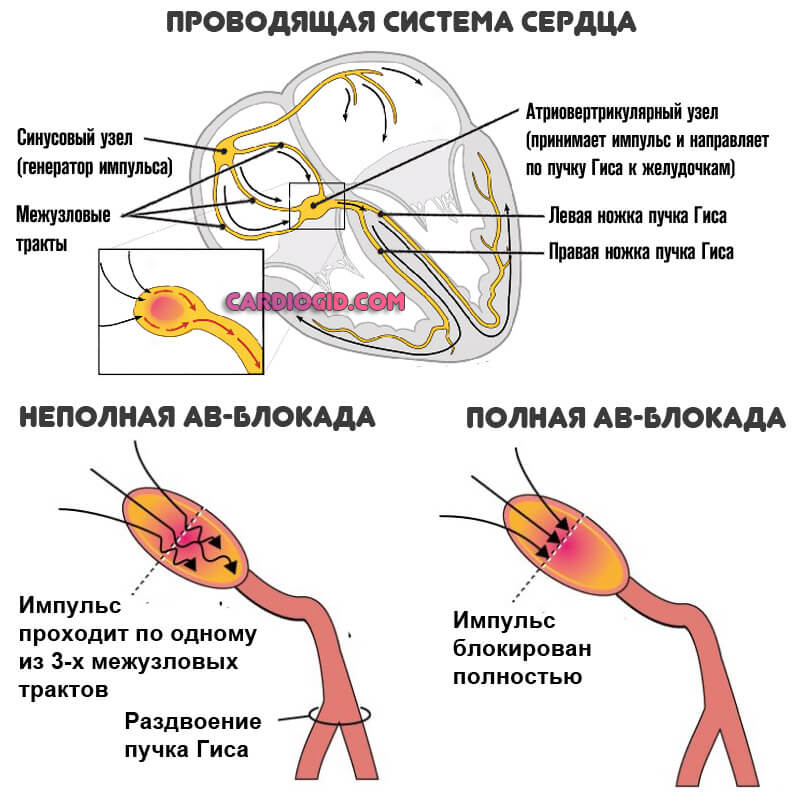
Признаки не всегда присутствуют во всей полноте. Встречаются варианты с редуцированной картиной.
Диагностика
Проводится в амбулаторных условиях, не считая крайних ситуаций. Перечень обследований:
- Рутинные методики. Устный опрос человека на предмет жалоб, сбор анамнеза.
- Далее проводится измерение артериального давления и частоты сердечных сокращений. Используется для констатации факта нарушения. Не всегда есть возможность зафиксировать отклонения от нормы.
- Суточное мониторирование. Применяется в первую же очередь. Регистрирует те же показатели на протяжении 24 часов. Показывает все нарушения ритма, АД в динамике. При однократном снятии ЭКГ такой возможности нет.
- Электрокардиография. Используется еще до суточного мониторирования. Демонстрирует все функциональные нарушения, в том числе с брадиаритмию синусового происхождения.
- Эхокардиография. Ультразвуковая методика фиксации органических дефектов, пороков сердца.
- МРТ по показаниям, также ЭФИ (чрезпищеводное исследование).
- Анализ крови общий, биохимический, по мере необходимости на гормоны щитовидной железы.
- Оценка неврологического статуса. Рутинными методами.
- Электроэнцефалография.
- Допплерография сосудов шеи и головного мозга.
Лечение у взрослых
Терапия проводится в амбулаторных или стационарных методах. Пути воздействия зависят от происхождения патологического процесса.
Что касается пациентов старшей группы, применяются медикаменты нескольких типов:
- Антиаритмические. Купируют нарушения ЧСС, назначаются по мере необходимости.
- Противогипертензивные. Для понижения артериального давления.
- Для купирования острого приступа, также синдрома МЭС применяют Адреналин, Эпинефрин, Атропин в адекватной дозировке. Эндокринная дисфункция купируется гормональными средствами.
В отсутствии эффективности медикаментов, назначают оперативное вмешательство. Суть его заключается в имплантации кардиостимулятора, который ведет ритм искусственно, и не зависит от синусового узла.
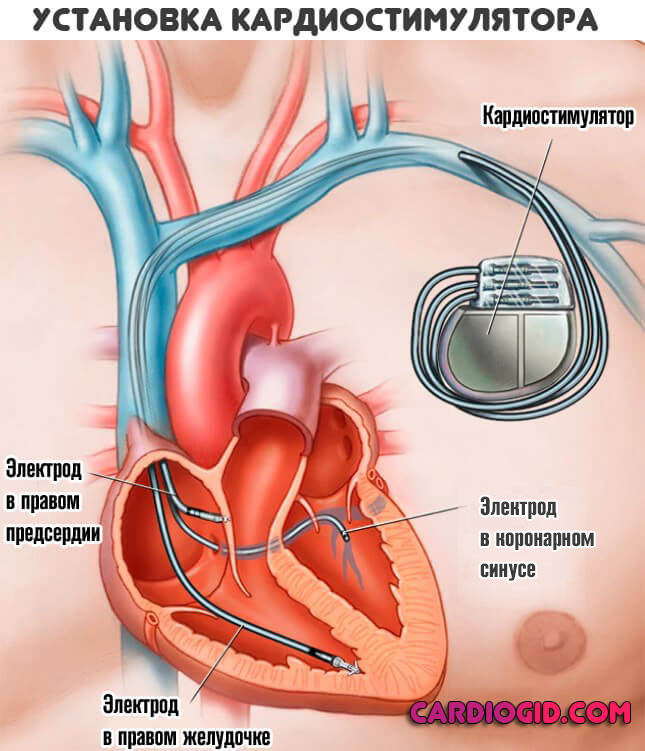
Одним из оснований для установки считается приступ Морганьи-Адамса-Стокса. Чаще всего он указывает на непроходимость путей движения биоэлектрического импульса.
На всю оставшуюся жизнь противопоказано курить, потреблять спиртные напитки. Изменение рациона также станет хорошим решением.
Лечение у детей
У детей коррекция проводится теми же оперативными методами, поскольку основная категория причин ранней брадиаритмии — пороки сердца. Но сразу прибегать к радикальной методике не следует.
Оцениваются причины, если они имеют функциональную природу, потребности в хирургии нет. Также и в отсутствии объективных нарушений нужно наблюдать. Возможен спонтанный регресс, без сторонней помощи.
У подростков следует дифференцировать собственно кардиальные проблемы с гормональными.
Прогноз
Зависит от основной формы. У детей синусовая брадиаритмия проходит без последствий много чаще, чем у взрослых пациентов. Функциональные формы стабилизируются в том числе самостоятельно.
Наихудший исход имеют органические нарушения по типу дефектов (кардиомиопатия, деструкция, склероз), падения внутрипредсердной проводимости).
Без лечения быстро развивается снижение сократительной способности миокарда, изменяется гемодинамика (движение крови по сосудам) на общем уровне. Органы страдают от ишемии (кислородного голодания), наступают смертельные последствия.
Летальность от синусовой брадиаритмии как таковой минимальна. В течение 10 лет без лечения погибает 3-7% пациентов. Пороки ухудшают картину, приводя цифру к порогу 20-30%.
Терапия, тем более возможность радикальной помощи путем имплантации кардиостимулятора вдвое улучшает исход. Выживают 95% пациентов в течение неопределенно долгого срока.
Возможные осложнения
Вероятные последствия состояния:
- Остановка сердца. В результате полного «отключения» синусового узла или критического снижения проводимости путей биоэлектрического сигнала. Возникает асистолия, смерть пациента.
- Инфаркт. Как итог вторичной коронарной недостаточности. Развивается остро, часто заканчивается летальным исходом.
- Инсульт. Некроз церебральных структур, нервных тканей головного мозга. Возникает остро, часто заканчивается фатально. Даже при успешном лечении присутствует риск неврологического дефицита.
- Сосудистая деменция. Нарушения когнитивных, мнестических функций в результате падения интенсивности кровотока.
- Образование тромбов.
- Рост давления в легочной артерии. Развитие органических дефектов со стороны самого сердца.
Указанные последствия приводят к инвалидизации или смерти больного. Коррекция состояния направлена и на превенцию осложнений.
В заключение
Синусовая брадиаритмия сердца — это нарушение частоты сокращений, урежение в результате воздействия кардиальных и прочих факторов. ЧСС падает ниже 60 ударов в минуту.
Диагностика проводится в плановом порядке, не считая сложных острых случаев. Консервативная методика применяется в первую очередь.
При неэффективности назначают операцию, имплантацию кардиостимулятора. Эта мера существенно улучшает прогноз, дает пациенту хорошие шансы на жизнь.
Источник
Из статьи вы узнаете особенности брадиаритмии, причины патологии, клинические проявления у взрослых и детей, методы лечения и профилактики, прогноз.

Брадиаритмия – это нарушение сердечного ритма по типу его замедления до уровня ниже 50 ударов в минуту. Считается разновидностью отклонения ЧСС, чаще всего синусового характера.
Общие сведения
Ритм сердца, отличающийся от нормального синусового ритма, называется аритмией. Если нарушение нормальной сократительной активности сердца сопровождается учащенным пульсом, это означает наличие тахиаритмии. Если пульс периодически снижается до уровня ниже 60 ударов в минуту – это состояние называется брадиаритмией.
Данная патология встречается реже, чем тахикардия и не всегда требует терапии. Часто развивается постепенно и компенсируется остальными системами организма.
В МКБ заболевание носит название брадикардии и занимает место в отклонениях сердечного ритма, обозначаясь как R00.1. Синусовая брадиаритмия сердца, как симптом, может встречаться при других болезнях, не связанных с сердцем.
При синусовой брадиаритмии прогноз благоприятный. Присоединение сердечной недостаточности, органических нарушений, существенно ухудшает исход. Врачи стремятся к устранению первопричины.
Триггеры патологии
Все причины, способные привести к возникновению нерегулярного редкого сердцебиения, можно разделить на функциональные и органические. В первом случае воздействие на сердце имеет преходящий характер и обусловлено дисфункцией симпатических и парасимпатических влияний на сердечную сократимость. Во втором нарушается проведение электрических импульсов по миокарду, в связи с чем предсердия и желудочки сокращаются реже, чем в норме.
Функциональные факторы
Такой вид брадиаритмии, как синусовая, то есть исходящая из нормально функционирующего водителя ритма, может развиться у здорового человека, активно занимающегося спортом и имеющем тренированное сердце.
Такой вид брадиаритмии дискомфорта человеку не доставляет и лечения не требует. Кроме этого, дыхательная брадиаритмия имеет место у совершенно здоровых лиц, и характеризуется урежением частоты при глубоком выдохе. Это вызывается тем, что работа органов дыхания и кровообращения взаимосвязана и регулируется отделами вегетативной нервной системы.
У молодых лиц, детей и у подростков брадиаритмия может развиваться при вегето-сосудистой дистонии, когда парасимпатическое воздействие на сердце является преимущественным.
Органическое поражение миокарда
Кардиосклероз – замещение нормальной сердечной мышцы рубцовыми тканями вследствие воспалительных процессов (миокардитов) или перенесенного инфаркта миокарда. Кардиомиопатии вследствие пороков сердца, гипертонической болезни, дисбаланса гормонов щитовидной железы.
В результате данных заболеваний могут появиться такие нарушения сердечной проводимости, сопровождающиеся редким пульсом, как:
- Синдром слабости синусового узла, к которому в свою очередь, относятся синусовая брадикардия, брадиформа мерцательной аритмии и синоатриальная блокада.
- Атриовентрикулярная блокада.
- Блокада ножек пучка Гиса – может проявляться редким пульсом в том случае, если есть нарушения проведения импульса по синусовому и атриовентрикулярному узлам.
Кроме вышеперечисленных причин, к брадиаритмии могут приводить заболевания других органов и систем, в частности, гипофункция щитовидной железы, сопровождающаяся пониженным выбросом гормонов в кровь (гипотиреоз), и болезни органов желудочно-кишечного тракта.
Кроме данных заболеваний, брадиаритмия может возникнуть при отравлении сердечными гликозидами (дигоксин, коргликард и др), которые назначаются пациентам с постоянной формой мерцательной аритмии. Это состояние называется гликозидной интоксикацией и проявляется характерными признаками на ЭКГ.
Симптомы и клинические проявления
Симптоматика может быть различной. У части пациентов с умеренной брадиаритмией и с незначительным урежением пульса (50-60 в минуту) симптомы никак себя не проявляют, отмечаются лишь общая слабость, снижение работоспособности и повышенная утомляемость.
Могут отмечаться похолодание и озноб конечностей в связи со сниженным притоком крови к ним. Часто возникают боли в левой половине грудной клетки, обусловленные нарушением кровообращения в сосудах, питающих сердечную мышцу.
При выраженной брадиаритмии и значительном снижении частоты сокращений сердца (50 и менее в минуту) пациента беспокоят приступы головокружения, мелькание “мушек” перед глазами, ощущение дурноты. Эти симптомы расцениваются как эквиваленты МЭС (Морганьи-Эдемса-Стокса). В случае, когда пациент теряет сознание, говорят о приступах МЭС. Такое состояние требует проведение неотложной терапии, а после стабилизации гемодинамики решения вопроса об установке электрокардиостимулятора (ЭКС).
Со стороны приступ МЭС выглядит следующим образом – человек, до приступа чувствующий себя удовлетворительно, внезапно бледнеет и теряет сознание. Если в это время своевременно не оказать первую помощь, может произойти остановка сердца.
Брадисистолическая форма мерцательной аритмии чаще возникает у пациентов с длительно протекающей постоянной формой аритмии, а также у пациентов, которые принимают ритмоурежающие препараты, такие, как конкор, эгилок, дигоксин и др. В большинстве случаев пациенты не ощущают каких-либо симптомов, кроме перебоев в работе сердца. Тем не менее, на фоне мерцательной аритмии может развиться полная атриовентрикулярная блокада. Такое сочетание нарушений ритма и проводимости носит название синдрома Фредерика и зачастую требует лечения в реанимационном отделении.
Брадиаритмия бывает компенсированной (не имеет клинических проявлений) и декомпенсированной.
Декомпенсированная брадиаритмия выражается следующими симптомами:
- Снижение артериального давления до 100/60 и ниже.
- Постоянное или преходящее снижение частоты сердечных сокращений.
- Ощущение нехватки воздуха, одышка.
- Тупая, давящая боль за грудиной и ощущение тяжести или пустоты.
- Головокружение при смене позиции, особенно – в вертикальном положении.
- Ухудшение концентрации внимания, снижение внимания.
- Бледность кожи лица.
- Холодный пот.
- Слабость, вялость, предобморочное или обморочное состояние.
- Потеря аппетита.
- Дополнительно бывают кратковременные обмороки и общая сонливость со снижением концентрации.
Из-за урежения сердцебиения снижается напряжение циркулирующей крови — артериальное давление падает. Этот симптом присутствует недолгое время, впоследствии артерии сужаются и компенсируют малую частоту сердцебиения, поддерживая достаточный уровень АД.
Эпизоды брадиаритмии сопровождаются чувством нехватки воздуха, которое как и головокружение, связано с ухудшением кровоснабжения головного мозга. Человек испытывает чувство страха, панику, боится внезапно умереть. Кровоток в коронарных артериях уменьшается и сердцу не хватает кислорода для поддержания своей работы. Из-за этого и возникает ощущение тяжести или боль в груди. Симптом может усилиться при приеме нитроглицерина.
Разновидности и факторы их развития
По типам, брадиаритмия имеет следующую классификацию:
- Функциональная.
- Органическая.
- Токсическая.
- Лекарственная.
- Нейрогенная.
Функциональная
Возникновение данного изменения рассматривается как естественный процесс в деятельности сердечно-сосудистой системы. Умеренная синусовая брадиаритмия, как правило, не сопровождается жалобами пациента, так как она не влияет на кардиодинамику.
Причина явления – работа парасимпатической иннервации, оказывающей релаксирующие эффекты на сердце, сосуды и легкие. Умеренно выраженная брадиаритмия активируется во время сна или отдыха.
Такое состояние не имеет выраженных симптомов, поэтому при отсутствии неприятных ощущений волноваться не стоит. При пробуждении или начале физической активности сердце само поднимет пульс и восстановит нормальное количество сокращений.
Органическая
Данная разновидность проявляется из-за патологических изменений в миокарде или проводящей системе сердца.
Имеет два дополнительных подтипа:
- Синусовая брадиаритмия или синдром слабости синусового предсердного узла.
- Патология не синусового типа, с наличием блокады в проводящей системе.
- Факторами ее развития выступают ишемия миокарда, инфаркты, инфекционные поражения сердца и перикарда, врожденные пороки сердца.
В норме, автоматией сердца управляет синусовый узел, который задает ритм 60-90 ударов в минуту. Постоянная генерация импульсов у здорового сердца поддерживает и ритмичность. При слабости данного узла сердечные сокращения происходят реже, имеют непостоянный ритм.
При развитии некротических или дистрофических процессов в сердце, может нарушаться его проводящая система. В качестве водителя ритма начинают выступать нижележащие образования – атриовентрикулярный узел, ножки пучка Гиса и волокна Пуркинье.
Нетрадиционные водители ритма имеют меньшую частоту сокращений и не поддерживают правильный ритм. Их сигналы, смешиваясь с сигналами из других источников, делают ритм сердца неправильным.
Органическая брадиаритмия – жизнеопасный патологический процесс и требует терапии, поскольку низкий ритм и слабая автоматия может привести к остановке сердца и смерти.
Токсическая
Брадиаритмия данного типа развивается как следствие употребления ядов или токсинов, воздействующих на сердце.
В качестве кардиопаралитических веществ могут выступать фосфорорганические инсектициды, аммиак, свинец и другие. Передозировка препаратами, блокирующими передачу нервных импульсов, также вызывает токсическую брадикардию.
В зависимости от типа токсического вещества, поражение может быть обратимым или необратимым. Лечение носит индивидуальный характер и зависит от вида яда.
Лекарственная
Препараты вроде верапамила, сердечных гликозидов и бета блокаторов — вызывают брадикардию без нарушения ритма.
В таком случае состояние является контролируемыми и вызывает опасения лишь при назначении новых препаратов. Однако, лекарственное снижение пульса ниже 55 ударов в минуту является опасным для состояния здоровья и требует дополнительной коррекции.
Вся терапия лекарственного снижения ритма заключается в уменьшении дозы медикаментов.
Резкое исключение препарата из приема не рекомендуется, поскольку может спровоцировать приступ тахикардии, а в случае приема бетаблокаторов – мерцательной аритмии.
Нейрогенная
Регуляцию сердца обеспечивает вегетативная, не контролируемая человеком, нервная система.
Симпатические волокна обеспечивают возбуждение систем организма, а парасимпатические – расслабление. Нейрогенная брадиаритмия возникает из-за гиперфункции парасимпатики и недостатка действия симпатической системы.
Для лечения патологии необходимо побороть основное заболевание, к примеру, невроз или нервную дистонию. Состояние ваготонии может осложняться пароксизмами с тяжелыми приступами паники.
Почему брадиаритмия возникает у спортсменов?

Физические нагрузки вызывают учащение сердцебиения как ответ на нехватку кислорода для работы мышечных клеток.
При постоянных движениях и нагрузках организм адаптируется к гипоксии увеличением гемоглобина и эритроцитов. В покое сердце снижает частоту сердцебиения, вызывая брадиаритмию без проявления симптомов, поскольку кислорода хватает и при редких сокращениях сердца. Чаще всего это состояние развивается у бегунов и пловцов, то есть тех спортсменов, которым нужна повышенная выносливость.
Особенности протекания брадиаритмии у детей
Дети и подростки имеют более быстрый ритм сердца, который требуется для поддержания растущего организма.
Нормы ЧСС у детей отличаются от взрослых:
| Возраст | Норма ЧСС (ударов в минуту) |
|---|---|
| Младенцы до года | 130-150 |
| Дети от двух до 7 лет | 100-110 |
| Дети от 8 до 10 лет | 80-90 |
| Подростки от 10 до 14 лет | 70-90 |
Следует заметить, что девочки того же возраста могут иметь пульс на 10-15 единиц меньше, что объясняется особенностями организма.
Брадиаритмия у детей является менее типичной проблемой, чем дыхательная тахикардия. Коррекция требуется лишь при наличии патологий сердечной мышцы или нестандартном водителе ритма. При отсутствии симптоматики заболевание оставляют под наблюдением, без лечения.
Также опасность имеют длительные по времени нарушения. Если у ребенка рано в 3 года была обнаружена болезнь, и в 4, 5 или 6 лет она не показала динамики к выздоровлению, то его необходимо обследовать более точно, для исключения органической сердечной патологии.
Диагностика
Диагноз может быть заподозрен пациентом самостоятельно при появлении малейших признаков брадиаритмии и при подсчете пульса. Установить точный диагноз сможет только врач после интерпретации электрокардиограммы. Поэтому при подозрении на один из видов брадиаритмии, особенно с крайне низким пульсом, должна быть немедленно вызвана бригада скорой помощи.
Критерии ЭКГ-диагностики брадиаритмии заключаются в следующем:
- Редкие комплексы, отражающие желудочковые сокращения,
- Удлинение интервалов между желудочковыми комплексами,
- Нерегулярность сердечного ритма.
Врач уже на догоспитальном этапе начнет терапию, в частности, введение атропина. После этого пациент, как правило, доставляется в приемное отделение стационара и осматривается кардиологом или терапевтом, где уточняется тип брадиаритмии.
В стационаре могут быть назначены дополнительные методы исследования – УЗИ сердца, суточное мониторирование АД и ЭКГ и др.
Особенности лечения
Алгоритм лечения зачастую носит консервативный характер, поскольку хирургические вмешательства всегда рискованны.
Медикаментозная терапия
Все медикаменты при брадиаритмии разделяются на две группы:
- Адрено и симпатомиметики.
- Стимуляторы ЦНС.
Симпатомиметики действуют на симпатическую иннервацию, увеличивая пульс. Минусом данной терапии является сопутствующая активность – сужение сосудов внутренних органов, расширение бронхов, повышенная потливость. Прием симпатомиметиков должен быть обусловлен опасностью состояния.
Их нельзя принимать при гипертонии, почечной недостаточности, ишемии сердечной мышцы.
Стимуляторы ЦНС, вроде кофеина, позволяют рефлекторно поднять ЧСС при помощи общего возбуждения. У данного подхода также имеются минусы – при невротических расстройствах это отображается ухудшением течения заболевания.
Также для поднятия ЧСС применяют таблетки:
- Изопренил или изопреналин.
- Эуфиллин.
- Ипратропиума бромид.
- Алупент.
- Атропин.
В домашних условиях, поднять частоту сокращений можно чашкой крепкого кофе или черного чая – имеющийся в них кофеин в среднем поднимает частоту на 10-15 единиц. Другой способ – принять горячую ванну. Если эти способы не помогли, человеку все так же плохо, следует сделать экстренный вызов скорой помощи.
В качестве оказания первой помощи, при необходимости срочно поднять ЧСС используют: Адреналин, Норадреналин, Эфедрин.
Препараты данной группы опасны при неумелом использовании и относятся к реанимационным средствам.
Брадиаритмия часто является одним из симптомов заболевания, поэтому основное лечение всегда направляется на первопричину. Небольшое снижение ЧСС может быть проигнорировано и тогда, когда прием препаратов будет мешать терапии основной патологии.
Установка кардиостимулятора
В случае неэффективности медикаментозного лечения, а также выраженности брадиаритмии, единственным способом лечения считается установка кардиостимулятора. Аппарат генерирует постоянные электрические импульсы, поддерживая нормальную работу с
