Что такое синдром слепой петли
Синдром слепой кишечной петли — это застой в тонком кишечнике, который сопровождается усиленным размножением бактерий и нарушением переваривания пищи. Заболевание проявляется стеатореей, тяжестью и дискомфортом в животе, абдоминальным болевым синдромом. Позже появляются признаки авитаминоза и нутритивной недостаточности. Основные диагностические методы: гемограмма и копрограмма, рентгенография пассажа бария, интестиноскопия. Лечение включает антибиотикотерапию, назначение ферментов и витаминов. При неэффективности консервативных мер прибегают к оперативному вмешательству.
Общие сведения
Синдром слепой кишечной петли (в иностранной литературе «blind loop syndrome») — редко диагностируемая проблема, которая еще недостаточно изучена. Ученые предполагают, что состояние довольно распространено, но его выявление затруднено из-за отсутствия общепринятой схемы диагностики. Учитывая этиологические факторы синдрома застойной кишечной петли, пик заболеваемости приходится на средний и пожилой возраст. Существенных половых различий между заболевшими не установлено.
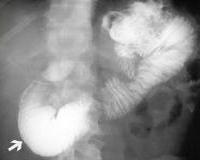
Синдром слепой кишечной петли
Причины
Развитие патологии невозможно без влияния бактериальных агентов. В современной гастроэнтерологии доказана роль анаэробной и аэробной флоры, особенно грам-негативных бацилл. Вторым этиологическим фактором синдрома слепой петли является длительный застой содержимого, который создает благоприятные условия для бактериальной колонизации кишечника. Стаз кишечного содержимого провоцируют следующие причины:
- Хронические гастроэнтерологические заболевания. Наиболее часто патология наблюдается при болезни Крона или туберкулезе кишечника. Эти состояния вызывают частичную или тотальную закупорку тонкой кишки. Ситуация усугубляется вследствие присоединения других поражений ЖКТ, которые характеры для этих состояний.
- Хирургическое вмешательство. Синдром возникает при наложении обходного анастомоза бок в бок для ликвидации атрезии, после оперативного лечения острой кишечной непроходимости. При этом часть пищеварительного канала прекращает нормально функционировать, в просвете слепой петли накапливается и застаивается химус.
- Анатомические дефекты. Реже застойные явления в полости слепой кишечной петли обусловлены наличием еюнального дивертикула, который нарушает нормальный пассаж пищи по ЖКТ. Риск формирования синдрома повышается у людей с мальротацией кишечника, удвоением подвздошной кишки, врожденными и приобретенными кишечными стриктурами.
Патогенез
Главным в механизме развития заболевания является колонизация тонкого кишечника условно патогенной микрофлорой — синдром избыточного бактериального роста (СИБР). Сначала появляются аэробные микробы, которые в процессе жизнедеятельности потребляют кислород. Они создают благоприятную бескислородную среду, в которой начинают размножаться анаэробные бактерии.
Под действием бактериальной флоры нарушается всасывание всех нутриентов, особенно витамина В12 и жиров. Недостаточное расщепление липидов связано с расстройством механизма энтерогепатической циркуляции. Микробы способствуют гидролизу конъюгированных желчных кислот с превращением их в свободные неактивные формы. В результате жиры не перевариваются и в большом количестве выделяются с калом.
Симптомы
Основное проявление синдрома — стеаторея. Кал содержит включения непереваренного жира, поэтому он приобретает сероватый цвет и специфический сальный блеск. Следы жирных каловых масс трудно смываются со стенок унитаза. При декомпенсации синдрома в испражнениях видны непереваренные частицы пищи. При длительном застое в кишечной трубке кал приобретает резкий гнилостный запах. Частота стула увеличивается до 4-5 и более раз в день.
Стеаторея сопровождается абдоминальными болями, тяжестью, урчанием в животе. Неприятные симптомы чаще возникают через 30-40 минут после приема пищи. Болевые ощущения обычно локализованы в околопупочной области. Для синдрома слепой кишечной петли типично раннее чувство насыщения, ощущение переполнения желудка даже после небольшой порции еды. Симптоматика сочетается с тошнотой, потерей аппетита.
Нарушение всасывания питательных веществ приводит к быстрой потере веса. При гиповитаминозе В12 кожа приобретает болезненный бледный оттенок, поверхность языка становится ярко-красной и гладкой, снижается восприятие вкуса. Беспокоят мышечная слабость, головные боли и головокружения. Пациенты жалуются на ощущения покалывания и «ползания мурашек» по коже, периодическое онемение конечностей.
Осложнения
Длительно существующий синдром слепой петли вызывает дефицит всех жирорастворимых витаминов — А, Д, Е и К. Как следствие, отмечаются нарушения сумеречного зрения, хрупкость и переломы костей, наблюдается повышенная кровоточивость. У женщин репродуктивного возраста вследствие авитаминозов и резкого похудения наступает вторичная аменорея. Тяжелые последствия недостатка цианокобаламина — фуникулярный миелоз, мегалобластная анемия.
Застой химуса и избыточный бактериальный рост способствуют развитию хронических энтеритов, энтероколитов, которые еще больше усугубляют состояние пациента. Нарушение энтерогепатической циркуляции желчи чревато появлением билиарного сладжа, образованием камней в желчном пузыре. Тяжелым осложнением синдрома является контактное и лимфогенное распространение бактерий с возникновением гнойного перитонита.
Диагностика
При физикальном обследовании врачом-гастроэнтерологом выявляется болезненность около пупка и в эпигастральной зоне, аускультативно определяются громкие кишечные шумы. Предположить диагноз можно при наличии в анамнезе абдоминальной операции или длительно существующего воспалительного процесса в кишечнике. Для диагностики синдрома слепой кишечной петли применяются:
- Копрограмма. При микроскопии испражнений выделяют значительное количество капель нейтрального жира, частицы непереваренных мышечных волокон и крахмальные зерна. Зачастую в образцах кала присутствует повышенное число лейкоцитов и слизи, что указывает на воспалительный процесс.
- Анализы крови. В гемограмме характерно снижение числа эритроцитов и количества гемоглобина, появление макроцитов и мегалобластов. При биохимическом исследовании обнаруживают гипопротеинемию, нарушения липидного профиля. Проводят хемилюминесцентный анализ уровня витамина В12.
- Рентгенография. Рентгенологическое исследование ЖКТ с пероральным контрастированием назначается для оценки моторной функции. Отмечается задержка контрастного вещества в полости тонкого кишечника. По данным рентгенограмм хорошо визуализируется расположение слепой кишечной петли.
- Интестиноскопия. Наиболее точный диагностический метод для верификации СИБР. Предполагает посев кишечного содержимого на питательные среды для подсчета числа колоний — о патологии свидетельствует показатель более 105 КОЕ/мл. Дополнительно выполняют тест на антибиотикочувствительность.
Лечение синдрома слепой кишечной петли
Консервативная терапия
Этиопатогенетическое лечение синдрома предполагает подбор антибактериальной терапии для подавления микробной флоры. В 60% случаев эффективная деконтаминация кишечника происходит при использовании антибактериальных препаратов группы рифамицина. Реже применяют тетрациклины, пенициллины, макролиды. Лечение продолжается до нормализации стула и устранения симптомов мальабсорбции.
В качестве заместительной терапии рекомендован витамин В12, который вводится парентерально для коррекции анемии и нормализации работы нервной системы. Для улучшения переваривания пищи назначают ферменты поджелудочной железы, препараты урсодезоксихолевой кислоты. Чтобы ускорить моторику кишечника, применяют прокинетики. При выраженном болевом синдроме эффективны анальгетики и спазмолитики.
Хирургическое лечение
Оперативное вмешательство показано при осложненных формах синдрома либо инструментально подтвержденных анатомических дефектах кишечной трубки. Операция направлена на ликвидацию слепой петли кишечника, восстановление нормального пассажа пищи и каловых масс. Хирурги проводят повторное формирование анастомоза, удаляют стриктуры и рубцовые деформации с последующим наложением соустья.
Прогноз и профилактика
Прогноз определяется степенью витаминно-энергетического дефицита, тяжестью основной болезни. При правильной консервативной тактике удается ликвидировать застойные явления и нормализовать состав кишечной микрофлоры. Профилактика синдрома заключается в своевременном лечении заболеваний гастроэнтерологического профиля, рациональном подборе техники формирования кишечных анастомозов.
Источник

Содержание:
- Определение
- Причины
- Симптомы
- Диагностика
- Профилактика
Определение
Синдром слепой кишечной петли (застойная кишечная петля, англ. blind loop syndrome, stagnant loop syndrome) — состояние стаза тонкой кишки, позволяющее бактериям в ней усиленно размножаться и приводящее к мальабсорбции и выделению большого количества жира с каловыми массами.
Нормальная двенадцатиперстная и тонкая кишка содержат менее чем 104/мл. микроорганизмов, попадающих в ЖКТ со слюной. Число колиформных микроорганизмов никогда не превышает 103/мл.. При усиленном бактериальном росте это число может достигать 108-1010/мл. микроорганизмов, большинство из которых в норме обнаруживают только в толстой кишке.
Заболевания, нарушающие нормальные физиологические механизмы, контролирующие пролиферацию бактерий в кишечнике, предрасполагают к усиленному росту бактерий. Наиболее важные — понижение желудочной кислотности, нарушение моторики кишечника и структурные отклонения, позволяющие толстокишечным бактериям получить доступ в тонкую кишку, таким образом, обеспечивая бактериям укромную гавань в перистальтическом потоке.
Причины
Механизмы | Примеры |
Гипо- или ахлоргидрия | Пернициозная анемия. Частичная гастрэктомия. Длительная терапия ингибиторами Н+, К+-АТФазы. |
Нарушенная моторика кишечника | Склеродермия. Диабетическая вегетативная нейропатия. Хроническая кишечная псевдообструкция. |
Структурные отклонения | Хирургия желудка (слепая петля после операции по Бильрот-ІІ). Дивертикулёз тощей кишки. Энтероколический свищ (например, болезнь Крона) . Большая резекция тонкой кишки. Стриктуры (например, болезнь Крона). |
Нарушенная иммунная функция | Гипогамма-глобулинемия. |
Симптомы
У пациента возникает водянистая диарея и/или стеаторея с анемией из-за дефицита В12. Это происходит в связи с деконъюгацией жёлчных кислот, что нарушает формирование мицелл, и в связи с утилизацией витамина В12 бактериями. Возможно также проявление симптомов заболевания, по причине которого произошли эти нарушения.
Диагностика
 Концентрация витамина В12 в сыворотке низкая, хотя содержание фолатов нормальное или повышено, поскольку бактерии синтезируют фолиевую кислоту. Бариевый пассаж или тонкокишечная клизма позволяют выявить слепые петли или свищи. Эндоскопическая биопсия двенадцатиперстной кишки исключает заболевания слизистой оболочки, такие как целиакия. При эндоскопии содержимое тощей кишки может быть аспирировано для бактериологического исследования, лабораторные анализы требуют технических возможностей работы с аэробными и анаэробными культурами. Диагноз часто может быть установлен неинвазивно с помощью дыхательный тестов: водородного с глюкозой или с 14С-гликохолевой кислотой. В них периодически оценивается выдыхаемый воздух после употребления вещества, используемого в тесте. Бактерии в тонкой кишке вызывают раннее повышение концентрации выдыхаемого водорода при употреблении глюкозы или 14С при приёме 14С-гликохолата.
Концентрация витамина В12 в сыворотке низкая, хотя содержание фолатов нормальное или повышено, поскольку бактерии синтезируют фолиевую кислоту. Бариевый пассаж или тонкокишечная клизма позволяют выявить слепые петли или свищи. Эндоскопическая биопсия двенадцатиперстной кишки исключает заболевания слизистой оболочки, такие как целиакия. При эндоскопии содержимое тощей кишки может быть аспирировано для бактериологического исследования, лабораторные анализы требуют технических возможностей работы с аэробными и анаэробными культурами. Диагноз часто может быть установлен неинвазивно с помощью дыхательный тестов: водородного с глюкозой или с 14С-гликохолевой кислотой. В них периодически оценивается выдыхаемый воздух после употребления вещества, используемого в тесте. Бактерии в тонкой кишке вызывают раннее повышение концентрации выдыхаемого водорода при употреблении глюкозы или 14С при приёме 14С-гликохолата.
Профилактика
Терапию необходимо направить на причину, лежащую в основе усиленного роста бактерий в тонкой кишке. Тетрациклин — препарат выбора, несмотря на то, что до 50% пациентов адекватно не отвечают на данную терапию. Альтернатива этой терапии — метронидазол или ципрофлоксацин. Ряду пациентов необходимо проводить лечение продолжительностью до 4 нед., а некоторым требуются длительные повторные курсы антибиотиков. В случае хронического заболевания необходимо внутримышечное введение витамина В12.
Юра:21.09.2013
Приветствую, извините что Вас беспокою,у меня диагноз каскад желудка, скажите пожалуйста какими методами можно вылечить эту болезнь? Спасибо
Здравствуйте! Диагноз каскад желудка – это прежде всего эндоскопический признак, но не болезнь. Вам необходимо проконсультироваться в очного специалиста-гастроэнтеролога для определение дальнейших мероприятий.
![]()
К каким врачам обращаться, если возникает Синдром слепой кишечной петли:
Источник
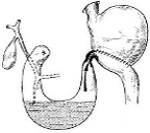
Синдром приводящей петли — постгастрорезекционное расстройство, представленное застоем содержимого в слепом отделе кишечника с последующим рефлюксом в желудок. Проявляется рвотой после еды, болями в эпигастрии и справа в подреберье, диспепсическими явлениями, асимметрией живота. Диагностируется с помощью контрастной рентгенографии, УЗИ брюшной полости, эзофагогастродуоденоскопии, копрограммы. Для лечения используются миотропные спазмолитики, панкреатические ферменты, эубиотики, инфузионная терапия. Хирургические методы представлены различными способами реконструкции анастомоза.
Общие сведения
Наличие пострезекционного дуоденобилиарного расстройства (болезни приводящей петли, синдрома желчной рвоты), по данным наблюдений в сфере гастроэнтерологии и общей хирургии, диагностируется у 0,8-14% больных, перенесших гастрорезекцию по технике Бильрот II, преимущественно в модификации Гофмейстера-Финстерера. Реже заболевание выявляется после стволовой ваготомии с гастроэнтеростомией. Обычно расстройство сочетается с другими болезнями оперированного желудка: у 55,8% пациентов дуоденостаз выявляется одновременно с пептической язвой анастомоза, у 27,9% — с демпинг-синдромом. Острые варианты патологии обычно возникают во время первой послеоперационной недели, хронические развиваются постепенно на протяжении нескольких месяцев и даже лет после резекционного вмешательства.
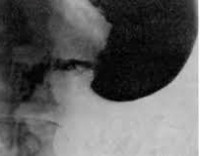
Синдром приводящей петли
Причины синдрома приводящей петли
Заболевание вызвано нарушением моторно-эвакуаторной функции кишечника под действием механических и функциональных факторов. Непосредственной причиной возникновения синдрома является застой в приводящей петле тощей кишки дуоденального содержимого и части химуса, попавшей из желудка. У 95% больных предпосылки дуоденобилиарного синдрома имеют органический характер:
- Технические погрешности при проведении операции. Опорожнение культи двенадцатиперстной кишки ухудшается при избыточной длине приводящей петли, отсутствии брауновского анастомоза. Пассаж кишечного содержимого нарушается при антиперистальтическом расположении кишки для анастомоза, перегибе слишком короткого слепого отрезка кишечника, фиксированного к малой кривизне желудка.
- Патологические изменения кишечника и анастомоза. Застой в кишечной культе провоцирует выпадение ее слизистой в просвет отводящей петли или желудок, рубцовую деформацию, стенозирующую пептическую язву анастомоза. Острый дуоденостаз возникает при продольном перекруте, завороте приводящей петли, ее инвагинации в гастроэнтероанастомоз, межкишечное соустье, отводящую кишку.
- Сдавление, ущемление приводящей петли. Внешняя компрессия выхода из еюно-дуоденальной культи наблюдается при спаечной болезни, мезентериальном лимфадените, объемных процессах брюшной полости и забрюшинного пространства — опухолях поджелудочной железы, почки, эхинококковых кистах и др. При наличии внутренних грыж приводящая петля ущемляется брыжейкой тонкого и толстого кишечника.
Постгастрорезекционная дуоденобилиарная болезнь может иметь функциональное происхождение. У части пациентов отмечается неорганический спазм приводящей и отводящей петли, анастомоза. Дуоденостаз выявляется при первичной дискинезии двенадцатиперстной кишки, снижении тонуса и моторики кишечной стенки из-за интраоперационных повреждений мышечной оболочки, волокон блуждающего нерва. Гипокинезия также формируется вследствие парасимпатической денервации при ваготомии.
Патогенез
Механизм развития синдрома приводящей петли связан с нарушением естественного пассажа содержимого слепой дуоденально-еюнальной культи кишечника и его рефлюксом в резецированный желудок. При попадании пищи в оставшуюся двенадцатиперстную кишку выделяется холецистокинин, стимулирующий образование за сутки до 1,5-2 литров пищеварительных соков — панкреатического и кишечного секрета, желчи. При неправильно сформированном анастомозе в расширенной приводящей петле застаивается часть пищи, поступившей из желудка. Появление механических или функциональных препятствий для оттока содержимого культи в отводящую петлю провоцирует дуоденостаз, который усугубляется еюногастральным рефлюксом с возникновением рвоты, щелочного гастрита, эзофагита. Из-за постоянной потери дуоденального содержимого с рвотными массами болезнь приводящей петли осложняется вторичной панкреатической недостаточностью, кишечным дисбактериозом.
Классификация
Систематизация клинических форм синдрома проводится с учетом этиологического фактора, времени возникновения, динамики нарастания и выраженности клинических проявлений. В зависимости от причин, спровоцировавших патологическое состояние, различают механический и функциональный варианты болезни. Внезапный полный дуоденостаз, вызванный органическими изменениями и выявляемый не более чем у 2% пациентов, считается острой формой дуоденобилиарного расстройства. При хроническом синдроме желчной регургитации, который диагностируется у большинства больных, нарушение эвакуации дуоденального содержимого является частичным. Для выбора врачебной тактики важно учитывать тяжесть заболевания:
- I (легкая) степень. Срыгивание, рвота пищевыми массами с примесью или без примеси желчи возникает не чаще 1-2 раз в месяц после употребления молокопродуктов. Диспепсия и болевой синдром мало выражены, общее состояние удовлетворительное.
- II (средняя) степень. Рвота пищей с примесью желчи беспокоит пациента до 2-3 раз в неделю. Ей предшествует тяжесть в правой подреберной области и эпигастрии. Объем рвотных масс составляет до 300 мл. Отмечается потеря веса.
- III (тяжелая) степень. Рвота с отхождением до 500 мл и более рвотных масс отмечается практически каждый день. Больной жалуется на распирание в эпигастрии, правом подреберье. Выражено истощение, снижена трудоспособность.
- IV (очень тяжелая) степень. Кроме диспепсического и болевого синдрома наблюдаются алиментарно-метаболические нарушения. Характерно резкое истощение, развитие анемии, безбелковых отеков, дистрофии паренхиматозных органов.
Симптомы синдрома приводящей петли
Острый дуоденостаз проявляется резкой болью в области правого подреберья, эпигастрии, тошнотой, рвотой без желчи. Общее состояние пациента быстро ухудшается: нарастает интоксикация, учащается пульс, падает артериальное давление. Возможно развитие механической желтухи. При хроническом течении клинические проявления возникают в среднем через полчаса после приема пищи. У больных появляются постепенно нарастающие боли в правом подреберье и эпигастральной области, диспепсический синдром, для которого характерна тошнота, отрыжка, изжога, неприятный запах изо рта. Наблюдается обильная рвота непереваренной пищей и желчью, после чего пациенты обычно чувствуют облегчение, в связи с чем при тяжелом течении расстройства сами вызывают регургитацию. Вследствие значительного растяжения приводящей петли живот становится асимметричным. При длительном течении заболевания нарушается общее состояние: отмечается слабость, эмоциональная лабильность, снижается трудоспособность, прогрессирует потеря массы тела.
Осложнения
Вследствие хронического застоя желчи и вторичного инфицирования желчевыводящих путей развивается синдром холестаза с желтушностью склер и кожных покровов, зудом, увеличением и болезненностью печени. Длительная билиарная гипертензия может спровоцировать возникновение холангита, панкреатита. Продолжительный застой кишечного содержимого приводит к размножению патогенных микроорганизмов и формированию синдрома слепой петли, основными проявлениями которого являются мальабсорбция, стеаторея, нарушение всасывания жирорастворимых витаминов. При стенозе приводящей петли наблюдается полинейропатия и снижение когнитивных функций, вызванные дефицитом витамина В12. Наиболее опасные осложнения заболевания — разрыв двенадцатиперстной кишки, несостоятельность анастомоза, ишемия, гангрена кишечника, становящиеся причиной выхода кишечного содержимого в полость брюшины, развитию перитонита.
Диагностика
Постановка диагноза синдрома приводящей петли не представляет затруднений при наличии типичной клинической картины и анамнестических сведений о предшествующей резекции желудка. Диагностика включает комплексное лабораторное и инструментальное обследование, которое проводится для определения степени тяжести заболевания и оценки состояния других органов пищеварительного тракта. Наиболее информативными являются:
- Контрастная рентгенография брюшной полости. Выполнение серии рентгенограмм после перорального контрастирования подтверждает заброс и длительную задержку контрастного вещества в просвете приводящей петли, рубцовую деформацию в области анастомоза. Могут определяться признаки атонии тонкого кишечника.
- Эзофагогастродуоденоскопия. При эндоскопическом исследовании визуализируется расширенная петля кишечника, заполненная застойным содержимым, наблюдается деформация гастроеюноанастомоза. Обнаруживаются признаки воспалительного процесса в культе желудка, тощей кишке, атрофия слизистой.
- УЗИ органов брюшной полости. Сонография производится для оценки структурных изменения в поджелудочной железе и органах гепатобилиарной системы. Ультразвуковой метод позволяет выявить расширение желчевыводящих протоков, утолщение стенки желчного пузыря, неоднородность эхоструктуры печени.
- Копрограмма. Бактериоскопическое исследование осуществляется для верификации синдрома слепой кишечной петли. В кале определяется большое количество нейтральных жиров, непереваренных мышечных волокон и клетчатки. Отсутствие стеркобилина указывает на присоединение механической желтухи.
Изменения в общем анализе крови (лейкоцитоз, увеличение СОЭ) наблюдаются при присоединении вторичной инфекции, развитии воспаления приводящей петли. При биохимическом исследовании крови выявляется повышенное содержание АЛТ, АСТ, щелочной фосфатазы, прямого билирубина, возможно появление изменений, характерных для синдрома мальабсорбции, — гипопротеинемии, гипогликемии, гипокальциемии. Дифференциальная диагностика проводится с пептическими язвами анастомоза и культи желудка, демпинг-синдромом, злокачественными новообразованиями пищеварительного тракта, паразитарными инвазиями, панкреатитом, гепатитом, холециститом. Кроме наблюдения гастроэнтеролога пациенту рекомендованы консультации хирурга, онколога, инфекциониста, гепатолога.
Лечение синдрома приводящей петли
Пациентам с легкими и умеренно выраженными хроническими расстройствами показана коррекция диеты и консервативная терапия. Рекомендовано частое дробное питание с исключением молочных, сладких и других продуктов, провоцирующих усиленную секрецию дуоденального сока. С учетом причин возникновения дуоденобилиарного синдрома с заместительной и корригирующей целью могут назначаться:
- Миотропные спазмолитики. Эффективны при функциональных расстройствах. За счет устранения спазма облегчается отток дуоденального секрета в отводящую кишечную петлю, устраняются предпосылки для еюногастрального рефлюкса, уменьшается выраженность болевого синдрома.
- Заместительная энзимотерапия. Для восполнения потерь панкреатического секрета показаны ферментные препараты, улучшающие процессы пищеварения. Таблетированные энзимы компенсируют недостаточность ферментов, расщепляющих в кишечнике жиры, крахмал и белки.
- Инфузионная терапия. При дегидратации и недостаточности энтерального питания рекомендовано введение глюкозо-солевых, коллоидных растворов, аминокислотных и белковых препаратов, витаминов. В более тяжелых случаях переливают кровезаменители, компоненты крови.
- Эубиотики. Бактериальных антагонистов патогенных и условно-патогенных микроорганизмов используют для предупреждения или устранения дисбиоза кишечника, восстановления нормальной кишечной микрофлоры. Опосредованным эффектом пробиотиков является улучшение пищеварения.
Экстренное хирургическое лечение требуется пациентам с острым дуоденостазом: во время релапаротомии устраняется еюногастральная инвагинация, внутренняя грыжа, расправляется заворот, рассекаются спайки, накладывается межкишечный анастомоз, выполняется резекция двенадцатиперстной, тощей кишки при их некрозе. При тяжелом хроническом течении синдрома желчной регургитации операция проводится в плановом порядке. Оптимальным решением для большинства больных является реконструктивная резекция по Бильрот I. При полном выключении кислотообразующей функции желудка возможно создание У-образного соустья. Больным с сочетанием дуоденобилиарного и демпинг-синдрома осуществляется гастродуоденоеюнопластика. Эффективным также является формирование энтероэнтероанастомоза по Брауну.
Прогноз и профилактика
Исход заболевания при I-II степени тяжести болезни благоприятный, у большинства пациентов выздоровление наступает после назначения диеты и фармакотерапии. Прогноз становится сомнительным в случае острого или тяжелого течения заболевания с некротическими изменениями в стенке приводящей петли. Профилактика включает тщательный выбор способа резекции, сохранение физиологического положения культи желудка и петли тонкого кишечника после наложения анастомоза, создание брауновского межкишечного соустья, тщательное ушивание всех окон брыжейки. В послеоперационном периоде важно обеспечить динамическое наблюдение, рекомендовать пациенту специальную диету с ограничением пищи, богатой жирами и углеводами.
Источник
