Что такое кожный синдром larva migrans
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 28 декабря 2017;
проверки требуют 2 правки.
Larva migrans (лат.) — гельминтоз, обусловленный мигрирующими в коже и/или во внутренних органах человека личинками несвойственных ему гельминтов животных, как правило, не достигающих в организме человека половой зрелости. Различают кожную и висцеральную формы болезни.
Яйца гельминтов созревают в воде, почве или песке, обычно теплых и тенистых местах. Заражение происходит при ходьбе босиком, играх в песке, загрязнённом фекалиями животных.
Кожная форма larva migrans[править | править код]
Возбудителями кожной формы (лат. larva migrans cutanea) являются трематоды из семейства Schistosomatidae, паразитирующие на водоплавающих птицах, некоторые нематоды (Ancylostoma caninum, Ancylostoma brasiliensis, Strongyloides и др.), внедрившиеся в толщу эпидермиса личинки полостных оводов рода Gastrophilus (см. миазы).
Личинки гельминтов при контакте человека с почвой или водой проникают в кожу, располагаясь в зернистом слое эпидермиса или в более глубоких слоях, откуда они вновь мигрируют в эпидермис. Через некоторое время после заражения на теле хозяина появляется ползучий красноватый валик, передвигающийся по коже и дающий различные фигуры хода. В коже развивается местная аллергическая реакция, сопровождающаяся полиморфно-ядерной инфильтрацией, отёком, расширением капилляров и нередко разрушением клеток под действием паразитарных протеаз. После гибели личинок обычно наступает полное выздоровление.
Клинические проявления развиваются вскоре после инвазии и характеризуются возникновением чувства жжения, покалывания или зуда в месте внедрения гельминта. В случае заражения шистосоматидами на коже соответственно внедрению церкарий появляются папулезные элементы, превращающиеся спустя 1—3 дня в корочки, часто наблюдается местная или распространённая крапивница (зуд купальщиков, шистосоматидный дерматит). Нередко отмечаются кратковременная лихорадка, признаки общего недомогания, более выраженные при повторном заражении. Спустя 1—2 недели (реже 5—6 недель) наступает выздоровление. Аналогичная картина может наблюдаться в ранней стадии нематодозов у человека. В случае инвазии личинками нематод развивается линейный аллергический дерматит, распространяющийся в соответствии с продвижением личинки (со скоростью 1—5 см в сутки). Продолжительность патологических явлений может достигать 4—6 мес, редко более.
В гемограмме больных кожной формой larva migrans — преходящая эозинофилия. В соскобах кожи можно найти остатки личинок.
Висцеральная форма larva migrans[править | править код]
Возбудителями висцеральной формы (лат. larva migrans visceralis) являются личинки цестод (Sparganum mansoni, Sparganum proliferum, Multiceps spp.) и нематод (Тохосаra caninum, Тохосаrа mysах, Тохоаscaris leonina, Filarioidea, Нераticolа[уточнить] и др.) плотоядных животных.
Человек заражается в результате заглатывания яиц гельминтов с водой и пищевыми продуктами и становится промежуточным хозяином паразитов. Заболевание регистрируется преимущественно у детей 1—4 лет.
В случае заражения цестодами в кишечнике человека из яиц гельминтов выходят личинки, проникающие через кишечную стенку в кровь и достигающие различных внутренних органов, где они трансформируются в пузыревидные личинки, достигающие 5—10 см в диаметре, которые сдавливают ткани и нарушают функцию соответствующих органов.
Клинические проявления болезни развиваются спустя 4—5 месяцев после заражения и в начальной стадии характеризуются нерезко выраженными признаками интоксикации: наблюдается плохое самочувствие, возможна аллергическая экзантема. В дальнейшем присоединяются и нарастают симптомы, обусловленные локализацией паразита в органах. Наиболее тяжелая клиническая картина наблюдается при поражении центральной нервной системы.
Личиночные стадии цепней (ценуры, цистицерки) располагаются преимущественно в оболочках и веществе головного мозга, вызывая клиническую картину объемного процесса (цистицеркоз, ценуроз головного мозга). У больных наблюдаются головная боль, признаки церебральной гипертензии, очаговые симптомы, эпилептиформные судороги. Кроме головного мозга, личинки могут располагаться в спинном мозге, глазу, серозных оболочках, межмышечной соединительной ткани и т. д.
Инвазия яйцами нематод-паразитов животных (например, токсокароз, токсаскароз и др.) сопровождается тяжёлой общей аллергической реакцией с лихорадкой неправильного типа, сухим кашлем, приступами бронхиальной астмы, аллергической экзантемой. При рентгенографии выявляются в лёгких «летучие» эозинофильные инфильтраты. Нередко наблюдается гепатомегалия с развитием желтухи и нарушением функциональных проб печени; в биоптатах печени обнаруживаются эозинофильные гранулёмы. Аналогичные изменения могут быть найдены в почках, кишечной стенке, миокарде и других тканях.
Гемограмма таких больных характеризуется значительной эозинофилией (50—90 %); возможна лейкемоидная реакция, СОЭ повышена. Часто обнаруживается гиперглобулинемия.
Заболевание склонно к рецидивирующему течению, продолжительность его достигает 5—8 месяцев (иногда до 2 лет).
Прогноз: серьёзный, при отсутствии лечения возможны летальные исходы.
Диагностика проводится с учётом клинико-эпидемиологических данных, диагноз подтверждается инструментальными (эндоскопия, рентгенография и др.) и сероиммунологическими (РСК, РПГА, ИФА, реакция микропреципитации и др.) методами, применяют морфологическое изучение биоптатов органов. Дифференцировать волосатик[уточнить] необходимо от искусственно вызванной крапивницы (urticaria factitia), чесотки.
Лечение: назначают тиабендазол (минтезол) по 25—50 мг/кг в сутки или мебендазол (вермокс) взрослым по 200 мг в сутки в течение 5—7 дней. Рекомендуется повторный курс спустя 1—2 мес.
Примечания[править | править код]
- ↑ 1 2 Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
Литература[править | править код]
- Е. П. Шувалова Инфекционные болезни
- [1] — этот источник не заслуживает доверия
Источник
Larva migrans (миграция личинок) − гельминтоз, вызываемый миграцией под кожу или во внутренние органы человека личинок паразитов несвойственных ему. Природными окончательными хозяевами таких гельминтов являются животные (собаки, кошки и другие), а в организме людей они не дорастают до половозрелых особей. Синдром larva migrans бывает висцеральной и кожной формы.
Кожным синдромом Larva migrans называют комплекс симптомов, который проявляется во время такой миграции личинок под кожей. Чаще всего это серпиозные (извилистые линейные) поражения кожных покровов, возникающий в результате их перемещения. Также могут возникать волдыри, эритематозные высыпания (покраснения в результате расширения капилляров), отеки.
В статье речь идет о кожной форме, а не о висцеральной. В первом случаи личинки круглых червей проникают сквозь кожу и перемещаются под ней, а во втором – личинки некоторых ленточных или круглых червей из кишечника мигрируют кровотоком в различные органы и ткани, включая мышцы, глаза, мозг, сердце, вызывая отдельные заболевания, такие как спарганоз, токсокароз.
Инфекция передается главным образом с фекалиями собак и кошек на пляжах в регионах с теплым климатом.
Стоит отличать кожную форму Larva migrans от отдельных гельминтозов, таких как стронгилоидоз (заражение кишечной угрицей) и анкилостомидозы (заражение Ancylostoma duodenale и Necator americanus), при которых также происходит миграция личинок под кожей человека. Но в этих случаях человек является природным, а не случайным хозяином паразита, процесс миграции проходит быстрее, и в конечном итоге взрослые черви поселяются в кишечнике. Кроме того, еще более часто встречается токсокароз, во время которого токсокары мигрируют под кожу через кровоток из кишечника, предварительно будучи проглоченными. У них человек также играет роль случайного хозяина.
Причины
Возбудителями синдрома larva migrans кожной формы (Larva migrans cutanea) являются:
- Нематоды из семейства Ancylostomatidae:
- Ancylostoma braziliense (анкилостома бразильская) – наиболее распространена в Америке, хозяева – кошки и собаки;
- Ancylostoma tubaeforme – встречается по всему миру, хозяева – кошки;
- Ancylostoma caninum – во всем мире, особенно где хватает влаги, хозяева – собаки;
- Bunostomum phlebotomum – крупный рогатый скот.
- Нематоды из рода Strongyloides:
- Strongyloides myopotami – хозяевами для них является крупный и мелкий рогатый скот, свиньи, кролики, крысы;
- Strongyloides westeri – лошади, ослы, возможно свиньи;
- Strongyloides papillosus – овцы и козы.
- Иногда (редко) синдромом larva migrans называют также дерматоз, вызванный трематодами птиц из семейства шистосоматиды (Schistosomatidae). Еще такое заражение называют «птичьим шистосомозом».
В подавляющем большинстве случаев кожную форму синдрома миграции личинок вызывают два вида гельминтов из рода Анкилостомы: Ancylostoma braziliense (анкилостома бразильская) и Ancylostoma tubaeforme.
В случае с нематодами яйца паразитов выводятся с фекалиями животных во внешнюю среду, попадают в почву, где они развиваются в течение 1-2 недель в личиночную форму. Личинки могут проникать через неповрежденную кожу, контактирующую с почвой или песком, которые загрязнены фекалиями. Возбудитель попадает в верхние слои дермы и образует типичные червеобразные норы, которые видны невооруженным глазом.
В случае с трематодами паразиты имеют более сложный жизненный цикл, требующий участия промежуточных хозяев и проходящий в воде. Само проникновение их под кожу также происходит во время купания в загрязненном пресноводном водоеме.
Симптомы
В результате развития инфекции появляются красные, сильно зудящие возвышенности на коже. Такие образования могут быть очень болезненными и, если их расчесывать, не исключено развитие вторичной бактериальной инфекции.
При поражении личинками нематод появляется линейный дерматит аллергического типа. Его локализация и распространение связаны с продвижением паразита. Выздоровление обычно наступает через 4-6 месяцев.
Симптомы Larva migrans проявляются в 40% случаев на ногах, 20% – ягодицах и гениталиях, 15% –животе. Это связано с наиболее вероятными местами проникновения личинок возбудителя.
В местах внедрения паразита нередко ощущается жжение и покалывание. Если причинной гельминтоза являются шистосомы – на поврежденных участках кожи возникают папулезные образования, которые через 1-3 дня превращаются в корочки. В данных случаях часто появляется крапивница. К общим симптомам относятся плохое самочувствие, кратковременная лихорадка. Обычно через 1 или 2 недели признаки гельминтоза проходят.
Фото
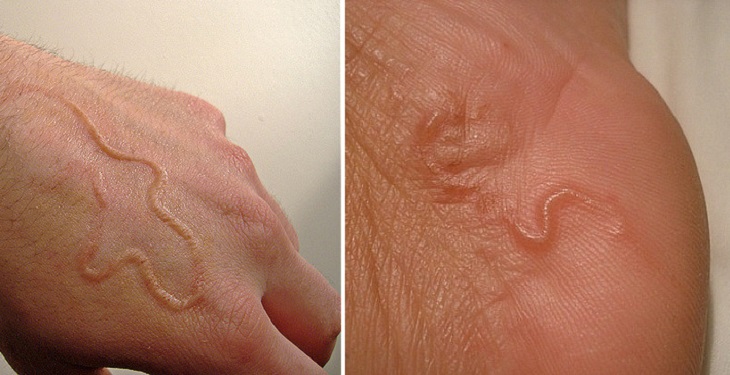 На кисти и ладони
На кисти и ладони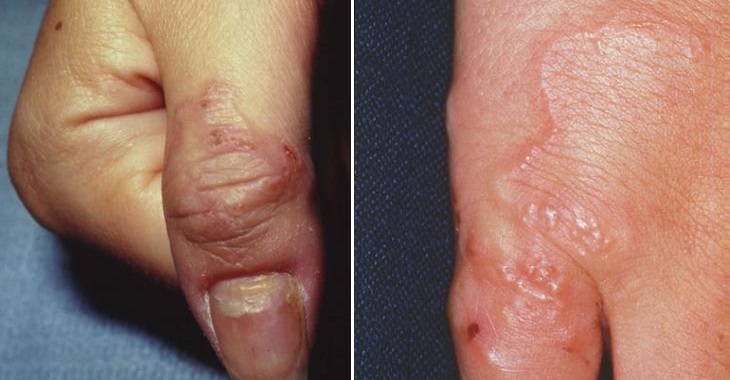 На пальце и кисти
На пальце и кисти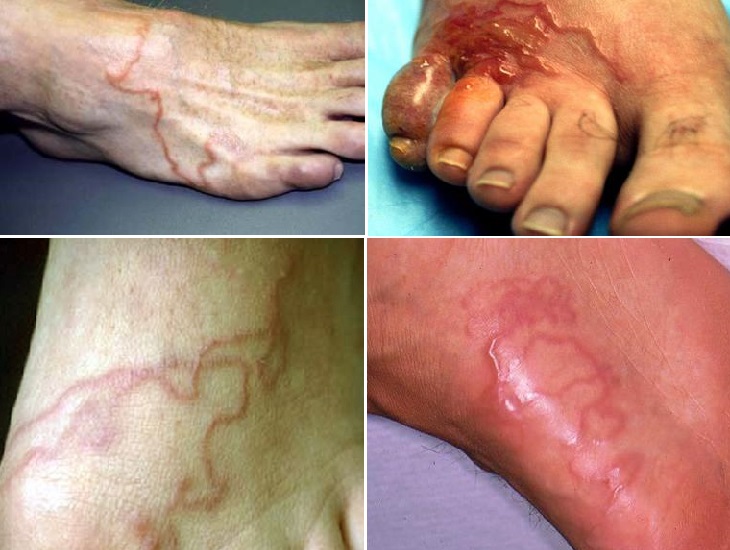 На ноге
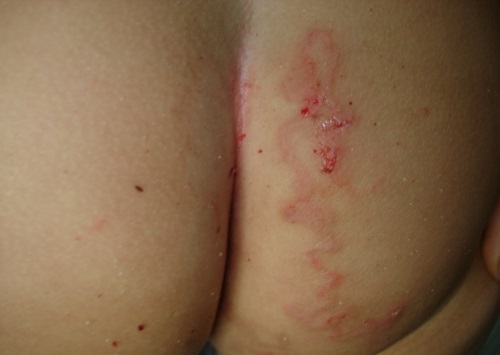
На ноге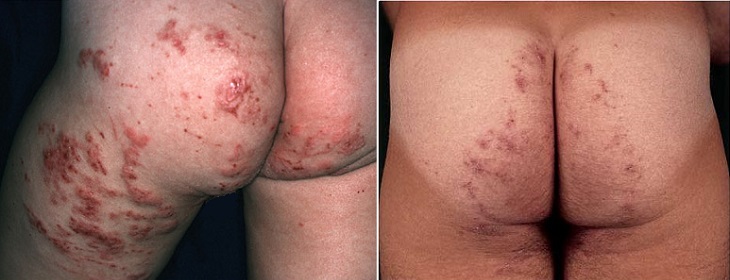 На ягодицах
На ягодицах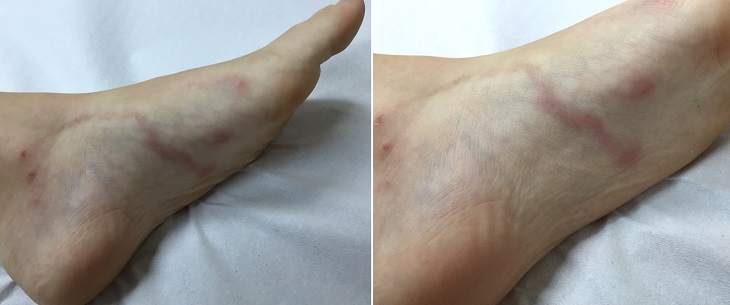 Менее выраженное проявление синдрома larva migrans на стопе у подростка в виде сильно зудящей сыпи.
Менее выраженное проявление синдрома larva migrans на стопе у подростка в виде сильно зудящей сыпи. Сыпь на ягодицах у 18-месячного ребенка, вызванная миграцией личинок. Заражение произошло на пляже в Австралии.
Сыпь на ягодицах у 18-месячного ребенка, вызванная миграцией личинок. Заражение произошло на пляже в Австралии.
Диагностика
Диагноз установить не всегда просто, поскольку некоторые симптомы схожи с проявлениями чесотки или других кожных заболеваний. Соскобы с поверхности корочек или папул иногда дают возможность выявить личинки.
Лечение
Синдром larva migrans обычно проходит сам по себе в течение нескольких недель или месяцев, однако был известен случай заболевания длительностью в один год.
Проводится как общая, так и местная терапия. Лечение включает в себя использование противогельминтных препаратов (альбендазол, ивермектин), которые рекомендованы для приема внутрь. Также врач может порекомендовать смазывать пораженные участки тиабендазолом 10%, растворами йода на спирту (5%), фенола или эфира.
Современным методом лечения синдрома larva migrans является замораживание паразитов углекислым снегом, хлористым этиленом или жидким азотом, а также применение электролиза. Однако эти способы не всегда эффективны, поскольку личинки могут находиться не на том месте, где виден их путь перемещения. Также стоит отметить, что этот метод достаточно болезненный и может привести к образованию волдырей и язв.
Чтобы снять зуд, рекомендуется использовать специальные таблетки или крема. Еще один способ лечения – механическое воздействие. Пораженные участки смазываются вазелиновым маслом, а затем при помощи иглы или путем рассечения кожи личинки извлекаются через рану. Такую операцию обязательно должен проводить врач.
Если подобрать лечение правильно, симптомы larva migrans могут исчезнуть уже спустя 48 часов.
Профилактика
В целях профилактики рекомендуется носить обувь в тех местах, где существует высокий риск заражения. Желательно избегать контакта с инфицированной почвой. В некоторых эндемичных районах запрещено выгуливать собак на пляжах. Стоит избегать купания в пресноводных водоемах эндемичных районах и контактировать с необработанной термически водой.
Источник
Larva migrans, мигрирующая личинка (лат. larva маска, личинка; migrans переходящий),— группа болезней человека, вызываемая мигрирующими личинками несвойственных ему гельминтов животных. Наименование впервые ввел Бивер (Р. С. Beaver) с соавт. в 1952 г. Заражение человека гельминтами животных происходит теми же путями, что и специфичными для него видами. В организме человека гельминты животных, как правило, проходят лишь первые стадии развития, мигрируя в тканях нередко длительное время.
Выделяют кожную и висцеральную формы Larva migrans, возбудителями к-рых являются личинки разных видов гельминтов. Кожная форма (ползучая сыпь) вызывается преимущественно личинками нематод (см. Нематодозы) и трематод (см. Трематодозы), а висцеральная форма — личинками нематод и цестод (см. Цестодозы). Нек-рые авторы ошибочно называют Larva migrans болезнь, вызываемую миграцией личинок оводов (см. Миазы).
Кожная форма
Наиболее частыми возбудителями являются анкилостомиды животных Ancylostoma braziliens, Faria, 1910; A. caninum (Ercolan, 1859) Linstow, 1889; Uncinaria stenocephala (Railliet, 1884); стронгиляты крупного рогатого скота (Strongyloididae spp.); шистосоматиды водоплавающих птиц.
Известны единичные заболевания кожной формой Larva migrans в разных климатических зонах мира, в частности в США (личинки анкилостомид собак, нематоды крупного рогатого скота), в Китае (парагонимусы собак и кошек), в СССР (шистосоматиды птиц).
Заражение, вероятно, возможно при контакте с почвой или водой (при купании, умывании), в к-рых находятся личинки в инвазионной фазе.
Кожная форма характеризуется линейными поражениями кожи, возникающими но ходу продвижения личинок и сопровождающимися резким зудом кожи. Кожные поражения вначале захватывают эпидермис. Небольшие папулы, позднее переходящие в везикулы, образуются на месте проникновения личинки и, поскольку личинка мигрирует из этого участка, ее путь отмечается неправильной линией папуловезикулярного высыпания, удлиняющегося за день на 1—3 см. Высыпания на коже продолжаются от нескольких дней до нескольких недель. Более старые места поражений на 2—3-й день покрываются корочкой, через 10—14 дней полностью исчезают. Подвижная личинка располагается в зернистом слое эпидермиса, сразу под базальным слоем. В нек-рых случаях личинки проникают в более глубокие слои кожи, но затем могут снова возвращаться в эпидермис. Воспалительная реакция вокруг мигрирующих личинок носит в основном аллергический характер.
Лечение проводят минтезолом или вермоксом.
Прогноз всегда благоприятный, даже без лечения.
Профилактика — ограничение контакта незащищенной кожи с почвой и водой в местах возможного нахождения личинок в инвазионной фазе.
Висцеральная форма
Висцеральная форма заболевания возникает при миграции личинок гельминтов животных по внутренним органам человека. Наиболее часто висцеральную форму Larva migrans вызывают личинки токсокар собак (Toxocara canis; Werner, 1782) и кошек (Toxocara mystax; Zeder, 1800). Многочисленные случаи висцеральной формы Larva migrans, вызванные этими гельминтами, зарегистрированы в США, Польше, Болгарии, Румынии, Югославии, Англии, Нидерландах, СССР и других странах. Реже возбудителями висцеральной формы могут быть и другие гельминты животных, распространенные в жарких странах, в частности в Юго-Восточной Азии, на островах Тихого океана, а также в Японии. Описаны случаи анизакидоза — возбудитель личиночная стадия нематоды Pseudonisakis rotundatum (Rudolphi, 1819; Mosgovoy, 1950); гепатикулеза — возбудитель Hepaticola hepatica (Bancroft, 1893; Travassos, 1915); гонгилонематоза — возбудитель Gongylonema pulchrum; ангиостронгилеза — возбудитель Angiostrongylus cantonensis (Choen, 1935) и др.
Заражение нек-рыми гельминтами животных может происходить в случаях заглатывания инвазионных яиц или личинок с загрязненными почвой продуктами питания, водой (напр., личинками токсокар и др.). В других случаях люди заражаются при употреблении в пищу моллюсков, креветок, рыб без термической обработки.
Висцеральная форма наблюдается преимущественно у детей в возрасте 1—4 лет, хотя известны случаи этого заболевания среди взрослых. Патологический процесс является следствием механического воздействия личинок ка ткани и воспалительной реакции на их присутствие. В пораженных тканях обнаруживаются аллергические гранулемы и некрозы. Патологический процесс может возникнуть в любом органе и ткани, куда проникают личинки, но наиболее часто в печени. Вокруг погибших личинок наблюдается более острая аллергическая реакция, чем вокруг живых.
Основными симптомами болезни являются лихорадка (см.), пневмония (см.), гепатомегалия (см. Печень), гиперглобулинемия (см. Протеинемия), эозинофилия (см.). Температура повышается в полдень или вечером и может сопровождаться обильным потоотделением. У большинства больных развивается пневмония. Наблюдается сухой кашель, в некоторых случаях — тяжелая одышка с астматическим дыханием и цианозом. При рентгенологическом исследовании выявляются летучие эозинофильные инфильтраты, усиление легочного рисунка, иногда картина бронхолегочной инфильтрации.
Гепатомегалия — типичный признак, хотя при легких инвазиях она может отсутствовать. Печень при пальпации плотная, гладкая, часто напряжена. При лапароскопии могут быть видны множественные белесоватые узелки, к-рые при микроскопическом исследовании оказываются эозинофильными гранулемами. Уровень общего белка сыворотки крови повышен за счет увеличения количества гамма-глобулинов, особенно IgM.
Известны случаи тяжелого миокардита и гранулематозного эозинофильного панкреатита. Иногда наблюдаются судорожные припадки по типу petit mal, обусловленные, по-видимому, эозинофильными гранулемами в мозге. Эозинофилия стойкая, длительная, составляет ок. 50% в лейкоцитарной формуле, но может достигать 90%. Общее количество лейкоцитов существенно повышается.
Точный прижизненный диагноз висцеральной формы Larva migrans не всегда возможен, т. к. обнаружить мигрирующие личинки очень трудно, а идентифицировать их в большинстве случаев невозможно. Ведущими методами диагностики являются серологические реакции со специфическими антигенами. Заболевание необходимо дифференцировать с ранней стадией свойственных человеку гельминтозов (аскаридоза, некатороза, описторхоза, фасциолеза, шистосоматоза и др.), а также с многочисленными заболеваниями, сопровождающимися выраженной эозинофилией.
Лучшими препаратами для специфической терапии являются антигельминтики широкого спектра действия — минтезол (тиабендазол) и вермокс (мебендазол). Минтезол назначают из расчета 25—50 мг/кг в сутки в три приема в течение 5—7 дней подряд, вермокс — по 100 мг два раза в день в течение 5—7 дней подряд. При необходимости лечение повторяют через 1 — 2 мес.
Длительность течения болезни — от нескольких месяцев до нескольких лет.
Прогноз в большинстве случаев благоприятный, однако описаны единичные случаи летальных исходов.
Профилактика: соблюдение правил личной гигиены, достаточная термическая обработка пищевых продуктов.
Библиогр.: Многотомное руководство по микробиологии, клинике и эпидемиологии инфекционных болезней, под ред. Жукова-Вережникова, т. 9, с. 665, М., 1968; Faust E. С., Вeaver P. С. а. Jung R. С. Animal agents and vectors of human disease, Philadelphia, 1968.
М. И. Алексеева
Источник
