Чем опасен синдром предвозбуждения желудочков
 Синдром предвозбуждения желудочков — это преждевременное возбуждение желудочков, которое связано с патологией развития проводящей системы сердца. Это не заболевание, а клиническое проявления врождённой патологии, связанной с образованием ещё во внутриутробном развитии, дополнительных путей, проводящих импульс от предсердия к желудочкам. Не стоит путать с экстрасистолией, которая характеризуется внеочередным сокращением желудочка, связанного с образованием внеочередного импульса в любой части проводящей систем вне синусового узла. Синдром предвозбуждения желудочков может быть причиной развития экстрасистолии, мерцательной аритмии, трепетания желудочков и так далее.
Синдром предвозбуждения желудочков — это преждевременное возбуждение желудочков, которое связано с патологией развития проводящей системы сердца. Это не заболевание, а клиническое проявления врождённой патологии, связанной с образованием ещё во внутриутробном развитии, дополнительных путей, проводящих импульс от предсердия к желудочкам. Не стоит путать с экстрасистолией, которая характеризуется внеочередным сокращением желудочка, связанного с образованием внеочередного импульса в любой части проводящей систем вне синусового узла. Синдром предвозбуждения желудочков может быть причиной развития экстрасистолии, мерцательной аритмии, трепетания желудочков и так далее.
В медицинской литературе встречается два мнения относительно данного синдрома. Одни считают, что наличие дополнительных проводящих путей, вне зависимости от проявления, уже является синдромом предвозбуждения желудочков. Другая же часть авторов, склоняются к тому, что если не наблюдается развитие пароксизмальной тахикардии, то патологию стоит называть лишь как “феноменом предвозбуждения”. И соответственно синдромом можно считать только в том случае, если возникают пароксизмы наджелудочковой тахикардии.
Патогенез синдромов предвозбуждения желудочков
Причина синдрома в аномальном распространении по миокарду импульса возбуждения в следствии наличия дополнительных патологических проводящих путей, полностью или частично «шунтирующих» АВ-узел. Это приводит к тому, что часть или весь миокард начинает возбуждаться раньше, недели при обычном распространении от по АВ-узла к пучку Гиса и дальше по его ножкам.
На сегодня известны следующие патологические проводящие АВ-пути:
— Пучки Кента, в том числе и скрытые ретроградные. Они связывают предсердие и желудочки.
— Пучки Джеймса. Они соединяют синусовый узел и нижнюю область АВ-узла.
— Волокна Махейма. Они соединяют АВ-узел или с межжелудочковой перегородки в правой её области или с правой ножкой пучка Гиса. Иногда волокна Махейма соединяют ствол пучка Гиса и правый желудочек.
— Тракт Брешенманше. Он соединяет правое предсердие и ствол пучка Гиса.
Виды синдрома предвозбуждения желудочков
В клинической кардиологии на сегодня различают два вида синдрома:
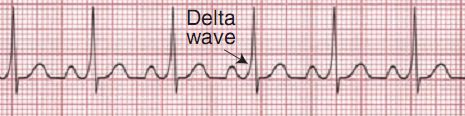
- Синдром Вольффа-Паркинсона-Уайта (WPW-синдром или Wolff-Parkinson-White). Характеризуется укороченным интервалом в P-Q(R), незначительная деформация и уширение QRS и образование дополнительной дельта-волны, а также изменение зубца Т и сегмента ST. Чаще встречается при аномальном АВ-проведении пучка Кента. Существует целый ряд типов данного вида синдрома, а также интермиттирующий (перемежающийся) и транзиторный (переходящий). Некоторые авторы, вообще выделяют аж до десяти подтипов WPW-синдрома.
- Синдром Клерка-Леви-Кристеско (синдром короткого интервала PQ или CLC-синдром). В английских источниках его именуют как синдром Lown-Ganong-Levine (LGL-синдром). Характеризуется также укороченным интервалом P—Q(R), но без изменения комплекса QRS. Обычно возникает при аномальном АВ-проведении пучка Джеймса.
Симптомы
Сам синдром никак себя не проявляет. Человек может жить долго и счастливо, даже не подозревая, что у него есть патологический дополнительный проводящий путь в сердечной мышце. Первые признаки могут возникнуть в любом возрасте, как правило на фоне другого заболевания, при чём не обязательно миокарда. Это могут быть, например любые инфекционные болезни.
У пациентов с CLC-синдромом часто первые проявления начинаются с пароксизмальных тахикардий.
WPW-синдром проявляется следующими нарушениями ритма:
— Наджелудочковые реципрокные тахикардии, которые с возрастом переходят в мерцательную аритмию. Данное проявления WPW-синдрома встречается у 80% пациентов.
— Пароксизмальных тахиаритмии встречаются у 75% пациентов с WPW-синдромом.
— Фибрилляция встречается у 15-30% людей с WPW-синдромом.
— Трепетание или мерцание предсердий встречается у 5% пациентов.
Диагностика синдромов предвозбуждения желудочков
Основным методом диагностики является ЭКГ. Обычно уже на ЭКГ чётко видны характерные признаки. Для определения вида и типа синдрома назначают:
— ЭКГ с нагрузкой,
— Мониторирование по Холтеру,
— Монополюсное поверхностное ЭКГ-картирование,
— Эхокардиография,
— ЭФИ (электрофизиологическое исследование миокарда),
— ЧПСС (чреспищеводное стимулирование миокарда).
Лечение
Если пароксизмы отсутствуют, то лечение не проводится. В других случаях используют медикаментозное лечение, которое должен назначит специалист в зависимости от ситуации. Препараты всегда подбираются индивидуально с учётом патологии, сопутствующих заболеваний и других индивидуальных особенностей организма.
Если медикаментозная терапия не приносит желаемого эффекта, назначают электроимпульсную терапию, то есть проведение электрокардиостимуляции.
Из радикальных методов лечения используют радиочастотную катетерную абляцию с целью деструкции патологических путей. На сегодня это единственный метод, который в 95 % случаев имеет положительный результат. Конечно есть и свои осложнения, а смертность составляет 1% из всех случаев. Перед абляцией пациент должен обязательно пройти ЭФИ.
Прогноз
Сильно зависит от тяжести синдрома, наличии осложнений и побочных заболеваний. Но даже в самых тяжёлых случаях, проведение качественной высокочастотной абляции во многом улучшает прогноз. Многое также зависит от больного: здоровый образ жизни, выполнение всех рекомендаций врача, своевременное обращение к специалисту.
консультация кардиолога
Другие статьи по кардиологии:
- Недостаточность митрального клапана — классификация и причины
- Пролапс митрального клапана
- Митральный стеноз
- Пороки сердца — классификация, диагностика, лечение и прогноз
- Внутрижелудочковые блокады
- Холтеровское мониторирование ЭКГ: общие сведения
- Экстрасистолия: причины, классификация, диагностика, лечение, прогноз
- Тахикардия: виды, причины, симптомы, диагностика, лечение
- Брадикардия: описание, симптомы, диагнотика, лечение
- Трепетание предсердий
- Мерцательная аритмия
- Диагностика и лечение сердечной недостаточности
- Сердечная недостаточность классификация и клинические проявления
- Сердечная недостаточность: причины, патогенез, общее описание
- Профилактика стенокардии
- Вариантная стенокардия
- Стенокардия покоя
- Лечение стенокардии
- Диагностика стенокардии
- Стенокардия напряжения или стабильная стенокардия. Симптомы
- Осторожно! Высокое давление
- Ишемическая болезнь сердца (ИБС)
- Миокардиты (острые и хронические)
- Острый инфаркт миокарда
- Холтеровское мониторирование АД и ЭКГ: показания к применению и технология использования
- Стенокардия. Общие сведения
- Нарушение ритма сердца — общее описание и причины
- Как проходит холтеровское мониторирование АД
- Электрокардиография
- Нужна ли вам консультация кардиолога?
Источник
Признаки предвозбуждения желудочков обнаруживаются на ЭКГ у 0,15% людей, обычно в отсутствие органического поражения сердца. У 7-10% этих больных имеется аномалия Эбштейна, дополнительные пути проведения при ней нередко множественные. Синдромы предвозбуждения желудочков чаще встречаются у мужчин, с возрастом их распространенность уменьшается, но вероятность пароксизмальных тахикардий у таких больных растет.
У 50—60% больных имеются жалобы на сердцебиение, тревожность, одышку, боль или стеснение в груди и обмороки. Примерно у четверти таких больных жалобы со временем исчезают. Если жалоб нет до 40 лет, то в дальнейшем их появление маловероятно. Дополнительные пути проведения, не проявляющиеся на ЭКГ, редко вызывают симптомы.
Этиология
Большую роль, по-видимому, играет наследственность: дополнительные пути чаще встречаются у родственников больных с синдромами предвозбуждения желудочков.
Патогенез
Чаще всего при синдромах предвозбуждения желудочков возникает ортодромная тахикардия (80-85% случаев), у 15-40% больных имеются пароксизмы мерцательной аритмии, у 5% — трепетание предсердий. Желудочковая тахикардия не характерна.
Синдром WPW
При этом синдроме имеется дополнительный проводящий путь, лежащий вне проводящей системы сердца, который соединяет предсердия с желудочками. По этому пути возбуждение из предсердий распространяется на желудочки в обход АВ-узла. Раньше эти дополнительные пути называли пучками Кента. Возбуждение распространяется на желудочки и по дополнительному пути, и через АВ-узел, достигая желудочков почти одновременно. Это приводит к предвозбуждению желудочков, представляющему собой по сути сливной комплекс: часть миокарда желудочков возбуждается через дополнительный путь (на ЭКГ при этом появляется δ-волна), а весь остальной миокард возбуждается обычным образом.
Если антеградное проведение осуществляется только через дополнительный путь, то предвозбуждение захватывает весь миокард желудочков и комплекс QRS в результате оказывается широким. Проведение по дополнительным путям может быть быстрым, но рефрактерный период у них обычно длиннее, чем у АВ-узла. Ортодромная тахикардия часто начинается с предсердной экстрасистолы, которая попадает на фазу рефрактерности дополнительного пути и проводится на желудочки по уже вышедшему из состояния рефрактерности АВ-узлу. На ЭКГ при этом формируется комплекс QRS без δ-волны. Возбуждение распространяется по желудочкам, застает дополнительный путь вышедшим из состояния рефрактерности и распространяется по нему обратно на предсердия. У небольшой, но все же значимой (5—10%) части больных имеется несколько дополнительных путей проведения.
Постоянная реципрокная тахикардия из АВ-соединения
Постоянная реципрокная тахикардия из АВ-соединения — это очень стойкая наджелудочковая тахикардия с участием необычного скрытого дополнительного пути проведения.
Этот дополнительный путь своими свойствами напоминает АВ-узел: проведение в нем происходит с затуханием. Чем чаще он возбуждается,тем медленнее становится проведение. Дополнительный путь обычно располагается в задней части межпредсердной перегородки и обеспечивает ретроградное проведение с желудочков на предсердия. Проведение по этому пути происходит с затуханием, а потому медленно. При длительном течении постоянная тахикардия из АВ-соединения может приводить к аритмогенной кардиомиопатии.
Волокна Махейма
Волокна Махейма — еще одна разновидность дополнительных путей проведения. Они могут быть двух видов: предсерднопучковыми и пучковожелудочковыми. В первом случае дополнительные пути располагаются на некотором расстоянии от АВ-узла и соединяются с правой ножкой пучка Гиса. При реципрокной тахикардии с участием волокон Махейма антеградное проведение происходит по волокнам Махейма, поэтому комплекс QRS имеет форму как при блокаде левой ножки пучка Гиса с отклонением электрической оси сердца влево. Ретроградное проведение осуществляется через АВ-узел. При пучковожелудочковых волокнах Махейма возбуждение из пучка Гиса идет по этим волокнам в обход дистальных отделов проводящей системы.
Диагностика
ЭКГ-критерии синдрома WPW
- Короткий интервал PQ(< 120 мс)
- Расширенный комплекс QRS (> 120 мс) с деформацией его восходящей части в некоторых отведениях (δ-волна) и нормальной конечной частью
- Отклонение сегмента ST и зубца Т в сторону, противоположную δ-волне и основному направлению комплекса QRS
Чаще всего при синдроме WPW наблюдается тахикардия с узкими комплексами QRS и частотой 150—250 в минуту. Она начинается и кончается одномоментно. Локализацию дополнительных путей можно оценить по обычной ЭКГ. По самой простой классификации все пути делят на тип А и тип В.
При синдроме WPW типа А в отведении V1 имеется высокий зубец R. Дополнительный путь при этом расположен слева и вызывает предвозбуждение задних базальных сегментов левого желудочка.
При синдроме WPW типа В в отведении V1 регистрируется зубец S или комплекс вида QS, а дополнительный путь располагается в правых отделах. Оценить локализацию дополнительного пути можно по форме ретроградного зубца Р, если он хорошо виден. Разработаны и более сложные алгоритмы. Однако наиболее надежно в этом отношении ЭФИ: локализацию дополнительного пути определяют при стимуляции желудочков или во время ортодромной тахикардии. В последнем случае исследование наиболее информативно, поскольку ретроградное проведение осуществляется только по дополнительному пути, тогда как при стимуляции желудочков импульс отчасти идет и через АВ-узел.
Положительный зубец Р в V1, во время тахикардии указывает на локализацию дополнительного пути в свободной стенке левого желудочка, а отрицательный зубец Р в V1 говорит о том, что он проходит справа.

Оценка прогноза
Наличие признаков предвозбуждення желудочков на одних ЭКГ и их отсутствие на других прогностической ценности не имеет. Напротив, появление и исчезновение предвозбуждення желудочков от комплекса к комплексу указывает на благоприятный прогноз. Данный признак можно выявить при холтеровском мониторинге ЭКГ или при нагрузочной ЭКГ-пробе. Такое непостоянное предвозбуждение желудочков говорит о том, что дополнительный путь не способен к быстрому АВ-проведению, поэтому риск внезапной смерти мал. Однако и постоянное предвозбуждение желудочков не обязательно указывает на высокий риск внезапной смерти. Оценка риска в этой группе больных затруднена. Поскольку наибольшую опасность при синдромах предвозбуждения желудочков представляет мерцательная аритмия, возможность ее спровоцировать может иметь наибольшее прогностическое значение. Спровоцировать мерцательную аритмию можно с помощью чреспищеводной ЭКС, однако лучший метод оценки риска —ЭФИ.
Лечение
Купирование тахикардии
При нестабильной гемодинамике или очень плохой переносимости пароксизма проводят электрическую кардиоверсию. В остальных случаях возможно медикаментозное лечение.
При узких комплексах QRS пытаются снизить проводимость в АВ-узле. Начинают с ваготропных приемов. Из лекарственных средств обычно эффективны аденозин и верапамил, можно использовать и амиодарон. Весьма эффективна предсердная ЭКС, чреспищеводная или эндокардиальная. Если приходится прибегать к электрической кардиоверсии, начинают с разрядов небольшой энергии, но обычно электрической кардиоверсии не требуется.
При широких комплексах QRS рекомендуется использовать прокаинамид в/в (кроме того, может быть эффективно в/в введение амиодарона, флекаинида, соталола и пропафенона, но в США из этих препаратов для в/в введения существует только амиодарон).
Лидокаин, антагонисты кальция, бета-адреноблокаторы и дигоксин использовать не следует, поскольку их эффективность невысока; кроме того, они могут увеличить частоту сокращения желудочков и вызвать желудочковую тахикардию. При неэффективности медикаментозного лечения прибегают к электрической кардиоверсии. Энергия разряда должна быть не менее 200 Дж.
После деструкции дополнительного пути проведения часто исчезают не только реципрокные тахикардии, но и пароксизмы мерцательной аритмии, если до этого они возникали.
Профилактика тахиаритмии
В отсутствие жалоб риск внезапной смерти мал, поэтому медикаментозное лечение или деструкция дополнительных путей в этом случае не нужны. Исключение составляют больные, у которых случаи внезапной смерти были в семье, спортсмены и те, чья работа связана с опасностью для самих себя и окружающих (например, летчики). При наличии жалоб, а также при пароксизмах мерцательной аритмии или остановке кровообращения в анамнезе риск внезапной смерти высок. Эти больные требуют дополнительного обследования.
Медикаментозное лечение
Медикаментозное лечение возможно при высоком риске, но в отсутствие жалоб, при расположении дополнительных путей рядом с АВ-узлом (в этом случае катетерная деструкция может привести к АВ-блокаде), а также при высоком риске инвазивного лечения. В качестве монотерапии используют амиодарон, соталол, флекаинид и пропафенон. Эти препараты замедляют проведение как в АВ-узле, так и в дополнительном пути проведения. Иногда сочетают блокаторы АВ-проведения (антагонисты кальция, бета-адреноблокаторы) с препаратами, действующими на дополнительный путь проведения (антиаритмические средства класса Iа).
Радиочастотная катетерная деструкция
Эффективность метода составляет 85—98% и зависит от локализации дополнительного пути. Рецидивы возникают у 5—8% больных. Катетерную деструкцию используют при высоком риске внезапной смерти, при неэффективности или непереносимости медикаментозного лечения, а также при работе, сопряженной с опасностью (например, у летчиков).
Литература
1. Б.Гриффин, Э.Тополь «Кардиология» М. 2008
2. John R. Hampton «The ECG in practice» Fourth edition, 2003
Источник
Классификация заболевания
В зависимости от строения обходных путей выделяют два типа заболевания:
- с добавочными мышечными волокнами;
- со специализированными мышечными волокнами (пучком Кента).
В зависимости от клинических проявлений выделяют следующие формы синдрома ВПВ:
- манифестирующую;
- интермиттирующую или преходящий синдром WPW;
- транзиторную или скрытую.
Манифестирующая форма отличается присутствием на ЭКГ дельта-волны, а также синусового ритма и эпизодов наджелудочковой тахикардии.
Интермиттирующий синдром WPW отличается периодическим преждевременным возбуждением желудочков, а также присутствием синусового ритма и подтвержденной наджелудочковой тахикардии.
Особенностью скрытого синдроми WPW является то, что на ЭКГ невозможно увидеть признаки заболевания. Однако данная патология отличается ретроградным проведением импульсов по дополнительным мышечным волокнам, а человека периодически беспокоят проявления заболевания в виде наджелудочковой тахикардии.
Причины развития заболевания
Так как синдром ВПВ является врожденной патологией, данное заболевание выявляется у детей, начиная с первых дней жизни. По мнению специалистов, этот недуг склонен передаваться по наследству.
Пучок Кента – это дополнительные мышечные пути, которые формируются у эмбриона на ранних стадиях развития. В норме они исчезают к 20 неделе беременности.
Однако в некоторых случаях структурное строение сердца нарушается, что приводит к сохранению дополнительных мышечных путей, а в дальнейшем к развитию у ребенка синдрома ВПВ.
Следует заметить, что помимо синдрома WPW существует феномен WPW. Друг от друга эти два состояния отличаются тем, что при синдроме ВПВ больного человека беспокоят проявления заболевания, которые чаще всего выражаются в приступах тахикардии.
При феномене ВПВ таких проявлений нет. Однако при проведении ЭКГ можно обнаружить, что электрические импульсы проводятся по дополнительным путям, а желудочки возбуждаются преждевременно.
Признаки заболевания
Люди с синдромом ВПВ могут жить годами, даже не подозревая о своей болезни. Однако проявиться она может в любое время и в любом возрасте.
Симптомы заболевания чаще всего появляются у подростков и молодых людей, что в большинстве случаев связано с эмоциональным перевозбуждением. Также проявиться болезнь может во время беременности.
Пароксизмальная аритмия является единственным специфическим симптомом синдрома WPW. Тяжелые приступы аритмии помогают распознать транзиторный тип с синдромом WPW.
Диагностика заболевания
Приступы тахикардии в молодом возрасте являются показанием для проведения диагностики синдрома Вольфа-Паркинсона-Уайта. Основным методом аппаратной диагностики, позволяющим подтвердить либо исключить данное заболевание, является ЭКГ в 12-ти отведениях.
Это исследование поможет определить заболевание даже в том случае, если пациента беспокоит перемежающийся тип заболевания, при котором другие симптомы могут отсутствовать.
Еще одним способом, позволяющим выявить другие разновидности недуга, является чреспищеводная электростимуляция. Данная методика подразумевает введение в пищевод электрода, который заставляет сердце сокращаться с определенной частотой.
Если после достижения частоты сокращений, равного 100-150 ударам в минуту, пучок Кента прекращает функционировать, это указывает на наличие обходных путей проведения электрического импульса.
При необходимости могут применяться и другие методы исследования. К ним относятся:
- ЭКГ по Холтеру является незаменимой диагностической процедурой при преходящем синдроме WPW;
- Эхо-КГ применяется для обнаружения сопутствующих заболеваний сердца;
- эндокардиальное физиологическое исследование применяется для определения количества обходных путей проведения импульса и постановки точного диагноза.
Способы лечения
Если у человека подтвержден диагноз синдрома WPW, однако явные признаки заболевания отсутствуют, лечение ему не назначается. Во всех остальных случаях метод лечения подбирается исходя из интенсивности проявлений заболевания, а также наличия или отсутствия признаков сердечной недостаточности.
Лечение может проводиться двумя способами:
- медикаментозным;
- хирургическим.
Медикаментозная терапия, как правило, предусматривает пожизненный прием специальных противоаритмических средств. Однако принимать их нужно только по назначению врача, так как некоторые из них способны усиливать проведение электрических импульсов через обходные пути, что только ухудшит состояние больного.
Наиболее эффективным методом хирургического лечения синдрома ВПВ является радиочастотная абляция сердца. Однако проводят ее только в случае низкой эффективности медикаментозных препаратов. Также данная операция показана в случае наличия приступов мерцательной аритмии.
Источник
