Чем лечиться при синдроме позвоночной артерии

Синдром позвоночной артерии — это хроническое, реже острое расстройство кровообращения в головном мозгу по причине постепенного, неуклонного снижения скорости движения жидкой ткани по сосудам, локализованным в воротниковой области.
Они питают затылочную долю, потому как раз она и экстрапирамидная система, (мозжечок) страдают первыми.
Патологический процесс годами не обнаруживается, сопровождается минимальной клиникой.
И даже когда расстройство дает выраженные симптомы, люди редко обращаются к врачу. Списывая головные боли на усталость, потерю сознания на перемены погоды и т.д. Признаки неспецифичны, что и делает расстройство довольно сложным в плане раннего выявления.
Лечение консервативное, оперативное намного реже. Момент начала очень важен. Чем дольше прогрессирует и даже просто существует расстройство, тем сложнее проводить терапию.
«Кульминацией» отклонения выступает инсульт затылочной доли, возможно обширный с развитием тяжелого неврологического дефицита или смерти больного.
Механизм становления
Основу расстройства составляет один из возможных вариантов, влияющих на проходимость позвоночных артерий. Выделяют два основных направления:
Первый и основной — стеноз. То есть сужение или спазм сосуда в результате двух групп причин.
- Вертеброгенных (связанных с позвоночником): межпозвоночная грыжа, шейный остеохондроз, увеличение остеофитов (наростов на шейных позвонках), воспалительные процессы в фасеточных суставах, травмирование позвонков приводят к сдавливанию артерий.
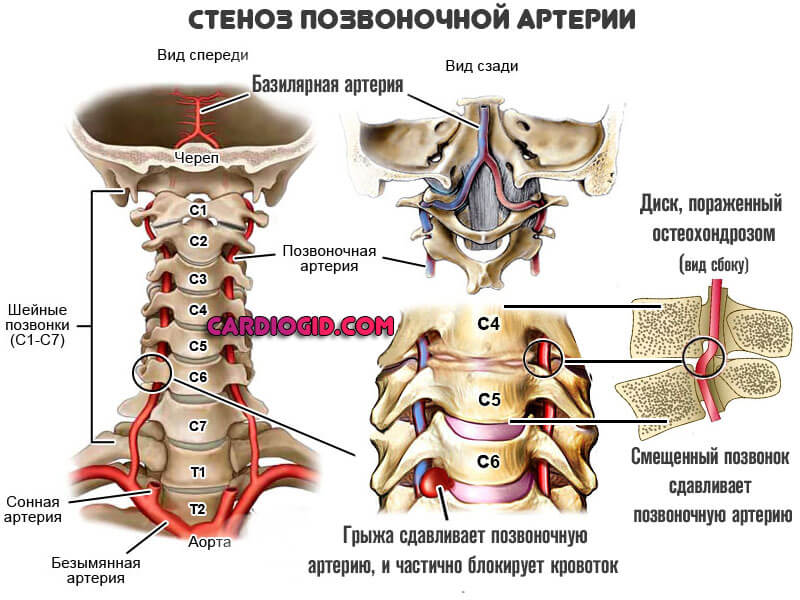
- Невертеброгенных (не связанных с позвоночником). Спазм позвоночной артерии встречается у пациентов курящих, злоупотребляющих спиртным или имеющих склонность к потреблению наркотиков.
Сужение просветов сосудов вследствие их гипоплазии (недоразвития), непрямолинейности хода ПА (чрезмерной извилистости). Реже в результате течения соматических эндокринных патологий и прочих.
Второй – отложение на стенках позвоночных артерий холестериновых бляшек. В результате длительного течения обменных нарушений.
Липиды (жиры) перемещаются по кровеносному руслу, радиально облепляют стенки, сужают просвет и не позволяют крови нормально циркулировать.
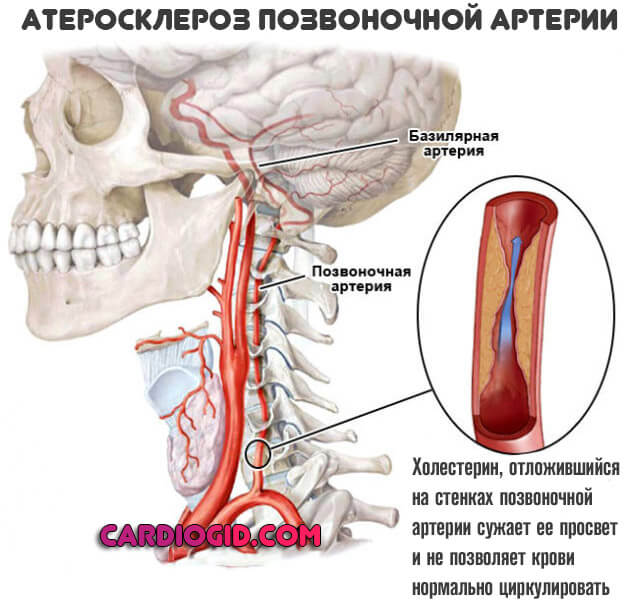
При длительном существовании атеросклероза (название самого диагноза) бляшки накапливают соли кальция, становятся твердыми как камень. Удалить их на этой этапе можно только хирургическими методами.
Третий — закупорка сосуда тромбом. Дальше многое зависит от степени обструкции. До 20% — симптоматика минимальная, до 50% — выраженная, вплоть до острого состояния, свыше 80% — не избежать инсульта обширного типа и летального исхода.
Внимание:
Все три клинических варианта встречаются часто, но неодинаково. На первом месте сужение, на втором — атеросклероз, на третьем — тромбоэмболия.
Далее процесс развивается по сценарию ишемического расстройства головного мозга.
Церебральные структуры недополучают кислорода и полезных веществ. Отсюда неврологические симптомы.
Первым страдает мозжечок, возможно стремительное отмирание его тканей и развитие стойкой слепоты. Полной или частичной.
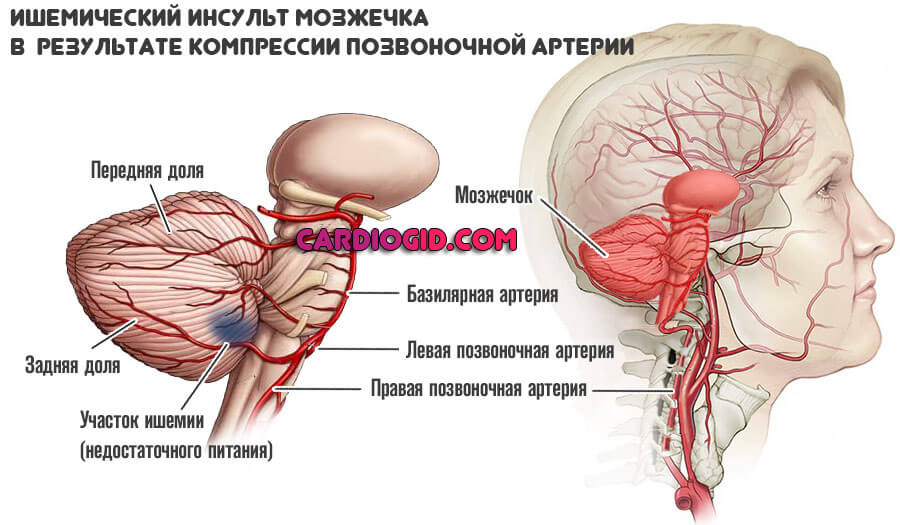
Инвалидность оказывается наиболее вероятным исходом, смерть возможна, но далеко не обязательна.
Патологический процесс может протекать без выраженной клиники при формальной полной сохранности деструктивных расстройств.
То есть человек прямой дорогой идет к тяжелому итогу, даже не подозревая об этом. На полное развитие патологии в случае хронического течения уходит не один год.
Классификация
Типизация синдрома позвоночной артерии (сокращенно СПА) проводится как по тяжести клинических проявлений, так и по формам расстройства, основному органическому происхождению отклонения.
Второй критерий позволяет выделить 4 разновидности болезни:
- Ангиоспастическую. Происходит сужение позвоночных артерий c ухудшением кровотока. На фоне чего развивается подобное — нужно выяснять отдельно с помощью инструментальных исследований.
- Компрессионную. Считается одной из основных. Суть патологического процесса в пережатии позвоночной артерии сторонними объектами.
В подавляющем большинстве случаев речь идет о мышцах в спазмированном состоянии.
Обычное дело для пациентов, страдающих остеохондрозом, спортсменов, людей длительно находящихся в положении лежа или отдыхающих на неудобной подушке.
- Ирритативную. Суть заключается в нарушении иннервации сосудов. Передается аномальный сигнал, который и провоцирует стеноз позвоночных артерий. Встречается такой вариант примерно в 10% случаев. Трудно поддается диагностике и отграничению от прочих форм расстройства.
- Смешанная разновидность. Обнаружить суть патологического процесса еще труднее. Требуется всесторонняя диагностика.
Первый же критерий подходит скорее для стадирования расстройства.
- Начальная стадия. Латентная или скрытая. Заболевания слабо выражено, потому клиники практически нет, кроме нечастых головных болей, нарушения ориентации в пространстве.
- Вторая стадия. На этом этапе обнаружить отклонение довольно просто, при условии, что человек обратится к доктору. Но такого чаще всего не происходит. Потому патология благополучно прогрессирует, приводит к необратимым изменениям состояния головного мозга.
- Третья стадия. Сопровождается критическим снижением церебрального кровотока в затылочной области. Симптомы неврологические, тяжелые, ухудшают качество жизни. Невозможно заниматься повседневной деятельностью. Трудоспособность минимальна.
- Четвертая стадия. Обычно предшествует инсульту, через несколько суток, максимум недель наступает неотложное состояние. Далее сценария два: инвалидность с полной или преимущественной утратой зрения или гибель.
Классификации СПА используются практиками для определения тактики диагностики, терапии, прогнозирования вероятного исхода синдрома вертебральной артерии (другое название состояния).
Возможно подразделение расстройства на функциональное и органическое (разница в стойкости проявлений).
Клинические варианты синдрома и симптомы
Выделяют порядка 10 форм патологического процесса. Их не стоит отграничивать друг от друга жестко, потому как чистые разновидности встречаются исключительно редко.
Много чаще имеет место сочетание отдельных симптомов из каждой группы, собирается интересный «конструктор» из клинических признаков. Подобная типизация имеет скорее теоретическое значение.
Синдром Барре-Льеу
Неврологические проявления довольно скудные, малые по интенсивности.
- Головная боль. Слабая или чуть выше, но мучительная, длительная. Плохо снимается препаратами или вообще не поддается коррекции подручными средствами. Купируется на небольшой срок. Сопровождает больного почти всегда.
- Шум в ушах, ощущение звона. Нарушения слуха другого типа, падение восприятия звуков.
- Фотопсии. Вспышки в поле зрения, которые выглядят как яркие точки или простейшие геометрические фигуры.
Дроп-атаки
Сопровождаются опасными признаками:
Резкое нарушение проведения нервного импульса, в результате дисфункции экстрапирамидной системы, мозжечка.
Проявляется параличом тела. Голова запрокидывается, человек не может управлять собственными конечностями. Тонус мышц максимальный.
Дальше следует падение. Это опасно, потому как вероятно получение травм, несовместимых с жизнью.
Шейная или базилярная мигрень
Мало отличается от классической формы. Имеет сосудистой происхождение. Среди типичных признаков:
- Развитие ауры. Предшествующих основному приступу симптомов. Вроде выпадения участков полей зрения, появления мерцательной скотомы (область формирования ярких искорок в зоне видимости).
- Головная боль в затылке. Сильная ,невыносимая. Может спровоцировать рефлекторную неоднократную рвоту. Человек занимает вынужденное положение, чтобы как-то смягчить дискомфорт.
- Нарушение речи. Язык заплетается, управляемость мимической мускулатуры падает.
- Сильное головокружение. Ориентироваться в пространстве невозможно.
Вестибуло-атактический синдром
Сопровождается неспецифическими моментами.
- Нарушение нормального равновесия. Отсюда шаткость походки.
- Потемнение в глазах после резкой перемены положения тела и внезапно, спонтанно.
Тошнота, рвота. - Необъяснимые скачки артериального давления. Преимущественно показатели находятся на отметках ниже нормы.
- Рост числа сердечных сокращений. Тахикардия. Рефлекторная реакция организма на недостаточность питания церебральных структур.
Преходящее нарушение мозгового кровообращения
Транзиторная ишемическая атака, если говорить по-другому. Еще одно наименование — микроинсульт, что не соответствует действительности. Некроза, отмирания тканей нет.
Клиника налицо:
- Дисфагия (невозможность глотать).
- Снижение силы голоса вплоть до полной его потери.
- Двоение в глазах, монокулярная и тотальная слепота.
- Тошнота, рвота.
- Головная боль, невозможность ориентироваться в пространстве.
- Длительность симптомов от пары минут до нескольких часов. Затем все спонтанно возвращается в норму.
Синдром кохлеовестибулярный
Преимущественная клиническая характеристика — нарушение слуха вплоть до его полного исчезновения. По мере прогрессирования возможно покачивание при ходьбе.
Вегетативный синдром
- Нарушения сна. По типу частых ночных пробуждений.
- Повышенная тревожность.
- Потливость или гипергидроз, сменяющийся зябкостью, ощущением холода.
- Бледность кожных покровов.
- Падение уровня артериального давления.
Проявления возникают спонтанно. В качестве отдельных приступов. Эпизод длится от 10 до 40 минут.
Регрессирует сам. Затем все повторяется. Частота разная. От 1 раза в неделю до нескольких в сутки.
Офтальмологический синдром
Сопровождаются скотомами (выпадение полей зрения, выглядят как черные статичные пятна), транзиторной (преходящей) слепотой, снижением остроты, цветовосприятия. Также возможно слезотечение, быстрая утомляемость.
Синкопальный синдром
Долго спазм позвоночных артерий с подобным признаком не считался самостоятельным диагнозом.
Суть расстройства заключается в кратковременной потере сознания или развитии предобморочного состояния при резком повороте головы или нахождении в неудобной статичной позе.
Другое название — синдром Унтерхарншайдта по имени первооткрывателя. В остальные моменты симптомы отсутствуют.
Психические расстройства
Тревожность, ипохондрия, обсессивно-компульсивный невроз, депрессия. Возможно выборочное «обострение» отдельных характеристик и качеств личности человека. Обычно негативных: агрессивность, плаксивость, обидчивость, сварливость.
Симптомы выявляются для оценки полной картины состояния. Без этого в выборе тактики терапии не обойтись.
Причины
В подавляющем большинстве случаев речь идет о двух негативных состояниях.
- Остеохондроз шейного отдела позвоночника. Хроническое дегенеративно-дистрофическое заболевание опорно-двигательного аппарата. Сопровождается нестабильностью костных тканей, воспалительными процессами и постоянной или регулярной компрессией нервных окончаний, сосудов около позвоночника.
- Миозиты, хронические спазмы мускулатуры на уровне шеи. Здесь расположены мощные мышцы. В результате неудобного положения во время сна, малоподвижного образа жизни, неверной позы при сидении развивается хронический спазм. Его трудно снять своими силами. Если не невозможно. Требуется помощь специалистов: как минимум ортопеда, массажиста и врача ЛФК, также, скорее всего, физиотерапевта.
- Чуть реже встречаются прочие причины. Среди которых грыжи шейного отдела позвоночника, курение, потребление спиртного в неумеренных количествах, наркотическая зависимость, гиподинамия, артериальная гипертензия.
В долгосрочной перспективе таким неожиданным образом сказываются некоторые застарелые травмы позвоночного столба.
Диагностика
Проводится под тщательным контролем ортопеда или травматолога. Доктора оценивают сам опорно-двигательный аппарат в системе с окружающими тканями.
Но их одних недостаточно, потому как проблема междисциплинарная. Также требуется консультация невролога или даже профильного хирурга (сосудистого).
Среди мероприятий:
- Устный опрос и сбор анамнеза жизни. Все жалобы и важные моменты фиксируются.
- Проверка рефлексов, функциональные тесты. Дают возможность чуть не с первого взгляда заподозрить болезнь. Для этого требуется определенный опыт.
- Рентгенография шейного отдела позвоночника, в том числе с нагрузкой. Используется для оценки анатомических структур.
- Допплерография сосудов шеи. Основная и наиболее действенная методика. Снижение кровотока по позвоночным артериям почти в 100% случаев однозначно указывает на развитие рассматриваемого патологического процесса или на его длительное существование. Зависит от полученных данных.
- Также оценивается кровоток в структурах головного мозга (дуплексное сканирование).
- Ангиография.
- КТ или МРТ.
Лабораторные тесты неинформативны. Потому к ним не прибегают почти никогда. Разве что оценить соединения липидного спектра в ходе биохимии, если предполагаемая причина синдрома позвоночной артерии кроется в атеросклерозе с отложением холестерина на стенках сосудов.
Лечение
Терапия консервативная. К операции не прибегают, не считая крайних случаев, когда есть показания и это обосновано.
Назначаются лекарства нескольких групп:
- Ангиопротекторы. Анавенол и аналоги. Нормализуют эластичность артерий, препятствуют их разрушению.
- Средства для восстановления кровотока, снятия спазма. Обычно эффективно сочетание Нимесулид и его аналогов (противовоспалительные нестероидного происхождения) и флеботоника (Троксерутин). Возможно использование иных сочетаний. На усмотрение специалиста.
- Протекторы нервных клеток. В том числе Мексидол, Суматриптан.
- Средства для восстановления церебрального кровотока: Пирацетам, Актовегин, Циннаризин и прочие.
- Ноотропы. Нормализуют обменные процессы. Глицин и иные.
- Спазмолитики для купирования стеноза позвоночной артерии. Папаверин, Дротаверин.
- Миорелаксанты, если имеет место поражение мышц.
- Обязательно применение витаминов группы B.
Хирургические методы назначаются в крайних случаях. Основное показание — межпозвоночные грыжи. Также операция проводится при некоторых видах нестабильности столба, если речь о запущенном случае.
Помимо препаратов назначают массаж (кроме тех ситуаций, когда есть грыжи), ЛФК, физиотерапию.
Лечение синдрома позвоночной артерии продолжается от 3 до 12 месяцев.
Прогноз
На полное излечение рассчитывать не приходится. Потому как наблюдаются необратимые изменения анатомического плана в позвоночнике. Но есть все шансы добиться тотальной компенсации при проводимом регулярно лечении.
Вероятность выживания — 98%, сохранения трудоспособности — 78% с некоторыми ограничениями и исключая физические виды активности.
Возможные последствия
Самое грозное из осложнений синдрома позвоночной артерии — ишемический инсульт. Он затрагивает затылочную область.
Редко провоцирует летальный исход (примерно в 20% случаев, что мало для такого опасного состояния).
Неврологический дефицит — слепота, невозможность ориентироваться в пространстве при поражении мозжечка, потеря координации. Доводить до такого не стоит, все в руках человека.
В заключение
Синдром вертебральной (позвоночной) артерии — опасный патологический процесс, затрагивающий как опорно-двигательный аппарат, так и сосуды, нервную систему. Требуется напряжение сил нескольких докторов.
Шансы на восстановление хорошие даже на запущенных стадиях. Медлить с обращением в больницу не стоит, при первых же симптомах лучше проявить бдительность.
Источник
 Синдром позвоночной артерии – это одна из основных причин нарушений функции мозга при остеохондрозе шейного отдела позвоночника.
Синдром позвоночной артерии – это одна из основных причин нарушений функции мозга при остеохондрозе шейного отдела позвоночника.
Человек с такой патологией испытывает массу неприятных ощущений, дискомфорт, боль. Некоторые проявления заболевания могут быть крайне опасными для здоровья и даже жизни. К примеру, человек часто испытывает головокружения. В результате может произойти обморок, во время которого человек сильно ударяется головой, получает более серьезную травму. Или падение без потери сознания, но все равно не менее травматичное.
Но если даже не учитывать опасность патологических проявлений заболевания, оно само по себе очень опасно. Нарушение кровообращения в мозгу – это фактор, который рано или поздно приведет к тяжелым осложнениям – инсульту, потери трудоспособности и даже невозможности элементарного самообслуживания. Поэтому лечение патологии должно быть неотложным и максимально эффективным.
Что это такое?
Синдром позвоночной артерии (СПА) — сложный симптомокомплекс, возникающий при уменьшении просвета позвоночной артерии (ПА) и поражении ее периартериального нервного сплетения. По собранным данным, в практической неврологии СПА встречается в 25-30% случаев нарушений церебрального кровообращения и является причиной до 70% ТИА (транзиторных ишемических атак).
Наиболее значимым этиопатогенетическим фактором возникновения синдрома выступает патология шейного отдела позвоночника, которая также имеет распространенный характер. Большая распространенность, частая встречаемость среди трудоспособных категорий населения делают синдром позвоночной артерии актуальной социальной и медицинской проблемой современности.
Механизм развития
Патогенез синдрома позвоночной артерии связан с анатомическим строением позвоночника и окружающих его связок, мышц, нервов и сосудов.
В головной мозг кровь поступает по двум внутренним сонным артериям и двум позвоночным артериям, а отток крови осуществляется по двум яремным венам. По позвоночным артериям, образующим вертебробазилярный бассейн и снабжающим задние отделы мозга, в головной мозг поступает 15 — 30% необходимого объема крови. Берущие свое начало в грудной полости позвоночные артерии входят в поперечное отверстие шестого шейного позвонка и проходят через вышележащие шейные позвонки по костному каналу (костный канал образуется поперечными отростками шейных позвонков). В полость черепа позвоночные артерии входят через большое затылочное отверстие, сливаясь в области базилярной борозды моста в основную (базилярную) артерию.
Поскольку позвоночные артерии снабжают кровью шейный отдел спинного мозга, продолговатый мозг и мозжечок, недостаточное кровоснабжение вызывает симптомы, характерные для поражения этих отделов (шум в ушах, головокружение, нарушение статики тела и др.). Так как позвоночные артерии контактируют не только со структурой позвоночника, но и с окружающими позвоночный столб мягкими тканями, синдром позвоночной артерии отличается различными механизмами развития.
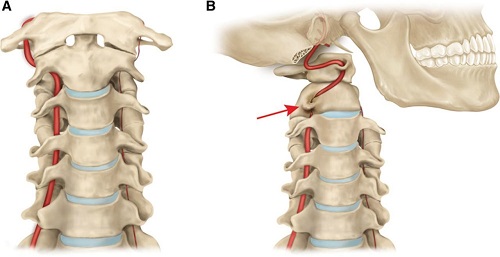
Позвоночная артерия подразделяется на интракраниальный и экстракраниальный отдел, значительная часть которого проходит через подвижный канал, образованный отверстиями позвонков. В этом же канале расположен нерв Франка (симпатический нерв), задний стволик которого локализуется на задне-медиальной поверхности позвоночной артерии. Благодаря такому расположению при раздражении рецепторов позвоночно-двигательного сегмента возникает рефлекторный ответ стенки позвоночной артерии. Кроме того, на уровне атланта и аксиса (позвонки С1 и С2) позвоночные артерии прикрыты только мягкими тканями, что в сочетании с мобильностью шейного отдела повышает риск развития компрессионного воздействия на артерии со стороны окружающих тканей.
Возникающие в результате остеохондроза, деформирующего спондилеза, разрастания остеофитов и других патологий дегенеративные изменения в шейном отделе часто являются причиной компрессии позвоночных артерий. В большинстве случаев компрессия выявляется на уровне 5-6 позвонков, но может наблюдаться и на уровне 4-5 и 6-7 позвонков. Кроме того, синдром позвоночной артерии чаще развивается с левой стороны, так как в отходящем от дуги аорты сосуде чаще наблюдается развитие атеросклероза. Дополнительное шейное ребро также чаще выявляется с левой стороны.

Причины
Основная причина возникновения синдрома позвоночной артерии – это заболевание шейного отдела позвоночника, а точнее – шейный остеохондроз. А вот почему образовывается остеохондроз, не всегда удается выяснить. Это может быть и врожденная склонность пациента к болезням ОДА, и травма, и даже неправильное питание.
Наиболее распространенные причины, способствующие развитию патологии:
- Травматизация – патологические процессы могут начать развиваться вследствие микротравмы, травмы, оперативного вмешательства на любых тканях шейного отдела.
- Плохая организация «гигиены сна» — неудобная постель, избыток или недостаток подушек.
- Ношение обуви на высоком каблуке – это ведет к нарушению осанки, позвоночник искривляется, нарушается его структура, анатомическое строение.
- Переохлаждение, в том числе систематическое. Может начаться воспалительный процесс в мягких тканях, который негативно отразится и на других структурах шеи.
- Большие нагрузки на область шеи – наиболее характерны для спортсменов, занимающихся тяжелыми видами спорта. А также для людей, которые в силу профессиональных или бытовых факторов испытывают такие нагрузки.
- Недостаточная подвижность шейного отдела позвоночника – ситуация характерна для людей, которые работают в сидячем положении и практически не двигаются в течение дна. К примеру, водители такси, дальнобойщики, компьютерщики, швеи, бухгалтеры часами сидят со слегка склоненной головой, выполняя свою работу.
- Недостаточное качество питания – отсутствие в пище белков и витаминно-минеральных нутриентов. Это негативно отражается на костной и хрящевой тканях опорно-двигательного аппарата.
- Регулярное спазмирование мышц шеи.
- Опухолевые заболевания с метастазами в структуры шейного отдела позвоночника.
Факторы развития шейного остеохондроза могут быть и комплексными. В этом случае они усиливают патологическое действие друг друга. К примеру, человек часто носит тяжести на спине, плохо питается, в пределах его семьи были частые случаи заболеваний ОДА. У такого человека риск развития синдрома позвоночной артерии выше, чем у остальных больных с шейным остеохондрозом.
Классификация
Патогенетическая классификация синдрома по типу гемодинамических расстройств:
- Компрессионный тип СПА – механическое сдавление артерии снаружи,
- Ангиоспастический тип – рефлекторный спазм сосудов, связанный с раздражением рецепторов в зоне поражения,
- Ирритативный тип возникает при поражение нервов, образующих симпатическое сплетение вокруг артерий,
- Смешанный тип — любое сочетание перечисленных вариантов.
По выраженности клинических проявлений СПА подразделяют на 2 типа:
- Дистонический тип — функциональные нарушения, проявляющиеся головной болью различной интенсивности, вестибулярными и офтальмологическими симптомами, вегетативными расстройствами. Первые клинические признаки у больных возникают при редких движениях в шее. Неудобное положение, занимаемое больным во время сна, также может спровоцировать данную симптоматику. Функциональные нарушения считаются обратимыми, а их симптомы нестойкими. Этот тип синдрома хорошо поддается терапии. Инсульты и прочие осложнения развиваются крайне редко.
- Ишемический тип обусловлен органическими изменениями в мозговой ткани. Клинически синдром проявляется транзиторными ишемическими атаками или признаками ишемического инсульта: атаксией, дизартрией, диплопией. Приступы возникают внезапно после резкого поворота или наклона головы. Неприятные симптомы исчезают в лежачем положении больного. При этом долгое время сохраняется общая слабость, разбитость, головная боль. Ишемический тип часто заканчивается инсультом, плохо поддается лечению и вызывает стойкий неврологический дефицит.
Эти две формы синдрома часто рассматриваются специалистами как стадии одной патологии.
Стадии развития
- Начальная стадия. Латентная или скрытая. Заболевания слабо выражено, потому клиники практически нет, кроме нечастых головных болей, нарушения ориентации в пространстве.
- Вторая стадия. На этом этапе обнаружить отклонение довольно просто, при условии, что человек обратится к доктору. Но такого чаще всего не происходит. Потому патология благополучно прогрессирует, приводит к необратимым изменениям состояния головного мозга.
- Третья стадия. Сопровождается критическим снижением церебрального кровотока в затылочной области. Симптомы неврологические, тяжелые, ухудшают качество жизни. Невозможно заниматься повседневной деятельностью. Трудоспособность минимальна.
- Четвертая стадия. Обычно предшествует инсульту, через несколько суток, максимум недель наступает неотложное состояние. Далее сценария два: инвалидность с полной или преимущественной утратой зрения или гибель.
Классификации СПА используются практиками для определения тактики диагностики, терапии, прогнозирования вероятного исхода синдрома вертебральной артерии (другое название состояния).
Симптомы синдрома позвоночной артерии
Распознать симптомы синдрома позвоночной артерии без диагностики сложно. И дело не в том, что недуг не проявляет себя. Просто его признаки схожи с другими заболеваниями, начиная с распространённого остеохондроза и заканчивая болезнями, которые пациенту крайне сложно связать с позвоночником, о чём уже говорилось выше. Поэтому, если вы обнаружите у себя один из перечисленных ниже симптомов, следует обратиться за диагностикой в свою поликлинику или на платное обследование.
Наиболее часто у пациентов с данным синдромом наблюдаются головные боли, которые могут как случаться в виде периодических приступов, так и быть почти постоянными. Эпицентром болевых ощущений является область затылка, но распространяться оттуда они могут на лоб и виски.
Этот симптом зачастую усиливается со временем. Постепенно становится болезненным наклон или поворот головы, а со временем появляются аналогичные ощущения на коже в области роста волос, которые усиливаются во время прикосновений. Это может сопровождаться жжением. Шейные позвонки при поворотах головы начинают «хрустеть».
Другие признаки, встречающиеся чуть реже:
- Повышения артериального давления;
- Звон и шум в ушах;
- Тошнота;
- Боли в сердце;
- Повышенная утомляемость организма;
- Головокружение, вплоть до предобморочного состояния;
- Потери сознания;
- Боль в шее или чувство сильной напряжённости;
- Нарушение зрения, иногда просто боль в ушах, также могут болеть глаза – в обоих случаях часто с одной стороны ощущения сильнее, чем с другой.
В долгосрочной перспективе на фоне данного синдрома может развиться вегето-сосудистая дистония, повышенное внутричерепное давление (гипертензия), онемение конечностей, обычно пальцев рук. Также проявляются различные психические отклонения – раздражительность, злость без причины, страх, перепады настроения. Такие симптомы возникают далеко не сразу. Но, учитывая страсть наших сограждан к самолечению без диагноза, да и просто к тому, чтобы затягивать обращение к врачу, когда всё болит, часто они обращаются уже с этими признаками.
Диагностика
Эффективность терапии зависит от своевременной диагностики. Поэтому перед тем как лечить патологию, пациента направляют на всестороннее обследование. Если имеется подозрение на синдром позвоночной артерии, диагностика включает:
- Изучение жалоб пациента и анамнеза болезни;
- Неврологический осмотр;
- Рентгенографию шейного отдела – обнаруживает патологические изменения в атланто-окципитальном суставе;
- Дуплексное сканирование артерий – показывает аномалии в сосудах, выясняет их проходимость;
- Ангиографию артерий – измеряет скорость кровотока и диаметр сосудов, выявляет местоположение патологий;
- Допплерографию – определяет нарушение кровотока, исследует проходимость сосудов, характер кровотока и его скорость;
- Магнитно-резонансную или компьютерную томографию шейного отдела – выявляет аномалии в позвоночнике;
- Магнитно-резонансную томографию головного мозга –оценивает обеспечение клеток головного мозга кислородом и питательными веществами, устанавливает причину нарушения кровообращения, показывает локализацию защемления.
Терапевтические методы подбираются для каждого пациента индивидуально на основе результатов диагностического обследования.
Последствия
В случае несвоевременного обнаружения СПА, игнорирования его симптоматики самим пациентом, а также при ошибочной либо неполной терапии, данная патология рано или поздно достигнет пика своего развития, который может стать причиной:
- тяжелой ишемической атаки, вплоть до инсульта;
- дисциркуляторной энцефалопатии;
- необратимых нарушений в головном мозге;
- инвалидности и даже летального исхода.
Чем и как лечить синдром позвоночной артерии
Лечение синдрома позвоночной артерии не требует долгого пребывания в стационаре. Терапию можно проводить и в домашних условиях, но только под наблюдением врача. Самолечение народными рецептами не поможет, болезнь требует серьезного комплексного подхода. Кроме приема медикаментов используются следующие методы:
- Лечебная гимнастика. Физические упражнения снимают боли, существенно уменьшают нагрузку на спину и укрепляют мышцы.
- Курс сосудистой терапии. Принимают сосудорасширяющие средства, препараты для улучшения кровообращения, ангиопротекторы.
- Курс массажа часто приносит не худшие результаты, чем прием медикаментов.
- Иногда назначают ношение индивидуального ортопедического корсета. Он компенсирует нагрузку на шею.
- Посещать мануального терапевта нужно для восстановления нарушенных анатомических взаимосвязей.
- Акупунктура или иглоукалывание. Многие больные отмечают улучшение самочувствия после сеансов.
- Аутогравитационная терапия. Под собственным весом позвоночник «выпрямляется». Используется для уменьшения нагрузки на межпозвонковые диски и улучшения обмена веществ.
- Физиотерапия. При заболевании, чаще всего, используется магнитотерапия, электрофорез и фонофорез.
Также используется рефлексотерапия и подводное вытяжение позвоночника. Каждый из этих методов нужно предварительно обсудить с врачом. Рекомендуется подобрать комфортные для позвоночника матрасы и подушки.
Медикаментозное лечение
Основная цель терапии – устранение отеков и воспаления, применение медикаментов, способствующих оказанию сосудорасширяющего эффекта. Медикаментозное лечение синдрома позвоночной артерии осуществляется под наблюдением врача, требует комплексного применения ряда лекарственных препаратов:
- Ангиопротекторы. Анавенол и аналоги. Нормализуют эластичность артерий, препятствуют их разрушению.
- Средства для восстановления кровотока, снятия спазма. Обычно эффективно сочетание Нимесулид и его аналогов (противовоспалительные нестероидного происхождения) и флеботоника (Троксерутин). Возможно использование иных сочетаний. На усмотрение специалиста.
- Протекторы нервных клеток. В том числе Мексидол, Суматриптан.
- Средства для восстановления церебрального кровотока: Пирацетам, Актовегин, Циннаризин и прочие.
- Ноотропы. Нормализуют обменные процессы. Глицин и иные.
- Спазмолитики для купирования стеноза позвоночной артерии. Папаверин, Дротаверин.
- Миорелаксанты, если имеет место поражение мышц.
- Обязательно применение витаминов группы B.
Физиотерапия
Часто возникает вопрос о том, как избавиться от синдрома позвоночной артерии при помощи методов физиотерапии. Данный вид лечения нормализует обменные процессы и функционирование центральной нервной системы, стабилизирует тонус сосудов.
Лечащий врач может рекомендовать проведение следующих процедур:
- Электрофореза препаратами со стимулирующим и сосудорасширяющим эффектом.
- Талассотерапии.
- Электросна.
- Трансцеребральной УВЧ-терапии.
- Хвойных ванн.
- Аэротерапии.
Даже малейшее ускорение кровообращения и расширение просвета сосудов при синдроме позвоночной артерии способствует улучшению самочувствия пациентов.
Лечебная физкультура
Снять неприятные ощущения синдрома позвоночной артерии смогут упражнения.
Гимнастический комплекс разрабатывается конкретно для каждого пациента с учетом индивидуального протекания болезни, наличия сопутствующих заболеваний и некоторых иных факторов. Заниматься лечебной гимнастикой нужно постоянно, только так можно устранить нежелательные симптомы и вернуть прежнюю подвижность. Комплекс упражнений разрабатывается медработником, так как он знает, какую степень нагрузки можно выполнять конкретному больному.
Превышение физической нагрузки, равно как и ее недостаток, пользы не принесет. Гимнастика включает несложные упражнения – повороты, наклоны головы, подтягивания к плечам чередуются с расслаблением. Если во время гимнастики пациент чувствует боль, то стоит пересмотреть комплекс или прибегнуть к иным способам лечения синдрома.

Хирургическое лечение
Устранить механическое воздействие на позвоночную артерию поможет хирургическое вмешательство. Операцию назначают при неэффективности консервативной терапии и выраженном сужении артерий.
В настоящее время особо популярны эндоскопические вмешательства. Через небольшой разрез кожи иссекают место сужения, а затем проводят пластику сосуда. Артерии расширяют путем введения баллона со стентом. Больным с остеохондрозом удаляют остеофиты, проводят реконструкцию позвоночной артерии, периартериальную симпатэктомию, пункционный спондилодез, фенестрацию дисков между позвонками, аутодермопластику дисков или их замену титаново-никелевым эксплантом. Хирургическое лечение СПА считается высокоэффективным. Оно позволяет в 90% случаев полностью восстановить кровоснабжение мозга.
Средства народной медицины без традиционного консервативно
