Бронхообструктивный синдром в практике врача терапевта

Для лечащего врача важно четкое понимание патогенетических механизмов ухудшения бронхиальной проходимости относительно каждого конкретного случая бронхообструктивного синдрома
Бронхообструктивный синдром (БОС) или синдром бронхиальной обструкции это патологическое состояние связанное с нарушением воздушного поток ( бронхиальной проходимости) и последующим увеличением сопротивления потока воздуха при вентиляции (БОС).
Понятие бронхообструктивный синдром является наиболее емким и предпочтительным относительно таких терминов, как «бронхоспастический синдром», «бронхоспазм», «астмоидный синдром», они, безусловно, являются одним из патогенетических вариантов БОС, но не исчерпывают других механизмов развития БОС.

Можно разделить на две условные категории пациентов с проявлениями БОС: первая категория больных, у которых БОС является следствием ранее верифицированного заболевания; вторая, же категория, это пациенты с наличием бронхиальной обструкции, когда БОС диагностирована впервые и этимология заболевания, при первом общении остается не всегда ясной. В таких ситуациях, существует необходимость поиска причин заболевания бронхообструктивным синдромом и проведении дифференциальной диагностики с различными заболеваниями которые, как правило, сопровождают развитие БОС.
Для лечащего врача важно четкое понимание патогенетических механизмов ухудшения бронхиальной проходимости относительно каждого конкретного случая БОС. Следовательно, эффективная помощь не возможна, без четкого определения причины, и как следствие выбора оптимальной тактики ведения больного, исходящей из патогенетического варианта БОС ( Табл.1).
Основные патогенетические механизмы БОС:
| Таблица 1. Механизмы бронхообструктивного синдрома | |
| 1. | Воспалительное набухание слизистой (инфекционное, неинфекционное) |
| 2. | Застойное набухание слизистой |
| 3. | Скопление густого вязкого секрета в просвете бронхов |
| 4. | Бронхоспазм |
| 5. | Перибронхиальный фиброз (повышенное сопротивление дыхательных путей) |
| 6. | Уменьшение эластической отдачи и эластической поддержки |
| 7. | Внутрибронхиальная обструкция |
Спазм гладкой мускулатуры и гиперсекреция слизи может возникать при инфекционном (ОРВИ, хроническое обструктивное заболевание легких, бронхит, пневмония, туберкулез и пр.) так и не инфекционном (иммунном) воспалении. В основе неинфекционного набухания чаще всего лежит наличие у больных бронхиальной астмы (БА), анафилактического шока (вакцины, лекарственные препараты и пр.), поражения легких при системных заболеваниях, а также присутствие экзогенного аллергического альвеолита и бронхолегочного аспергиллеза.
Застойное набухание бронхиальной слизи могут быть следствием гемодинамических нарушений (сердечно-сосудистые заболевания с развитием сердечной недостаточности). Данный патогенетический механизм отличается от других (бронхоспазм, воспаление), тем, что выраженный терапевтический эффект оказывает коррекция сердечной недостаточности более, чем использование бронхолитиков.
Усугублению имеющейся бронхиальной обструкции (БО) и нарушению бронхиальной проходимости способствует скопление бронхиального секрета с отрицательными реологическими свойствами (вязкость, адгезивность).
Основным патогенетическим механизмом при БОС, реализующим бронхоконстрикторный эффект через b2-рецепторы и М-холинорецепторы является бронхоспазм. Последние локализуются на гладкомышечных и бронхиальных железистых клетках, в связи с этим, некоторые раздражители приводят к бронхоконстрикции и повышают выработку бронхиального секрета, т.е. причиной БОС могут являться сразу несколько патогенетических механизмов.
Изменение бронхиальной проходимости и уменьшение эластической отдачи и эластической поддержки, может произойти в результате наличия эмфиземы, которая нарушает эластические свойства легких.
Перибронхиальный фиброз, при котором легочная ткань заменяется соединительной, также вносит свою лепту в формирование БОС, в связи с повышением сопротивления дыхательных путей.
Одним из необратимых механизмов в развитии локальной БО является сдавление мелких бронхов и бронхиол эмфизематозными буллами (экспираторный коллапс дыхательных путей), может быть вследствие наличия опухоли, присутствия инородного тела, компрессии бронха извне и др.
Ключевые клинические проявления БОС
Очень важно, для клинического врача, вовремя заподозрить и выявить действительную причину БО, на основе тщательного исследования больного. Но при этом следует разделить субъективные симптомы
(такие, как жалобы больного и пр.) и объективные признаки наличия БОС. Кашель, отдышка, отделение мокроты сами по себе не являются прямыми указателями на наличие БО, хотя и являются основными проявлениями хронической обструктивной болезни легких (ХОБЛ).
К основным клиническим проявлениям БОС относятся:
- удлинение фазы выдоха;
- появление экспираторных шумов в виде свистящего, шумного дыхания при аускультации или слышного на расстоянии, рассеянных сухих хрипов.
- приступы удушья;
- сухой приступообразный и малопродуктивный кашель;
- участие вспомогательной мускулатуры при дыхании;
- тимпанический оттенок перкуторного звука;
- отдышка, как правило экспираторного характера;
Кроме уже перечисленных признаков, для диагностирования БОС нужны данные спирометрии.
Удлиненный выдох
При снижении объема форсированного выдоха за 1-ю секунду (ОФВ1)< 80% от положенной величины и отношения ОФВ1/ФЖЕЛ ( форсированной жизненной емкости легких) < 70% констатируется бронхиальная обструкция. Снижение модифицированного индекса Тифно (отношение ОФВ1/ФЖЕЛ)<70% является наиболее ранним проявлением, даже при наличии высокого показателя ОФВ1.Эти показатели являются диагностическим критерием БО и служат для определения степени ее тяжести. При аускультации же пациента обращают внимание на длительность выдоха, так как в зависимости от выраженности БО, на себя обращает внимание удлиненный выдох. Что в пропедевтике означает «жесткое дыхание. К сожалению данный аускультативный феномен, не всегда правильно интерпретируется и адекватно оценивается клиническими врачами, т.е. часто по данным объективного обследования в амбулаторных картах записывают «дыхание жесткое» или «хрипов нет» в не зависимости от определенного диагноза.
Появление экспираторных шумов
Появление сухих хрипов при аускультации является однозначным признаком БОС. Проходящие потоки воздуха определяют продолжительность и тональность возникающим звукам (в силу этого аускультативная картина сухих хрипов похожа на свист, гудение или жужжание). При наличии вязкого секрета в бронхиолах и мелких бронхах слышны высокочастотные свистящие хрипы. Более низкочастотные, басовые хрипы образуются в крупных и средних бронхах.
В ряде случаев сухие хрипы лучше прослушиваются в горизонтальном положении (для повышения внутригрудного давления) и при форсированном выдохе. Следовательно, при аускультации больных с подозрением на наличие БОС рекомендуется совершение подобных «маневров». Бывает, что и сам больной подсказывает врачу о необходимости аускультации в горизонтальном положении, жалуясь на наличие хрипов или свиста в положении лежа. Возникновение хрипов при форсированном дыхании может появляться и у здоровых людей, как результат динамической компрессии бронхов и может служить причиной заблуждений. Но в подобных случаях, у пациентов свободный тихий выдох, а при усилении выдоха нарастает его громкость и начинают прослушиваться обильные полифонические хрипы. У больных с диффузной БО шумы на выдохе слышны и в состоянии покоя, а при усилении выслушиваются единичные монофоничные хрипы (более легкая сдавливаемость бронхов, в отличии от здоровых людей), с увеличением же экспираторного напряжения проявляются дополнительные монофонические хрипы. В результате глубже выраженной компрессии прослушиваются и полифонические хрипы. Также следует обращать внимание на то, что наряду с диффузными сухими хрипами, при аускультации они могут быть локализованными или блуждающими. Случаи, когда сухие хрипы локализованы (иногда единичный писк) и выслушиваются в одном и том же месте, может служить подозрением на локальную БО (инородное тело, опухоль, рубцовую деформацию, а также компрессию бронха извне – лимфоузлы и др.)
Свистящее дыхание (wheezing)
Как правило свистящее дыхание и наличие экспираторной отдышки возникает при обструкции мелких бронхов (бронхиол) и является клинически очевидным признаком наличия диффузной БО. Однако случается, что wheezing выслушивается и при обструкции верхних дыхательных путей или при патологии голосовых связок. Сами пациенты не всегда сообщают о наличии подобной проблемы, и врачу при расспросе больного необходимо самостоятельно уточнять о наличии «посвистывания» или «писка» при дыхании.
Дыхание сквозь сомкнутые губы
В некоторых случаях самим больным интуитивно инициируется дыхание через сомкнутые губы или «сложенные в трубочку».
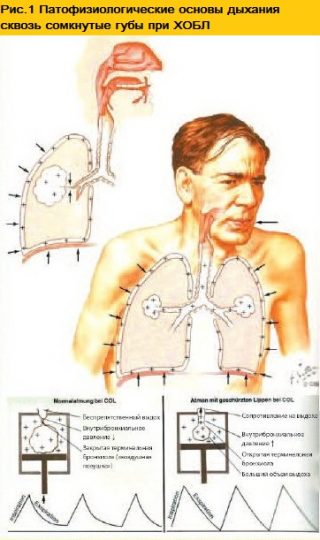 При подобном маневре больной субъективно ощущает, что дыхание становится более комфортным. Эту особенность изучали клиницисты прошлого, стремясь найти клинические особенности у пациентов с легочными патологиями.
При подобном маневре больной субъективно ощущает, что дыхание становится более комфортным. Эту особенность изучали клиницисты прошлого, стремясь найти клинические особенности у пациентов с легочными патологиями.
Часто подобный способ дыхания наблюдается у пациентов с ХОБЛ, при наличии эмфиземы.
При этом снижается эластичность легких, а воздушность альвеол повышается, поэтому увеличивается риск преждевременного экспираторного закрытия дыхательных путей или, так называемой «воздушной ловушки».
Последняя же лежит в основе легочной гиперинфляции (ЛГИ) развивающейся из-за неполного опорожнения альвеол (статическая ЛГИ) или недостаточного времени выдоха в силу ограничения экспираторного воздушного потока (динамическая ЛГИ).
Дыша сквозь сомкнутые губы больной создает сопротивление на выдохе, приводящее к повышению внутрибронхиального давления позволяя мелким бронхам не закрываться преждевременно.
Рандомизированные исследования показали, что подобное дыхание улучшает толерантность к нагрузке и уменьшает динамическую ЛГИ, у пациентов с ХОГЛ, что субъективно облегчает дыхание.
Набухание шейных вен
Еще одним признаком БО является набухание шейных вен при совершении выдоха в положении полусидя или даже стоя. Но стоит отличать случаи постоянного набухания шейных вен вне зависимости от фаз дыхания, что указывает на вероятность наличия правожелудочковой недостаточности у пациентов имеющих обструктивные заболевания легких, клапанных пороках сердца, при выпотном перикарде или кардиомиопатиях. В силу того что физикальное обследование имеет ряд ограничений, в клинической практике диагностика БОС проводится при помощи спирометрии форсированного выдоха или фиксированной спирометрии (рис. 2) [5].
Степень воздушной ловушки при БОС оценивают опираясь на величину показателя ОФВ1/ФЖЕЛ: выраженная – ОФВ1/ФЖЕЛ<0,5; умеренная — 0,5<ОФВ1/ФЖЕЛ<0,7.
Однако обследование пожилых лиц используя фиксированное значение ОФВ1/ФЖЕЛ для определения ограничения потока воздуха иногда приводит к гипердиагностике, так как при обследовании людей старше 70 лет (не курящих и не имеющих респираторных симптомов) снижение показателя ОФВ1/ФЖЕЛ<0,70 выявили в 35% случаев. У людей старше 80 лет, этот процент увеличился до 50%. У обследованных моложе 45 лет использование фиксированных значений, напротив приводит к гиподиагностике БОС (при анализе 27 307 спирометрических исследований БО была обнаружена в 322 случаев с НГН, но не фиксированного значения) [8]. Однако, вероятность ошибки диагностики ХОБЛ, при использовании критерия ОФВ1/ФЖЕЛ<0,70 не высок, в силу того, что окончательный диагноз устанавливают учитывая полную клиническую картину заболевания и анализ факторов риска.
На практике чаще всего БОС подразделяют на несколько фенотипов [9]:
1. Инфекционный (ОРВИ, бронхит, бронхиолит, пневмония, хроническое обструктивное заболевание легких, туберкулез и пр.).
2. . Аллергический (бронхолегочный аспергиллез, экзогенный аллергический альвеолит, бронхиальная астма).
3. Обтурационный (наличие инородного тела в просвете бронха).
4. Гемодинамический (наличие застоя в легких по причине сердечной недостаточности).
Также, по длительности течения:
- острый (менее 10 дней);
- затяжной (более 10 дней);
- рецидивирующий;
- непрерывно рецидивирующий;
По выраженности обструкции (на основании данных спирометрии):
- легкая степень;
- среднетяжелая;
- тяжелая;
- скрытая бронхообстукция.
Источник
- Архив журнала
/ - 2017
/ - №1
Бронхообструктивный синдром в современной практике врача-терапевта
С.Л. Бабак, М.В. Горбунова, А.Г. Малявин
ФГБОУ ВО «Московский государственный медико-стоматологический университет им. А.И. Евдокимова», кафедра фтизиатрии и пульмонологии лечебного факультета, г. Москва
На сегодняшний день бронхообструктивный синдром (БОС), являясь клиническим отражением различных нарушений бронхиальной проходимости, представляет актуальную диагностическую и лечебную проблему современной терапии. Выраженность его особенно высока среди пациентов с острой и хронической легочной патологией, расстройствами гемодинамики в большом и малом круге кровообращения, респираторными инфекциями. Эффективная ранняя диагностика и лечение БОС в условиях терапевтической практики значительно уменьшает количество осложнений, улучшает выживаемость и качество жизни пациентов.
Литература
- Гавалов С.М. Синдром гиперреактивности бронхов и его клинические разновидности. Consilium medicum. 1999;1:3–11.
- Кун Т. Структура научных революций. М.: Прогресс, 1977:69–71.
- Han M.K., Agusti A., Calverley P.M., Celli B.R., Criner G., Curtis J.L., Fabbri L.M., Goldin J.G., Jones P.W., Macnee W., Make B.J., Rabe K.F., Rennard S.I., Sciurba F.C., Silverman E.K., Vestbo J., Washko G.R., Wouters E.F., Martinez F.J. Chronic obstructive pulmonary disease phenotypes: the future of COPD. Am. J. Respir. Crit. Care. Med. 2010;182(5):598–604.
- The writings of Benjamin Franklin. Collected and edited with a life and introduction by Albert Henry. London: Macmillan & Co., LTD., 1906;6:676, 1773–6.
- Davidson T., Odle T.G. Common Cold. Gale encyclopedia of medicine. Detroit: Gale. 2006;2:955–9.
- Braman S.S. Postinfectious cough: ACCP evidence-based clinical practice guidelines. Chest. 2006;129 (Suppl. 1):138S–146S.
- Braman S.S. Chronic cough due to acute bronchitis: ACCP evidence-based clinical practice guidelines. Chest. 2006;129 (Suppl. 1):95S–103S.
- Goldsobel A.B., Chipps B.E. Cough in the pediatric population. J. Pediatr. 2010;156(3):352–8.
- Irwin R.S., Baumann M.H., Bolser D.C., Boulet L.P., Braman S.S., Brightling C.E., Brown K.K., Canning B.J., Chang A.B., Dicpinigaitis P.V., Eccles R., Glomb W.B., Goldstein L.B., Graham L.M., Hargreave F.E., Kvale P.A., Lewis S.Z., McCool F.D., McCrory D.C., Prakash U.B., Pratter M.R., Rosen M.J., Schulman E., Shannon J.J., Smith Hammond C., Tarlo S.M. American College of Chest Physicians (ACCP). Diagnosis and management of cough executive summary: ACCP evidence-based clinical practice guidelines. Chest. 2006;129 (Suppl. 1):1S–23S.
- Tse S., Tantisira K., Weiss S. The pharmacogenetics and pharmacogenomics of asthma therapy. Pharmacogenomics J. 2011;11(6):383–92.
- Шмелев Е.И. Бронхообструктивный синдром – универсальный синдром при болезнях органов дыхания. Доктор.ру. 2007;2(33):32–6.
- Скачилова С.Я., Терешкина О.И., Шилова Е.В., Рудакова И.П., Балаев Т.А., Соловьeв А.Ю., Молостова Т.Н., Самылина И.А. Особенности лекарственных форм для ингаляций, применяемых в пульмонологии. Фармация. 2016;65(3):51–60.
- Holland A., Smith F., Penny K., McCrossan G., Veitch L., Nicholson C. Metered dose inhalers versus nebulizers for aerosol bronchodilator delivery for adult patients receiving mechanical ventilation in critical care units. Cochrane Database Syst. Rev. 2013;6:CD008863.
- Авдеев С.Н., Бродская О.Н.. Стери-Небы – новые возможности небулайзерной терапии обструктивных заболеваний легких. Научное обозрение респираторной медицины. 2011;3:18–23.
- Weber E.J., Levitt M.A., Covington J.K., Gambrioli E. Effect of continuously nebulized ipratropium bromide plus albuterol on emergency department length of stay and hospital admission rates in patients with acute bronchospasm. A randomized controlled trial. Chest. 1999;115(4):937–44.
- Зырянов С.К., Галеева Ж.А., Белоусов Ю.Б. Качественные генерики для лечения бронхообструктивных заболеваний: свет в конце тоннеля есть! Лечащий врач. 2014;11:72.
Об авторах / Для корреспонденции
Сергей Львович Бабак, д.м.н., профессор кафедры фтизиатрии и пульмонологии лечебного факультета ФГБОУ ВО «Московский государственный медико-стоматологический университет им. А.И. Евдокимова». Адрес: 127473, г. Москва, ул. Делегатская, д. 20, стр. 1. Тел.: (903) 729-62-33. E-mail: sergbabak@mail.ru
Марина Валентиновна Горбунова, к.м.н., доцент кафедры фтизиатрии и пульмонологии лечебного факультета ФГБОУ ВО «Московский государственный медико-стоматологический университет им. А.И. Евдокимова». Адрес: 127473, г. Москва, ул. Делегатская, д. 20, стр. 1. Тел.: (964) 778-57-77. E-mail: mgorb@mail.ru
Андрей Георгиевич Малявин, д.м.н., профессор, зам. начальника управления науки, профессор кафедры фтизиатрии и пульмонологии ФГБОУ ВО «Московский государственный медико-стоматологический университет им. А.И. Евдокимова», председатель секции респираторной медицины Российского научного медицинского общества терапевтов. Адрес: 127473, г. Москва, ул. Делегатская, д. 20, стр. 1.
Тел.: (916) 547-83-73. E-mail: maliavin@mail.ru
Похожие статьи
- Нужно ли лечить артериальную гипертензию 1 степени?
- Клинический случай бронхообструктивного синдрома: ХОБЛ или бронхиальная астма?
- Тактика терапии при острых кишечных инфекциях
- Современные возможности и дальнейшие перспективы фармакотерапии ожирения
- Трудности верификации диагноза у пациента с подагрой и пирофосфатной артропатией
Источник

Бронхообструктивный синдром — понятие, обозначающее совокупность клинических признаков, обусловленных нарушением прохождения воздушного потока по бронхиальному дереву. Под воздействием неблагоприятных эндогенных или экзогенных факторов слизистая оболочка бронхов воспаляется, отекает, образуется избыток слизи, которая скапливается в их просвете и сгущается. Крупные и мелкие бронхи сужаются, спазмируются и становятся непроходимыми.
Синдром бронхообструкции распространен в педиатрии. У детей он протекает намного тяжелее, чем у взрослых. Патологическое состояние чаще всего диагностируется у малышей, в наибольшей степени подверженных респираторным инфекциям. У аллергиков признаки бронхообструкции выявляются в 50% всех случаев.
Факторы, влияющие на развитие синдрома:
- ОРВИ,
- анатомо-физиологические особенности организма,
- возраст,
- экология,
- социально-бытовые условия,
- отягощенный семейный аллергический анамнез.
Бронхообструктивный синдром проявляется экспираторной или смешанной одышкой, приступами удушья по утрам после ночного сна, шумным дыханием, втяжение межреберных промежутков, мучительным кашлем с трудноотделяемой мокротой, тахипноэ, болью в груди,усиливающейся во время кашля. Бронхообструктивный синдром в англоязычных странах называют синдромом свистящего дыхания. Длительность приступа бронхообструкции колеблется от нескольких минут до нескольких часов.
Лечение синдрома бронхообструкции направлено на устранение причин, вызвавших его. Специалистам необходимо определить, чем вызван синдром, а затем назначать лечение. У одних больных полностью исчезает симптоматика патологии на фоне этиотропной терапии, а у других происходит прогрессирование или хронизация процесса, наступает инвалидность и даже летальный исход.
Классификация
Согласно этиологической классификации бронхообструктивный синдром бывает:

- Инфекционным — при наличии бактериальной или вирусной инфекции в организме,
- Аллергическим — на фоне бронхиальной астмы, поллиноза и аллергических бронхитов,
- Обтурационным — закупорка бронхов вязким секретом или инородными телами, бронхолитиаз,
- Гемодинамическим — нарушение легочного кровотока,
- Наследственным — генетически обусловленным,
- Ирритативным — термические и химические ожоги бронхов,
- Неврогенным — энцефалит, истерия, постконтузионный синдром,
- Токсико-химическим — отравление медикаментами и химическими веществами,
- Вегетативным — активация блуждающего нерва.
По степени повреждения:
- легкая степень — наличие свистящих хрипов,
- среднетяжелая степень — смешанная одышка в покое, акроцианоз, втяжение межреберных промежутков,
- тяжелая степень — нарушается общее самочувствие больного, цианоз, шумное дыхание,
- скрытая обструкция — отсутствие клинических признаков патологии, положительная проба с бронхолитиком.
Этиология

Бронхообструктивный синдром – проявление различных заболеваний дыхательной, нервной, пищеварительной и других систем организма.
- Вирусная инфекция — аденовирусная, гриппозная, парагриппозная, респираторно-синцитиальная.
- Бактериальная инфекция — микоплазменная, туберкулезная, сифилитическая.
- Патология бронхо-легочной системы — воспаление бронхов, бронхиол, легких, аномалии развития органов дыхания, бронхиальная астма, эмфизема легких, ателектазы, ХОБЛ.
- Болезни ЖКТ — недостаточность нижнего сфинктера пищевода, рефлюкс-эзофагит, язвенная болезнь, диафрагмальная грыжа.
- Врожденные патологии — детский церебральный паралич, атрезия бронхов, бронхомаляция, бронхобилиарный свищ, врожденные бронхоэктазы.
- Инфицирование различными паразитами – круглыми гельминтами.
- Недуги нервной системы, полученные в результате родовой травмы.
- Заболевания сердца и сосудов – врожденные пороки сердца, тромбоэмболия легочной артерии, аномалии развития.
- Эндокринные, системные и иммунные расстройства — васкулиты, иммунодефициты, гиперплазия региональных лимфатических узлов.
- Онкопатология.
- Травматическое повреждение, ожоги, отравления, побочное действие медикаментов.
Бронхообструкция может быть обусловлена отрицательным воздействием факторов окружающей среды, к которым относится некачественная вода, солнечная радиация, пыль, загрязненная атмосфера промышленными газами. К неспецифическим факторам относятся: переохлаждение, физическое перенапряжение, резкие запахи.
Пассивное курение в семье также способствует бронхообструкции у детей. Табачный дым вызывает дистрофию бронхиальных желез и разрушение эпителиального покрова бронхов, подавляет направленную миграцию нейтрофилов, замедляет продвижение слизи, снижает активность местного и общего иммунитета.
Сложные или преждевременные роды, невозможность грудного кормления, злоупотребление алкогольными напитками беременной женщиной, выраженная реакция бронхов на внешние раздражители, недостаточная масса тела новорожденного, внутриутробное поражение ЦНС, дефицит витамина Д, частый плач, ОРВИ на первом году жизни – факторы, предрасполагающие к обструкции бронхов у малышей.
Анатомо-физиологические особенности детского организма способствуют развитию бронхообструктивного синдрома. У детей до 3 лет дыхательные пути отличаются определенной узостью, железистая ткань легко поддается гиперплазии, образуется более вязкая мокрота, недостаточный объем гладкой мускулатуры, ослабленный местный и общий иммунитет, особенное положение диафрагмы, податливые хрящи бронхиального тракта, эластичные костные структуры грудной клетки.
Патогенез
Воспаление слизистой оболочки бронхов вызвано действием патогенных биологических агентов, аллергенов, токсинов. Под их влиянием макрофаги синтезируют медиаторы воспаления, активируется каскад иммунных реакций, происходит выброс в системный ток крови гистамина, серотонина. Следующая стадия воспаления характеризуется синтезом простогландинов, тромбоксана, простациклина и лейкотриенов. Под их воздействием повышается проницаемость сосудов, возникает местное воспаление слизистой, она отекает, образуется вязкая слизь, развивается бронхоспазм, формируются клинические признаки болезни.

развитие брохнообструкции при астме
Звенья патогенеза синдрома бронхообструкции:
- Воспалительная инфильтрация слизистой бронхов,
- Нарушение проходимости бронхов,
- Спазматическое сокращения мышц,
- Сгущение слизи,
- Разрушение эпителиального покрова,
- Изменение нормальной структуры бронхиального дерева,
- Нарушение иммунной защиты, дисфункция макрофагальной системы,
- Нарушение легочной вентиляции,
- Дыхательная недостаточность.
Симптоматика

Клинические симптомы патологии:
- Одышка с удлинением выдоха,
- Громкое дыхание со свистом, хрипом и шумом,
- Приступообразный кашель, не приносящий облегчения,
- Ртхождение вязкой мокроты в конце приступа,
- Оральная крепитация,
- Хрипы разного калибра, слышимые на расстоянии,
- Втяжение межреберных промежутков при дыхании,
- Дефицит веса,
- Горизонтальное расположение ребер,
- Непропорциональная грудная клетка,
- Рвота,
- Головная боль,
- Бессонница,
- Гипергидроз,
- Спутанность сознания,
- Вынужденное положение больных,
- Акроцианоз.
Общее состояние больных оценивается как удовлетворительное. Дети становятся слабыми, капризными, плохо спят и едят, мало играют и много лежат, шумно и громко дышат. Хрипы и свист слышны на расстоянии. В тяжелых случаях возникают приступы остановки дыхания, одышка, мучительный кашель. Со временем у таких детей расширяются и выпячиваются межреберные промежутки, ход ребер становится горизонтальным.
Диагностика
Диагностика заболеваний, проявляющихся бронхообструктивным синдромом, начинается с изучения анамнеза жизни и болезни, клинических признаков, данных визуального осмотра. Для подтверждения или опровержения предполагаемого диагноза переходят к лабораторным и инструментальным методам исследования.

Методы, позволяющие обнаружить патологию:
- в периферической крови — неспецифические признаки воспаления, эозинофилия при аллергии,
- иммунограмма — определение титра иммуноглобулинов G, M и IgA,
- аллергопроба – скарификационные пробы,
- анализ крови на патогенные вирусы, гельминты и бактерии,
- бактериологическое исследование отделяемого носоглотки,
- в мокроте – эозинофилы, спирали Куршмана и кристаллы Шарко-Лейдена,
- бронхография,
- рентгенографическое исследование выявляет расширение корней легких, признаки поражения отдельных участков, наличие новообразований,
- спирография позволяет получить ряд показателей, которые описывают вентиляцию легких,
- пневмотахометрия – уменьшение объемной скорости форсированного выдоха,
- ангиопульмонография,
- ЭКГ,
- ПЦР,
- КТ и МРТ.
Дифференциальную диагностику бронхообструктивного синдрома проводят с пневмонией, раком легких, коклюшем, бронхиальной астмой, ХОБЛ, туберкулезом легких, рефлюксной болезнью.
Лечение
Если ребенку стало плохо, необходимо вызвать скорую помощь, расстегнуть ворот одежды, успокоить малыша и не показывать волнения, обеспечить приток свежего воздуха, придать удобное положение. Облегчить состояние поможет антигистаминный препарат и горячие ножные ванны.
Прежде чем преступить к лечению бронхообструктивного синдрома, необходимо определить первопричину и поставить правильный диагноз. Больных детей госпитализируют в стационар, где и оказывают неотложную бронхолитическую терапию. Первая помощь при патологии заключается в ингаляционном введении бронхолитиков – «Беродуала», «Атровента», «Беротека». Больному ребенку достаточно 2 ингаляционные дозы через спейсер или небулайзер 3-4 раза в день. При неэффективности ингаляционной терапии вводят внутривенно струйно «Эуфиллин» или капельно физиологический раствор.

После оказания неотложной помощи больным назначают следующие группы препаратов:
- Бронхолитики – «Эуфиллин», «Аминофиллин», симпатомиметики – «Фенотерол», «Сальбутамол».
- Антигистаминные средства при аллергической этиологии синдрома – «Зодак», «Кларитин», «Зиртек».
- Противовоспалительным и муколитическим действием обладает «Эреспал».
- Глюкокортикостероиды – «Пульмикорт», а также «Преднизолон» при тяжелом течении патологии.
- Муколитики – «Амбробене», «Лазолван», «Ацетилцистеин».
- Противокашлевые препараты – «Бронхолитин», «Мукопронт».
- Иммуностимуляторы – «Бронхомунал», «Ликопид».
- Противовирусные препараты – «Вартекс», «Циклоферон».
- Оксигенотерапию проводят с помощью носовых катетеров и специальной маски.
Для коррекции дренажной функции бронхов в домашних условиях необходимо соблюдать клинические рекомендации специалистов: увлажнять воздух в помещении, массировать грудную клетку, заниматься лечебной дыхательной гимнастикой, пройти курс кислородотерапии с применением кислородных коктейлей. Если у ребенка нет лихорадки, его следует выводить на прогулку. Насыщение организма кислородом и осуществление вентиляции легких помогут остановить дальнейшее развитие синдрома. Здоровое питание, регулярное проветривание помещения, влажная уборка — мероприятия, необходимые для скорейшего выздоровления.
Необходимость проведения антибактериальной терапия решается строго индивидуально. Обычно больным назначают антибиотики из группы бета-лактамов, макролидов и фторхинолонов – «Амоксиклав», «Азитромицин», «Офлоксацин». Показания для их применения: лихорадка более 3 дней, отсутствие эффекта от бронхолитиков, нарастание явлений интоксикации.
Бронхообструктивный синдром у детей имеет серьезный прогноз. Острые бронхиты и бронхиолиты обычно заканчиваются выздоровлением. При наличии бронхолегочной дисплазии синдром часто переходит в бронхиальную астму. Тяжелая форма патологии на фоне несвоевременной и неправильной терапии ухудшает качество жизни больных и в особо запущенных случаях заканчивается смертельным исходом.
Видео: лекция о бронхообструктивном синдроме
Видео: дифдиагностика и лечение бронхообструктивного синдрома у детей
Видео: ТВ-передача о бронхообструктивном синдроме
Источник
