Бронхообструктивный синдром клинические рекомендации 2014

Острый бронхобоструктивный синдром (БОС) – наиболее часто встречающееся клиническое проявление бронхиальной астмы (БА) или хронической обструктивной болезни легких (ХОБЛ), требующее неотложной терапии. Безусловно, и БА, и ХОБЛ – весьма распространенные заболевания, а БОС, несмотря на его различные клинико-функциональные и цитоморфологические проявления, является типичным для этих болезней. Основой медикаментозной терапии БОС при БА и ХОБЛ являются ингаляционные бронходилататоры и глюкокортикостероиды (ГКС). Ингаляционные короткодействующие бронходилататоры (КДБД) назначаются при обострении, угрозе его развития и в качестве симптоматической терапии при БА и ХОБЛ [1, 2]. В соответствии с Global Strategy for Asthma Management and Prevention (GINA) необходимость применения препаратов для неотложной помощи («по требованию») отражает уровень контроля БА (контролируемая, частично контролируемая, неконтролируемая), что подчеркивает несомненную клиническую ценность диагностики острого БОС и адекватность использования средств неотложной помощи [1]. Потребность в применении ингаляционных КДБД при остром БОС является фактически индикатором контроля БА.
Актуальность своевременной диагностики и, что особенно важно, соблюдение стандартов оказания неотложной помощи при БОС у больных БА подтверждаются результатами многоцентрового наблюдательного исследования НИКА, в котором участвовало 240 врачей из 12 городов и 26 центров РФ [3]. Исследование ГфК показало, что, несмотря на доступность и широкое применение комбинированной терапии ингаляционными ГКС и длительно действующими бронходилататорами в качестве базисных средств (64% в составе базисных средств), уровень полного контроля БА, согласно критериям GINA, достигнут у 1000 больных только в 23% случаев [3]. Поэтому в настоящее время в РФ актуальным остается вопрос о симптоматической терапии при БА.
У больных ХОБЛ ингаляционные КДБД назначаются при обострении заболевания и составляют неотъемлемую часть неотложной терапии [2, 4]. Обострения болезни, к сожалению, нередко являются характерной чертой течения ХОБЛ, а их частота наряду с постбронходилатационной величиной объема форсированного выдоха в 1–ю сек (ОФВ1) определяют объем базисной терапии и риск обострений заболевания (низкий или высокий) [2, 4]. Во всех случаях обострения ХОБЛ, независимо от тяжести обострения и причин его вызвавших, назначаются (если не применялись ранее) ингаляционные бронхолитические лекарственные средства (ЛС), или увеличивается их доза и/или кратность приема [3–5]. Необходимость назначения бронхолитических препаратов больным с обострением ХОБЛ и увеличения их разовой и суточной дозы связана со способностью бронходилататоров улучшать бронхиальную проходимость дыхательных путей. Даже ее небольшое улучшение у больных с обострением ХОБЛ приводит к снижению сопротивления дыхательных путей, уменьшению работы дыхания и, в итоге, к улучшению клинических симптомов.
Безусловно, выбор бронхолитических препаратов и способ их доставки зависят от тяжести обострения ХОБЛ, которая обычно соответствует выраженности клинических проявлений заболевания в период его стабильного течения. Так, у пациентов с легким или среднетяжелым течением ХОБЛ (I–II стадии по GOLD 2010) обострение, как правило, характеризуется усилением одышки, кашля и увеличением объема мокроты, что позволяет оказывать им медпомощь в амбулаторных условиях. Напротив, у больных с тяжелым течением ХОБЛ (III–IV стадии по GOLD 2010) обострение нередко сопровождается развитием острой дыхательной недостаточности, что требует проведения мероприятий интенсивной терапии в условиях стационара. Необходимо подчеркнуть, что подавляющее большинство больных с обострением ХОБЛ может лечиться амбулаторно. Представляем принципы лечения больных с обострением ХОБЛ в амбулаторных условиях [2, 4]:
I. Бронходилататоры короткого действия:
• увеличение дозы и/или частоты приема применяемого бронходилататора (β2-агонисты короткого действия, фиксированная комбинация короткодействующего β2-агониста и антихолинергического препарата (АХП));
• при монотерапии β2–агонистами короткого действия добавляются АХП до улучшения симптомов;
• предпочтение отдается комбинированным бронходилататорам короткого действия (фиксированная комбинация короткодействующего β2-агониста и АХП).
II. Глюкокортикостероиды:
• 30–40 мг/сут преднизолона внутрь или другого системного ГКС в дозе, эквивалентной преднизолону, или небулизированная суспензия будесонида 2–4 мг/сут в течение 10–14 дней.
III. Антибиотики (при I и II типах обострения по Anthonisen): β-лактамы, макролиды, β-лактам / ингибитор β–лактамаз, респираторные фторхинолоны.
Перечень и характеристика короткодействующих бронхолитических препаратов, применяемых при обострении ХОБЛ, представлены в таблице 1.
В рекомендациях по диагностике и лечению БА и ХОБЛ определено место ингаляционных КДБД при этих заболеваниях, а необходимость их применения при остром БОС не вызывает сомнения у лечащих врачей.
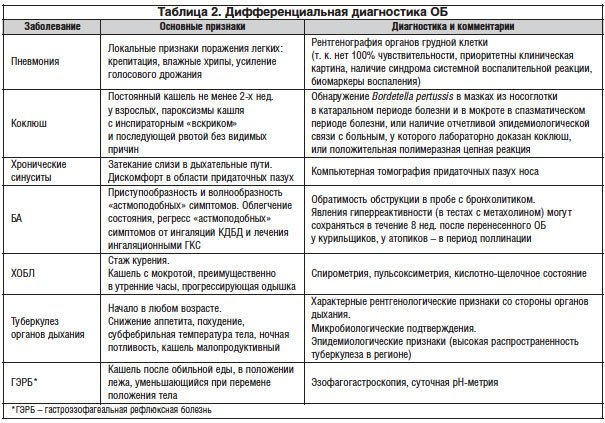
В практической деятельности врача-интерниста нередко возникают трудности в диагностике впервые развившегося БОС и выборе лекарственной терапии. Одной из причин впервые развившегося БОС является острый бронхит (ОБ) или дебют БА. При всей банальности диагноза ОБ данное заболевание является диагнозом исключения. Клинические проявления ОБ нередко имеют симптомы, сходные с симптомами других заболеваний. Вот почему диагностика ОБ предполагает исключение иных острых и хронических заболеваний, которые сопровождаются БОС. Дифференциальная диагностика ОБ с наиболее вероятными заболеваниями, при которых имеется кашель, отражена в таблице 2.
Предварительный диагноз ОБ ставится методом исключения и основывается на анамнезе и клинической картине болезни [6]. Наиболее частый клинический симптом ОБ – кашель. Если продолжительность кашля составляет более 3-х нед., принято говорить о персистирующем, или хроническом кашле (что не эквивалентно термину «хронический бронхит») и требует дифференциальной диагностики. Диагноз ОБ ставят при наличии остро возникшего кашля, продолжающегося не более 3-х нед. (вне зависимости от наличия мокроты), при отсутствии признаков пневмонии и хронических заболеваний легких, которые могут быть причиной кашля [6]. Бронходилататоры показаны больным ОБ при изнуряющем кашле (уровень доказательности А). В 3-х рандомизированных контролируемых исследованиях (РКИ) показана эффективность бронходилатирующей терапии у 50% больных ОБ [7].
Итак, БОС определяется как универсальный синдром не только при наиболее распространенных хронических обструктивных заболеваниях (БА и ХОБЛ), но и при заболеваниях, сопровождающихся БОС, требующих дифференциальной диагностики (табл. 2).
Логично предположить, что синдром, являющийся типичным для таких заболеваний, как БА и ХОБЛ и встречающийся при ОБ и целом ряде других заболеваний, требует стандартного подхода при назначении симптоматической терапии.
В настоящее время достаточно хорошо известно, что при оказании неотложной помощи больным с БОС и в качестве симптоматической терапии препаратами первого ряда являются КДБД, к которым относятся ингаляционные короткодействующие β2-агонисты и АХП. По своему бронхолитическому эффекту β2-агонисты и АХП существенно не различаются между собой. Преимущество β2-агонистов по отношению к АХП заключается в более быстром начале бронхолитического действия. Механизм действия β2-агонистов опосредуется через повышение уровня внутриклеточного циклического аденозинмонофосфата, что ведет к расслаблению гладкой мускулатуры бронхов и улучшению бронхиальной проходимости. Причиной обострения БА и ХОБЛ, как правило, является вирусная инфекция. Вирусной инфекции принадлежит основная роль и в развитии ОБ [8]. Вирус гриппа или аденовирус посредством выделяющегося фермента нейраминидазы выводит из строя сбалансированный М-холинергический механизм. Цель медикаментозного воздействия при остром БОС заключается в блокаде М1- и М3-рецепторов аэрозолем АХП ипратропия бромида. Ипратропия бромид нейтрализует эффект поствирусной и бактериальной гиперреактивности вследствие торможения накопления гистамина в клетке. Одновременно ипратропия бромид блокирует влияние ацетилхолина на высвобождение лейкотриена B4, способствует снижению активности нейтрофилов и оказывает противовоспалительное действие.
Если рассматривать варианты неотложной помощи при остром БОС, то безусловным преимуществом перед монотерапией каждым из этих ЛС обладает фиксированная комбинация короткодействующего β2-агониста и АХП.
В течение многих лет в сотнях клиник РФ, на станциях скорой медицинской помощи, на дому и в здравпунктах при оказании неотложной помощи больным с БОС врачи применяют фиксированную комбинацию короткодействующего β2-агониста фенотерола и АХП ипратропия бромида (Беродуал®). Лекарственный препарат выпускается в виде дозированного бесфреонового аэрозольного ингалятора (ДАИ Беродуал® Н) или раствора для небулайзерной терапии во флаконах (Беродуал®). В метаанализе, проведенном на основании 10 РКИ, показано, что комбинированная терапия по сравнению с монотерапией симпатомиметиками привела к большему приросту ОФВ1, пиковой объемной скорости выдоха и снижению риска госпитализации на 27% [8].
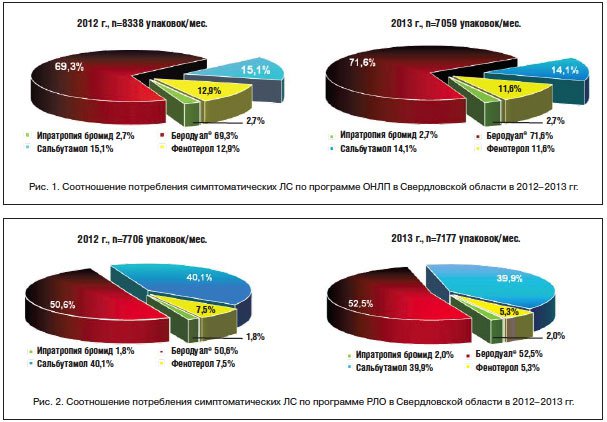
В настоящее время основу симптоматической терапии БОС при БА и ХОБЛ составляет Беродуал®. Одним из подтверждений значимости ДАИ Беродуала® Н в качестве основного средства симптоматической терапии является его существенное преимущество перед другими симптоматическими бронхолитическими препаратами в перечне льготного лекарственного обеспечения больных с БА и ХОБЛ в Свердловской области. На рисунках 1 и 2 представлены соотношения потребления симптоматических ЛС по программам обеспечения необходимыми лекарственными препаратами (ОНЛП) и регионального льготного обеспечения (РЛО) в Свердловской области в 2012–2013 гг.
Представленные данные потребления симптоматических ЛС по программам ОНЛП и РЛО в Свердловской области в 2012–2013 гг. свидетельствуют о значительном преимуществе ДАИ Беродуал® в программе ОНЛП (71,6% в 2013 г.) и в отпуске ДАИ Беродуал® по программе РЛО (52,6% в 2013 г.).
Таким образом, представленные данные свидетельствуют о том, что фиксированная комбинация короткодействующего β2-агониста фенотерола и АХП ипратропия бромида (Беродуал®) является обоснованным универсальным средством неотложной помощи при остром БОС не только у больных с БА и ХОБЛ, но и в других клинических ситуациях, сопровождающихся БОС и требующих дифференциальной диагностики.

Литература
1. Global Strategy for Asthma Management and Prevention, Workshop Report (updated 2014). www.ginashtma.org.
2. Global Strategy for Asthma Management and Prevention, Workshop Report (updated 2009). www.ginashtma.org.
3. Архипов В.В., Григорьева Е.В., Гавришина Е.В. Контроль над бронхиальной астмой в России: Результаты многоцентрового наблюдательного исследования НИКА // Пульмонология. 2011. № 6. С. 87–93.
4. Чучалин А.Г., Айсанов З.Р., Авдеев С.Н. и соавт. Федеральные клинические рекомендации по диагностике и лечению хронической обструктивной болезни легких // РМЖ. 2014. № 5. С. 331–346.
5. Reddel T.W., Barnes D.J. Pharmacological strategies for self-management of asthma exacerbations // Eur. Respir. J. 2006. Vol. 28. № 1. Р. 182–99.
6. Govaert T.M., Thijs C.T., Masurel N. et al. The efficacy of influenza vaccination in elderly individuals. A randomized double-blind placebo-controlled trial // JAMA. 1994. Vol. 272. P. 1661–1665.
7. Smucny J.J. Are beta-2-agonists effective treatments for acute bronchitis or acute cough in patients without underlying pulmonary disease? // J. Farm. Pract. 2001. Vol. 50. P. 945–951.
8. Govaert T.M., Thijs C.T., Masurel N. et al. The efficacy of influenza vaccination in elderly individuals. A randomized double-blind placebo-controlled trial // JAMA. 1994. Vol. 272. P. 1661–1665.
9. Pauwels R. Optimizing asthma management // Eur Respir Rev 1998. Vol. 8. № 55. Р. 225–245.
Источник

Бронхообструктивный синдром — понятие, обозначающее совокупность клинических признаков, обусловленных нарушением прохождения воздушного потока по бронхиальному дереву. Под воздействием неблагоприятных эндогенных или экзогенных факторов слизистая оболочка бронхов воспаляется, отекает, образуется избыток слизи, которая скапливается в их просвете и сгущается. Крупные и мелкие бронхи сужаются, спазмируются и становятся непроходимыми.
Синдром бронхообструкции распространен в педиатрии. У детей он протекает намного тяжелее, чем у взрослых. Патологическое состояние чаще всего диагностируется у малышей, в наибольшей степени подверженных респираторным инфекциям. У аллергиков признаки бронхообструкции выявляются в 50% всех случаев.
Факторы, влияющие на развитие синдрома:
- ОРВИ,
- анатомо-физиологические особенности организма,
- возраст,
- экология,
- социально-бытовые условия,
- отягощенный семейный аллергический анамнез.
Бронхообструктивный синдром проявляется экспираторной или смешанной одышкой, приступами удушья по утрам после ночного сна, шумным дыханием, втяжение межреберных промежутков, мучительным кашлем с трудноотделяемой мокротой, тахипноэ, болью в груди,усиливающейся во время кашля. Бронхообструктивный синдром в англоязычных странах называют синдромом свистящего дыхания. Длительность приступа бронхообструкции колеблется от нескольких минут до нескольких часов.
Лечение синдрома бронхообструкции направлено на устранение причин, вызвавших его. Специалистам необходимо определить, чем вызван синдром, а затем назначать лечение. У одних больных полностью исчезает симптоматика патологии на фоне этиотропной терапии, а у других происходит прогрессирование или хронизация процесса, наступает инвалидность и даже летальный исход.
Классификация
Согласно этиологической классификации бронхообструктивный синдром бывает:

- Инфекционным — при наличии бактериальной или вирусной инфекции в организме,
- Аллергическим — на фоне бронхиальной астмы, поллиноза и аллергических бронхитов,
- Обтурационным — закупорка бронхов вязким секретом или инородными телами, бронхолитиаз,
- Гемодинамическим — нарушение легочного кровотока,
- Наследственным — генетически обусловленным,
- Ирритативным — термические и химические ожоги бронхов,
- Неврогенным — энцефалит, истерия, постконтузионный синдром,
- Токсико-химическим — отравление медикаментами и химическими веществами,
- Вегетативным — активация блуждающего нерва.
По степени повреждения:
- легкая степень — наличие свистящих хрипов,
- среднетяжелая степень — смешанная одышка в покое, акроцианоз, втяжение межреберных промежутков,
- тяжелая степень — нарушается общее самочувствие больного, цианоз, шумное дыхание,
- скрытая обструкция — отсутствие клинических признаков патологии, положительная проба с бронхолитиком.
Этиология

Бронхообструктивный синдром – проявление различных заболеваний дыхательной, нервной, пищеварительной и других систем организма.
- Вирусная инфекция — аденовирусная, гриппозная, парагриппозная, респираторно-синцитиальная.
- Бактериальная инфекция — микоплазменная, туберкулезная, сифилитическая.
- Патология бронхо-легочной системы — воспаление бронхов, бронхиол, легких, аномалии развития органов дыхания, бронхиальная астма, эмфизема легких, ателектазы, ХОБЛ.
- Болезни ЖКТ — недостаточность нижнего сфинктера пищевода, рефлюкс-эзофагит, язвенная болезнь, диафрагмальная грыжа.
- Врожденные патологии — детский церебральный паралич, атрезия бронхов, бронхомаляция, бронхобилиарный свищ, врожденные бронхоэктазы.
- Инфицирование различными паразитами – круглыми гельминтами.
- Недуги нервной системы, полученные в результате родовой травмы.
- Заболевания сердца и сосудов – врожденные пороки сердца, тромбоэмболия легочной артерии, аномалии развития.
- Эндокринные, системные и иммунные расстройства — васкулиты, иммунодефициты, гиперплазия региональных лимфатических узлов.
- Онкопатология.
- Травматическое повреждение, ожоги, отравления, побочное действие медикаментов.
Бронхообструкция может быть обусловлена отрицательным воздействием факторов окружающей среды, к которым относится некачественная вода, солнечная радиация, пыль, загрязненная атмосфера промышленными газами. К неспецифическим факторам относятся: переохлаждение, физическое перенапряжение, резкие запахи.
Пассивное курение в семье также способствует бронхообструкции у детей. Табачный дым вызывает дистрофию бронхиальных желез и разрушение эпителиального покрова бронхов, подавляет направленную миграцию нейтрофилов, замедляет продвижение слизи, снижает активность местного и общего иммунитета.
Сложные или преждевременные роды, невозможность грудного кормления, злоупотребление алкогольными напитками беременной женщиной, выраженная реакция бронхов на внешние раздражители, недостаточная масса тела новорожденного, внутриутробное поражение ЦНС, дефицит витамина Д, частый плач, ОРВИ на первом году жизни – факторы, предрасполагающие к обструкции бронхов у малышей.
Анатомо-физиологические особенности детского организма способствуют развитию бронхообструктивного синдрома. У детей до 3 лет дыхательные пути отличаются определенной узостью, железистая ткань легко поддается гиперплазии, образуется более вязкая мокрота, недостаточный объем гладкой мускулатуры, ослабленный местный и общий иммунитет, особенное положение диафрагмы, податливые хрящи бронхиального тракта, эластичные костные структуры грудной клетки.
Патогенез
Воспаление слизистой оболочки бронхов вызвано действием патогенных биологических агентов, аллергенов, токсинов. Под их влиянием макрофаги синтезируют медиаторы воспаления, активируется каскад иммунных реакций, происходит выброс в системный ток крови гистамина, серотонина. Следующая стадия воспаления характеризуется синтезом простогландинов, тромбоксана, простациклина и лейкотриенов. Под их воздействием повышается проницаемость сосудов, возникает местное воспаление слизистой, она отекает, образуется вязкая слизь, развивается бронхоспазм, формируются клинические признаки болезни.

развитие брохнообструкции при астме
Звенья патогенеза синдрома бронхообструкции:
- Воспалительная инфильтрация слизистой бронхов,
- Нарушение проходимости бронхов,
- Спазматическое сокращения мышц,
- Сгущение слизи,
- Разрушение эпителиального покрова,
- Изменение нормальной структуры бронхиального дерева,
- Нарушение иммунной защиты, дисфункция макрофагальной системы,
- Нарушение легочной вентиляции,
- Дыхательная недостаточность.
Симптоматика

Клинические симптомы патологии:
- Одышка с удлинением выдоха,
- Громкое дыхание со свистом, хрипом и шумом,
- Приступообразный кашель, не приносящий облегчения,
- Ртхождение вязкой мокроты в конце приступа,
- Оральная крепитация,
- Хрипы разного калибра, слышимые на расстоянии,
- Втяжение межреберных промежутков при дыхании,
- Дефицит веса,
- Горизонтальное расположение ребер,
- Непропорциональная грудная клетка,
- Рвота,
- Головная боль,
- Бессонница,
- Гипергидроз,
- Спутанность сознания,
- Вынужденное положение больных,
- Акроцианоз.
Общее состояние больных оценивается как удовлетворительное. Дети становятся слабыми, капризными, плохо спят и едят, мало играют и много лежат, шумно и громко дышат. Хрипы и свист слышны на расстоянии. В тяжелых случаях возникают приступы остановки дыхания, одышка, мучительный кашель. Со временем у таких детей расширяются и выпячиваются межреберные промежутки, ход ребер становится горизонтальным.
Диагностика
Диагностика заболеваний, проявляющихся бронхообструктивным синдромом, начинается с изучения анамнеза жизни и болезни, клинических признаков, данных визуального осмотра. Для подтверждения или опровержения предполагаемого диагноза переходят к лабораторным и инструментальным методам исследования.

Методы, позволяющие обнаружить патологию:
- в периферической крови — неспецифические признаки воспаления, эозинофилия при аллергии,
- иммунограмма — определение титра иммуноглобулинов G, M и IgA,
- аллергопроба – скарификационные пробы,
- анализ крови на патогенные вирусы, гельминты и бактерии,
- бактериологическое исследование отделяемого носоглотки,
- в мокроте – эозинофилы, спирали Куршмана и кристаллы Шарко-Лейдена,
- бронхография,
- рентгенографическое исследование выявляет расширение корней легких, признаки поражения отдельных участков, наличие новообразований,
- спирография позволяет получить ряд показателей, которые описывают вентиляцию легких,
- пневмотахометрия – уменьшение объемной скорости форсированного выдоха,
- ангиопульмонография,
- ЭКГ,
- ПЦР,
- КТ и МРТ.
Дифференциальную диагностику бронхообструктивного синдрома проводят с пневмонией, раком легких, коклюшем, бронхиальной астмой, ХОБЛ, туберкулезом легких, рефлюксной болезнью.
Лечение
Если ребенку стало плохо, необходимо вызвать скорую помощь, расстегнуть ворот одежды, успокоить малыша и не показывать волнения, обеспечить приток свежего воздуха, придать удобное положение. Облегчить состояние поможет антигистаминный препарат и горячие ножные ванны.
Прежде чем преступить к лечению бронхообструктивного синдрома, необходимо определить первопричину и поставить правильный диагноз. Больных детей госпитализируют в стационар, где и оказывают неотложную бронхолитическую терапию. Первая помощь при патологии заключается в ингаляционном введении бронхолитиков – «Беродуала», «Атровента», «Беротека». Больному ребенку достаточно 2 ингаляционные дозы через спейсер или небулайзер 3-4 раза в день. При неэффективности ингаляционной терапии вводят внутривенно струйно «Эуфиллин» или капельно физиологический раствор.

После оказания неотложной помощи больным назначают следующие группы препаратов:
- Бронхолитики – «Эуфиллин», «Аминофиллин», симпатомиметики – «Фенотерол», «Сальбутамол».
- Антигистаминные средства при аллергической этиологии синдрома – «Зодак», «Кларитин», «Зиртек».
- Противовоспалительным и муколитическим действием обладает «Эреспал».
- Глюкокортикостероиды – «Пульмикорт», а также «Преднизолон» при тяжелом течении патологии.
- Муколитики – «Амбробене», «Лазолван», «Ацетилцистеин».
- Противокашлевые препараты – «Бронхолитин», «Мукопронт».
- Иммуностимуляторы – «Бронхомунал», «Ликопид».
- Противовирусные препараты – «Вартекс», «Циклоферон».
- Оксигенотерапию проводят с помощью носовых катетеров и специальной маски.
Для коррекции дренажной функции бронхов в домашних условиях необходимо соблюдать клинические рекомендации специалистов: увлажнять воздух в помещении, массировать грудную клетку, заниматься лечебной дыхательной гимнастикой, пройти курс кислородотерапии с применением кислородных коктейлей. Если у ребенка нет лихорадки, его следует выводить на прогулку. Насыщение организма кислородом и осуществление вентиляции легких помогут остановить дальнейшее развитие синдрома. Здоровое питание, регулярное проветривание помещения, влажная уборка — мероприятия, необходимые для скорейшего выздоровления.
Необходимость проведения антибактериальной терапия решается строго индивидуально. Обычно больным назначают антибиотики из группы бета-лактамов, макролидов и фторхинолонов – «Амоксиклав», «Азитромицин», «Офлоксацин». Показания для их применения: лихорадка более 3 дней, отсутствие эффекта от бронхолитиков, нарастание явлений интоксикации.
Бронхообструктивный синдром у детей имеет серьезный прогноз. Острые бронхиты и бронхиолиты обычно заканчиваются выздоровлением. При наличии бронхолегочной дисплазии синдром часто переходит в бронхиальную астму. Тяжелая форма патологии на фоне несвоевременной и неправильной терапии ухудшает качество жизни больных и в особо запущенных случаях заканчивается смертельным исходом.
Видео: лекция о бронхообструктивном синдроме
Видео: дифдиагностика и лечение бронхообструктивного синдрома у детей
Видео: ТВ-передача о бронхообструктивном синдроме
Источник
