Брадикардический синдром симптомы и лечение
Многие не знают, что такое брадикардия сердца. По сути, это урежение частоты его сокращений относительно возрастных норм. Данное состояние диагностируют при снижении частоты сердечных сокращений до 40-60 ударов в минуту.
Брадикардия не всегда считается патологией, и редко становится первичным заболеванием. Чаще она указывает на наличие проблем с эндокринной или нервной системой и т.д.
От правильного диагноза зависит, насколько эффективным будет лечение. Кардиологии «ABC клиники» в Москве — это грамотные и опытные специалисты, разбирающиеся во всех тонкостях чтения ЭКГ и диагностики патологии сердца.
Виды брадикардии
Что же это значит — брадикардия у взрослого? Обычно этим термином обозначают замедление передачи нервного импульса через проводящие волокна сердца. Но в понятие брадикардии могут вписываться и другие нарушения ритма с ухудшением проводимости импульса:
- Синоатриальная блокада («классическая» брадикардия). Связана с нарушением проведения импульсов вегетативной нервной системы через проводящие волокна сердца на уровне верхнего (синоатриального) их сплетения. Приводит к урежению пульса и замедлению сокращений сердца до 30-50 ударов за минуту во всех его отделах.
- Атриовентрикулярная блокада (AV-блокада). Не всегда вызывает урежение пульса, но приводит к выраженным изменениям ЭКГ, указывающим на более редкие или «пропадающие» сокращения желудочков сердца.
По причине возникновения брадикардии также условно делят на:
- Физиологические — результат адаптации организма к физическим нагрузкам (у спортсменов). Наблюдаются в покое у людей с гипотонией, или во время сна.
- Патологические — обусловлены поражением сердечно-сосудистой, нервной, эндокринной систем:
- острые;
- хронические.
Причины брадикардии
Брадикардия сердца у взрослых развивается как при патологиях ССС, так и вследствие других факторов:
- холод;
- склероз (рубцевание) миокарда, распространяющийся на синоатриальный узел;
- перенесенный инфаркт;
- миокардит;
- ишемическая болезнь;
- вегетососудистая дистония с доминированием парасимпатической НС;
- высокое внутричерепное давление (при новообразованиях, отеке ГМ, менингитах, кровоизлиянии в ГМ);
- влияние лекарств или наркотических средств (дигиталис, барбитураты, опиаты, хинидин, β1-симпатоблокаторы, препараты, блокирующие клеточные Са2+ каналы);
- отравление никотином, мускарином, свинцом, ФОС;
- почечная недостаточность 2-3 степени;
- сепсис;
- гипофункция щитовидки (гипотиреоз или микседема);
- некоторые инфекции (брюшной тиф);
- желтухи (инф. и механические);
- голодание, переутомление и пр.
Симптомы брадикардии сердца не всегда проявляются чем-то кроме урежения пульса — даже при частоте ударов сердца около 40-50 в минуту пациент может чувствовать себя удовлетворительно или хорошо.
Контролировать брадикардию важно для пациентов с патологией сердца (она может спровоцировать сердечную недостаточность) и беременным женщинам.
Лечение брадикардии сердца начинается после установления ее точной причины, если текущее состояние пациента не требует неотложной помощи.
Симптомы брадикардии
Даже при удовлетворительном самочувствии женщинам во время беременности нужно поддерживать нормальные значения пульса и АД (70 ударов сердца в минуту; 120/70 мм.рт.ст.). Это нужно для профилактики гипоксии плода и эмболии околоплодными водами — оба состояния не сопровождаются симптомами.
Признаки брадикардии возникают при снижении частоты сокращений сердца менее 60 ударов в минуту — компенсаторных механизмов организма становится недостаточно, что приводит к ухудшению кровоснабжения мозга и мышц конечностей:
- постоянная усталость, сонливость;
- частая смена АД;
- боль, чувство сдавления и дискомфорт в грудной клетке;
- ухудшение памяти;
- недостаток концентрации внимания;
- спутанность в мыслях, медленное течение мыслительных процессов;
- шум и «звон» в ушах;
- головокружение;
- гипергидроз (потливость);
- «мушки» перед глазами.
Если давление снижается до уровня 40 ударов сердца в минуту, может развиться синдром Адамса-Морганьи-Стокса:
- возбуждение, паника, страх смерти;
- синева носогубного треугольника, набухание яремных вен;
- расширение зрачков.
Затем происходит потеря сознания, при которой у человека могут развиться судороги, и расслабление сфинктеров. Это состояние появляется при нарушениях ритмов сердца, которые приводят к острой нехватке кровообращения мозга. Оно требует срочного оказания неотложной помощи.
Диагностика
Первичное выявление брадикардии осуществляют, измеряя пульс пациента. При его снижении от 69 до 51 удара за минуту предполагают наличие AV-блокады, при снижении в пределах 50-30 ударов — синоатриальной.
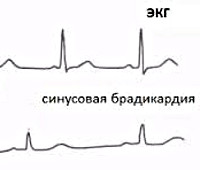
Дифференцировать брадикардии от других патологий сердца можно с помощью ЭКГ. Для нее характерно:
- сохранение общего вида кривой ЭКГ и ориентации зубцов относительно изолинии;
- удлинение промежутков P-QRS (для СА-блокад), или Q-R и R-S с инверсией зубца Т (при AV-блокаде);
- выпадение одного или нескольких комплексов QRS.
Кроме разового ЭКГ, пациентам проводят суточное мониторирование или ЭКГ после физических нагрузок. В первом случае изучают постоянство брадикардии при привычном образе жизни пациента, во втором — адаптационные возможности его организма.
Если брадикардия связана с гипертонусом блуждающего нерва, то при физической активности возникает увеличение ЧСС на фоне «дыхательного» изменения сердечного ритма. Эти изменения отсутствуют при брадикардии, связанной с органическим поражением сердца.
Выявить структурные изменения помогает УЗИ сердца. Его применяют в диагностике:
склерозирования мышцы сердца;
миокардита, перикардита и любых воспалительных поражений сердца;
ИБС на фоне атеросклероза или коронарной недостаточности, тромбоза (с помощью допплерографии).
Подтвердить или исключить гипотиреоз и сепсис позволяют лабораторные исследования крови:
- посев крови на стерильность;
- определение уровня Т3, Т4;
- определение концентрации ТТГ в крови.
Лечение
Неотложная помощь включает меры, помогающие восстановить кровоток в мозге. Для этого:
- пациента укладывают на горизонтальную поверхность, приподнимая ноги на уровень выше, чем голова;
- на расстоянии 7-10 см от носа водят ватой, смоченной в нашатырном спирте;
- можно смазать нашатырным спиртом виски пациента;
- если рядом есть медучреждение, врач может сделать инъекцию адреналина (эфедрина) до приезда «Скорой».
Очнувшемуся пациенту нужно предложить принять препараты, которые он использует при снижении частоты сокращений сердца.
После выявления причины брадикардии сердца врач назначает лечение, которое устраняет ее, тем самым избавляя пациента от симптомов заболевания.
Эссенциальную брадикардию лечат с помощью антихолинергических препаратов («Алупент», Атропин) которые подавляют активность парасимпатической вегетативной НС. При снижении тонуса блуждающего нерва удается восстановить нормальный ритм и частоту сокращений сердца, если отсутствует его органическое поражение.
При органическом поражении сердца заместить проводящие пути можно с помощью кардиостимулятора.
Заболевания, не связанные с патологией сердца, подлежат специфическому лечению у профильного врача. Например, при гипотиреозе пациент лечится у эндокринолога и получает заместительную гормональную терапию.
Специалисты «АВС клиник» в Москве используют индивидуальный подход к лечению болезней сердца. Они внимательно относятся ко всем деталям и нюансам жалоб, анамнеза и данных обследований, чтобы точно понять причину заболевания и назначить работающее, безопасное лечение.
Цены на лечение брадикардии сердца
Стоимость услуг
| Описание | Цена, руб. |
|---|---|
| Прием кардиолога с разработкой и составлением плана лечени | 2100 рублей |
| Регистрация ЭКГ с дополнительными отведениями | 500 рублей |
| Снятие ЭКГ | 800 рублей |
| Снятие ЭКГ с расшифровкой | 1500 рублей |
Сравнение цен на лечение в клиниках Москвы
Клиника ABC 2 100
Улица 1905 года 2 400 руб.
Таганская 2 400 руб.
Цветной бульвар 2 400 руб.
Парк культуры 2 400 руб.
Источник

Под вегетососудистой дистонией (ВСД) следует понимать целый комплекс различных симптоматических признаков, которые в общем своём проявлении, выражают соматоформные нарушения сердечно-сосудистой системы и/или сердца.
Вегетососудистая дистония, лечение которой подразумевает подавление многосимптомных синдромов, имеющих следующую классификацию:
- аритмический синдром или аритмия сердца;
- тахикардический синдром или тахикардия;
- кардиалгический синдром или кардиалгия;
- брадикардический синдром или брадикардия.
Итак, рассмотрим, как лечить вегетососудистую дистонию в домашних условиях при различных её симптоматических проявлениях. Весь комплекс необходимой медикаментозной терапии, который включает в себя фармакологические группы, можно получить у лечащего врача, обратившись за медицинской консультацией по месту жительства.
Вегетососудистая дистония: лечение, препараты (обзор медикаментозных средств)

Все лечебные фармакологические средства, назначаемые при ВСД, можно разделить на несколько групп:
- Седативные средства. К ним относятся: ново-пассит, кардиплант, парсен, гербион, изготовленные на основе боярышника и валерианы. Помимо этого существует большая седативная группа фармакологических препаратов, выполненных на основе лекарственных трав и сборов.
- Средства, восстанавливающие нервные рецепторы ЦНС. К таковым относятся:
- сонат, доксиламин – снотворные;
- амитриптилин, азафен – антидепрессанты;
- сонопакс, меллерил – нейролептики;
- грандаксин, седуксен – транквилизаторы.
- Препараты, влияющие на сердечно-сосудистую систему:
- аспаркам, панангин – антиаритмическая фармакологическая группа;
- винпоцетин – обеспечивает улучшение мозгового кровообращения.
Вегетососудистая дистония: лечение народными средствами

Аритмический синдром
Такая классификация ВСД проявляется при различных нарушениях ритма сердца – мерцательная аритмия, экстрасистолия и т. д. Сердечная аритмия по своей симптоматике, которая определяется лишь во время диагностического обследования, в большинстве случаев остаётся незамеченной для человека. Лишь после тщательного диагностического анализа можно с уверенностью обозначить состояние и определиться с методом лечения исходя из физиологических особенностей пациента.
Однако, в обычной жизни, если человек ощущает быструю утомляемость, сильную отдышку при быстрой ходьбе, слабость и разбитость после физических нагрузок, то вполне вероятно, что следует обратить на себя внимание и нанести визит к врачу. Вполне возможно, что это ВСД, то есть вегетососудистая дистония, лечение которой, следует начинать на самых начальных стадиях развития. При аритмическом состоянии можно порекомендовать следующие народные рецепты:
- Настойка валерианы. Такой лекарственный препарат можно приобрести в аптеке, а можно приготовить в домашних условиях. Единственное отличие заключается в жидкостной основе: в аптеке продают спиртовую настойку. Одну ст. ложку измельченного сырья заливают стаканом кипятка и настаивают не менее 10-12 часов в тёмном месте. Принимать лекарство следует по столовой ложке в 3-4 подхода перед едой.
- Настой календулы. Двумя стаканами кипятка залить две чайные ложки соцветия календулы. Принимать по половине стакана ежедневно, в утренние и вечерние часы.
Тахикардический синдром
Такая форма ВСД характеризуется увеличенным количеством сокращений сердечной мышцы, число которых в среднем достигает свыше 90 ударов в минуту, нередко этот показатель можно зафиксировать и при 140-160 сокращений в минуту. В основном эта вегетососудистая дистония – лечение у взрослых людей, возраст которых от 35 до 65 лет, является наиболее частым случаем из всех многосимптомных соматоформных дисфункций сердечно-сосудистой системы. Явная выраженность этого расстройства характеризуется высокой сердечной активностью выброса при положительной динамике периферийного сопротивления сосудов. При тахикардии эффективными средствами лечения в домашних условиях станут различные травяные сборы, заваренные, как обыкновенный чай. Перечень целебных средств, направленных на облегчение состояния, и устранения симптомов:
- плоды боярышника;
- листья винограда;
- трава адониса;
- шиповник.
Среди действенных продуктов питания можно выделить: мёд, орехи, чеснок, лимон. Следует отметить, что лечение вегетососудистой дистонии у женщин народными средствами в период беременности – крайне нежелательно.

Кардиолгический синдром
Кардиолгия – это такой вид ВСД, который проявляется в периодических болевых ощущениях в области сердца. Характерным симптоматическим признаком, является частое покалывание за грудиной, преимущественно в левой части грудной клетки, как при физической активности, так и в состоянии покоя. Причины такого состояния могут быть связаны с ишемической болезнью сердца, острой коронарной недостаточностью, а также любыми возможными мышечными поражениями сердца. Спровоцировать такой синдром может и гипертонический криз, и неврит межрёберных рёбер, и различные патологии органов пищеварения. Поэтому желательно всё лечение проводить под строгим контролем врача-кардиолога. По результатам полного диагностического обследования врач назначит необходимое лечение, в том числе подскажет и действенные способы народной медицины.
Брадикардический синдром
Из всех синдромов ВСД этот тип встречается значительно реже. Характерным симптомом для брадикардии является снижение сердечных сокращений. Их частота, может падать до 40 и ниже ударов с минуту, что провоцирует у человека головокружение или обморочное состояние. Ещё одной особенностью состояния являются постоянно холодные конечности рук и ног. Такое проявление ВСД свойственно не только людям среднего и старшего возраста, но и всё чаще встречаются молодые люди с подобным диагнозом. При брадикардии давать единые рецепты народной медицины не осмелится ни один врач. Перед тем как назначить лечение, необходимо выяснить всю физиологическую особенность пациента, и только после этого принимать медицинское решение.
Берегите себя и будьте всегда здоровы!
Источник
Брадикардия – вид аритмии, с частотой сердечных сокращений менее 60 ударов в минуту. Встречается как вариант нормы у тренированных спортсменов, но чаще сопровождает различную сердечную патологию. Проявляется слабостью, полуобморочными состояниями и кратковременной потерей сознания, холодным потом, болями в области сердца, головокружением, нестабильностью АД. При выраженной брадикардии (чсс менее 40 ударов в минуту), ведущей к развитию сердечной недостаточности, может потребоваться операция по имплантации электрокардиостимулятора.
Общие сведения
Брадикардия – вид аритмии, с частотой сердечных сокращений менее 60 ударов в минуту. Встречается как вариант нормы у тренированных спортсменов, но чаще сопровождает различную сердечную патологию. Проявляется слабостью, полуобморочными состояниями и кратковременной потерей сознания, холодным потом, болями в области сердца, головокружением, нестабильностью АД. При выраженной брадикардии (чсс менее 40 ударов в минуту), ведущей к развитию сердечной недостаточности, может потребоваться операция по имплантации электрокардиостимулятора.
Независимо от причины, в основе брадикардии лежит нарушение способности синусового узла вырабатывать электрические импульсы с частотой выше 60 в минуту либо неадекватное их распространение по проводящим путям. Умеренная степень брадикардии может не вызывать расстройства гемодинамики. Редкий сердечный ритм при брадикардии приводит к недостатку кровоснабжения и кислородному голоданию органов и тканей, нарушая их полноценное функционирование.
У физически тренированных людей встречается физиологическая брадикардия, рассматриваемая как вариант нормы: у четверти молодых здоровых мужчин ЧСС составляет 50-60 в минуту; во время сна под влиянием физиологических колебаний вегетативной регуляции происходит урежение сердечного ритма на 30%. Однако, чаще брадикардия развивается на фоне уже имеющихся патологических процессов.

Брадикардия
Классификация брадикардии
По локализации выявленных нарушений различают брадикардию синусовую, связанную с нарушениями автоматизма в синусовом узле, и брадикардию при блокадах сердца (синоатриальной или атриовентрикулярной), при которых нарушается проведение импульсов между синусовым узлом и предсердиями или предсердиями и желудочками. Частота сердечных сокращений может уменьшаться при физиологических условиях (у спортсменов, во сне, в покое) – это функциональная или физиологическая брадикардия; патологическая брадикардия сопровождает течение различных заболеваний.
Патологическая брадикардия может протекать в острой форме (при инфаркте миокарда, миокардитах, интоксикациях и т. д.) и исчезать после излечения вызвавшего ее заболевания, или хронической форме (при возрастных склеротических заболеваниях сердца). По причинам развития синусовой брадикардии выделяют следующие формы: экстракардиальную (нейрогенную), органическую (при поражениях сердца), лекарственную, токсическую и синусовую брадикардию спортсменов. Иногда по этиологии брадикардию подразделяют на токсическую, центральную, дегенеративную и идиопатическую.
Причины брадикардии
Экстракардиальная форма брадикардии может развиваться при нейроциркуляторной дистонии, неврозах с вегетативной дисфункцией, давлении на каротидный синус (при ношении тугого воротника или галстука), надавливании на глазные яблоки (рефлекс Ашнера), повышенном внутричерепном давлении (при менингите, ушибе мозга, субарахноидальном кровоизлиянии, отеке или опухоли мозга), язвенной болезни желудка и 12-перстной кишки. Брадикардия, развивающаяся при микседеме, пропорциональна выраженности гипотиреоза.
Причинами органической формы брадикардии могут являться инфаркт миокарда, миокардиодистрофии, миокардит, кардиосклероз. Эти заболевания приводят к дегенеративным и фиброзным изменениям в синусовом узле или нарушениям проводимости в миокарде, сопровождаясь развитием брадикардии.
При органическом поражении водителя ритма развивается синдром слабости синусового узла, и частота генерации импульсов в нем резко снижается. Это состояние сопровождается синусовой брадикардией — ритмичными, но очень редкими сокращениями сердца; сменой бради- и тахикардии или чередованием спонтанных водителей ритма. Крайняя степень поражения синусового узла проявляется отказом функции автоматизма, в результате чего им перестают вырабатываться электрические импульсы сердца.
При поражении проводящих путей миокарда развивается блокада проведения импульсов, в результате чего часть сигналов, генерируемых синусовым узлом, блокируется и не может достичь желудочков — развивается брадикардия. Развитию лекарственной формы брадикардии может способствовать прием сердечных гликозидов, хинидина, β-адреноблокаторов, симпатолитических препаратов (например, резерпина), блокаторов кальциевых каналов (например, верапамила, нифедипина), морфина.
Токсическая форма брадикардии развивается при выраженных интоксикациях, вызванных сепсисом, гепатитом, уремией, брюшным тифом, отравлением фосфорорганическими соединениями, и замедляющих процессы автоматизма и проведения в сердечной мышце. К этой группе иногда также относят брадикардию, вызванную гиперкальциемией или выраженной гиперкалиемией.
Так называемая, брадикардия спортсменов, характеризуется ЧСС до 35-40 в минуту даже в дневное время. Ее причиной служат особенности вегетативной регуляции сердечного ритма у людей, профессионально занимающихся спортом. Также к брадикардии могут приводить естественные процессы старения в организме; иногда причины брадикардии так и остаются невыясненными — в этих случаях говорят о ее идиопатической форме.
Симптомы брадикардии
Умеренно выраженная брадикардия обычно не сопровождается нарушениями кровообращения и не ведет к развитию клинической симптоматики. Возникновение головокружения, слабости, полуобморочных и обморочных состояний наблюдается при брадикардии с ЧСС менее 40 ударов в минуту, а также на фоне органических поражений сердца. Также при брадикардии появляются усталость, затрудненное дыхание, боли в груди, колебания АД, нарушение концентрации внимания и памяти, кратковременные расстройства зрения, эпизоды спутанного мышления.
В целом проявления брадикардии соответствуют тяжести нарушений гемодинамики, развивающихся на ее фоне.
На ослабление сократительной функции миокарда и замедление кровообращения первым реагирует головной мозг, испытывая гипоксию. Поэтому брадикардия нередко приводит к приступам потери сознания, судорог (приступы или продромы Морганьи-Адемса-Стокса), которые могут продолжаться от нескольких секунд до 1 минуты. Это самое опасное состояние при брадикардии, требующее оказания неотложных медицинских мероприятий, т. к. при затянувшемся приступе может наступить остановка дыхательной деятельности.
Диагностика брадикардии
Характерные для брадикардии признаки выявляются при сборе жалоб пациента и объективном обследовании. При осмотре определяется редкий пульс, который при синусовой брадикардии имеет правильный ритм, выслушиваются сердечные тоны обычной звучности, нередко обнаруживается дыхательная аритмия. Пациентам с выявленной брадикардией рекомендована консультация кардиолога.
Электрокардиографическое исследование при брадикардии позволяет зафиксировать редкую ЧСС, наличие синоатриальной или атриовентриуклярной блокады. Если в момент регистрации ЭКГ эпизоды брадикардии не выявляются, прибегают к проведению суточного мониторирования ЭКГ.
При органической форме брадикардии проводят УЗИ сердца. Методом ультразвуковой ЭхоКГ определяется снижение фракции выброса менее 45%, увеличение размеров сердца, склеротические и дегенератвные изменения миокарда. С помощью проведения нагрузочной велоэргометрии оценивается прирост ЧСС в связи с заданной физической нагрузкой.
При невозможности выявления преходящих блокад методами ЭКГ и холтеровского мониторирования, проводится чреспищеводное электрофизиологическое исследование проводящих путей сердца. С помощью проведения ЧПЭФИ можно определить органический или функциональный характер брадикардии.
Лечение брадикардии
Функциональная и умеренная брадикардия, не сопровождающаяся клиническими проявлениями, не требуют терапии. При органической, экстракардиальной, токсической формах брадикардии проводится лечение основного заболевания. При лекарственной брадикардии требуется коррекция дозировки или отмена препаратов, замедляющих сердечный ритм.
При проявлениях гемодинамических нарушений (слабости, головокружениях) проводится назначение препаратов красавки, корня женьшеня, экстракта элеутерококка, изопреналина, эфедрина, кофеина и других в индивидуально подобранных дозах. Показаниями к активному лечению брадикардии служат развитие стенокардии, артериальной гипотонии, обмороков, сердечной недостаточности, желудочковой аритмии.
Возникновение приступа Морганьи—Адамса—Стокса требует консультации кардиохирурга и решения вопроса об имплантации электрокардиостимулятора – искусственного водителя ритма, вырабатывающего электрические импульсы с физиологической частотой. Адекватный и постоянный заданный сердечный ритм способствует восстановлению нормальной гемодинамики.
Прогноз и профилактика брадикардии
Неблагоприятно влияет на прогноз течения брадикардии наличие органических поражений сердца. Значительно отягощает возможные последствия брадикардии возникновение приступов Морганьи—Адамса—Стокса без решения вопроса о проведении электростимуляции. Сочетание брадикардии с гетеротопными тахиаритмиями повышает вероятность тромбоэмболических осложнений. На фоне стойкого снижения ритма возможно развитие инвалидизации пациента. При физиологической форме брадикардии или ее умеренном характере прогноз удовлетворительный.
Своевременное устранение экстракардиальных причин, органических поражений сердца, токсических воздействий на миокард, правильный подбор дозировок лекарственных средств позволят предотвратить развитие брадикардии.
Источник
