Болезнь вебера крисчена код по мкб 10
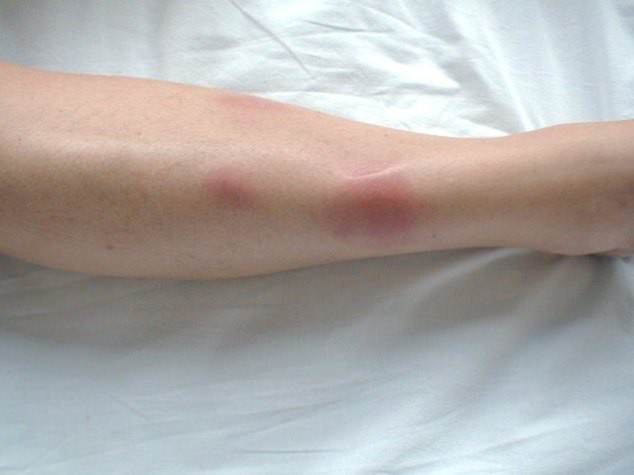
Панникулит Вебера—Крисчена (хронический рецидивирующий панникулит Вебера—Крисчена, панникулит лихорадящий рецидивирующий ненагнаивающийся, идиопатический лобулярный панникулит) — редкое и малоизученное заболевание, которое характеризуется повторяющимся воспалением подкожной ткани (панникулит), имеющим узловой характер. После себя воспаление оставляет атрофию ткани, проявляющуюся западением кожи. Воспалению сопутствуют лихорадка и изменения во внутренних органах. До настоящего времени нет единой точки зрения на этиологию и патогенез этого заболевания.
Впервые болезнь была описана Вебером[1] в 1925 году, хотя симптомы со стороны кожи, характерные для болезни, были отмечены ранее Пфейфером (1892 год). Крисчен обратил внимание на наличие лихорадки при этой болезни. В СССР первое сообщение сделали Ю. В. Постнов и Л. Н. Николаева[2]. Чаще болеют полные женщины в возрасте 20-40 лет.
Клиническая картина[править | править код]
В типичных случаях клиническая картина заболевания довольна характерна.
Проявления со стороны кожи[править | править код]
В подкожно-жировой клетчатке появляются узлы округлой формы, быстро увеличивающиеся в размерах и достигающие от 1-2 см до 3-5 см в диаметре, нередко болезненные. Узлы имеют свойство распределяться симметрично на теле больного. Узлы локализуются в подкожно-жировой клетчатке туловища, молочных желез, ягодиц, бедер. Наиболее часто всё же встречаются на бедрах. Кожа над ними гиперемированная, отечная, с синюшным оттенком. Обычно отмечаются множественные высыпания, причем при тесном расположении узлы могут сливаться.
Длительность существования узлов различна: от быстрой спонтанной эволюции с полным разрешением в течение 1—2 недель до существования в течение нескольких месяцев и даже лет. Узлы постепенно бесследно исчезают или оставляют после себя небольшое западение, атрофичность и гиперпигментацию кожи. Возможно расплавление узлов и их вскрытие с выделением маслянистой жидкости. Образующиеся язвы заживают медленно. Иногда происходит склерозирование узлов с последующим кальцинозом.
Общие проявления[править | править код]
Появление узлов в подкожно-жировой клетчатке сопровождается недомоганием, слабостью, лихорадкой, потерей аппетита, тошнотой, рвотой, мышечными болями. Нередко отмечаются увеличение печени и селезёнки, полисерозит, поражение почек.
Лабораторные исследования[править | править код]
Развиваются анемия, лейкопения, лимфоцитоз, тромбоцитопения, повышение СОЭ.
Диагностика и гистология ткани при болезни[править | править код]
Диагноз болезни Вебера—Крисчена подтверждается характерной гистологической картиной в биоптатах узлов.
По У. Ф. Леверу патоморфологически процесс проходит три последовательные стадии.
- Первая стадия — островоспалительная.
В этой стадии между дистрофически измененными жировыми клетками — адипоцитами — обнаруживаются неспецифические воспалительные инфильтраты, образованные полиморфноядерными лейкоцитами, лимфоцитами и гистиоцитами. Эта стадия быстротечна и при гистологическом исследовании встречается редко.
- Вторая стадия — макрофагальная.
Имеется своеобразная гистиоцитарная реакция: гистиоциты приобретают форму макрофагов, часто многоядерных, с пенистой цитоплазмой («липофаги») («foam cells»). Они проникают в жировые клетки и поглощают их, так что в некоторых случаях жировые клетки оказываются полностью замещенными «липофагами», местами образуются некротические очаги.
- Третья стадия — фибробластическая.
В этой стадии лимфоциты и фибробласты заполняют участки некроза жировых клеток, коллагеновые волокна фиброзируются, и постепенно жировая ткань замещается рубцовой, иногда с отложением солей кальция.
Течение болезни[править | править код]
Течение болезни длительное. На протяжении ряда лет обострения сменяются ремиссиями. Во время рецидивов возникают новые подкожные узлы и ухудшается общее состояние больного. Светлые промежутки составляют от 1 мес до нескольких лет.
Исход[править | править код]
Исход заболевания в значительной степени зависит от вовлечения в патологический процесс жировой ткани внутренних органов. Летальные исходы от основного заболевания встречаются крайне редко.
Лечение[править | править код]
Учитывая воспалительный характер заболевания с выраженным пролиферативным компонентом для лечения применяют антибиотики, глюкокортикостероиды, иммунодепрессанты, ненаркотические анальгетики.
Оперативное, хирургическое лечение не показано из-за возможности появления узлов в других местах и вследствие длительного заживления рубцов.
Примечания[править | править код]
- ↑ Christian H A: relapsing febrile nodular nonsuppurative panniculitis. Arch Internal Medi 1928;41:338
- ↑ Постнов Ю. В., Николаева Л. П. — «Архив патологии», 1961, № 11, с. 78.
См. также[править | править код]
- Жировая ткань
- Адипоцит
Источник
Воспалительные процессы способны развиваться во всех соединительных тканях, в том числе и подкожном жировом слое. Иногда они приводят к образованию жировой гранулемы или панникулиту. Для этой болезни характерна локальная атрофия кожи, разрушение жировых клеток, и замещение их фиброзными, рубцовыми тканями. На участке поражения образуются участки западания кожи, пятна, узлы, гнойные воспалительные очаги. Могут затрагиваться и внутренние органы. Что за болезнь панникулит, каковы её причины, проявления, и как проводится терапия этого заболевания?
Панникулит: виды, признаки, причины и стадии
Панникулит, в зависимости от причины, делится на первичный и вторичный. Первичный П. диагностируется как самостоятельное отдельное заболевание, возникшее, казалось бы, «ниоткуда». Обследование позволяет предположить причины часто наследственного характера. Порой в процессе диагностики выявляются другие скрытые болезни, которые привели к панникулиту. Тогда патология автоматически переводится во вторичный панникулит.
Классификация в МКБ 10
МКБ 10 выделяет следующие типы панникулита:
- Вебера Крисчена (код М35.6);
- шеи и позвоночника (М54.0);
- волчаночный (L93.2);
- неуточненный (М79.3).
К неуточненному относятся все остальные виды панникулита, не вошедшие в МКБ.
Панникулит Вебера Крисчена
Патология первичного типа — идиопатический панникулит Вебера Крисчена развивается спонтанно у людей с избыточным жировым слоем, чаще всего у женщин.
На его долю выпадает до 50% всех заболеваний. Болезнь часто даёт рецидивы. При болезни Вебера Крисчена узлы и бляшки располагаются на ягодицах, бёдрах, молочных железах, животе, спине, верхней области рук. Узлы достигают больших размеров (до 5 см) и могут сливаться в большие конгломераты. Причина болезни не выяснена.
На фото: панникулит Вебера Крисчена.
Вторичный панникулит
Так же часто наблюдается вторичный панникулит, обусловленный различными болезнями, действием некоторых лекарств, криотерапией. В этом случае П. выступает как последствие болезней или каких-то факторов.
Что вызывает панникулит
Чаще всего к панникулиту приводят:
- аутоиммунные заболевания соединительных тканей (красная волчанка, васкулиты — узелковый периартериит, б. Хортона и др.);
- системный артрит;
- нарушения жирового обмена;
- крайняя стадия ожирения;
- заболевания органов (панкреатит, подагра, почечная недостаточность, гепатит, диабет, нефрит);
- инфекционные и вирусные заболевания (стафилококковая и стрептококковая инфекция, грибковые поражения, сифилис);
- злокачественные процессы (лейкозы, опухоли мягких тканей);
- лимфаденит;
- травматические поражения кожи;
- образование послеожоговых и послеоперационных рубцов;
- пластические операции (в частности, неудачно выполненная липосакция);
- применение некоторых схем лечения и медицинских препаратов:
- например, лечение холодом;
- применение пентазоцина или меперидина;
- длительная терапия кортикостероидами (панникулит здесь может проявляться в виде синдрома отмены);
- наследственные и врождённые заболевания (врождённая красная волчанка, легочная недостаточность, недостаток альфа-антитрипсина и др.);
- пониженный иммунитет на почве СПИДа, химиотерапии и др. причин;
- внутривенный прием наркотиков.
Классификация по форме течения
Панникулит имеет разные формы течения: острую, подострую и рецидивную.
- В острой форме панникулита яркие клинические проявления: жар, миалгия и артралгия, висцеральная симптоматика с признаками почечных и печеночных патологий.
- Подострый панникулит имеет более мягкие симптомы. Он сопровождается началом деструктивных процессов в подкожном слое.
- Рецидивный П. возникает при хронической форме, в которую переходит невылеченная болезнь. Проявляет себя периодическим вспышками болезни, после которых наступает ремиссия (период нормального самочувствия).
Классификация по клиническим признакам
Клинически различают четыре формы:
- узловую (в виде единичных узлов мелких и крупных узлов розового, красного, фиолетового цвета);
- бляшечную (множественные бугристые узлы синюшного или багрового оттенка образуют бляшки, расположенные на туловище и конечностях);
- воспалительно-инфильтративную (в подкожном слое возникают абсцессы, которые проникают в более глубокие слои и органы);
- висцеральную, при которой могут поражаться жировые ткани печени, поджелудочной, почек, кишечника и других органов.
Панникулит может иметь смешанную форму течения, при которых узловая форма перетекает в бляшечную и далее в воспалительно-инфильтративную.
Классификации по причинам
Некоторые характерные виды панникулита имеют свои специфические названия по причинам, их вызвавшим:
- Так, панникулит, вызванный лечением, операциями, медицинскими препаратами или наркотиками, называется искусственным П.
- Аутоиммунными патологиями соединительных тканей — иммунологическим.
- Красной волчанкой — волчаночным.
- Подагрой, почечной недостаточностью, приёмом препаратов, превышающих кристаллизацию — кристаллическим.
- Панкреатитом — ферментативным П.
- Наследственными заболеваниями — наследственным панникулитом.
Мезентериальный панникулит
Отдельной редкой разновидностью висцерального П. является мезентериальный панникулит, приводящий к рубцеванию брыжейки — двойной тонкой оболочки, которая покрывает все петли кишечника, прикрепляет их к задней стенке брюшной полости, не допуская перекручивания.
Панникулит обычно является следствием воспалительного процесса в ЖКТ, может привести к тромбозу сосудов и некрозу тканей тонкого кишечника. Наблюдается эта патология нечасто, что является её причиной, доподлинно неизвестно.
Панникулит шеи и позвоночника
Вызывать его могут:
- анкилозирующий спондилоартрит;
- инфекционный спондилит (на почве стрептококкового тонзиллита, ангины, дифтерии, туберкулеза и др. инфекций);
- миозит;
- опухоли позвоночника с метастазами в подкожные ткани;
- травмы и операции.
Но панникулит шеи и позвоночника во врачебной практике достаточно редкие, хотя и очень опасные заболевания.
Волчаночный панникулит
Сочетает в себе типичные симптомы панникулита со специфическим дерматозом при дискоидной красной волчанкой: узлы, бляшки и инфильтраты развиваются на фоне розово-красной шелушащейся эритематозной сыпи.
Для волчаночного панникулита свойственно тяжелое течение с поражением соединительных тканей, суставов и органов.
Стадии панникулита
- В первой стадии П. (воспалительной) в тканях кожи и жира скапливается жидкостный инфильтрат, что проявляется отечностью и симптомами обострения.
- Во второй подострой стадии гистология выявляет некротические участки в подкожном жировом слое, гистиоцитарный фагоцитоз.
- Третья стадия П. проявляет себя образованием: рубцов и спаек; полостей, наполненных жидкостью и коллагеном; кальциевыми подкожными отложениями.
Симптомы панникулита
Рассмотрим клинические признаки при разных формах течениях и видах П.
Острый и подострый панникулит
Острый панникулит напоминает по симптомам ОРВИ, приступ ревматоидного или инфекционного артрита:
- температура больного внезапно вырастает до высоких значений;
- наблюдается головная, мышечная и суставная боли;
- возможны тошнота, рвота, нарушения сна.
Дифференцировать П. от других болезней можно по кожным признакам:
- на коже появляются узлы размером от 5 до 35 мм, наполненные жидкостью и гноем;
- на месте вскрытого и зажившего узла образуются втяжные рубцы и пятна бордового, красноватого, синеватого цвета;
- постепенно узлов становится все больше, и они формируются в бугристые бляшки;
- пятна очень долго не проходят;
- со временем при хроническом П. бляшки переходят в инфильтраты.
Когда отеки узлов уменьшаются, симптомы обострения проходят. Инструментальная диагностика позволяет определить изменение структуры подкожного слоя: кожную атрофию и фиброз жировой ткани. Это симптомы, характерные для подострой стадии.
Хронический рецидивный панникулит
В состоянии ремиссии симптомы общего плохого самочувствия отсутствуют. Новая вспышка П. манифестирует такими же клиническими признаками, как и острый панникулит. Но обострение при хроническим панникулите протекает более тяжёло, так как на этой стадии уже возможны висцеральные симптомы, связанные с поражением тканей печени, сердца, селезёнки, лёгких и др. органов. Наблюдаются:
- гепатомегалия и спленомегалия;
- нарушения сердечного ритма;
- дыхательная недостаточность;
- изменения гемограммы (понижение лейкоцитов, эозинофилия, умеренное увеличение СОЭ).
Образовавшиеся узлы сдавливают, нервные, кровеносные и лимфатические сосуды, приводя к болям, нарушениям кровоснабжения и лимфостазам — отекам в патологических областях из-за плохой циркуляции лимфы.
Инфильтративная и пролиферативная форма П., часто наблюдаемая при онкологических патологиях характеризуется быстрым ростом узлов, их распадом, поражением органов, слабостью больного.
Хронический рецидивирующий панникулит имеет неблагоприятный прогноз, так как рано или поздно приводит к сепсису, гангрене конечностей, циррозу печени и к другим поражениям жизненно важных органов.
Мезентериальный панникулит: симптомы
Для мезентериального панникулита характерны:
- частые боли различной интенсивности в кишечнике;
- при обострении высокая температура;
- тошнота, рвота после приёма пищи;
- похудение.
Поставить правильный диагноз при этом виде П. при помощи рентгена и даже компьютерной томографии часто не удаётся. Обычно подозревают совсем другие заболевания: рак, спайки кишечника, язву, энтероколит и др.
Симптомы шейного панникулита
Шейный панникулит хоть редкое, но весьма опасное заболевание, так как может в запущенной форме привести к сдавливанию позвоночной артерии, развитию ишемии и необратимым изменениям мозга.
Заподозрить шейный панникулит можно при следующих симптомах:
- острые боли и отеки в шее на фоне высокой температуры;
- ограничение подвижности шейного отдела;
- бугристая кожная поверхность, пятна, втяжения кожи в шейной области;
- головные боли, головокружения;
- темнота в глазах, плавающие предметы в зрительном поле;
- нарушения слуха;
- расстройства памяти, умственных способностей и другие явления деменции.
Ещё одно осложнение шейного панникулита — инфильтративное воспаление оболочек спинного мозга, развитие восходящей инфекции и менингит. В этом случае П. развивается стремительно и быстро приводит к летальному исходу.
Диагностика и лечение панникулита
Панникулит из-за своего полиморфизма обследуется у целого ряда специалистов: терапевтов, дерматологов, ревматологов, хирургов, гастроэнтерологов и т. д. Начинать обследование необходимо у терапевта.
Лабораторное и инструментальное обследование
Назначаются:
- лабораторные анализ (общая гемограмма крови, бактериологический анализ, печеночные, панкреатические пробы, анализы мочи, иммунологические анализы);
- УЗИ органов, рентген, КТ или МРТ;
- биопсия подкожных тканей с последующей гистологией.
При волчаночном панникулите берут анализы:
- антинуклеарный фактор;
- уровень комплемента (на активность белков сыворотки);
- на антитела (специфические иммуноглобулины).
Лечение консервативное и хирургическое
Лечение панникулита должно быть комплексным:
- противоинфекционная, антивоспалительная и противоотечная терапия (антибиотики пенициллиновой группы или ШСД, НПВС, антивирусные препараты, глюкокортикостероды, циклофосфан);
- хирургическое удаление узлов, вызывающих компрессию сосудов;
- вскрытие и удаление абсцессов, гнойников, флегмон с промыванием полостей дезинфицирующими растворами;
- дезинтоксикация (прием сорбентов, переливание плазмы);
- антисупрессанты, если причина панникулита — аутоиммунное заболевание;
- гепатопротекторы;
- гемодиализ;
- физиотерапия (УФО, УВЧ, УВТ, лазерная терапия);
- витаминотерапия и др. методы.
Поведение больного при панникулите
Пациенту с панникулитом необходимо:
- много пить;
- соблюдать постельный режим в период обострений;
- придерживаться диеты, ограничивающей жирную, соленую, белковую, жареную пищу;
- кушать много овощей и фруктов;
- отказаться от алкоголя и курения;
- следить за своим весом;
- постоянно наблюдаться у врача.
Выполнение всех этих условий при панникулите улучшит прогноз и приведет к выздоровлению.
Оценка статьи:
Загрузка…
Источник
Все материалы
Клинические протоколы МЗ РК
ҚР ДСӘДМ клиникалық хаттамалар
Клинические рекомендации МЗ РФ
Клинические протоколы МЗ РБ
Международные клинические руководства
Обзорные статьи по заболеваниям
- Ещё
Клинические протоколы МЗ РК — 2020
Клинические протоколы МЗ РК — 2019
Клинические протоколы МЗ РК — 2018
Клинические протоколы МЗ РК — 2017
ҚР ДСӘДМ клиникалық хаттамалар — 2017
Клинические протоколы МЗ РК — 2016
Клинические протоколы МЗ РК — 2015
Клинические протоколы МЗ РК — 2014
ҚР ДСӘДМ клиникалық хаттамалар — 2014
Клинические протоколы МЗ РК — 2013
Архив — Клинические протоколы МЗ РК — 2012 (Приказы №883, №165)
Архив — Клинические протоколы МЗ РК (Протокол №8 от 17.04.2012 г., Экспертный совет МЗ РК)
Архив — Клинические протоколы МЗ РК — 2010 (Приказ №239)
Архив — Клинические протоколы МЗ РК — 2007 (Приказ №764)
Архив — Аурулардың диагностикасы және емдеу хаттамалары (Приказ №764, 2007, №165, 2012)
Архив — Протоколы диагностики и лечения Министерства здравоохранения Республики Казахстан (2006, устар.)
Клинические протоколы (Беларусь)
Клинические рекомендации РФ (Россия) 2013-2017
Клинические рекомендации РФ (Россия) 2018-2020
Международные клинические руководства для использования в РК
Источник
