Болезнь олье код мкб
Рубрика МКБ-10: Q78.4
МКБ-10 / Q00-Q99 КЛАСС XVII Врожденные аномалии пороки развития, деформации и хромосомные нарушения / Q65-Q79 Врожденные аномалии пороки развития и деформации костно-мышечной системы / Q78 Другие остеохондродисплазии
Определение и общие сведения[править]
Болезнь Оллье
Синонимы: Дисхондроплазия, энхондроматоз
Болезнь Оллье — врожденный диспластический процесс, характеризуемый нарушением энхондрального окостенения с сохранением (преимущественно в метафизе или диафизе) множественных очагов необызвествленного хряща, способных увеличиваться по мере роста организма.
Первое клинико-рентгенологическое описание больного с дисхондроплазией, появившееся в 1897 г., принадлежит русскому врачу М.Г. Агаджанову. В 1899 г. болезнь описал французский хирург L.X. Ollier, в честь которого она и получила свое название.
Эпидемиология
Заболеваемость составляет 1 на 100 000 населения.
Этиология и патогенез[править]
При болезни Оллье нарушается трансформация эмбрионального хряща в костную ткань. Пролиферирует энхондральный хрящ, вероятно, вполне нормально, но дальнейшего обызвествления и окостенения развивающегося хряща во время роста кости в длину не происходит, в связи с чем в метадиафизах длинных трубчатых костей остаются неокостеневшие хрящевые массы.
Предположительный тип наследования — аутосомно-доминантный с неполной пенетрантностью. Ген картирован в локусе 3р22-р21.1.
Клинические проявления[править]
Время появления первых признаков заболевания варьирует от 2 до 10 лет. Основные клинические проявления — деформации и укорочения пораженных сегментов скелета.
Наибольшим изменениям подвергается скелет нижних конечностей, в первую очередь оба метафиза большеберцовой кости, затем метафизы бедра с преобладанием изменений в его дистальном конце. В гораздо меньшей степени поражаются проксимальный метафиз плеча и дистальные концы костей предплечья, а также оба метафиза малоберцовой кости. В малых трубчатых костях (фаланги пястных и плюсневых костей) изменению подвергаются и средние трети диафизов. Патологический процесс может захватывать тазовые кости, меньше вовлекаются лопатки и ребра. В тяжелых случаях заболевание затрагивает и короткие губчатые кости, например пяточную, таранную и др. Интактными всегда остаются череп, позвоночник и ключицы Изменения обычно двусторонние, но асимметричные и включают укорочение и деформацию конечностей, в том числе лучевую и локтевую косорукость, ульнарную девиацию запястья, варусные и вальгусные деформации на уровни коленных и голеностопных суставов, утолщение и ограничение подвижности пальцев.
Различают три формы болезни Оллье — диспластическую, опухолевидную и смешанную.
• При диспластической форме укорочение сегментов не превышает 5-6 см, а осевое искривление — 10-15°. Рентгенологическая картина характеризуется наличием очагов хондроматоза, исходящих от ростковой пластины в метафизарный отдел в виде лентовидных просветлений на фоне неизмененной костной структуры. Грубых изменений формы пораженных костей при этом
не бывает. Ростковая пластина в местах прилегания очагов хондроматоза незначительно истончена и деформирована.
• При опухолевой форме укорочение сегмента более выраженное и составляет от 10 до 18 см, осевая деформация не превышает 15-20°. Обнаруживают деформацию метафизарных отделов за счет разрастания очагов хондроматоза. Нарушается функция смежных суставов, появляется нестабильность связочного аппарата. На рентгенограммах обнаруживают булавовидные утолщения метафизарных отделов за счет разрастания очагов хондроматоза. Патологическая хрящевая ткань распространяется практически по всему диаметру кости. Очаги имеют неоднородную структуру. В ряде случаев на рентгенограммах на фоне очагов выявляют точечные вкрапления оссифицируемой костной ткани. Кортикальный слой в местах прилегания патологического хряща резко истончен, на отдельных участках он разрушен с образованием козырька и выходом хрящевых масс за пределы кости. Ростковая пластинка резко истончена и деформирована на всем протяжении. Эпифизы имеют неправильную форму.
• При смешанной форме поражения наблюдается укорочение сегмента от 6 до 10 см с осевой деформацией 25° и более, развивается нестабильность связочного аппарата, избыточная подвижность в суставе.
Рентгенологическая картина характеризуется чередованием различных по форме и размерам очагов хондроматоза с участками неизмененной кости. Нередко на фоне очагов хондроматоза выявляют участки оссификации. При краевом расположении очагов истончается кортикальная пластинка, в отдельных случаях она разрушается, что сопровождается выходом хрящевых масс за пределы кости. Ростковые пластины истончены и деформированы на значительном участке. В ряде случаев деформируются эпифизы.
Отдельно выделяют акроформу болезни Оллье, сопровождаемую поражением только фаланг пальцев кистей и стоп, пястных и плюсневых костей. Из всех форм болезни Оллье на акроформу приходится 13%. Клиническая картина акроформы болезни Оллье достаточно характерна. Сначала появляется легкая припухлость в области фаланг пальцев кистей или стоп, со временем пораженные сегменты кистей или стоп деформируются. В начале заболевания функции смежных суставов не страдают, однако позже появляется и нарастает ограничение движений в одном или нескольких суставах.
Энхондроматоз: Диагностика[править]
При рентгенологическом обследовании выявляют энхондромы и экхондромы.
• Энхондромы характеризуются центральной локализацией очага. Сам очаг имеет неровные, но четкие контуры. Постепенно он увеличивается, кортикальный слой истончается, но полностью не разрушается. Появляется легкое вздутие кости, костно-мозговой канал не прослеживается.
• Экхондромы характеризуются эксцентричной локализацией очага. При этом очень быстро и значительно истончается кортикальный слой с одной стороны, что сопровождается вздутием пораженной кости. В дальнейшем на определенном участке кортикальная пластинка не прослеживается, т.е. разрушается полностью. Отдавленная кортикальная пластинка представляет собой выступающий шип, формируя псевдокозырек Кодмана. Искривляется ось пораженной кости.
Дифференциальный диагноз[править]
Энхондроматоз: Лечение[править]
Показаниями к оперативному лечению служат разрастания хрящевой ткани, деформирующие кость и смежный сустав, деформации и укорочение сегментов, угроза озлокачествления или произошедшее озлокачествление хрящевых узлов.
При поражении кистей и стоп хирургическое лечение показано в случае утолщения пястных, плюсневых костей и фаланг пальцев до развития вторичных искривлений и опухолевидных разрастаний, уродующих кисти и стопы и снижающих их функциональные возможности. Производят этапные краевые резекции пораженных костей с замещением дефектов различными аллотрансплантатами. При рецидивах операции повторяют. Аналогичный подход используют при наличии патологических очагов в лопатках и костях таза.
Множественные деформации конечностей с их укорочением возникают вследствие поражения проксимальных и дистальных метафизов. Поскольку все очаги эмбрионального хряща удалить невозможно из-за их многочисленности, большинство операций при дисхондроплазии носит паллиативный характер.
Общими показаниями к использованию компрессионно-дистракционного осте-осинтеза при лечении больных с дисхондроплазией служат укорочение бедра и голени более 5 см, укорочение плеча более 6 см, наличие осевой деформации свыше 10°.
Удлинение в зоне остеотомии через очаг хондроматоза проводят при диспластической и смешанной форме поражения с преобладанием костной ткани, а также при опухолевидной форме поражения в случаях сохранности кортикальных пластинок.
Лечение больных с деформациями предплечья по типу локтевой косорукости зависит от тяжести поражения. При I степени тяжести проводят удлинение локтевой кости путем Z-образной остеотомии и дозированной дистракции, при II степени тяжести выполняют удлинение укороченной локтевой кости и корригирующую остеотомию лучевой кости, при III степени тяжести удлиняют локтевую кость, вправляют вывих головки лучевой кости, проводят корригирующую остеотомию лучевой кости.
Коррекцию деформаций предплечья по типу лучевой косорукости проводят путем удлинения лучевой кости в зоне ее остеотомии с корригирующей остеотомией локтевой кости.
При лечении деформаций и укорочений верхних и нижних конечностей используют аппараты Илизарова и спице-стержневые аппараты.
Особенность дисхондроплазии в том, что рецидивы деформаций и укорочений развиваются всегда, и этапное оперативное лечение должно завершаться ко времени естественной остановки роста больного.
При дисхондроплазии отдельный узел или несколько очагов могут сразу или последовательно озлокачествляться. Озлокачествление проявляется болью и бурным ростом очага. При угрозе озлокачествления проводят сегментарную резекцию кости в пределах здоровых тканей с последующей костной пластикой.
Больным дисхондроплазией необходимо постоянное динамическое наблюдение.
Профилактика[править]
Прочее[править]
Синдром Маффуччи
Синдром Маффуччи является очень редким генетическим расстройством формирования кожи и костей, характеризуется наличием множества энхондром, что приводит к деформациям костей, в сочетании с темными, неправильной формы гемангиомам или реже лимфангиомам.
Источники (ссылки)[править]
Ортопедия [Электронный ресурс] : национальное руководство / Под ред. С.П. Миронова, Г.П. Котельникова — 2-е изд., перераб. и доп. — М. : ГЭОТАР-Медиа, 2013. — https://www.rosmedlib.ru/book/ISBN9785970424483.html
https://www.orpha.net
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
Исключены:
- отдельные состояния, возникающие в перинатальном периоде (P00-P96)
- болезни височно-нижнечелюстного сустава (K07.6)
- некоторые инфекционные и паразитарные болезни (A00-B99)
- синдром сдавления (T79.6)
- осложнения беременности, родов и послеродового периода (O00-O99)
- врожденные аномалии, деформации и хромосомные нарушения (Q00-Q99)
- болезни эндокринной системы, расстройства питания и нарушения обмена веществ (E00-E90)
- травмы, отравления и некоторые другие последствия воздействия внешних причин (S00-T98)
- новообразования (C00-D48)
- симптомы, признаки и отклонения от нормы, выявленные при клинических и лабораторных исследованиях, не классифицированные в других рубриках (R00-R99)
Этот класс содержит следующие блоки:
- M00-M25 Артропатии
- M00-M03 Инфекционные артропатии
- M05-M14 Воспалительные полиартропатии
- M15-M19 Артрозы
- M20-M25 Другие поражения суставов
- M30-M36 Системные поражения соединительной ткани
- M40-M54 Дорсопатии
- M40-M43 Деформирующие дорсопатии
- M50-M54 Другие дорсопатии
- M60-M79 Болезни мягких тканей
- M60-M63 Поражения мышц
- M65-M68 Поражения синовиальных оболочек и сухожилий
- M70-M79 Другие поражения мягких тканей
- M80-M94 Остеопатии и хондропатии
- M80-M85 Нарушения плотности и структуры кости
- M86-M90 Другие остеопатии
- M91-M94 Хондропатии
- M95-M99 Другие нарушения костно-мышечной системы и соединительной ткани
Звездочкой отмечены следующие категории:
- M01* Прямое инфицирование сустава при инфекционных и паразитарных болезнях, классифицированных в других рубриках
- M03* Постинфекционные и реактивные артропатии при болезнях, классифицированных в других рубриках
- M07* Псориатические и энтеропатические артропатии
- M09* Ювенильный артрит при болезнях, классифицированных в других рубриках
- M14* Артропатии при других болезнях, классифицированных в других рубриках
- M36* Системные поражения соединительной ткани при болезнях, классифицированных в других рубриках
- M49* Спондилопатии ткани при болезнях, классифицированных в других рубриках
- M63* Поражения мышц при болезнях, классифицированных в других рубриках
- M68* Поражения синовиальных оболочек и сухожилий при болезнях, классифицированных в других рубриках
- M73* Поражения мягких тканей при болезнях, классифицированных в других рубриках
- M82* Остеопороз при болезнях, классифицированных в других рубриках
- M90* Остеопатии при болезнях, классифицированных в других рубриках
ЛОКАЛИЗАЦИЯ КОСТНО-МЫШЕЧНОГО ПОРАЖЕНИЯ
В классе XIII для обозначения локализации поражения введены дополнительные знаки, которые могут факультативно использоваться с соответствующими подрубриками. Поскольку место распространения или специальная адаптация могут варьироваться в количестве используемых цифровых характеристик, предполагается, что дополнительная подклассификация по локализации должна быть помещена в идентифицируемую отдельную позицию (например, в дополнительный блок). Различные подклассификации, используемые при уточнении повреждения колена, дорсопатиях или биомеханических нарушениях, не классифицированных в других рубриках, приведены в M23, в M40-M43 и в M99 соответственно
- 0 Множественная локализация
- 1 Плечевая область
- Ключица,
- акромиально-ключичный сустав,
- лопатка,
- плечевой сустав,
- грудино-ключичный сустав
- 2 Плечо
- Плечевая кость
- Локтевой сустав
- 3 Предплечье
- Лучевая кость
- Лучезапястный сустав,
- локтевая кость
- 4 Кисть
- Запястье,
- Суставы между этими костями
- пальцы,
- пясть
- 5 Тазовая область и бедро
- Ягодичная область
- Тазобедренный сустав,
- крестцо-подвздошный сустав
- бедренная кость,
- таз
- 6 Голень
- Малоберцовая кость,
- большеберцовая кость
- Коленный сустав
- 7 Голеностопный сустав и стопа
- Голеностопный сустав,
- Плюсна,
- предплюсна,
- другие суставы стопы пальцы стопы
- 8 Другие
- Голова, шея, ребра, череп, туловище, позвоночник
- 9 Локализация неуточненная
последние изменения: январь 2004
Следующие дополнительные пятые знаки, обозначающие локализацию поражения, даны для факультативного использования с соответствующими рубриками блока «Дорсопатии», исключая рубрики M50 и M51; см. также примечание в разделе M00-M99.
- 0 Множественные отделы позвоночника
- 1 Область затылка, первого и второго шейных позвонков
- 2 Область шеи
- 3 Шейно-грудной отдел
- 4 Грудной отдел
- 5 Пояснично-грудной отдел
- 6 Поясничный отдел
- 7 Пояснично-крестцовый отдел
- 8 Крестцовый и крестцово-копчиковый отдел
- 9 Неуточненная локализация
Источник
Содержание
- Описание
- Дополнительные факты
- Симптомы
- Диагностика
- Причины
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Болезнь Келера.
Болезнь Келера
Описание
Болезнь Келера. Хроническое дистрофическое заболевание костей стопы, приводящее к их асептическому некрозу. Заболевание может протекать с поражением ладьевидной кости (болезнь Келера I) или плюсневых костей (болезнь Келера II). Болезнь Келера проявляется отечностью и болями в стопе в области пораженной кости, усилением болевого синдрома при ходьбе и его прогрессированием с течением времени, изменением походки и хромотой при одностороннем поражении. Характерным признаком является отсутствие воспалительных изменений пораженной области. Диагностика заболевания основывается на данных рентгенологического исследования. Лечение состоит в снятии нагрузки с пораженной стопы путем ее иммобилизации и последующей восстановительной терапии (лечебная гимнастика, физиотерапия, массаж).
Дополнительные факты
Заболевание, описанное Келером в 1908 году, получило название болезнь Келера I. Оно представляет собой асептический некроз ладьевидной кости, в то время как в травматологии известна также болезнь Келера II — асептический некроз головок костей плюсны. Дегенеративно-дистрофические процессы в костной ткани, лежащие в основе болезни Келера, послужили основанием для ее причисления к группе остеохондропатий, куда также входят болезнь Кальве, болезнь Тиманна и болезнь Шляттера. Болезнь Келера встречается в основном в детском возрасте. Наиболее часто болезнь Келера I наблюдается у мальчиков от 3 до 7 лет, а болезнь Келера II — у девочек 10-15 лет.

Болезнь Келера
Симптомы
Симптомы болезни Келера I.
Болезнь Келера I характеризуется появлением на тыльной стороне стопы ближе к ее внутреннему краю припухлости, обусловленной отечностью тканей этой области. Отсутствие покраснения кожи и местного повышения температуры в области отека свидетельствует в пользу невоспалительного характера происходящих изменений. Отмечается болезненность пораженной области при прощупывании и при нагрузке на стопу, утомляемость ребенка при ходьбе. Чтобы избежать боли при ходьбе, дети, имеющие болезнь Келера, ставят ногу с упором на наружный край стопы. Может наблюдаться хромота. Со временем боль усиливается и приобретает постоянный характер, не исчезая даже при полном покое. Болезнь Келера I длится в среднем около года и может привести к стойкой деформации ладьевидной кости.
Симптомы болезни Келера II.
Болезнь Келера II проявляется припухлостью и болезненностью в области пораженной плюсневой кости. Чаще всего встречается поражение II и III плюсневых костей. Возможен двусторонний характер патологических изменений. При этом симптомы воспаления не наблюдаются. Болезнь Келера II начинается с появления неинтенсивного болевого синдрома, поначалу проявляющегося лишь при нагрузке на передние отделы стопы. Характерно усиление боли при прощупывании пораженной области и во время ходьбы, особенно по неровному грунту или в обуви со слишком тонкой и мягкой подошвой. Со временем пациенты жалуются на то, что боль в стопе становиться постоянной, более интенсивной и сохраняется даже в покое. Отмечается укорочение пальца, который примыкает к головке подвергшейся некрозу плюсневой кости. Объем движений в суставе, сформированном пораженной плюсневой костью, ограничивается. Болезнь Келера II протекает в среднем в течение 2-3 лет.
Боль в голеностопе.
Диагностика
Диагностика болезни Келера I.
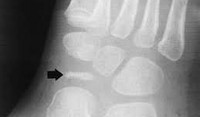
Болезнь Келера I диагностируется рентгенологически. На рентгенограммах стопы в начале заболевания отмечается остеопороз ладьевидной кости, вызванный асептическим разрушением ее губчатого вещества. Затем выявляется уплотнение точек окостенения, сплющивание и уплотнение ладьевидной кости. Еще позже наблюдается дефрагментация ладьевидной кости, т. Е. Ее распад на отдельные костные фрагменты в результате прогрессирования некротического процесса.
Диагностика болезни Келера II.
Диагностика заболевания основана на рентгенологическом исследовании стопы, в ходе которого выявляются патологические изменения в головке пораженной плюсневой кости. В зависимости от срока заболевания может наблюдаться остеопороз, уплотнение и деформация головки плюсневой кости, ее патологический перелом и дефрагментация.
Причины
Как и этиология других остеохондропатий факторы, вызывающие болезнь Келера, пока окончательно не изучены. Большинство исследователей склонны считать основной причиной некротических изменений костной ткани нарушение ее питания за счет расстройства местного кровоснабжения. Нарушения васкуляризации кости в свою очередь могут быть обусловлены врожденными особенностями кровообращения этой области, наличием поперечного или продольного плоскостопия, ношением неудобной или слишком тесной обуви, повторными травмами: ушибами, подвывихами или вывихами стопы, переломами костей стопы Роль благоприятствующих факторов в развитии болезни Келера могут играть различные обменные нарушения и эндокринопатии (гипотиреоз, сахарный диабет, ожирение).
Профилактика
Предупредить болезнь Келера у ребенка поможет правильный подбор обуви, которая должна соответствовать размеру ноги, быть удобной и не слишком жесткой. Следует избегать травм стопы, а при их получении незамедлительно обращаться к травматологу и следовать всем его рекомендациям. Поскольку болезнь Келера связана с плоскостопием, то его своевременное лечение также имеет профилактическое значение.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
