Болезнь мошковица код мкб
Рубрика МКБ-10: M31.1
МКБ-10 / M00-M99 КЛАСС XIII Болезни костно-мышечной системы и соединительной ткани / M30-M36 Системные поражения соединительной ткани / M31 Другие некротизирующие васкулопатии
Определение и общие сведения[править]
Термином «тромботические микроангиопатии» обозначают патологические состояния, характеризующиеся тромбоцитопенией, микроангиопатической гемолитической анемией и распространенным тромбозом мелких кровеносных сосудов всего тела, следствием чего является прогрессирующее повреждение и недостаточность различных органов.
В основе патологического процесса — хроническая комплементзависимая активация тромбоцитов, эндотелиальных клеток и лейкоцитов с отеком эндотелия, субэндотелиальным отеком, образование микротромбов в микрососудах с ишемией тканей. При продолжении агрегации циркулирующих тромбоцитов с образованием инициальных микротромбов снижается определяемое в крови количество тромбоцитов. Микроангиопатический гемолиз сопровождается снижением гемоглобина, повышением уровня ЛДГ (лактатдегидрогеназа), снижением уровня гаптоглобина, появлением в циркуляции фрагментированных клеток, шизоцитов.
Особое внимание в этой группе заболеваний уделяется тромботической тромбоцитопенической пурпуре (ТТП, болезнь Мошковица) и атипичному ГУС (гемолитико-уремический синдром) — (аГУС), которые много лет расценивались как одно заболевание или разделялись по основным клиническим симптомам, которые могут быть вариабельны.
Тромботическая тромбоцитопеническая пурпура и аГУС (атипичный гемолитико-уремический синдром) — это возникающие остро состояния, опасные для жизни и требующие неотложной диагностики и терапии. Оба состояния характеризуются тяжелой тромботической микроангиопатией, гемолизом и тромбоцитопенией, но, имея много сходных проявлений, они различаются по патогенетическим механизмам, особенностям течения и подходу к терапии.
Тромботическая тромбоцитопеническая пурпура
Синонимы: болезнь Мошковица, ТТП
Тромботическая тромбоцитопеническая пурпура представляет собой агрессивную и опасную для жизни форму тромботической микроангиопатии, характеризуется выраженной периферической тромбоцитопенией, микроангиопатической гемолитической анемией и полиорганной недостаточностью переменной степенью тяжести. Выделяют врожденную и приобретенного (идиопатическую) тромботическую тромбоцитопеническую пурпуру.
Тромботическая тромбоцитопеническая пурпура (ТТП) — редкое заболевание с частотой около 4 случаев на 1 млн населения.
Этиология и патогенез[править]
Тромботическая тромбоцитопеническая пурпура является результатом дефицита ADAMTS13 (A distintegrin and metalloprotease with thrombospondin type 1 motif 13) — белка плазмы крови металлопротеазы, необходимой для фрагментации-расщепления мультимеров фВ. При тяжелом дефиците ADAMTS13 (≤5%) не происходит отщепления белка фВ с поверхности эндотелиальных клеток, что вызывает агрегацию тромбоцитов и образование микротромбов и ведет к обструкции мелких сосудов и ишемии (системная TMA).
В случаях идиопатической ТТП причиной снижения уровня ADAMTS13 являются анти-ADAMTS13 аутоантитела (IgG). При врожденной ТТП дефицит ADAMTS13 вызван гомозиготными или двойными гетерозиготными мутациями в 2 аллелях гена ADAMTS13 (9q34), а режим наследования является аутосомно-рецессивным.
Образование множественных микротромбов — основа патофизиологии тромботической тромбоцитопенической пурпуры.
Клинические проявления[править]
У большинства больных идиопатической ТТП развивается единственный острый эпизод болезни, который не рецидивирует в случае успешной терапии. Продромальный период при ТТП, как правило, протекает в виде гриппоподобного синдрома, в редких случаях — в виде диареи. Развернутая клиническая картина ТТП представлена пентадой признаков: тромбоцитопенией, микроангиопатической гемолитической анемией, поражением ЦНС, нарушением функции почек, лихорадкой. Для больных ТТП характерна выраженная тромбоцитопения (менее 30 тыс. тромбоцитов в 1 мкл крови), обусловленная системным потреблением тромбоцитов за счет тромбообразования в микроциркуляторном русле многих органов. В результате этого развивается геморрагический синдром — кожная пурпура, которая может сочетаться с носовыми, маточными, желудочно-кишечными кровотечениями. У части больных заболевание протекает с высокой лихорадкой. Озноб или гектический характер лихорадки требуют исключения сепсиса.
Поражение ЦНС — основной симптом ТТП. В дебюте болезни чаще всего отмечают интенсивные головные боли, сонливость, заторможенность, иногда нарушения сознания, которые сочетаются с очаговыми неврологическими симптомами. В большинстве случаев эти симптомы нестойки и исчезают в течение 48 ч. У 10% больных поражение головного мозга прогрессирует, приводя к развитию мозговой комы.
Поражение почек проявляется умеренным мочевым синдромом (протеинурия не более 1-2 г/с, скудный мочевой осадок), тяжелой артериальной гипертензией. У некоторых больных отмечают выраженную микрогематурию с эритроцитарными цилиндрами. Нарушение функции почек наблюдают у 40-80% больных. Однако олигурическое ОПП, требующее срочного проведения ГД, развивается редко. ХПН у больных, перенесших ТМА, определяют как снижение СКФ менее 40 мл/мин, сохраняющееся через год после острого эпизода, и констатируют почти у 25% больных.
Наряду с поражением ЦНС и почек у большинства больных наблюдают поражение сердца, легких, поджелудочной железы, селезенки и надпочечников. Наиболее часто при ТТП поражается сердце, что обусловлено тромбообразованием в микроциркуляторном русле миокарда. Эти нарушения приводят к развитию некоронарогенного некроза миокарда во время острого эпизода ТМА более чем у 15% больных, что значительно ухудшает прогноз. Возможны также нарушения ритма и проводимости, внезапная смерть вследствие окклюзии сосудов, питающих проводящую систему сердца. Примерно у 10% больных с ТТП развивается острая сердечная недостаточность.
Около 30% больных с выраженным дефицитом ADAMTS13 имеют рецидивирующее течение ТТП. Наиболее высок риск рецидива в первый год после купирования острого эпизода ТМА.
Тромботическая микроангиопатия: Диагностика[править]
Основа современной диагностики тромботической тромбоцитопенической пурпуры — определение сниженной активности ADAMTS13 (<10%). Единственная подгруппа больных с относительно сохранной активностью ADAMTS13 — панкреатит-ассоциированная ТТП.
Дифференциальный диагноз[править]
Тромботическая микроангиопатия: Лечение[править]
Поскольку тромботической тромбоцитопенической пурпуры — жизненно опасное состояние с быстрой прогрессией и развитием тяжелых необратимых осложнений, сразу после постановки диагноза необходимо решить вопрос о возможности проведения обменного переливания плазмы. Целью процедуры является увеличение числа тромбоцитов за счет повышения уровня ADAMTS13, присутствующего в плазме, защита внутренних органов от повреждений.
Наличие геморрагических осложнений (в частности, гематурии), неврологических и кардиальных симптомов свидетельствует о тяжелом течении заболевания и необходимости неотложной терапии. Более чем 10% пациентов с ТТП требуются интубация и проведение искусственной вентиляции легких (ИВЛ).
Положительные результаты дает терапия ритуксимабом в стандартных дозах.
В случаях ТТП, ассоциированной с ВИЧ-инфекцией, беременностью, приемом лекарственных препаратов, основой терапии является плазмообмен.
Смертность при острой тромботической тромбоцитопенической пурпуре может достигать 10-20%.
Профилактика[править]
Прочее[править]
Источники (ссылки)[править]
Гематология [Электронный ресурс] : национальное руководство / под ред. О.А. Рукавицына — М. : ГЭОТАР-Медиа, 2015. — https://www.rosmedlib.ru/book/ISBN9785970433270.html
Нефрология [Электронный ресурс] : Национальное руководство. Краткое издание / гл. ред. Н.А. Мухин. — М. : ГЭОТАР-Медиа, 2016.
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
- Каплацизумаб
- Преднизолон
Источник
Тромботическая тромбоцитопеническая пурпура (болезнь Мошковица) — диагностика, лечениеТромботическая тромбоцитопеническая пурпура (болезнь Мошковица) — геморрагическое заболевание, характеризующееся развитием тромбоцитопении потребления в связи с интенсивной агрегацией тромбоцитов, вторичным неиммунным гемолизом и распространенной окклюзией мелких артерий и артериол с ишемическими изменениями нервной системы, почек и других органов; впервые описано Е. Moschcowitz в 1924 г. Тромботическая тромбоцитопеническая пурпура обычно возникает в возрасте 30-40 лет, в 2 раза чаще у женщин. В патогенезе основную роль играет спонтанная агрегация тромбоцитов в сосудистом русле вследствие освобождения из сосудистой стенки тромбомодулина, тканевого активатора плазминогена и фактора Виллеб-ранда. Индукторами повреждения эндотелиальных клеток могут быть различные факторы (вирусы, токсины, химические агенты, в том числе медикаменты). В результате происходит тромбирование мелких артериальных сосудов агрегатами тромбоцитов, которые впоследствии трансформируются в гиалиновые тромбы. Тромботическая тромбоцитопеническая пурпура в большинстве случаев характеризуется острым началом и быстрым развитием симптомокомплекса, включающего:
Основным методом лечения тромботической тромбоцитопенической пурпуры является плазмаферез с массивными трансфузиями донорской плазмы (2-3 литра в сутки). Использование дезагрегантов, гепарина, глюкокортикостероидов не оказывает существенного эффекта. Внедрение экстракорпоральных методов значительно улучшило прогноз заболевания: ранее летальность превышала 90%, в настоящее время при своевременно начатом лечении более 80% пациентов выздоравливают. Очень схож с тромботической тромбоцитопенической пурпурой гемолитико-уремический синдром. Болезнь поражает новорожденных и детей младшего возраста и проявляется лихорадкой, тромбоцитопенией, микроангиопатической гемолитической анемией, артериальной гипертензией, нередко развивается острая почечная недостаточность. В отличие от тромботической тромбоцитопенической пурпуры при гемолитико-уремическом синдроме процесс носит локальный характер: гиалиновые тромбы обнаруживаются только в афферентных артериолах и клубочках почки, неврологические проявления редки. Лечение не разработано; при своевременном гемодиализе смертность от острой почечной недостаточности составляет всего 5%, но у 10-50% пациентов остаются нарушения функции почек. — Читать далее «Наследственная геморрагическая телеангиэктазия (болезнь Рандю-Ослера) — диагностика, лечение» Оглавление темы «Нарушения гемостаза»:
|
Источник
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 12 марта 2013;
проверки требуют 44 правки.
Идиопатическая тромбоцитопеническая пурпура (ИТП, первичная иммунная тромбоцитопения, болезнь Верльгофа) — хроническое аутоиммунное гематологическое заболевание, обусловленное повышенным разрушением тромбоцитов и ассоциированной тромбоцитопенией[2]. ИТП является одной из наиболее частых причин геморрагического синдрома.
История[править | править код]
Симптомы ИТП впервые упоминаются в трудах Гиппократа. В 1735 г. болезнь описал П. Верльгоф, наблюдавший случаи спонтанного выздоровления. В XIX веке было установлено, что причиной геморрагического синдрома при ИТП является снижение количества тромбоцитов в крови. Иммунный генез ИТП был установлен в ходе эксперимента Вильяма Гаррингтона и Джеймса Холлингсворта в Сент-Луис в 1950 г. Американский врач Гаррингтон перелил себе 500 мл крови больного ИТП, после чего наблюдал снижение уровня тромбоцитов в собственной крови, которое персистировало в течение 5 дней[3]. Биопсия костного мозга Гаррингтона показала нормальный уровень мегакариоцитов. В 1916 г. польский врач Пол Кацнельсон описал случай достижения ремиссии ИТП у молодой женщины после спленэктомии[4]. С середины XX века в терапии ИТП начали применяться глюкокортикостероиды.
Эпидемиология[править | править код]
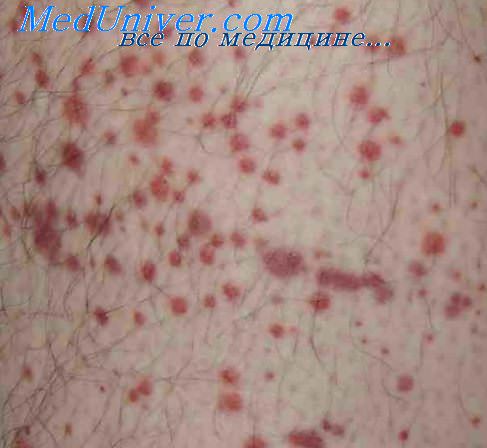
Кровоизлияния в слизистую губ
Распространённость ИТП колеблется от 1 до 13 на 100 000 человек. Большинство больных — женщины молодого и среднего возраста[5]. Заболевание не наследуется.
Проявления[править | править код]
Мелкие подкожные кровоизлияния (петехии) на тыле стопы
ИТП — хроническое волнообразно протекающее заболевание. Характеризуется тромбоцитопенией, нормальным или повышенным количеством функционально неактивных мегакариоцитов в костном мозге. Примерно в половине случаев в крови обнаруживаются антитромбоцитарные антитела, например к гликопротеину IIb-IIIa и Ib-IX. При значительном снижении уровня тромбоцитов в крови (как правило, менее 30х109/л) может наблюдаться геморрагический синдром разной степени выраженности. Последний обычно представлен кожными геморрагиями (петехии, пурпура, экхимозы), кровоизлияниями в слизистые оболочки, а также (реже) носовыми, десневыми и маточными кровотечениями. Иногда наблюдается мелена, гематурия, геморрагические инсульты. Возможны кровоизлияния под кожу век, в конъюнктиву, передней камеру глаза и стекловидное тело.
Патогенез[править | править код]
Патогенез заболевания изучен недостаточно. В основе ИТП лежит аутоиммунная реакция, направленная против собственных тромбоцитов. При этом отсутствуют причины для вторичной аутоиммунной тромбоцитопении (5-10% от всех иммунных тромбоцитопений), такие как лимфопролиферативные заболевания, ВИЧ-инфекция, гепатит С, АФС, СКВ и болезнь Виллебранда. Антитела к тромбоцитам в кровотоке определяются не всегда. У детей возникновению ИТП часто предшествуют острые респираторные вирусные инфекции.
Классификация[править | править код]
По течению выделяют острые (продолжающиеся менее 6 месяцев) и хронические формы ИТП. По периоду болезни выделяют обострение (криз) и ремиссию.
Лечение[править | править код]
Лечение ИТП обычно начинают при снижении уровня тромбоцитов менее 30х109/л или при появлении клинически значимого геморрагического синдрома независимо от уровня тромбоцитов. Стандартным вариантом терапии первой линии являются системные глюкокортикостероиды (ГКС)[6]. В рандомизированном исследовании 2015 г. четырехдневная внутривенная инфузия 40 мг дексаметазона была более эффективной и менее токсичной, чем продолжительный курс преднизолона (1 мг/кг внутрь в течение 30 дней)[7]. В случаях недостаточной эффективности ГКС используются спленэктомия, ритуксимаб, фостаматиниб, а также специфические агонисты рецепторов тромбопоэтина (ромиплостим, элтромбопаг). В редких случаях используются другие иммунодепрессанты (азатиоприн, циклоспорин и др.). При необходимости быстрого повышения уровня тромбоцитов (например, перед оперативным вмешательством или в случае жизнеугрожающего кровотечения) используются препараты внутривенного иммуноглобулина и трансфузии тромбоконцентрата.
См. также[править | править код]
- Гепарин-индуцированная тромбоцитопения
- Гестационная тромбоцитопения
- Тромботическая тромбоцитопеническая пурпура (ТТП)
- Ромиплостим
- Элтромбопаг
- Фостаматиниб
Примечания[править | править код]
- ↑ Disease Ontology release 2019-05-13 — 2019-05-13 — 2019.
- ↑ Первичная иммунная тромбоцитопения (рус.). Дата обращения 27 октября 2018.
- ↑ Robert S. Schwartz. Immune thrombocytopenic purpura—from agony to agonist // The New England Journal of Medicine. — 2007-11-29. — Т. 357, вып. 22. — С. 2299—2301. — ISSN 1533-4406. — doi:10.1056/NEJMe0707126.
- ↑ Roberto Stasi, Adrian C. Newland. ITP: a historical perspective // British Journal of Haematology. — 2011-5. — Т. 153, вып. 4. — С. 437—450. — ISSN 1365-2141. — doi:10.1111/j.1365-2141.2010.08562.x.
- ↑ Идиопатическая тромбоцитопеническая пурпура
- ↑ Иммунная тромбоцитопения (ИТП) — Гематология и онкология — Справочник MSD Профессиональная версия (рус.), Справочник MSD Профессиональная версия. Дата обращения 27 октября 2018.
- ↑ Yu Wei, Xue-bin Ji, Ya-wen Wang, Jing-xia Wang, En-qin Yang. High-dose dexamethasone versus prednisone for treatment of adult immune thrombocytopenia: a prospective multicenter randomized trial (англ.) // Blood (англ.)русск.. — American Society of Hematology (англ.)русск., 2015-01-01. — P. blood–2015–07-659656. — ISSN 1528-0020 0006-4971, 1528-0020. — doi:10.1182/blood-2015-07-659656.
Источник
Болезнь Мошковица является острым, скоротечным заболеванием, для которого характерна тромбоцитопения наряду с гемолитической анемией. Прочие проявления могут в себя включать изменение сознания в сочетании с почечной недостаточностью. Для проведения диагностики нужно выполнение лабораторных тестов, которые демонстрируют характерные нарушения, гемолитическую отрицательную анемию в том числе. Для терапии синдрома Мошковица применяется замещение плазмы наряду с кортикостероидами для взрослых пациентов и поддерживающим лечением для детей (порой включающим гемодиализ). Что касается «Экулизумаба», таковой назначается редко.
О патологии
Тромботическая тромбоцитопеническая пурпура выступает крайне тяжелой окклюзивной микроангиопатией, которая характеризуется процессом системной агрегации тромбоцитов. В случае формирования этой патологии у пациентов отмечается ишемия различных органов наряду с выраженной тромбоцитопенией и гемолитической микроангиопатической анемией. Далее рассмотрим, каковы причины развития этого отклонения у взрослых и детей. Также расскажем о клинических рекомендациях при болезни Мошковица.
Причины появления патологии у детей
Большинство случаев болезнь Мошковица у детей сопровождается геморрагическим колитом, который возникает в результате воздействия токсинпродуцирующих бактерий. Также возбудителем может выступать шигелла. В отношении маленьких пациентов целесообразно применять поддерживающую терапию при гемолитической анемии у детей.
Факторы, влияющие на появление болезни у взрослых
У взрослых пациентов болезнь Мошковица часто имеет неясное происхождение. Известные причины, как правило, включают:
- Влияние иммунодепрессивных средств (например, «Циклоспорина») и противоопухолевых химиотерапевтических препаратов («Митомицин»).
- Наличие беременности (часто неотличима от развития тяжелой эклампсии).
- Развитие геморрагического колита, возникшего в результате воздействия кишечной палочки.
Предрасполагающими факторами для многих пациентов служит врожденная или приобретенная форма дефицита особых ферментов кровяной плазмы, которые должны расщеплять и устранять аномальные мультимеры, способные вызвать тромбоцитарные сгустки. Теперь расскажем о факторах проявления рассматриваемой патологии и вариантах ее симптоматики.

Симптомы у взрослых и детей
Проявление патологии развивается с разной степенью тяжести сразу в нескольких органах. Эти симптомы включают обычно слабость наряду со спутанностью сознания или комой, болью в животе, тошнотой, рвотой, диареей и аритмией, вызванной повреждением миокарда. У детей часто появляется рвота с болями в животе, поносом (часто кровавым). Может подниматься температура с ознобом, что указывает на сепсис.
Диагностика
В рамках диагностики болезни Мошковица назначаются такие анализы:
- Сдача крови на определение состояния тромбоцитов, проведение антиглобулинового теста, установление лактатдегидрогеназы, выяснение протромбинового и тромбопластинового времени.
- Исключение прочих тромбоцитопенических патологий.
- Тромботическую пурпуру подозревают среди пациентов с характерной симптоматикой анемии и тромбоцитопении. При подозрении этого недуга больному надо назначать ряд исследований наподобие анализа мочи, мазка периферической крови, выяснение объема ретикулоцитов, изучение сыворотки ЛДГ, оценивание функций почек, сывороточного билирубина (прямого и непрямого) и теста Кумбса.
Подтверждают диагноз следующие показатели:
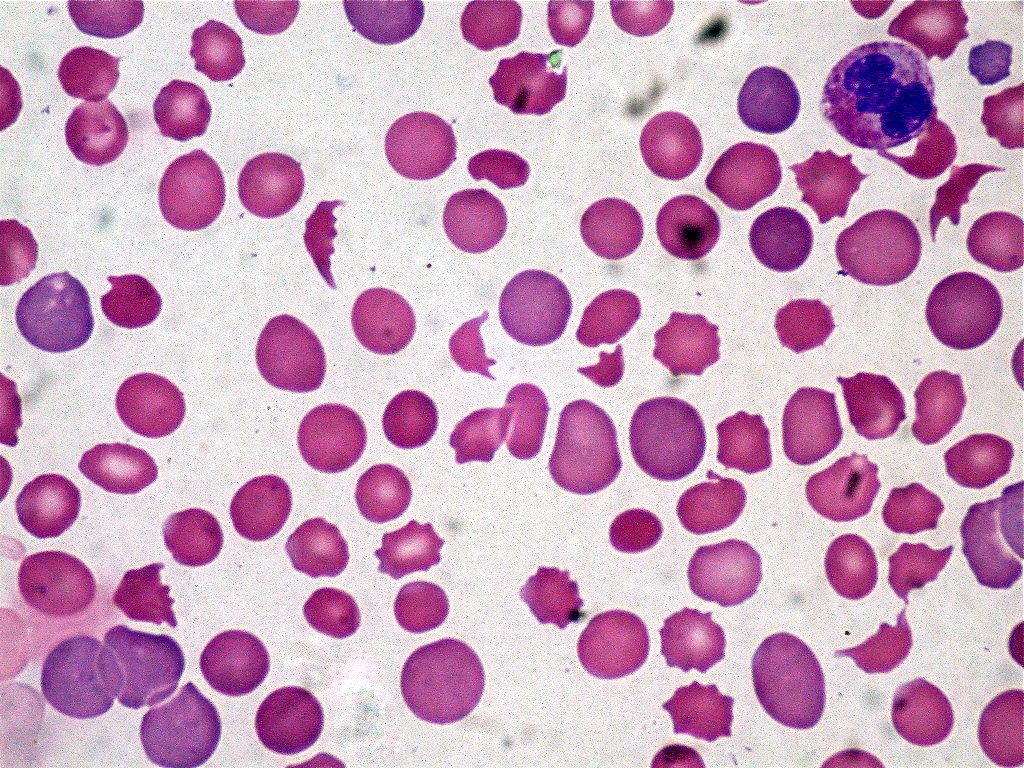
- Развитие тромбоцитопении и анемии.
- Появление фрагментированных эритроцитов в мазке периферической крови обычно свидетельствует о развитии микроангиопатического гемолиза (при этом наблюдаются шлемовидные, треугольные и деформированные эритроциты).
- Присутствие признаков гемолиза (в форме понижения уровня гемоглобина, полихромазии, повышенного количества ретикулоцитов, зашкаливающего значения ЛДГ и билирубина, уменьшение гаптоглобина).
- Отрицательные значения прямого антиглобулинового теста.
В противном случае необъяснимая форма тромбоцитопении и гемолитической анемии выступает достаточным основанием для установления предположительного диагноза.
Несмотря на то что среди некоторых пациентов основные причины (к примеру, «Циклоспорин») или взаимосвязь с чем-либо (допустим, с наличием беременности) очевидны, среди большинства людей тромботическая пурпура появляется внезапным и самопроизвольным образом, без видимых оснований.
В отношении детей с диареей, а также взрослых, имеющих продромальные проявления геморрагического поноса, проводят анализ стула (речь идет об иммуноферментном исследовании на шигатоксины или специальную культуральную среду). Правда, к моменту взятия анализа организм больного может полностью очиститься от микроскопических организмов и токсинов. Далее выясним, как проводится лечение.
Лечение
Предпринимаются, как правило, следующие варианты терапии тромботической тромбоцитопенической пурпуры:
- В отношении взрослых проводится плазмаферез и прием кортикостероидов.
- Детям с этой патологией выполняют поддерживающее лечение, часто включающее гемодиализ.
- При наличии рефракторной атипичной формы назначают «Экулизумаб».
Типичный, связанный с диареей, рассматриваемый недуг у детей, который вызван энтерогеморрагическими инфекциями, обычно самопроизвольно может прекращаться и лечится посредством поддерживающих методик без использования антибиотиков или плазмафереза. Стоит отметить, что более чем половине больных обычно требуется гемодиализ. Не вылеченная тромбоцитопеническая тромботическая пурпура почти всегда заканчивается для пациентов летальным исходом. Но с помощью применения плазмафереза более восьмидесяти пяти процентов больных полностью выздоравливают.
Замещение плазмы врачи, как правило, продолжают проводить каждый день, вплоть до полного исчезновения признаков активной формы заболевания. Основным индикатором этого является нормальное число тромбоцитов. Замещение плазмы занимает от нескольких дней до пары-тройки недель. Взрослым с этим диагнозом также назначаются кортикостероиды. Для больных, у которых отмечаются рецидивы, могут оказаться эффективными более интенсивные препараты с ритуксимабом.

Большинство пациентов испытывают только один эпизод этого недуга. Но тем не менее рецидивы наблюдаются приблизительно у сорока процентов пациентов. При этом у них отмечают серьезный дефицит активности фермента ADAMTS13, что вызвано ингибитором аутоантител. Таких больных нужно очень быстро обследовать, особенно когда симптоматика указывает на развитие рецидива.
У тех людей, которые восприимчивы к заместительной терапии посредством плазмы или воздействию кортикостероидами и с прогрессирующей формой заболевания, дополнительное ингибирование с применением «Экулизумаба» порой может полностью обращать почечную недостаточность. Дети с предполагаемым дефицитом регулирующего белка особенно склонны реагировать на использование «Экулизумаба».
Считают целесообразным раннее назначение антикоагулянтной терапии, поскольку в патогенезе заболевания ведущая роль отводится диссеминированному внутрисосудистому свертыванию. Бернсток и Хирсон (L. Bernstock, С. Hirson, 1960 г.) отмечают ремиссии при лечении гепарином, причем чем раньше начато лечение, тем благоприятнее результаты. Кваан (H. С. Kwaan, 1968 г.) рекомендует использовать стрептокиназу. Широкое распространение нашли дезагреганты (ацетилсалициловая к-та, дипиридомол).
Гепарин-индуцированная тромбоцитопения (ГИТ) — форма тромбоцитопении, вызываемая применением «Гепарина», который широко используется в клинической практике с целью профилактики и лечения тромбозов.
«Гепарин»
Антикоагулянт прямого действия, относится к группе среднемолекулярных гепаринов, замедляет образование фибрина. Цена «Гепарина» будет представлена ниже.
Показания: тромбозы, тромбоэмболии (профилактика и лечение), предупреждение свертывания крови (в сердечно-сосудистой хирургии), тромбозы коронарных сосудов, диссеминированное внутрисосудистое свертывание крови, послеоперационный период у больных с тромбоэмболиями в анамнезе. Профилактика свертывания крови во время операций с использованием экстракорпоральных методов кровообращения.
Цена «Гепарина»
В нашей стране стоимость во многом зависит от формы и дозирования. В связи с этим ценовой диапазон очень широк и колеблется от сорока до полутора тысяч рублей.
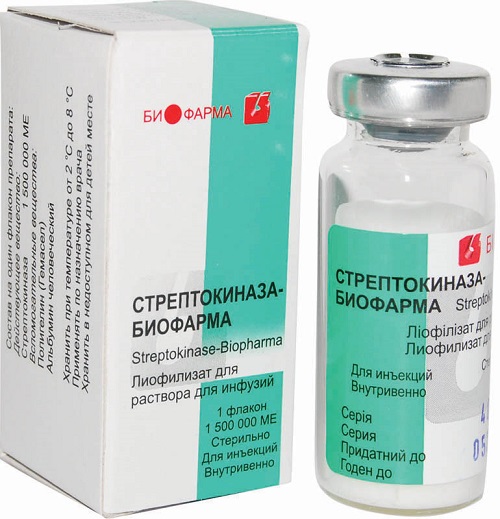
«Стрептокиназа»
Действующим веществом этого медикаментозного средства выступает стрептокиназа. Производят лекарство в виде порошка, который является основной для приготовления инъекции, предназначенной для капельного внутривенного, а порой и для внутриартериального ввода. Производят средство во флаконах с различной дозировкой: начиная от 100 000, заканчивая 1 500 000 ИЕ (единицами измерения количества вещества).

Показания к использованию «Стрептокиназы»
Назначается препарат для лечения эмболии (то есть с целью устранения закупорки) легочных артерий и ее ветвей. Применяется средство и для лечения тромбоза (когда образуются сгустки крови в сосудах), при блокировке артерий периферии. Целесообразно его применение и на фоне развития венозного тромбоза глубоких и находящихся близко к кожным покровам протоков. Не менее эффективен представленный медикамент в рамках лечения острой формы инфаркта миокарда в первые двенадцать часов и при поражении сосудистых сеток.
Это средство может активировать ферментную фибринолитическую систему, которая способна растворять сгустки, расщеплять фибрин, содержащийся в тромбах в вене. Собственно благодаря этому и растворяются кровяные сгустки, закупорившие сосуды (проявление тромболизиса).
Противопоказания
Запрещено использовать рассматриваемый медицинский препарат при развитии геморрагического диатеза, на фоне кровотечения, высокого давления, стрептококкового сепсиса, язвы желудка, септического эндокардита, тяжелых форм диабета. Следует с осторожностью назначать средство при тяжелом поражении почек и в случае туберкулеза в активной фазе.
«Стрептокиназа»: инструкция по применению
Лекарство «Стрептокиназа» вводят капельно (то есть внутривенно и внутриартериально), разводят препарат, как правило, в растворе хлорида натрия. Стартуют обычно с небольших дозировок (250 тысяч ИЕ) на 50 миллилитров раствора, в течение получаса. После этого запускается лизис (процессы рассасывания тромбов в вене). Затем вводится по 100 тысяч вещества в час, в течение шестнадцати-восемнадцати часов. В артерию этот лечебный препарат вводится при острой форме инфаркта, начиная с 20 тысяч единиц.
Чем раньше терапия «Стрептокиназой» начнется, тем быстрее, а вместе с тем и эффективнее будет достигнуто растворение тромба. Нежелательно использовать это средство в том случае, если инфаркт миокарда возник более двадцати четырех часов назад. В течение и после лечебной процедуры необходимо проконтролировать тромбиновое время больного (то есть скорость сворачивания крови) и содержание нейфибриногена.
Наступление передозировки, как правило, маловероятно. Теоретически таковая может вызывать понижение свертываемости крови у пациентов.
Стоит отметить, что у пациентов может возникнуть нестандартная реакция в виде тошноты, озноба или гематомы. В целях предотвращения подобной реакции рекомендуют вводить медицинское средство под названием «Преднизолон» в количестве 50 миллиграмм.
Условия и сроки хранения
Лиофилизат с препаратом «Стрептокиназы» способен сохранять свое лечебное свойство сроком до пяти лет при условии соблюдения рекомендаций по хранению, которые требуют следующее: держать препарат вдали от прямого попадания лучей солнца. Температура среды должна быть не больше двадцати градусов. Приготовленный раствор хранится не больше двенадцати часов.
Источник