Болевой синдром в амбулаторной практике

Распространенность болевого синдрома в популяции составляет 30% [1], причем около 18% лиц пожилого возраста регулярно принимают анальгетики. В США затраты на лечение только болей в спине оказались выше, чем лечение онкологических больных [9].
Наиболее частой причиной хронической боли является целый перечень заболеваний опорно–двигательного аппарата – ревматоидный артрит, реактивный артрит, псориатический артрит, спондилоартрит, остеоартроз, подагра, остеопороз, хондропатии и др. [2].
По своему механизму боль при ревматических заболеваниях является мультимодальной и включает периферический и центральный компоненты (воспалительный, механический, сосудистый, нейрогенный, психосоматический), что требует непрерывной многомесячной и многолетней терапии для улучшения качества жизни больных.
В передаче боли принимают участие 2 типа нервных волокон: быстрые миелинизированные А–дельта волокна (проведение острой локализованной боли) и медленные немиелинизированные С–волокна (проведение плохо локализованной “тупой” боли), проводящие импульсы через спинной мозг в ретикулярную формацию и таламус. Затем болевые импульсы распространяются в гипоталамус и близлежащие отделы коры головного мозга – в лобные и височные доли.
Следует отметить, что хроническая боль сопровождается увеличением содержания в спинномозговой жидкости уровня субстанции Р на фоне снижения концентрации серотонина, что может вести к снижению «болевого порога» [3].
Исходя из патогенеза хронической (патологической) боли основные направления фармакологической терапии хронических болевых синдромов заключаются в следующем:
1. Воздействие на периферическую ноцицепцию с целью ликвидации или уменьшения периферической сенситизации.
2. Воздействие на систему NMDA–рецепторов и синаптическую передачу болевых стимулов с целью снижения центральной сенситизации.
3. Усиление влияния естественной антиноцицептивной системы на передачу болевого сигнала.
В зависимости от степени выраженности боли назначается препарат одной из трех ступеней лестницы обезболивания, разработанной ВОЗ, а в случае необходимости в терапию дополнительно включаются препараты предыдущей ступени и/или ко–анальгетики – лекарственные средства, усиливающие действие основных анальгетиков.
К 1–й ступени «лестницы обезболивания» ВОЗ относятся препараты группы НПВП (ацетилсалициловая кислота, анальгин, парацетамол, диклофенак, ацеклофенак, нимесулид, мелоксикам и т. д.). Они применяются при слабой и умеренной боли. Точкой приложения препаратов этой группы являются периферические болевые рецепторы.
2–я ступень представлена слабыми опиатами: кодеином, кодеин–содержащими препаратами (седалгин, пенталгин и т. д.) и трамадолом, который является синтетическим опиатом. Они применяются при умеренной боли.
3–я ступень обезболивания – это морфин и морфиноподобные анальгетики, применяющиеся при сильных болях (просидол, бупренорфин, омнопон, морфин в виде раствора для инъекций или таблеток продленного действия различной дозировки), пластыри с фентанилом.
Болеутоляющий эффект препаратов 2 и 3 ступени «лестницы обезболивания» реализуется через воздействие их на опиатные рецепторы. Они располагаются в центральной нервной системе и являются также точкой приложения эндорфинов – собственных опиатов организма, выработка которых в случае интенсивных болей оказывается недостаточной.
К ко–анальгетикам, которыми дополняют схему обезболивания в зависимости от причины и характера боли, относят препараты следующих групп:
• спазмолитики (дротаверин и др.),
• антидепрессанты (амитриптилин),
• противосудорожные (финлепсин),
• кортикостероиды (преднизолон, дексаметазон),
• седативные (новопассит, феназепам и др.),
• бисфосфонаты (2%–ный раствор ксидифона и др.).
В ревматологии наиболее востребованными являются НПВП. Большинство применяемых в настоящее время препаратов этой группы являются органическими кислотами, благодаря чему связываются с белками крови, активно накапливаются в очаге воспаления и обладают способностью подавлять циклооксигеназу (ЦОГ).
Циклооксигеназа представляет собой полиферментный комплекс, включающий диоксигеназу, изомеразу, редуктазу и другие компоненты. ЦОГ в присутствии молекулярного кислорода катализирует две ключевые реакции в превращении арахидоновой кислоты, в результате чего образуются циклические эндоперекиси.
Противовоспалительная и анальгетическая активность НПВП связана с уменьшением продукции простагландинов (рис. 1).
Развитие побочных реакций, присущих большинству НПВП, связано с подавлением фермента ЦОГ–1.
В класс традиционных НПВП входят около 20 лекарственных средств. С практической точки зрения очень важно, что эти препараты, близкие по химической структуре, различаются как по силе, так и по частоте нежелательных явлений.
По силе противовоспалительного действия неселективные НПВП могут быть расположены следующим образом: индометацин Ґ диклофенак Ґ пироксикам Ґ кетопрофен Ґ напроксен Ґ ибупрофен Ґ амидопирин Ґ ацетилсалициловая кислота.
По анальгезирующему эффекту они расположены в следующей последовательности: кетопрофен Ґ диклофенак Ґ индометацин Ґ амидопирин Ґ пироксикам Ґ напроксен Ґ ибупрофен Ґ ацетилсалициловая кислота.
В настоящее время наиболее оптимальной для клинической работы является классификация по степени селективности к ЦОГ–1 и ЦОГ–2, которая представлена в таблице 1.
Под специфичностью ингибитора ЦОГ понимают подавление только одной ее изоформы.
Понятие селективности ингибитора ЦОГ отражает подавление одной изоформы в большей степени, чем другой.
В настоящее время в литературе накапливаются данные о том, что противовоспалительное и анальгетическое действие НПВП объясняется не только подавлением ЦОГ, но торможением хемотаксиса и активности нейтрофилов, а также уменьшением продукции токсических кислородных радикалов в стимулированных нейтрофилах, снижением активности фактора транскрипции NF–kB, и стимуляции синтетазы оксида азота. Кроме этого, некоторые НПВП, способные проникать через гематоэнцефалический барьер, приводят к уменьшению ноцицептивных сигналов на уровне спинного мозга за счет угнетения таких нейромедиаторов, как глутамат, G–белки, полиамины.
При назначении НПВП следует учитывать не только продолжительность анальгетического действия, но и совместимость с другими препаратами (табл. 2).
Как представлено в таблице 2, НПВП обеспечивают длительную (включая ночную) аналгезию без развития зависимости, которая характерна для наркотических анальгетиков.
Особое внимание уделяется побочным эффектам НПВП. Так, длительный прием НПВП ассоциируется прежде всего с развитием побочных реакций со стороны желудочно–кишечного тракта (ЖКТ) (язвенно–эрозивный процесс), почек (уменьшение экскреции натрия, отрицательное воздействие при длительном применении на интерстиций почек), бронхов (бронхоспазм), ухудшением микроциркуляции и снижением агрегации тромбоцитов. Распространенность язвенных поражений желудка и кишечника среди пациентов, длительное время получающих НПВП, увеличивается примерно на 20% [5]. По предварительным оценкам, только в США ежегодно происходит около 80000 серьезных желудочных кровотечений и 6000 случаев летальных исходов в результате применения НПВП [11].
Поражения почек является вторым по частоте среди осложнений НПВП и варьируют от задержки жидкости и электролитных нарушений до острой почечной недостаточности, интерстициального нефрита, и папиллярного некроза [4].
НПВП оказывают существенное влияние на систему гемостаза через сосудисто–тромбоцитарное звено за счет подавления PGI2 (простациклин) и TXA2 (тромбоксан), что может вести к развитию кровотечений [7]. При этом необходимо иметь в виду, что лица старше 60 лет или больные, имеющие нарушения свертывающей системы (фактор Виллебранда, гемофилия, тромбоцитопения, заболевания печени и др.), имеют высокий риск развития кровотечений.
Изменения со стороны кожи могут наблюдаться при приеме пироксикама в виде фоточувствительности, полиморфной эритемы, токсического эпидермального некролиза. Среди других редких осложнений, связанных с приемом НПВП, можно отметить развитие волчаночного синдрома (фенилбутазон, ибупрофен), васкулита (индометацин, напроксен), перикардита и миокардита (фенилбутазон), а также стоматита (большинство НПВП).
Аллергические реакции на прием НПВП в виде отека Квинке, крапивницы и бронхиальной астмы наблюдаются у 0,3% населения.
На основании анализа результатов Tennessee Medicaid Programme за период с 1987 по 1998 год было установлено, что ни один из НПВП не обладает кардиопротективным действием [13].
Прием НПВП (кроме ацетилсалициловой кислоты в малых дозах) повышает риск первой госпитализации по поводу сердечной недостаточности в 2,1 раза; при заболеваниях сердца – в 10,5 раз; для больных без кардиальной патологии – в 1,6 раза [10].
Гипертензивный эффект НПВП занимает существенное место среди осложнений НПВП терапии и увеличивается с возрастом [8].
Широкое внедрение в клиническую практику в последнее десятилетие нового класса НПВП – селективных (нимесулид, мелоксикам) и специфических ингибиторов ЦОГ–2 (коксибов) – позволило в значительной степени снизить риск развития побочных эффектов НПВП. Проведенные широкомасштабные исследования, в которых сравнивались эффективность и профиль безопасности ЦОГ–2 ингибиторов с неселективными НПВП и плацебо, продемонстрировали преимущества селективных ингибиторов ЦОГ–2 перед плацебо по уровню аналгезии и равную эффективность в сравнении со «стандартными» НПВП, при этом применение селективных ЦОГ–2 ингибиторов обусловливало сокращение до 50% частоты развития перфораций, язв и кровотечений со стороны верхних отделов желудочно–кишечного тракта [14].
Вместе с тем результаты клинических исследований и наблюдений, выполненных в последние годы, свидетельствуют о потенциальном риске, при длительном приеме высоких доз специфических ингибиторов ЦОГ–2, различных кардиоваскулярных осложнений (рис. 2), что не позволяет причислить их к «идеальным» НПВП.
В последние годы в лечении болевого синдрома все шире стал применяться ацеклофенак – дериват фенилуксусной кислоты, обладающий коротким периодом полужизни, хорошей эффективностью и переносимостью.
Ацеклофенак (Аэртал) ингибирует оба изофермента ЦОГ, доказано также ингибирование провоспалительных цитокинов, в частности, IL–1b. В многочисленных исследованиях было показано, что по анальгетическому воздействию у пациентов с ОА ацеклофенак не уступает другим НПВП, в том числе диклофенаку, пироксикаму и напроксену. К примеру, в исследовании D.E. Ward и соавт. (1995) было продемонстрировано, что у двух групп больных с ОА коленных суставов (n=397) через 12 недель терапии ацеклофенаком (200 мг/сут.) и диклофенаком (150 мг/сут.) отмечалось значимое уменьшение болевого синдрома, оцениваемого по 100–мм визуальной аналоговой шкале (ВАШ), при этом в группе ацеклофенака интенсивность боли уменьшилась на 75%, в группе диклофенака – на 70% [12].
M.J.L. Melero и соавт. (2002) представили сравнительный популяционный анализ частоты желудочно–кишечных кровотечений при приеме различных НПВП по данным медицинских учреждений Испании (были изучены данные по 180995 пациентам за 4–летний период) [6]. Прием ацеклофенака и мелоксикама сопровождался меньшим риском развития кровотечений из верхних отделов ЖКТ, в то время как при назначении кеторолака и индометацина риск желудочно–кишечных кровотечений был выше более чем в 10 раз.
При назначении НПВП необходимо исходить из общих принципов, которые заключаются в использовании минимальной эффективной дозы препарата, приеме одновременно не более одного НПВП, оценке клинической эффективности через 7–10 дней от начала терапии и при необходимости замены препарата на другой, а также отмене препарата после купировании болей.
Начинать лечение следует с относительно безопасных неселективных НПВП с коротким периодом полувыведения, не обладающих кумулятивным эффектом. К ним относятся производные пропионовой кислоты (ибупрофен, кетопрофен), диклофенак, а также ацеклофенак (Аэртал), который к тому же не обладает деструктивным действием в отношении хрящевой ткани.
При наличии факторов риска развития НПВП–гастропатии рационально назначить селективные (специфические) ЦОГ–2 ингибиторы, при хорошей эффективности неселективных НПВП допустима их комбинация с ингибиторами протонной помпы или H2–блокаторами. Перед началом терапии обязательным является тщательное обследование пациента с выполнением эндоскопического исследования. При обнаружении язвенного поражения ЖКТ решается вопрос об отмене НПВП и назначении комплексной эрадикационной противоязвенной терапии.
При наличии у больного хронической почечной недостаточности неселективные НПВП назначать нецелесообразно, альтернативой является парацетамол или специфические ЦОГ–2 ингибиторы. Больным с риском кардиоваскулярных осложнений (тромбозов), принимающим специфические ЦОГ–2 ингибиторы, необходимо назначать ацетилсалициловую кислоту в низких дозах.
Литература
1. Насонов Е. Л. Болевой синдром при патологии опорно–двигательного аппарата // Врач, № 4, 2002, стр. 15–19.
2. Шекшина Е.В., Балабанова Р.М. Комбинированные анальгетики в симптоматической терапии болевого синдрома в ревматологии. РМЖ, Том 12 № 6, 2004
3. Шварц Г.Я. Современные нестероиодные противовоспалительные средства.М.: 2002. – 4–5 С.
4. Hamilton FA. Non–narcotic analgesics: renal and gastrointestinal considerations. Introduction. Am J Med. 1998;105(1B):1S
5. Hawkey CJ. The gastroenterologist’s caseload: contribution of the rheumatologist //Semin Arthritis Rheum.– 26(6) Suppl 1.– 1997. – р.11–15.
6. Hаskinsson E.C., Irani M., Murray F. A large prospective open–label, multi–centre SAMM study, comparing the safety of aceclofenac with diclofenac in patients with rheumatic disease //Eur.J.Rheumatol.Inflam. – 2000. – Vol. 17. – P. 1–7.
7. Jaffe IA. Managing the patient at risk for NSAIDs toxicity. Scientific Therapeutics Information. Springfield, NJ: 1997:29–32
8. Johnson AG. NSAIDs and blood pressure: clinical importance for older patients. Drugs Aging. 1998;12:17–27
9. Neck and back pain: the scientific evidence of causes, diagnosis and treatment // Ed.: Nachemson A., Jonsson E. – Philadelphia: Lippincott Williams and Wilkins, 2000.
10. Page J., Henry D. Consumption of NSAIDs and the development of congestive heart failure in elderly patients: An underrecognized public health problem. Archives of Internal Medicine 2000 160:777–784.
11. Santucci L, Fiorucci S. Severe gastric mucosal damage induced by NSAIDs in healthy subjects is associated with Helicobacter pylori infection and high levels of serum pepsinogens //Dig Dis Sci.– 40.– 1995. –р. 2074–2080.
12. Ward D.E., Veys E.M., Bowdker J.M., Roma J. Comparison of aceclofenac with diclofenac in the treatment of osteoarthrosis //Clin.Rheumatol. – 1995. – Vol. 14. – P. 656–662.
13. Wayne E.R. Non–steroidal anti–inflammatory drugs and risk of serious coronary heart disease: an observational cohort study. The Lancet, 2002, v. 359, 119–123.
14. Zhang W. et al. EULAR evidence based recommendations for the management of hip osteoarthritis: report of a task force of the EULAR Standing Committee for International Clinical Studies Including Therapeutics (ESCISIT) // Ann.Rheum.Dis. – 2005.– Vol. 64. – P. 669–681.
Источник
Болевой синдром, или альгосиндром – это сложный комплекс болезненных ощущений различной степени тяжести. Обычно располагается в области основной патологии – травмы, места сосудистого спазма, больного органа, сустава; реже имеет неясный или блуждающий характер.
Внимание! Боль – это защитная реакция на патологическое воздействие, которая сигнализирует об угрозе здоровью. Даже незначительное проявление дискомфорта игнорировать нельзя, так как болевой синдром – основной маркер проблем с организмом.
При травматических болях следует обращаться к травматологу или хирургу, при внутренних (органных) – к терапевту или узкому специалисту. Диагностикой и лечением альгосиндромов неясной этиологии или с поражением нервной системы занимается врач-невролог.
Классификация
По субъективным проявлениям боль может быть колющей, режущей, тянущей, пульсирующей, давящей, ноющей и т.п. Вне зависимости от причины, проявление может быть острым и хроническим.
Острый болевой синдром сопровождает острые патологические процессы и длится не более 2-3 месяцев. По истечение этого срока он либо проходит вместе с причиной его вызывающей, либо переходит в хроническую стадию. Это совсем не обязательно сильная и резкая (острая) боль, и ее легко можно устранить анальгетиками и анестетиками.
Хронический болевой синдром может длиться годами. Часто является единственным признаком патологии и плохо поддается медикаментозному купированию. Со временем провоцирует депрессию, беспокойство, апатию – вплоть до полной деградации личности.
На заметку! И острая, и хроническая форма могут иметь различную степень интенсивности – от легкой до нестерпимой. Многое зависит от причины, расположения и субъективных особенностей пациента.
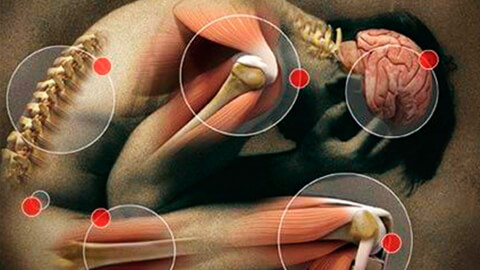
В зависимости от локализации можно выделить широкий спектр альгосиндромов. Основные из них:
- миофасциальный – связан с перенапряжением мышц и фасций, не имеет четкой привязки к органу, связан с травмами и физическими перегрузками;
- абдоминальный – объединяет патологии брюшной полости, в первую очередь в области ЖКТ;
- вертеброгенный – в медицине известен как корешковый болевой синдром; проявляется при сжатии или травмировании спинномозговых отростков;
- анокопчиковый – формируется в нижнем отделе позвоночного ствола и задней стенки малого таза с вовлечением прилежащих органов – толстой кишки, половой системы;
- пателлофеморальный – является следствием артрозных изменений в коленном суставе;
- нейрогенный – связан с поражением нервных структур, в первую очередь – головного и спинного мозга.
Болевой синдром: причины возникновения
Основные причины боли – травмы, спазмы, нарушения кровообращения, инфекции, отравления, ожоги и переохлаждения, деформации и деструкции различных участков опорно-двигательной системы (позвоночника, суставов).
С учетом особенностей происхождения различают 2 большие группы альгосиндромов – ноцицептивный и нейропатический.
Ноцицептивная боль
Возникает при воздействии раздражителей непосредственно на болевые рецепторы, расположенные в тканях по всему организму. Может быть легкой или нестерпимой, но в любом случае легко купируется анальгетиками и быстро проходит при устранении причины. В зависимости от типа и расположения этих рецепторов, ее подразделяют на 2 подвида:
- соматическая боль – имеет поверхностное проявление с четкой локализацией; характерна для воспалительного процесса, отеков, травматических повреждений (ушибы, переломы, разрывы, растяжения и т.п.), а также некоторых нарушений метаболизма и кровообращения;
- висцеральная боль – появляется при повреждении внутренних органов; имеет более глубокое залегание и плохо просматриваемую локализацию; в качестве примера можно привести кардиомиалгию, почечную колику, язвенную болезнь.
Механизм ноцицептивного синдрома связан с выработкой специальных медиаторов боли – ацетилхолина, гистамина, брадикининов, простагландинов. Накапливаясь в области повреждения, они раздражают ткани, вызывая неприятные ощущения. Дополнительный эффект исходит от факторов воспаления, вырабатываемых лейкоцитами.
Нейропатическая боль
Возникает при воздействии непосредственно на функциональные структуры периферической и центральной нервной системы – нервные отростки, а также отделы головного и спинного мозга. Иногда сопровождается патологическим возбуждением нейроструктур с формированием аномальной реакции на неболевые раздражители (простое прикосновение). Часто проявляется как хроническая боль, поэтому может плохо поддаваться купированию.
Имеет 2 разновидности:
- периферическая – при поражении нервных отростков в виде невралгий, невропатий, невритов, туннельных синдромов;
- центральная – развивается как следствие острого нарушения мозгового кровообращения, спинномозговых травм, миелопатий, рассеянного склероза;
- дисфункциональная – проявляется как несоответствие между силой воздействия раздражителя и ответной реакцией организма; является следствием дисфункции ЦНС.
На заметку! В качестве отдельной группы выделяют психогенный альгосиндром. В этом случае повреждения организма отсутствуют, а характерные для него хронические боли являются следствием фантазий и страхов самого пациента. Он может развиваться как вариант нейропатической боли или при вынужденном длительном существовании с сильными ноцицептивным болевым синдромом.
Симптоматика
Основной признак болевого синдрома – постоянная или периодическая боль определенной, мигрирующей или неясной локализации. При этом ощущения могут быть резкими или тянущими, колющими, ноющими, пульсирующими. Все остальные признаки зависят от причины и характера недуга. Среди них:
- дискомфорт при движении, стихающий в состоянии покоя;
- болезненные ощущения в неподвижном положении;
- иррадиация в другие части тела;
- повышение температуры в области болезненных ощущений;
- проявление альгосиндрома при незначительном прикосновении (характерно для нейропатий);
- нарушение чувствительности в прилегающей зоне.
Болевой синдром может сопровождаться отечностью и покраснением поврежденных тканей, а также слабостью, повышенной утомляемостью, общей подавленностью.
Диагностика

Последовательность действий при диагностике причин болевого синдрома зависит от его расположения, характера и сопутствующих симптомов. При болях невыясненной локализации первоочередное внимание уделяют инструментальным методам – УЗИ, рентгенографии, МРТ, КТ, ЭКГ, гастродуоденоскопии и т.п. Список тестов и анализов назначает травматолог, терапевт, хирург или другой узкий специалист.
Для оценки интенсивности болевого синдрома используют 2 системы градации – упрощенную и расширенную.
Упрощенная «шкала переносимости» включает 3 стадии:
- легкая боль – не мешает движению и выполнению повседневных дел;
- сильная боль – нарушает нормальный ритм жизни, не позволяет выполнять обычные действия;
- нестерпимая боль – спутывает сознание, способна спровоцировать обморок и шоковое состояние.
Расширенная градация подразумевает использование визуальной шкалы субъективной оценки – от 0 до 10, где «десятка» означает сильный болевой шок. В процессе обследования пациенту предлагают самому оценить интенсивность боли, потому результат может не соответствовать реальности.
Внимание! Интенсивность боли не всегда свидетельствует о тяжести патологического процесса, поэтому «прощаться с жизнью» при сильных болях, так же как и недооценивать легкую болезненность, не стоит.
Только установив причину боли, ее интенсивность и характер, врач назначит подходящие обезболивающие препараты. Это связано с отличиями в механизме действия у разных групп анальгетиков – что подходит при ноцицептивном синдроме совершенно не эффективно при нейропатическом.
Особенности терапии болевого синдрома
Лечение напрямую зависит от причины боли и ее характера (ноцицептивный, нейропатический). В арсенале средств присутствуют как консервативные методики с использованием медикаментозных средств и физиотерапии, так и радикальные хирургические методы.
Лекарственная терапия:
- обезболивающие – анальгетики, анестетики;
- противовоспалительные – преимущественно НПВС, реже – инъекции кортикостероидов;
- миорелаксанты;
- спазмолитики;
- седативные препараты.
Внимание! Самостоятельный прием обезболивающих средств без воздействия на причину недуга может затруднить диагностику, усугубить ситуацию и сделать дальнейшее лечение неэффективным.
Методы физиотерапии улучшают усвоение медикаментозных средств, снимают воспаление, отечность, спазмы, повышают регенерацию, расслабляют мышцы, успокаивают нервную систему.

На практике применяют:
- УВЧ;
- токовую терапию;
- грязевые компрессы;
- электрофорез;
- массаж;
- иглоукалывание;
- гирудотерапию.
При нарушениях опорно-двигательной системы широко применяют метод иммобилизации поврежденных участков – шины, гипсовые повязки, корсеты, воротники, бандажи.
Хирургическое лечение является крайней мерой и применяется только в том случае, если консервативные методы неэффективны.
На заметку! Боль – универсальный симптом для патологических процессов, поэтому его лечением занимаются врачи самых различных специальностей – терапевты, невропатологи, гастроэнтерологи и др. В экстренных случаях, при остром болевом синдроме может потребоваться срочная помощь реаниматологов, травматологов, хирургов.
Профилактические меры
В целях предотвращения ангиосиндрома, придерживайтесь некоторых общих рекомендаций:
- избегайте травм, в особенности с поражением позвоночника, черепа, суставов;
- следите за своей осанкой – тренируйте, но не перегружайте мышцы спины;
- практикуйте умеренные физические нагрузки – гиподинамия, также как и перенапряжение, плохо влияет на состояние опорно-двигательной системы, вызывая со временем артралгию и/или невралгию;
- при наличии заболеваний (острых, хронических) обеспечьте их своевременное лечение;
- поддерживайте нормальный вес тела, не допускайте ожирения или дистрофии тканей;
- откажитесь от неудобной одежды и обуви – они вызывают боли, связанные с нарушением кровообращения и деформацией скелета;
- избегайте длительных нервных стрессов и психологических перегрузок;
- регулярно проходите профилактические осмотры в клинике по месту жительства.
Очень важно обращаться к врачу при первых же признаках болевого синдрома. Решение перетерпеть или заняться самолечением может дорого обойтись вашему здоровью!
Источник
