Боль от острого коронарного синдрома
Острый коронарный синдром — это группа клинических и лабораторно-инструментальных признаков, указывающих на наличие нестабильной стенокардии или инфаркта миокарда. Состояние проявляется загрудинной болью длительностью более 20 минут, которая сопровождается потливостью, одышкой, бледностью кожи. У 15-20% больных наблюдается атипичное клиническое течение синдрома. Для диагностики проводят анализ кардиоспецифических ферментов, регистрируют ЭКГ. Медикаментозное лечение предполагает использование тромболитиков, антиагрегантов и антикоагулянтов, антиангинальных препаратов. В тяжелых случаях показана хирургическая реваскуляризация.
Общие сведения
Острый коронарный синдром (ОКС) является предварительным диагнозом, который устанавливается во время первого обследования пациента врачом-терапевтом. Термин возник в связи с необходимостью выбора лечебной тактики при ургентных состояниях, не дожидаясь постановки окончательного диагноза. ОКС и его осложнения занимают первое место (около 48%) среди всех причин смертности взрослого населения. Неотложное состояние у мужчин в возрасте до 60 лет определяется в 3-4 раза чаще, чем у женщин. В группе пациентов 60-летнего возраста и старше соотношение мужчин и женщин составляет 1:1.

Острый коронарный синдром
Причины
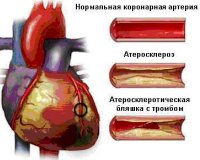
Все нозологические единицы, входящие в состав острого коронарного синдрома имеют общие этиологические факторы. Основной причиной заболевания служит тромбоз коронарного сосуда, возникающий при эрозии или разрыве атеросклеротической бляшки (атеротромбоз). Окклюзия венечной артерии тромбом встречается у 98% больных с выявленной клинической картиной ОКС. При тромбозе развитие коронарного синдрома связано как с механической закупоркой артерии, так и с выделением специфических вазоконстрикторных факторов.
Другая этиология острого процесса определяется крайне редко (около 2% случаев). Появление ОКС возможно при тромбоэмболии либо жировой эмболии коронарной артерии. Еще реже диагностируется переходящий спазм коронарных артерий — вариантная стенокардия Принцметала.
Факторы риска
Поскольку большинство эпизодов связано с атеросклеротическими осложнениями, факторы риска коронарного синдрома идентичны таковым для атеросклероза. Различают:
- Немодифицируемые факторы: мужской пол, пожилой возраст, наследственная предрасположенность;
- Корригируемые факторы: избыточная масса тела, вредные привычки, гиподинамия.
Наибольшую опасность из предпосылок представляет артериальная гипертензия. Повышенное артериальное давление способствует более раннему началу и быстрому прогрессированию атеросклероза.
Патогенез
Патофизиологической основной болезни служит острое снижение кровотока в одном из венечных сосудов. В результате этого нарушается баланс между потребностью мышечных волокон в кислороде и притоком артериальной крови. При остром коронарном синдроме возникает переходящая или стойкая ишемия, которая при прогрессировании вызывает органические изменения миокарда (некрозы, дистрофию).
При разрыве фиброзного покрова атеросклеротической бляшки происходит отложение тромбоцитов и фибриновых нитей — образуется тромб, перекрывающий просвет сосуда. В патогенезе синдрома существенную роль играют гемостатические нарушения, которые обуславливают формирование микротромбов в сосудах, питающих миокард. Выраженная клиническая симптоматика наблюдается при сужении просвета коронарной артерии не менее, чем на 50-70%.
Классификация
В современной кардиологии используется классификация, которая учитывает ЭКГ-проявления коронарного синдрома. Такое разделение патологии наиболее удобно в неотложной ситуации, когда врачу необходимо принимать решение о назначении лекарственной терапии для лечения острого состояния. Согласно этой классификации выделяют 2 формы коронарного синдрома:
- ОКС с подъемом ST (ОКСП ST). При данной форме отмечается стойкая ишемия и полная окклюзия (закрытие просвета) одной из венечных артерий. Состояние соответствует окончательному диагнозу «инфаркт миокарда». Подъем ST выше изолинии на ЭКГ — прогностически неблагоприятный признак.
- ОКС без подъема ST (ОКСБП ST). У таких пациентов начинаются ишемические процессы в миокарде при сохраненном кровотоке в коронарных сосудах. На ЭКГ зачастую определяются патологические изменения зубца T. Такой диагноз соответствует нестабильной стенокардии либо мелкоочаговому инфаркту миокарда без зубца Q.
Симптомы ОКС
Основное проявление острого коронарного синдрома — характерный приступ загрудинной боли. Болевые ощущения локализуются по центру либо с левой стороны грудной клетки. Боль возникает при физической нагрузке (быстрая ходьба, подъем по ступенькам) либо после эмоциональных стрессов. Боли могут быть жгучими, давящими, сжимающими. Типична иррадиация в левую руку, межлопаточную область, шею. Длительность приступа от 20 минут до получаса и более.
На развитие острого кислородного голодания сердечной мышцы указывает учащение и увеличение продолжительности сердечных болей при стабильной стенокардии. При этом снижается эффективность нитроглицерина для купирования острого болевого приступа. Кроме загрудинных болей типична бледность кожных покровов, иногда появляется холодный пот. Беспокоят одышка, резкая слабость и головокружение.
Для молодых (до 40 лет) и пожилых пациентов (старше 75 лет), а также больных сахарным диабетом характерно атипичное течение острого коронарного синдрома. В таких случаях возможны сильные боли в эпигастрии, которые сочетаются с расстройством пищеварения. Реже начинается односторонняя пульсирующая боль в грудной клетке. На фоне острого ухудшения состояния может наступить обморок.
Осложнения
В остром периоде данного состояния существует высокий риск внезапной сердечной смерти: около 7% при ОКС с элевацией сегмента ST, 3-3,5% при коронарном синдроме с нормальным ST. Ранние осложнения выявляются в среднем у 22% пациентов. Наиболее распространенное последствие заболевания — кардиогенный шок, который вдвое чаще диагностируется у мужчин. У больных старше 50 лет, как правило, развиваются тяжелые нарушения ритма и проводимости.
При успешном купировании острого сердечного приступа у 6-10% пациентов сохраняется риск поздних осложнений, которые развиваются спустя 2-3 недели после манифестации синдрома. Вследствие замещения участка мышечных волокон соединительной тканью есть вероятность развития хронической сердечной недостаточности, аневризмы сердца. При сенсибилизации организма продуктами аутолиза возникает синдром Дресслера.
Диагностика
С учетом типичных проявлений острого ангинозного приступа врач-кардиолог может поставить предварительный диагноз. Физикальное обследование необходимо для исключения внесердечных причин боли и кардиальных патологий неишемического происхождения. Для дифференцировки разных вариантов коронарного синдрома и выбора лечебной тактики проводятся три основных исследования:
- Электрокардиография. «Золотым стандартом» диагностики считается регистрация ЭКГ в течение 10 минут от начала острого приступа. Для коронарного синдрома характерна элевация ST более 0,2-0,25 мВ либо его депрессия в грудных отведениях. Первый признак ишемии миокарда — остроконечный высокий зубец Т.
- Биохимические маркеры. Чтобы исключить инфаркт, анализируется содержание кардиоспецифических энзимов — тропонинов I и Т, креатинфосфокиназы-МВ. Наиболее ранним маркером является миоглобин, который повышается уже в первые часы заболевания.
- Коронарная ангиография. Инвазивный метод исследования венечных сосудов используется после выявления подъема сегмента ST на кардиограмме. Коронарография применяется на этапе подготовки к реваскуляризации пораженной тромбом артерии.
После стабилизации состояния и ликвидации острого коронарного синдрома специалист назначает дополнительные методы диагностики. Для оценки риска пациентам с установленным диагнозом ИБС рекомендуют неинвазивные стресс-тесты, которые показывают функциональные возможности сердца. ЭхоКГ выполняют для измерения фракции выброса левого желудочка и визуализации магистральных сосудов.
Лечение острого коронарного синдрома
Консервативная терапия
Лечение больных с ОКС проводится только в специализированных кардиологических стационарах, пациентов в тяжелом состоянии госпитализируют в реанимационные отделения. Терапевтическая тактика зависит от варианта коронарного синдрома. При наличии на кардиограмме подъема ST устанавливают диагноз острого инфаркта миокарда. В таком случае показана интенсивная и тромболитическая терапия по стандартной схеме.
Пациентам, у которых не обнаружено стойкой элевации ST, назначают комбинированную медикаментозную терапию без тромболитиков. Чтобы купировать приступ, используют нитраты. Дальнейшее лечение направлено на ликвидацию ишемических процессов в миокарде, нормализацию реологических свойств крови и коррекцию артериального давления. В этих целях рекомендуется несколько групп лекарственных средств:
- Антиагреганты. Для профилактики тромбообразования принимают препараты на основе ацетилсалициловой кислоты или тиенопиридиновые производные. После начальных нагрузочных доз переходят на длительный прием медикаментов в средних терапевтических дозировках. В первые 2-5 дней схему дополняют антикоагулянтами.
- Антиишемические средства. Для улучшения кровоснабжения сердца и снижения потребности сердечной мышцы в кислороде применяют ряд препаратов: блокаторы кальциевых каналов, нитраты, бета-адреноблокаторы. Некоторые из этих лекарств обладают гипотензивным действием.
- Гиполипидемические препараты. Всем пациентам назначаются статины, которые снижают уровень общего холестерина и атерогенных ЛПНП в крови. Терапия уменьшает риск повторного развития острого коронарного синдрома, значительно улучшает прогноз, продлевает жизнь больных.
Хирургическое лечение
Реваскуляризация миокарда эффективна при инфаркте и рецидивирующей ишемии, рефрактерной к медикаментозной терапии. Методом выбора является малоинвазивная эндоваскулярная ангиопластика, которая быстро восстанавливает кровоток в пораженном сосуде, имеет короткий восстановительный период. При невозможности ее проведения показано коронарное шунтирование.
Прогноз и профилактика
Своевременное начало интенсивной терапии значительно сокращает риск ранних и поздних осложнений, снижает показатель летальности. Прогноз определяется клиническим вариантом острого коронарного синдрома, наличием сопутствующих кардиологических болезней. У 70-80% больных перед выпиской устанавливают низкую или среднюю степень риска, что соответствует сохраненной функции левого желудочка.
Неспецифическая профилактика заболевания включает модификацию факторов риска — нормализацию массы тела, отказ от вредных привычек и жирной пищи. Медикаментозная профилактика повторных эпизодов ОКС включает длительную (более 12 месяцев) антитромбоцитарную терапию и прием липидоснижающих препаратов. Пациенты, перенесшие острый коронарный синдром, находятся на диспансерном учете кардиолога.
Источник
Что такое острый коронарный синдром?
Острый коронарный синдром (ОКС) означает группу клинических проявлений, определяемых острой ишемией миокарда (ишемической болезнь сердца), то есть внезапного и критического снижения кровотока в сердечной ткани.
Наиболее частой причиной этого внезапного падения кровотока является разрыв или эрозия «уязвимой» коронарной атеросклеротической бляшки с последующим скоплением тромбоцитов и тромботическим перекрытием с последующим уменьшением или остановкой кровотока.
Эпидемиология
Сердечно-сосудистые заболевания являются основной причиной смертности и заболеваемости в западных странах; их распространенность постепенно растет в связи с увеличением средней продолжительности жизни.
По оценкам, за один год более 135 000 человек пострадали от коронарного заболевания сердца и 45 000 из них погибли от него.
Патогенез (механизм зарождения и развития болезни)
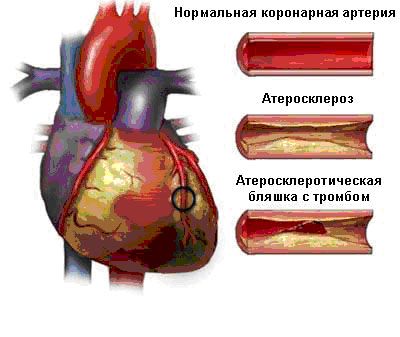
Атеросклеротическая болезнь коронарных артерий (хроническое изменение коронарных артерий) — прогрессивный процесс, характеризующийся появлением атеросклеротических бляшек.
В нормальных условиях внутренняя поверхность артерий гладкая; при осаждении холестерина на внутренних стенках образуется атеросклеротическая бляшка, которая со временем может увеличиваться в размерах (устойчивая бляшка).
Когда поверхность бляшки разрывается (уязвимая бляшка), кровеносная струя вступает в контакт с содержимым самой бляшки, вызывая процессы коагуляции и активации тромбоцитов с последующим образованием тромба, это вызывает закупорку или субокклюзию артерии, препятствуя притоку крови и тем самым поступлению кислорода и субстратов в распыленную сердечную мышцу.
Когда пораженная тромбозом артерия является полностью закрытым эпикардиальным сосудом, примерно через 15 минут начинается острый инфаркт миокарда, начиная с эндокарда и заканчивая эпикардом; если преобладают явления тромбоцита и артерия частично забита, то развивается нестабильная стенокардия.
Масштабы ишемии также зависят от наличия или отсутствия побочных эффектов и потребления кислорода миокардом.
Классификация
Острые коронарные синдромы можно классифицировать по степени и продолжительности стеноза/окклюзии, а также по количеству ткани миокарда, которая переходит в некроз, на следующих клинических картинах:
- Нестабильная стенокардия: это острая ишемия миокарда без значительного некроза миокарда.
- Острый инфаркт миокарда без подъема сегмента ST (инфаркт миокарда без подъема сегмента ST, ИМбпST): картина менее тяжелого инфаркта, обусловленная острой ишемией миокарда, связанной с субэндокардиальным некрозом миокарда; в этом случае показатели некроза выше нормы.
- Острый инфаркт миокарда с подъемом сегмента ST (инфаркт миокарда с подъемом сегмента ST, ИМспST): наиболее тяжелая картина инфаркта; оно вызвано острой ишемией миокарда, связанной с некрозом миокарда полной толщины, со значительным увеличением показателей некроза.
Причины и факторы риска острого коронарного синдрома
Основными причинами и факторами риска являются:
- Наследственность: наличие ишемической болезни сердца у родителей или братьев и сестер повышает риск развития острого коронарного синдрома.
- Пол: у мужчин чаще встречается ишемическая болезнь сердца, но только по сравнению с женщинами детородного возраста эстрогены оказывают защитное действие против этой болезни; Женщины в постменопаузе, с другой стороны, имеют такой же риск, что и мужчины.
- Возраст: острый коронарный синдром обычно поражают после 45 лет.
- Курение: среди заядлых курильщиков (более 15 сигарет в день) в возрасте от 45 до 54 лет риск смерти от ишемической болезни сердца оценивался в три раза выше, чем у некурящих; это связано как с прямым воздействием самого дыма, так и со снижением толерантности к физическим нагрузкам.
- Артериальная гипертензия: определение артериального давления, равного или превышающего 140 мм рт.ст. максимального (систолического) давления и 90 мм рт.ст. минимального (диастолического) давления.
- Сахарный диабет.
- Ожирение: это хроническое заболевание, характеризующееся одним или несколькими из следующих параметров: индекс массы тела — ИМТ = 30 кг/м² — масса тела более 30% по сравнению с идеальным весом — плиометрическое измерение значений выше 95° процентиль. Центральное или абдоминальное ожирение связано с повышенным риском ишемической болезни сердца.
- Гиперхолестеринемия: в частности, высокие уровни липопротеинов низкой плотности (ЛПНП), низкие уровни липопротеинов высокой плотности (ЛПВП) и соотношение ЛПНП/ЛПВП> 3.
- Гипергомоцистеинемия: чрезмерное присутствие гомоцистеина в крови (нормальные значения: <13 мкмоль/л) считается важным и независимым фактором риска сердечно-сосудистых заболеваний. Ей способствует неправильное питание: диета, богатая жирами.
- Сидячая жизнь: плохая физическая активность.
- Неспокойная, нервная жизнь.
Симптомы и признаки

Основным симптомом острых коронарных синдромов является боль в груди. О боли сообщают с угнетающими и сжимающими характеристиками, такими как чувство сдавления, тяжести, удушья и боли на уровне грудной клетки.
Наиболее часто упоминаемый участок — загрудинный, с воздействием на эпигастрий, левую руку (локтевую сторону), плече, шею, челюсть, спину и праву руку.
Если продолжительность боли составляет менее 20 минут, это обычно нестабильная стенокардия; если вместо этого продолжительность болевой симптоматики превышает 20 минут, вероятно, что это инфаркт, то есть некроз миокарда; если боль продолжается в течение нескольких часов с переменной интенсивностью, это может быть инфаркт миокарда с некрозом стенки (ИМспST).
Кроме того, пациент может жаловаться на одышку (обычно связанную с сердечным приступом). Также с болью связаны нейровегетативные симптомы, такие как:
- тошнота;
- рвота;
- холодная потливость;
- прострация;
- чувство боли.
В 30% случаев, особенно у диабетиков или пожилых людей, нейровегетативные симптомы могут присутствовать при отсутствии боли. В некоторых случаях возможен острый коронарный синдром без боли: для этих пациентов диагноз ставится ретроспективно, во время проведения инструментальных исследований, таких как ЭКГ, сцинтиграфия или эхокардиография, которые выявляют некроз ткани.
Диагностика
Диагноз острого коронарного синдрома основан на анамнестическом сборе, симптоматологии, представленной пациентом, проведении ЭКГ и анализах крови для исследования ферментов, показателей некроза сердца. Эти исследовании необходимы, чтобы отличить пациентов с острым инфарктом миокарда с подъемом сегмента ST (ИМспST) от пациентов с острым инфарктом миокарда с подъемом ST (ИМбпST) и других пациентов с нестабильной стенокардией.
- Симптомы: с помощью так называемой «оценки боли в груди» можно оценить, связана ли боль в груди или нет сердечной недостаточностью, ее применение включает в себя присвоение оценки местоположению, характеру, иррадиации боли и любых связанных симптомов.
- Электрокардиограмма (ЭКГ): играет основополагающую роль в диагностике острых коронарных синдромов. ЭКГ позволяет диагностировать инфаркт, но также приблизительно его положение и его расширение. Электрокардиограмма при ИМспST, характеризуется изменением ЭКГ при трансмуральном инфаркте, то есть по всей толщине сердечной мышцы, представляет собой подъем сегмента ST> 1 мм с выпуклостью, направленной вверх. Появление патологических зубцов Q. Электрокардиограмма при ИМбпST и нестабильной стенокардии характерным изменением ЭКГ, в случае нестабильной стенокардии или ИМбпST является вычитание сегмента ST> 1 мм.
- Анализ крови. Сердечные клетки (миоциты), когда они подвергаются некрозу, выделяют некоторые вещества (ферменты или белки), которые можно обнаружить и измерить в крови, повторная дозировка которых может дать фундаментальные клинические показания. Наиболее используемые ферменты:
- Тропонин (Tn): это очень чувствительный специфический сердечный маркер. В случае инфаркта миокарда тропонин Т увеличивается в сыворотке через 2-4 часа от начала симптомов, он имеет самый высокий пик через 8-12 часов, оставаясь высоким до примерно 14 дней.
- CK-MB креатинкиназа: это маркер некроза сердца; его значения высоки примерно через 3-8 часов от начала боли. Она может оставаться обнаруживаемой в течение длительного времени.
- Лактатдегидрогеназа (ЛДГ): полезна при диагностике инфаркта миокарда, когда пациент достигает позднего наблюдения, так как его максимальный пик наступает через 4-5 дней, а значение остается высоким в течение 15-20 дней. Аспартатаминотрансфераза: пик виден через 36 часов, возвращается к норме через 5-6 дней.
- Миоглобин: это очень ранний маркер некроза сердца, который можно проследить через несколько часов после появления симптомов, проявляя пик через 4-12 часов и нормализуясь примерно через 24 часа.
Лечение острого коронарного синдрома
Лечение острых коронарных синдромов предполагает использование многочисленных лекарственных препаратов:
- введение кислорода,
- анальгетики,
- тромбоцитарные анти-тромбоциты,
- антикоагулянты,
- бета-блокаторы,
- ингибиторы АПФ,
- антагонисты кальция.
У пациентов с инфарктом миокарда с некрозом полной толщины (ИМспST) также необходимо быстро восстановить кровоток в закупоренной коронарной артерии: это можно сделать с помощью фибринолитической терапии или чрескожной коронарной реваскуляризации: с помощью коронарной ангиопластики, то есть с помощью механической реканализации с или без имплантата стента сосуда, ответственного за инфаркт.
Чрескожная транслюминальная коронарная ангиопластика (ЧТКА — чрескожная коронарная ангиопластика или ЧКВ — чрескожное коронарное вмешательство) — это интервенционная кардиологическая процедура, с помощью которой можно реанализировать большую часть коронарного стеноза.
Ангиопластике предшествует и ассоциируется с коронарографией, которая позволяет визуализировать коронарные артерии. Он предполагает использование тонкого катетера, который вводится через артерию, доходящую до сердца. На наконечнике катетера находится воздушный шар (баллон), который помещается (под рентгеновским контролем) в центр коронарного стеноза и затем накачивается, чтобы сжать отложения налета внутри коронарной артерии, тем самым восстанавливая кровоток.
Во время операции могут быть установлены коронарные стенты, то есть «расширяемые» канальцы в металлической сетке, которые оставляют, чтобы держать артерию. Также используются лекарственные стенты, которые, помимо того, что являются структурной опорой для коронарной артерии, имеют лекарственное покрытие, которое помогает предотвратить рестеноз сосудов. Более подробно об этих процедурах вам расскажет кардиолог.
Профилактика и рекомендации
Начав здоровый образ жизни, можно внести существенный вклад в снижение определенных факторов риска, связанных с острыми коронарными синдромами и сопутствующей ишемической болезнью сердца. Желательно придерживаться следующих рекомендаций:
- бросить курить;
- ограничить потребление алкоголя;
- регулярно выполняйте умеренные физические упражнения. Чтобы снизить риск сердечно-сосудистых заболеваний, рекомендуется принимать умеренную физическую нагрузку, например ходьбу, не менее 30 минут в день и не менее 5 дней в неделю;
- похудение и поддержание веса. Целью является достижение индекса массы тела (ИМТ) 18,5 — 24,9 кг/м²;
- соблюдайте здоровую диету: поддерживайте потребление фруктов и овощей, избегая чрезмерного употребления красного мяса; в частности, ограничить потребление насыщенных жирных кислот и ввести полиненасыщенные жирные кислоты в рацион;
- держите стресс под контролем.
Особое внимание профилактике следует уделять пациентам, которые знакомы с ранним заболеванием коронарной артерии или страдают от болезней, которые могут быть связаны с проблемами сердца, такими как артериальная гипертензия, гиперлипидемия, сахарный диабет.
Важно соблюдать показания и фармакологическую терапию, предложенную врачом, чтобы снизить риск серьезных осложнений.
Источник
