Блокада при синдром грушевидной мышцы лечение
#!NevrologNA4ALO!#
Что такое блокада грушевидной мышцы, в каких случаях она показана
Каковы причины поражения седалищного нерва, что такое спазм грушевидной мышцы и каким образом производится блокада грушевидной мышцы?
Грушевидный синдром – это один из видов болевого синдрома, возникающий в результате спазма грушевидной мышцы со сдавлением (защемлением) седалищного нерва.
Что собой представляет грушевидная мышца
Грушевидная мышца расположена в глубине ягодицы, имеет треугольную форму: одна из вершин треугольника крепится к наружной поверхности шейки бедра, два других угла образуются широкими пучками в области внутренней поверхности крестца. Мышечный тяж проходит через седалищное отверстие, где над мышцей проходит ягодичная артерия и нерв, а под ней крупный седалищный нерв и нижняя ягодичная артерия. Такое расположение мышцы и сосудов с нервами может привести к сдавлению (защемлению) седалищного нерва в зоне седалищного отверстия при патологическом напряжении ягодичной мышцы.
Грушевидная мышца обеспечивает:
- вращение бедра в наружном направлении;
- стабилизацию тазобедренного сустава;
- фиксацию головки бедренной кости внутри вертлужной впадины;
- наклон вперед при неподвижных ногах.
Причины возникновения грушевидного синдрома
Основной причиной сдавления седалищного нерва является травма или обычное переохлаждение. Помимо этого к синдрому грушевидной мышцы могут привести самые разные факторы, которые можно объединить в несколько групп:
1. Первичные причины:
- травма поясничной или ягодичной области – сильный ушиб вызывает образование гематомы и повреждение мышцы, что, в свою очередь, вызывает раздражение корешка спинно-мозгового нерва;
- сильное напряжение или растяжение грушевидной мышцы – является результатом чрезмерных физических нагрузок или резкого изменения положения тела;
- миозит грушевидной мышцы может вызывать сильные боли;
- переохлаждение, в результате которого грушевидная мышца слишком сильно сокращается и перенапрягается;
- некачественное введение инъекции может привести к задеванию корешка нерва.
2. Вторичные причины:
- патология органов малого таза – воспалительный процесс при несвоевременном лечении может распространиться на близлежащие органы и ткани;
- нарушения в соединительных тканях подвздошной кости и крестца.
Кроме того, причинами грушевидного синдрома могут стать травмы позвоночника, сужение межпозвоночного отверстия, радикулит, наличие опухолей в области позвоночника.
Определение качественного лечения во многом зависит от выявления причин развития синдрома грушевидной мышцы, а потому при возникновении первых симптомов заболевания необходимо обратиться к специалисту.
Симптомы поражения седалищного нерва
Наиболее часто грушевидный синдром проявляется в локальных симптомах, т.е. болях, связанных со спазмом грушевидной мышцы и возникающих непосредственно в области мышцы. В некоторых случаях может произойти сдавливание седалищного нерва либо компрессия артерий и сосудов.
К локальным симптомам грушевидного синдрома относят:
- сильные боли в районе ягодичной мышцы, крестцово-подвздошного сустава или тазобедренного сустава, которые возникают при совершении определенных движений;
- симптом Бонне-Бобровниковой – при расслаблении ягодичной мышцы можно легко прощупать грушевидную мышцу, надавливание на которую вызывает боль;
- симптом Виленкина – возникновение болевых ощущений при простукивании области грушевидной мышцы.
Симптомы сдавления седалищного нерва:
- боль распространяется по всей ноге;
- болевые ощущения сопровождаются жжением и ощущением одеревенелости;
- возможно снижение ахиллова рефлекса;
- при ущемлении волокон большеберцового нерва боль локализуется в двуглавой мышце голени.
Симптомы компрессии артерий и сосудов:
- онемение пальцев на ногах;
- бледность кожи;
- периодически появляется хромота, которая исчезает через некоторое время после возобновления нормального кровообращения в конечностях.
Иногда симптомы проявляются не одиночно, а в комплексе, что значительно затрудняет диагностику. В любом случае при возникновении малейших признаков поражения седалищного нерва необходимо записаться на консультацию к врачу-неврологу.
#!NevrologSeredina!#
Диагностика синдрома грушевидной мышцы
Диагностика синдрома грушевидной мышцы начинается, как только пациент входит в кабинет – врач сразу обращает внимание на осанку, походку и некоторые характерные движения. Далее проводится ряд обследований, которые включают:
- установление наличия симптома Бонне-Бобровниковой;
- простукивание конечностей для выявления синдрома Виленкина;
- определение симптома Гроссмана, который устанавливает путем простукивания нижнего поясничного и верхнего крестцового отростка;
- пальпацию места, в котором прикрепляется грушевидная мышца;
- диагностику состояния подвздошно-крестцовой и крестцово-остистой связок;
- иногда требуется пальпация грушевидной мышцы трансректальным путем.
Грушевидный синдром может развиваться на фоне других, более серьезных, заболеваний – травм позвоночника или раковых опухолей. В этом случае назначаются дополнительные диагностические исследования:
- компьютерная или магнитно-резонансная томография;
- рентген пояснично-крестцового отдела;
- радиоизотопное сканирование.
Следует понимать, что ранняя диагностика является гарантией скорейшего выздоровления, поэтому записаться на консультацию к врачу необходимо при возникновении первых признаков поражения седалищного нерва.
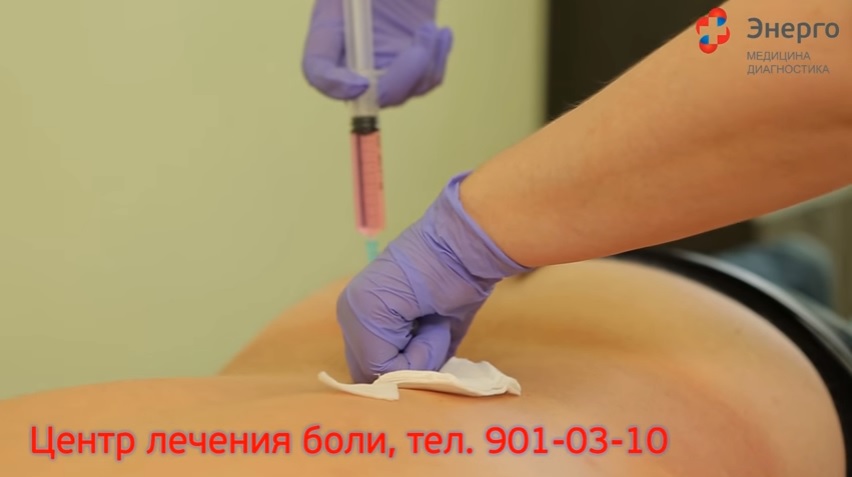
Лечение грушевидного синдрома путем блокады
При синдроме грушевидной мышцы могут использоваться разные методы лечения, все они направлены на снижение болевых ощущений и устранение причин заболевания. Чаще всего применяются медикаментозные способы купирования боли, но они не всегда полностью эффективны. Тогда врачи прибегают к такому способу лечения, как блокада грушевидной мышцы.
Данная манипуляция назначается в случаях, когда необходимо быстро снизить болевые ощущения, остановить воспалительный процесс, убрать спазм грушевидной мышцы и восстановить трофические процессы.
Показания к проведению блокады грушевидной мышцы:
- очень сильная боль по причине травмы, невралгии седалищного нерва или сдавления;
- развитие воспалительного процесса;
- контрактура мышц или спазм грушевидной мышцы;
- локальные нарушения трофических процессов;
- перегрузка связок.
Противопоказаниями к назначению данного метода лечения служат:
- индивидуальная непереносимость вводимого препарата;
- подверженность артериальной гипотонии;
- сердечно-сосудистые заболевания;
- миастения;
- печеночная недостаточность;
- аллергия;
- беременность и период лактации.
Более детально о тонкостях проведения блокады седалищного нерва проконсультирует врач, к которому Вы обратитесь за помощью.
Принцип действия и техника проведения блокады грушевидной мышцы
Принцип действия блокады седалищного нерва заключается в создании локального анельгизирующего блока, который предотвратит поступление болевого импульса в отделы центральной нервной системы. Инъекция выполняется в область пораженного седалищного нерва таким образом, что препарат сразу попадает непосредственно в очаг, в кровь проникает лишь минимальная часть лекарства, поэтому риск возникновения осложнений сводится к нулю.
Блокада при ишиасе чаще всего производится по методу Войно-Ясенецкому. Происходит это так: пациент ложиться на живот, врач вводит препарат в определенную точку. Для четкого установления места прокола проводится две линии: одна пролегает через вершину большого вертела, вторая проходит по наружному краю седалищного бугра. В месте пересечения этих линий и располагается седалищный нерв, а значит инъекция вводится именно в эту точку.
Для лечения грушевидной мышцы путем блокады используется длинная тонкая игла, которая вводится на глубину 6-8 см и дальше, выполняя послойную анестезию, пока игла не упрется в крестцово-остистую связку, находящуюся чуть ниже грушевидной мышцы.
Располагаясь равномерно в параневральном пространстве, лекарственное вещество практически сразу снимает болевой синдром. Обычно для блокады грушевидного синдрома применяют такие лекарственные вещества:
- новокаин и лидокаин – такая блокада производится посредством введения анестетика в заданную точку и позволяет уменьшить боль при страдании седалищного нерва;
- при выраженных болях к анестетику добавляют глюкокотикоиды (дексаметазон, дипроспан).
Блокада седалищного нерва может производиться и передним доступом – при этом пациент располагается на спине, а точка прокола располагается сбоку от портняжной мышцы и внутри от прямой бедренной мышцы. Если же осуществить блокаду задним или передним доступом невозможно, используется метод бокового доступа.
Метод проведения блокады и количество вводимого препарата определяется лечащим врачом строго индивидуально.
Возможные осложнения и риски при лечении спазма грушевидной мышцы
При выполнении блокады седалищного нерва в некоторых случаях могут возникнуть осложнения:
- нарушение целостности нерва – этот сидром сопровождается ухудшением состояния здоровья человека и усилением боли. Врач может назначить инъекции витаминов группы В, электрофорез, ЛФК или массаж;
- перелом иглы – для извлечения остатка иглы из тканей потребуется хирургическое вмешательство;
- повреждение сосуда – может привести к образованию гематомы.
Чтобы избежать подобных неприятных ситуаций, необходимо обращаться исключительно к высококвалифицированным специалистам.
Блокада грушевидного синдрома в медицинском центре «Энерго»
Многопрофильный медицинский центр «Энерго» в Санкт-Петербурге проводит комплексное обследование пациентов с целью выявления причин поражения седалищного нерва. Современное оборудование позволяет быстро и точно установить диагноз для определения наиболее эффективного лечения.
Квалифицированные специалисты нашего центра постоянно повышают уровень своих знаний, обмениваясь опытом с коллегами из различных клиник. Наши врачи смогут выполнить блокаду грушевидного синдрома без риска осложнений и побочных эффектов. Правильно подобранная техника и доза вводимого препарата позволят устранить болевой синдром.
В клинике активно используется электронная система регистрации и учета карточек, что значительно повышает качество обслуживания, а общение с пациентами строится исключительно на доверии и взаимопонимании.
#!NevrologKONEC!#
Источник
Синдром грушевидной мышцы — это нервно-мышечная патология, которая характеризуется болью в бедрах и ягодице. Симптомы похожи на клиническую картину радикулопатии поясничного отдела, потому часто упускаются из виду.
Из-за тесной связи с седалищным нервом мышечная дисфункция провоцирует ишиас (раздражение или сжатие нерва) и его симптомы. Лечение синдрома грушевидной мышцы – комплексное, включает манипуляции с позвонками, гимнастику и прием препаратов.
Что такое синдром грушевидной мышцы?
Синдромом грушевидной мышцы называется периферический неврит или воспаление седалищного нерва. Патология развивается из-за спазма или гипотонии мускулатуры. Синдром ошибочно диагностируется, поскольку маскируется под другие распространенные соматические дисфункции:
- грыжа межпозвонкового диска;
- поясничная радикулопатия;
- воспаление крестцово-подвздошного сустава;
- бурсит большого вертела;
- ишиас;
- травмы крестца.
Примерно 6% пациентов, которые жалуются на боль в пояснице, имеют указанный синдром. Задержка в постановке правильного диагноза приводит к атрофии нервов, компенсаторным изменениям в движении, потере чувствительности и онемении, мышечной слабости.
Синдром вызван раздражением или сжатием седалищного нерва, проявляется болями глубоко в ягодице. Диагноз устанавливается только после того, как его блокировка на уровне поясницы устраняется мануальными техниками.
Анатомия
Из-за крепления к крестцу, бедренной кости, как видно на фото, мускулатура таза чувствительна к положению костей в статике и динамике. Привычка сгибать ногу в колене стоя, сидеть, скрестив ноги, и длительные позы, наклоняющие таз в сторону, в том числе «виляние» бедрами во время ходьбы, влияют на мышечный дисбаланс.
Одна маленькая грушевидная мышца вызывает компенсаторные изменения в биомеханике таза и ног, поясницы, грудного отдела и шеи. Могут появиться головные боли, проблемы с тазовыми органами, гормональные дисфункции и запоры.
Где находится
Грушевидная мышца начинается на внутренней поверхности крестца, между крестцовыми отверстиями (позвонками S2-S4). Ее волокна тянутся кнаружи и выходят из тазовой полости сквозь большое седалищное отверстие. Мышца прикрепляется к большому вертелу позади верхней и нижней близнецовых мышц, внутренней запирательной.
Мышца делит большое седалищное отверстие на две части:
- надгрушевидное;
- подгрушевидное.
Верхняя ягодичная артерия с нервом проходит сквозь надгрушевидное отверстие на поверхность таза.
Седалищный, нижний ягодичный нерв и артерии, задний бедренный кожный нерв выходят из подгрушевидного пространства.
Это означает, что любое изменения в тонусе грушевидной мышцы способно заблокировать функцию перечисленных нервов.
Половой нерв из крестцовых позвонков S2-S4 выходит через надгрушевидное отверстие, оборачивается вокруг крестцовой связки, возвращается внутрь таза через малое седалищное отверстие.
Он соединяется с внутренней половой артерией и веной. Потому мышечный спазм влияет на чувствительность, онемение и зуд в области половых органов, нарушения мочеиспускания и даже запоры.
Мышца иннервируется нервами S1 и S2, а иногда и L5 – последнего поясничного позвонка.
Почти у 96% людей седалищный нерв выходит из большого седалищного отверстия вдоль нижней поверхности грушевидной мышцы, то есть, под ней. Но у 22% — он пронзает мышечные волокна, что повышает риск развития синдрома.
Седалищный нерв может проходить через мышечное брюшко или разделяться на две ветви, которые идут сквозь или вдоль волокон. Крайне редко седалищный нерв выходит из большого седалищного отверстия вдоль верхней поверхности грушевидной мышцы.
Иногда симптомы возникают на фоне локального воспаления при защемлении небольших нервов и сосудов.
Локализация мышцы
Где находится грушевидная мышца? Под большой ягодичной, практически в центральной части. Пальпировать ее можно только при сильном спазме. Имеет форму пирамиды или равнобедренного треугольника. Его основание обращено к крестцу, а вершина – к большому вертелу. Мышечные волокна плоские, расположены веерообразно.
Функции и роль
Грушевидная при сокращении разворачивает бедренную кость наружу, участвует в отведении ноги в сторону и сгибании тазобедренного сустава. Совместно с другой мускулатурой таза она обеспечивает стабильность крестца и бедра во время ходьбы.
Интегративные функции грушевидной мышцы: соединять бедро с крестцом, фактически «собирать таз», удерживать ногу при ходьбе. Она контролирует постановку ноги при шаге, не давая лодыжкам сближаться – расстояние между ногами должны быть равны ширине тазовых костей.
Симптомы синдрома грушевидной мышцы
Тестируется синдром следующим образом: нужно лечь на живот, согнуть ноги в коленях и развернуть бедра внутрь, давая голени отклониться к полу в сторону. Если одна нога не может опуститься, присутствует спазм волокон.
Синдром проявляется по-разному:
- Боль в центре ягодицы, иногда иррадиирующая вниз до голени – признак радикулита.
- Боль при ходьбе в области крестца и большого вертела провоцируется избыточными движениями тазовых костей из-за слабости другой мускулатуры.
- При длительном сидении и вставании боль локализуется в крестце, разливается по ягодицам. В этом случае грушевидная старается «собрать» таз вместо большой ягодичной.
- При нажатии на боковую поверхность бедра и на край крестца ощущается болезненность.
- В толще ягодицы ощущается мышечный валик – признак спазма, а внешне он выглядит полоской, которая пересекает ягодицу. При этом лежать на пораженной стороне больно.
- Грушевидная мышца стабилизирует таз сзади, а гребешковая – спереди. Дисбаланс данной мускулатуры приводит к боли в области лобка, низа живота.
Причины
Данная мышца является синергистом большой ягодичной при развороте бедра и стабилизации крестца. При длительном сидении, то есть, у большинства современных людей, ягодичная мускулатура ослабевает.
Грушевидные – начинают фиксировать крестец вместо них, становятся гиперреактивными. При спазме пережимается седалищный нерв, который проходит через мышечное брюшко из-за особенностей анатомии.
Наиболее частая причина синдрома разворот и фиксация позвонков в поясничном отделе, что ослабляет ягодичную мышцу.
При этом одна тазовая кость со стороны спины будет располагаться выше за счет тяги квадратной мышцы поясницы. Происходит перерастяжение большой ягодичной, и грушевидная — рефлекторно спазмирует.
Поскольку чаще седалищный нерв проходит в подгрушевидном пространстве, то он защемляется при мышечной слабости. Тогда необходимо обратить внимание на ягодицы – одна будет выглядеть больше другой.
Таз у людей со слабой грушевидной будто расползается в стороны, что обычно происходит у женщин после беременности и родов. Причиной слабости является смещение крестца, как места крепления сухожилий, на фоне гинекологических проблем.
Хождение на каблуках способствует утрате стабильности таза, поскольку кости начинают двигаться вверх и вниз. Грушевидная мышца ослабевает, пережимает седалищный нерв, вызывая неврологические симптомы.
Варианты лечения
Перед тем, как снять спазм грушевидной мышцы, нужно определить ее состояние — гипотония или гиперреактивность. Поскольку седалищный нерв чаще выходит в подгрушевидном пространстве, то причиной его компрессии становится мышечная слабость.
Как снять спазм?
Традиционно принято разминать спазмированную мышцу, чтобы снять боль. Однако при массаже сближение мышечных веретен – рецепторов в волокне – приведет к усиленному сокращению, увеличению симптомов.
Порядок действий зависит от увеличенного или сниженного тонуса:
- Если пораженная нога свободно разворачивается внутрь (голень наружу) в положении лежа на животе и сгибании колена, то нужно массировать сухожилия – область большого вертела и крестец.
- Если пораженная нога не разворачивается внутрь, то нужно медленно отвести голень в сторону и простучать мышечное брюшко по длине кулаком – легко, не до боли. Затем простимулировать грушевидную на противоположной стороне массажем сухожилий.
- В любом случае нужно связать таз на уровне крестца, а затем промассировать крепление большой ягодичной – гребни тазовых костей и крестец.
Перед тем, как растянуть грушевидную мышцу, зажимающую нерв, нужно восстановить ослабленную мускулатуру, которая должна вместо нее держать кости таза.
Массаж
Массаж требуется после стимуляции слабой мускулатуры, поскольку фасциальная капсула была в сжатом состоянии длительное время. Лежа на непораженном боку больную ногу сгибают в колене и кладут на выпрямленную здоровую конечность.
Подушечками пальцев проходят по середине ягодицы, отодвигая внешние мышечные слои. Используются несколько приемов массажа:
- продольное и поперечно-боковое поглаживание;
- полукруговое разминание;
- надавливание и смещение тканей.
Нужно обнаружить болезненную точку, надавить на нее и удерживать минуту. Нельзя давить по центру ягодицы, где выходит седалищный нерв.
ЛФК при синдроме грушевидной мышцы
Упражнения при синдроме грушевидной мышцы устраняют мышечный дисбаланс, который привел к спазму или слабости. Физиотерапевт должен разработать комплекс для улучшения осанки, обучить правильной ходьбе, укрепить мускулатуру пресса.
Отсутствие разворота корпуса во время шага – одна из причин изменений в тазу. При повороте включаются косые мышцы живота, которые удерживают таз. Без них кость будет падать и менять мышечный тонус. Смысл лфк при синдроме грушевидной мышцы — обучить правильно двигаться.
Упражнения дополнят лечение в домашних условиях и помогут восстановить биомеханику таза.
- Лежа на спине, согнуть колено пораженной ноги, упереться пяткой в пол. Сокращая ягодицу, приподнимать таз над поверхностью. Задерживать положение на 20 секунд, повторить 5-10 раз.
- Встать, сделать шаг здоровой ногой, а больная – стоит сзади с упором на пальцы. Сделать вдох и на выдохе наклониться вниз за счет сгибания бедра, а не поясницы. Стараться не прогибать поясничный отдел в исходном положении.
Техника блокады грушевидной мышцы
При проведении блокады отмечают анатомические ориентиры, чтобы выделить место для введения раствора. Техника блокады грушевидной мышцы требует точности, потому с помощью ручки или на глаз обозначают три точки: на большом вертеле, задней ости подвздошной кости и седалищном бугре.
В полученном треугольнике проводят биссектрису от вершины угла – подвздошной кости вниз. На линии обозначают три точки, которые разделяют ее на три отрезка. Блокаду выполняют во вторую точку. Глубина введения иглы не менее 6 см. Обычно применяют раствор новокаина.
Заключение
Синдром грушевидной мышцы – это чаще не локальная проблема, а отражение глобального изменения осанки. Длительное сидение приводит к местным нарушениям, спазму и болезненности, поскольку крупная мускулатура не выполняет функцию.
Укрепление большой ягодичной мышцы практически всегда снимает нагрузку с грушевидной. Так как расслабить грушевидную мышцу и седалищный нерв без устранения причины спазма –слабости другой мускулатуры – невозможно. Связывание таза во время сидения облегчает тянущие боли.
Ортопед. Стаж: 4 года.
Образование: Диплом по специальности «Лечебное дело (Лечебно-профилактическое дело) «, Ижевская государственная медицинская академия (2015 г.)
Курсы повышения квалификации: «Ортопедия», Ижевская государственная медицинская академия (2019 г.)
Источник
