Баллонная ангиопластика код по мкб
Октябрь 31, 2017
Нет комментариев
В последнее время в медицинском лексиконе появилось понятие «острый коронарный синдром», который объединяет нестабильную стенокардию и инфаркт миокарда — без зубца Q и с зубцом Q (см. ниже).
Острый коронарный синдром (ОКС) относится к спектру клинических проявлений, начиная от инфаркта миокарда с подъемом сегмента ST и заканчивая нестабильной стенокардией. Заболевание практически всегда связано с разрывом атеросклеротической бляшки и частичным или полным тромбозом артерии, являющейся причиной инфаркта.
Признаки и симптомы
Атеросклероз является основной причиной острого коронарного синдрома, и в большинстве случаев заболевание происходит в результате усугубления ранее несерьезного поражения. К симптомам, о которых сообщают больные с ОКС, относятся следующие:
Сильное сердцебиение
Боль, которая как правило ощущается как давление, сдавливание или жжение в области прекордиума (загрудинная область) и может распространяться на шею, плечо, челюсть, спину, верхнюю часть живота или какую-либо из рук
Одышка во время физической активности, которая проходит при отдыхе
Диафорез в результате стимуляции симпатических нервов
Тошнота от стимуляции блуждающего нерва
Снижение толерантности по отношению к физической нагрузке
Данные физического осмотра могут различаться от нормальных до любого из следующих:
Гипотония: указывает на желудочковую дисфункцию вследствие ишемии миокарда, инфаркта миокарда (ИМ) или острой клапанной недостаточности
Артериальная гипертензия: может являться причиной стенокардии или отражать повышенный уровень катехоламинов из-за беспокойства или экзогенной симпатомиметической стимуляции
Повышенное потоотделение
Отек легких и другие признаки левой сердечной недостаточности
Экстракардиальные сосудистые заболевания
Расширение яремной вены
Прохладная на ощупь, липкая кожа и потливость у лиц с кардиогенным шоком
Третий тон сердца (S3) и, в частых случаях, четвертый тон сердца (S4)
Систолический шум, связанный с динамической обструкцией тракта оттока левого желудочка
Хрипы при осмотре легких (предполагающие дисфункцию левого желудочка или митральную регургитацию)
Стенокардия — это один из вариантов клинических форм коронарной недостаточности. Стенокардию нередко называют «грудная жаба» (лат. angina pectoris), т.к. основным ее признаком являются болевые ощущения различного характера, локализованные за грудиной в области расположения сердца. Кроме боли, стенокардию пациенты нередко характеризуют как ощущение тяжести, сдавливания, распирания, жжения за грудиной. Неприятные ощущения распространяются на плечи, руки, шею, горло, нижнюю челюсть, лопатку и спину.
Потенциальные осложнения могут включать в себя следующее:
Ишемия: отек легких
Инфаркт миокарда: разрыв папиллярной мышцы, свободной стенки левого желудочка и желудочковой перегородки
Стенокардия обычно имеет характер приступа, который возникает в ответ на резкое повышение потребности сердца в кислороде, например при интенсивной физической нагрузке, сильном эмоциональном переживании или стрессе. В покое стенокардитические боли практически всегда отсутствуют. Приступы стенокардии могут повторяться с различной частотой – от нескольких раз в день до нескольких эпизодов в месяц. Стенокардия – это всегда приступ описанных болей в области сердца. Вне приступа стенокардия не имеет клинических проявлений.
На основании особенностей клинического течения выделяют три основных варианта стенокардии, получивших названия:
1. Стабильная стенокардия (син.: стенокардия напряжения). Основной признак данной стенокардии — возникновение болей (неприятных ощущений) при физической нагрузке и быстрое их исчезновение после прекращения нагрузки.
2. Нестабильная стенокардия (син.: стенокардия покоя). Для нее характерны приступы, которые возникают спонтанно в состоянии видимого покоя и не связаны с физической нагрузкой. Данная стенокардия имеет более тяжелый характер по сравнению со стабильной стенокардией, приступы продолжаются дольше и могут провоцироваться незначительным напряжением. Нестабильную стенокардию рассматривают в качестве предвестника инфаркта миокарда, поэтому пациенты с нестабильной стенокардией нуждаются в госпитализации и квалифицированной терапии в отличие от случаев стабильной стенокардии.
3. Стенокардия типа Printzmetal [Принцметала] (син.: вариантная стенокардия) является вариантом нестабильной стенокардии. Приступы, как правило, возникают ночью или рано утром, имеют короткую продолжительность — в среднем от 2 до 5 минут и эффективно купируются приемом одной таблетки нитроглицерина под язык. Стенокардия Принцметала развивается вследствие резкого ангиоспазма коронарных сосудов (отсюда еще одно ее название «вазоспастическая стенокардия»). Основой диагностики спонтанной стенокардии является регистрация ЭКГ во время приступа. Стенокардия Принцметала не всегда развивается на фоне ишемической болезни сердца. Данный вид стенокардии может возникать при пороках сердечных клапанов (напр., аортальном стенозе), тяжелой анемии или выраженной гипертрофии миокарда, провоцирующих рефлекторный спазм коронарных сосудов.
В первые несколько часов коронарной недостаточности невозможно определить вариант ее развития у конкретного больного, т. к. клинические проявления и изменения ЭКГ в этот период неспецифичны, а биохимические маркеры некроза миокарда появляются лишь через 4—6 часов после возникновения данной формы патологии. Тем не менее уже в первые часы при подозрении на инфаркт возможно с помощью электрокардиографического обследования различить два основных варианта его развития: инфаркт без зубца Q (синонимы: крупноочаговый, трансмуральный) и инфаркт с зубцом Q (синонимы: мелкоочаговый, субэццокардиальный, «микроинфаркт»).
Клинические признаки, характер и частота осложнений, лечебные мероприятия и прогноз существенно различаются при этих вариантах инфаркта миокарда.
Свидетельством развития инфаркта с зубцом Q является обнаружение патологических зубцов Q в двух и более смежных ЭКГ-отведениях. Инфаркты без зубца Q, как правило, отличаются от инфарктов с зубцом Q меньшими размерами; причиной их развития являются необтурирующие тромбы коронарных артерий или повторяющиеся короткие эпизоды достаточно выраженной ишемии миокарда. Острые инфаркты с зубцом Q характеризуются крупноочаговыми, а инфаркты без зубца Q — мелкоочаговыми поражениями сердца. ЭКГ предвестником развития инфаркта с зубцом Q является подъем сегмента SТ(«коронарной волны»), а инфаркта без зубца Q — отсутствие «коронарной волны». В клиническом аспекте отмечено, что ранняя внутрибольничная смертность у больных инфарктом без зубца Q ниже, а частота повторных инфарктов с летальным исходом на протяжении нескольких месяцев наблюдения выше, чем у больных инфарктом, на ЭКГ которых регистрируют патологические зубцы Q.
Характерные изменения ЭКГ (прежде всего — появление патологического зубца Q) в сочетании с клинической картиной достаточны для диагностики инфаркта с зубцом Q. В противоположность этому при инфаркте без зубца Q комплекс QRS, как правило, не изменяется; отмечают (не всегда!) лишь незначительные изменения сегмента ST и зубца Т. По таким минимальным и непостоянным изменениям ЭКГ (тем более, при отсутствии зубца Q!) возможно лишь предполагать возникновение инфаркта, а для установления диагноза «инфаркт без зубца Q» необходимо определение биохимических маркеров некроза миокарда.
Установлено, что непосредственной причиной инфаркта миокарда с зубцом Q является тромботическая обтурация коронарной артерии, а инфаркта без зубца Q — неполная окклюзия тромбом коронарной артерии. В связи с тем что тромбообразование при инфаркте без зубца Q имеет «щадящий» характер, имеется возможность достаточно быстрой реперфузии сосудов благодаря спонтанному лизису тромба или ослаблению ангиоспазма, сопутствующего тромбообразованию. В связи с этим считают, что при инфаркте без зубца Q и подъема сегмента ST нет необходимости в тромболитической терапии, а при инфаркте с подъемом сегмента ST и зубцом Q показано как можно более раннее проведение тромболитической терапии (иногда ранний тромболизис у больных с подъемом сегмента Т предотвращает развитие инфаркта с зубцом Q).
В дополнение к изложенным критериям диагностики инфаркта миокарда необходимо добавить еще два:
• аритмии сердца — это постоянный спутник инфаркта миокарда;
• сердечная аневризма — это наиболее достоверный рентгенологический признак инфаркта миокарда.
Иногда коронарная недостаточность протекает бессимптомно (латентно), поэтому для ее распознавания необходимо специальное обследование пациента. В амбулаторной практике наличие такой (преимущественно, хронической) коронарной недостаточности можно выявить по изменениям ЭКГ в процессе проведения нагрузочных проб. В кардиологических стационарах для диагностики хронической коронарной недостаточности дополнительно используют фармакологические пробы и коронарографию.
Основными формами осложнений ИБС являются:
• сердечная недостаточность;
• аритмии сердца;
• внезапная коронарная смерть. Внезапной смертью принято считать смерть в пределах одного часа после возникновения первых симптомов ИБС на фоне предшествующего стабильного состояния больного. Непосредственной причиной внезапной смерти в подавляющем большинстве случаев является фибрилляция желудочков.
Лечение больных коронарной недостаточностью предполагает воздействие на основное заболевание, которое ее детерминировало, а также применение антиангинальных, антитромботических, противоаритмических средств. При неэффективности медикаментозной терапии и тяжелом течении коронарной недостаточности в ряде случаев показаны операция аортокоронарного шунтирования и другие методы реваскуляризации миокарда.
Диагностика
В чрезвычайной ситуации электрокардиография (ЭКГ) является наиболее эффективным диагностическим тметодом для стенокардии. К изменениям ЭКГ, которые могут наблюдаться во время ангинальных эпизодов, относятся следующие:
Переходные подъемы сегмента ST
Динамические изменения зубца T: инверсии, нормализации или сверхострые изменения
Депрессии ST: они могут быть соединительными, наклонными или горизонтальными
Лабораторные исследования, которые могут быть эффективными, включают в себя следующие:
Исследование уровни креатинкиназы изофермента MB (CK-MB)
Исследование уровня тропонина сердца
Исследование уровня миоглобина
Общий анализ крови
Основная метаболическая панель
Возможные методы диагностики, которые могут быть назначены:
Рентгенография грудной клетки
Эхокардиография
Перфузионная томография миокарда
Сердечная ангиография
Компьютерная томография, включая КТ-коронарографию и КТ-анализ коронарной артерии
Лечение
Начальная терапия основывается на следующих мероприятиях:
Стабилизация состояния больного
Облегчение ишемической боли
Обеспечение антитромботической терапии
Фармакологическая антиишемическая терапия заключается в следующем:
Прием нитратов (для облегчения симптомов)
Прием бета-блокаторов (к примеру, метопролола): они назначаются для всех пациентов, если не имеется противопоказаний
Фармакологическая антитромботическая терапия заключается в приеме:
Аспирин
Клопидогрел
Прасугрел
Тикагрелор (Ticagrelor)
Антагонисты гликопротеиновых рецепторов (абциксимаб, эптифибатид, тирофибан)
Фармакологическое антикоагулянтное лечение заключается в следующем:
Нефракционированный гепарин (НФГ)
Низкомолекулярный гепарин (НМГ; дальтепарин, надропарин, эноксапарин)
Ингибиторы фактора Ха (ривароксабан, фондапаринукс)
Дополнительные терапевтические меры, которые могут проводиться:
Тромболиз
Чрескожное коронарное вмешательство (предпочтительное лечение инфаркта миокарда с подъемом сегмента ST)
Современные рекомендации для пациентов с ОКС, имеющих средний или высокий риск:
Ранний инвазивный подход
Сопутствующая антитромботическая терапия, в том числе прием аспирина и клопидогреля, а также НФГ или НМГ
Методы реваскуляризации гибернирующего миокарда при атеросклеротическом поражении коронарных сосудов
Ангиопластика баллонная
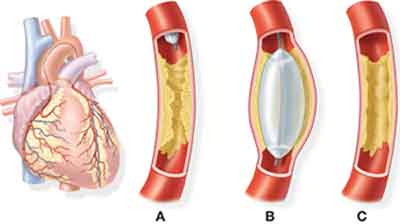
1. Введение катетера с баллоном.
2. Раздувание баллона с целью увеличения просвета сосуда и восстановления кровотока.
3. Просвет сосуда после удаления катетера.
Коронарное (аортокоронарное) шутнирование
Восстановление коронарного кровотока путем обхода места сужения сосуда с помощью шунта (отрезка внутренней грудной артерии или подкожной вены пациента).
Стентирование
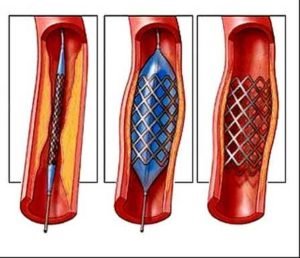
Стент – это металлическая трубочка, состоящая из проволочных ячеек, раздуваемая специальным баллоном.
Стент с помощью катетера вводят в пораженный сосуд, который, расширяясь, вдавливается в сосудистую стенку, увеличивая просвет сосуда.
Код по МКБ 10
Код по международной классификации болезней (МКБ 10) – I20.0.
Загрузка…
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Содержание
- Описание
- Классификация
- Причины
- Симптомы
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Ангиопатия.

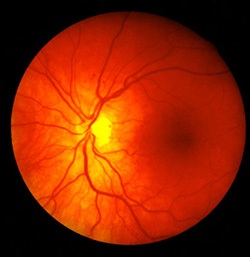
Ангиопатия сетчаки глаза
Описание
Ангиопатии – это группа заболеваний, для которых характерно поражение сосудистой стенки. Для данной патологии характерно нарушение тонуса сосудистой стенки вследствие нарушения нейрогуморальной регуляции. При ангиопатии развиваются временные спазмы и парезы сосудов. В результате увеличивается проницаемость сосудистой стенки,часто происходят кровоизлияния.
При диабетической ангиопатии поражение сосудистой стенки обусловлено метаболическими нарушениями. Происходит утолщение базальных мембран стенок сосудов, пролиферация их эндотелия. Сужается просвет артерии. Нарушается микроциркуляция в кровоснабжаемых тканях и развивается ишемия (недостаток кислорода). На фоне таких патологических процессов создаются благоприятные условии для развития атеросклеротического процесса.
Классификация
В зависимости от диаметра поражаемых патологическим процессом капилляров выделяют следующие виды ангиопатии:
Макроангиопатия – развивается при атеросклеротическом поражении сосудов. Имеет тяжелое течение. Макроангиопатии как правило развиваются в сосудах сердца и нижних конечностей.
Микроангиопатия – означает поражение патологическим процессом мелких сосудов, развивающееся в результате некроза, тромбоза, гиалиноза, фибриноидного набухания. К микроангиопатиям относят поражения сосудов сетчатой оболочки глазного яблока, а также поражение капилляров почек.
Наиболее часто встречается диабетическая ангиопатия, развивающаяся у больных сахарным диабетом. Поражение сосудов может иметь разную локализацию. Наиболее часто поражаются:
Сосуды почек (диабетическая нефропатия);
Сосуды сетчатки (диабетическая ретинопатия);
Сосуды нижних конечностей.
Также выделяют гипертоническую ангиопатию. Это заболевание развивается в процессе прогрессирования гипертонической болезни и наиболее ярко проявляется наглазном дне. При противоположном состоянии (гипотонии), развивается гипотоническая ангиопатия сетчатки.
Дизорическая ангиопатия Мореля развивается при болезни Альцгеймера и старческом слабоумии. Для этого заболевания характерно сочетания амилоидоза стенок артерий и артериол, образование старческих бляшек. Выделяют две формы заболевания: друзовидную и конгофильную.
Преимущественно у юношей развивается болезнь Ила или пролиферирующий ретинит. Для этого заболевания характерно развитие катаракты, множественных кровоизлияний в сетчатку и стекловидное тело. При прогрессировании юношеской ангиопатии появляется глаукома и происходит отслоение сетчатой оболочки глазного яблока.
Диабетическая ангиопатия
Причины
К причинам развития ангиопатии можно отнести следующие факторы:
Нарушение нервной регуляции тонуса сосудистой стенки;
Травматические повреждения;
Заболевания крови;
Курение;
Вредности на производстве;
Артериальная гипертензия;
Пожилой возраст;
Сахарный диабет;
Системные васкулиты аутоиммунного характера;
Интоксикации;
Врожденные особенности строения стенки сосудов (например, телеангиоэктазии).
Симптомы
Проявление ангиопатии прежде всего зависят от места локализации патологического процесса. Может отмечаться:
Снижение остроты зрения;
Потеря зрения;
Боли в ногах с развитием «перемежающей хромоты», когда болевые ощущения возникают при ходьбе и стихают после короткого отдыха;
Чувство жжения, зуда в ногах;
Появление петехий, телеангиоэктазий на коже;
Частые и упорные носовые кровотечения;
Кровохарканье;
Желудочно-кишечные кровотечения;
Гематурия (появление крови в моче);
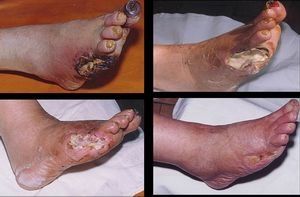
Трофические нарушения на периферии от сухости и шелушения кожи на конечностях до развития гангрены стопы.
Диагностика
При обращении пациента с подозрением на наличие ангиопатии проводится физикальный осмотр, пальпация, перкуссия, аускультация, сбор жалоб больного и анамнеза заболевания.
Затем для уточнения диагноза назначается несколько исследований:
Ультразвуковое исследование сосудов – проводится доплеровское исследование и дуплексное сканирование, дающие информацию о состоянии сосудистой стенки и скорости кровотока.
Фундус-графия – применяется для исследования глазного дна. На полученном компьютерном снимке визуализируются сосуды сетчатой оболочки глазного яблока.
Ангиография – это ретгенологическое исследование начинается с введения в просвет сосуда рентгеноконтрастного вещества. Затем проводится серия снимков, с помощью которых можно оценить проходимость сосуда, скорость продвижения контраста.
Магнитно-резонансная томография – этот метод исследования, не несущий дозовой нагрузки облучения, позволяет визуализировать на экране монитора строение мягких тканей организма.
Компьютерная томография – направлена на получение послойных снимков из области патологического процесса.
Лечение
К лечению ангиопатии в Израиле подходят строго индивидуально, учитывая характер заболевания у каждого пациента и степень тяжести процесса:
Медикаментозная терапия – направлена на улучшение микроциркуляции в тканях. Применяются ангиопротекторы, антикоагулянты, спазмолитики, дезагреганты, препараты, нормализующие свертываемость крови, улучшающие кровообращение в мозговых сосудах. Применяется инсулинотерапия с целью коррекции уровня глюкозы в крови.
Физиотерапия – для коррекции состояния при ангиопатии показано применение плазмафереза, электролечения, грязелечения.
Хирургическое лечение – имеет несколько направлений. На ранних стадиях развития заболевания эффективной оказывается поясничная симпатэктомия, при выполнении которой преимущество отдается эндоскопической методике ведения операции. Ослабление симпатического влияния на стенку артерии приводит к устранению спастического компонента патогенеза.
Проводятся различные реконструктивные операции на сосудах, восстанавливающие их просвет и улучшающие микроциркуляцию в тканях.
В запущенных случаях течения диабетической ангиопатии сосудов нижних конечностей с развитием влажной гангрены, симптомами интоксикации проводится ампутация конечностей на различном уровне. После проведения такой травмирующей, но необходимой операции для больного подбирается или изготавливается индивидуально протез, позволяющий совершать достаточный объем активных движений.
При ретинопатии применяется криохирургическая или лазерная электрокоагуляция.
При атеросклерозе используются эндартерэктомия, чрезкожная эдоваскулярная баллонная ангиопластика, стентирование.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
