Атопич дерматит код мкб
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Классификация
- Симптомы
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Атопический дерматит у детей.
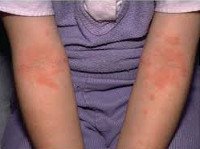
Атопический дерматит у детей
Описание
Атопический дерматит у детей. Воспалительное заболевание кожи хронического рецидивирующего течения, возникающее в раннем детском возрасте вследствие повышенной чувствительности к пищевым и контактным аллергенам. Атопический дерматит у детей проявляется высыпаниями на коже, сопровождающимися зудом, мокнутием, образованием эрозий, корок, участков шелушения и лихенизации. Диагноз атопического дерматита у детей основан на данных анамнеза, кожных проб, исследования уровня общего и специфических IgE. При атопическом дерматите у детей показаны диета, местная и системная медикаментозная терапия, физиолечение, психологическая помощь, санаторно-курортное лечение.
Дополнительные факты
Атопический дерматит является самым ранним и наиболее частым проявлением реакции гиперчувствительности организма на действие аллергенов окружающей среды: на его долю приходится 80-85% случаев аллергии у детей раннего возраста. Как правило, атопический дерматит у ребенка проявляется уже в течение первого года жизни; может протекать с периодическими обострениями и временным стиханием кожных проявлений до пубертатного периода и даже сохраняться в зрелом возрасте.
Распространенность атопического дерматита в детской популяции неуклонно растет и составляет 10-15% в возрастной группе до 5 лет; 15-20% — среди детей школьного возраста. Атопический дерматит существенно снижает качество жизни детей, вызывая психологический дискомфорт и нарушая их социальную адаптацию. Атопический дерматит у детей является риск-фактором «атопического марша» — дальнейшего последовательного развития других аллергических заболеваний: аллергического ринита, поллиноза, аллергического конъюнктивита, бронхиальной астмы. При ослаблении организма атопический дерматит у детей может осложняться присоединением вторичной бактериальной и грибковой инфекций.
Проблема атопического дерматита у детей, в виду своей актуальности, нуждается в пристальном внимании со стороны педиатрии, детской дерматологии, аллергологии-иммунологии, детской гастроэнтерологии, диетологии.

Атопический дерматит у детей
Причины
Возникновение атопического дерматита у детей обусловлено комплексным взаимодействием различных факторов окружающей среды и генетической предрасположенности к аллергическим реакциям. Атопическое поражение кожи обычно возникает у детей с наследственной склонностью к развитию аллергических реакций. Доказано, что риск развития атопического дерматита у детей составляет 75-80% при наличии гиперчувствительности у обоих родителей и 40-50% — при атопии у одного из родителей.
К более частому развитию атопического дерматита у детей приводит гипоксия плода, перенесенная во внутриутробном периоде или во время родов. В первые месяцы жизни ребенка симптомы атопического дерматита могут быть вызваны пищевой аллергией вследствие раннего перевода на искусственные смеси, неправильного введения прикорма, перекармливания, имеющихся нарушений процесса пищеварения и частых инфекционно-вирусных заболеваний. Атопический дерматит чаще возникает у детей с гастритом, энтероколитом, дисбактериозом, гельминтозами.
Нередко к развитию атопического дерматита у детей приводит чрезмерное потребление высокоаллергенных продуктов матерью в период беременности и лактации. Пищевая сенсибилизация, связанная с физиологической незрелостью пищеварительной системы и особенностями иммунного ответа новорожденного, оказывает значительное влияние на формирование и последующее развитие всех аллергических заболеваний у ребенка.
Причинно-значимыми аллергенами могут выступать пыльца, продукты жизнедеятельности домашних клещей, пылевой фактор, бытовая химия, лекарственные средства и тд.
Спровоцировать обострение атопического дерматита у детей могут психоэмоциональное перенапряжение, перевозбуждение, ухудшение экологической ситуации, пассивное курение, сезонные изменения погоды, снижение иммунной защиты.
Классификация
В развитии атопического дерматита у детей различают несколько стадий: начальную, стадию выраженных изменений, стадию ремиссии и стадию клинического выздоровления.
В зависимости от возраста манифестации и клинико-морфологических особенностей кожных проявлений выделяют три формы атопического дерматита у детей: младенческую (с периода новорожденности до 3 лет), детскую – (с 3 до 12 лет) и подростковую (с 12 до 18 лет), которые могут переходить в одна в другую или заканчиваться ремиссией с уменьшением симптомов.
По степени распространенности процесса атопический дерматит у детей может быть ограниченным (очаги локализуются в одной из областей тела, площадь поражения не 5% поверхности тела); распространенным/диссеминированным (поражение — от 5 до 15% поверхности тела в двух и более областях) и диффузным (с поражением практически всей кожной поверхности). Различают легкое, средней степени и тяжелое течение атопического дерматита у детей.
Клинико-этиологические варианты атопического дерматита по причинно-значимому аллергену включают кожную сенсибилизацию с преобладанием пищевой, клещевой, грибковой, пыльцевой и другой аллергии.
Симптомы
Клиническая картина атопического дерматита у детей достаточно многообразна, зависит от возраста ребенка, остроты и распространенности процесса, тяжести течения патологии.
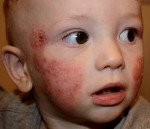
Младенческая форма атопического дерматита характеризуется острым воспалительным процессом – отеком, гиперемией кожи, появлением на ней эритематозных пятен и узелковых высыпаний (серозных папул и микровезикул), сопровождающихся резко выраженной экссудацией, при вскрытии – мокнутием, образованием эрозий («серозных колодцев»), корочек, шелушением.
Типичная локализация очагов – симметрично в области лица (на поверхности щек, лба, подбородка); волосистой части головы; на разгибательных поверхностях конечностей; реже в локтевых сгибах, подколенных ямках и в области ягодиц. Для начальных проявлений атопического дерматита у детей характерны: гнейс — себорейные чешуйки с усиленным салоотделением в зоне родничка, у бровей и за ушами; молочный струп — эритема щек с желтовато-коричневыми корочками. Кожные изменения сопровождаются интенсивным зудом и жжением, расчесами (экскориацией), возможно гнойничковое поражение кожи (пиодермия).
Для детской формы атопического дерматита свойственны эритематосквамозное и лихеноидное кожное поражение. У детей наблюдается гиперемия и выраженная сухость кожи с большим количеством отрубевидных чешуек; усиление кожного рисунка, гиперкератоз, обильно шелушение, болезненные трещины, упорный зуд с усилением в ночное время. Кожные изменения располагаются преимущественно на сгибательных поверхностях конечностей (локтевых сгибах, подколенных ямках), ладонно-подошвенной поверхности, паховых и ягодичных складках, тыльной поверхности шеи. Характерно «атопическое лицо» с гиперпигментацией и шелушением век, линией Денье-Моргана (складкой кожи под нижним веком), вычесываем бровей.
Проявления атопического дерматита у детей подросткового возраста характеризуются резко выраженной лихенизацией, наличием сухих шелушащихся папул и бляшек, локализующихся преимущественно на коже лица (вокруг глаз и рта), шеи, верхней части туловища, локтевых сгибах, вокруг запястий, на тыльной стороне кистей и ступней, пальцах рук и ног. Для этой формы атопического дерматита у детей характерно обострение симптомов в холодное время года.
Базофилия. Эозинофилия.
Диагностика
Диагностика атопического дерматита у ребенка проводится детским дерматологом и детским аллергологом-иммунологом. Во время осмотра специалисты оценивают общее состояние ребенка; состояние кожных покровов (степень влажности, сухости, тургор, дермографизм); морфологию, характер и локализацию высыпаний; площадь поражения кожи, выраженность проявлений. Диагноз атопического дерматита подтверждается при наличии у детей 3-х и более обязательных и дополнительных диагностических критериев.
Вне обострения атопического дерматита у детей применяют постановку кожных проб с аллергенами методом скарификации или прик-теста для выявления IgE-опосредованных аллергических реакций.
Определение содержания общего и специфических IgE в сыворотке крови методами ИФА, РИСТ, РАСТ предпочтительно при обострении, тяжелом течении и постоянных рецидивах атопического дерматита у детей.
Атопический дерматит у детей необходимо дифференцировать с себорейным дерматитом, чесоткой, микробной экземой, ихтиозом, псориазом, розовым лишаем, иммунодефицитными заболеваниями.
Лечение
Лечение атопического дерматита у детей направленно на уменьшение выраженности аллергического воспаления кожи, исключение провоцирующих факторов, десенсибилизацию организма, предотвращение и снижение частоты обострений и инфекционных осложнений. Комплексное лечение включает диету, гипоаллергенный режим, системную и местную фармакотерапию, физиотерапию, реабилитацию и психологическую помощь.
Диета помогает облегчить течение атопического дерматита и улучшить общее состояние, особенно у детей грудного и раннего возраста. Рацион питания подбирается индивидуально, исходя из анамнеза и аллергологического статуса ребенка, каждый новый продукт вводится под строгим контролем педиатра. При элиминационной диете из рациона убирают все возможные пищевые аллергены; при гипоаллергенной диете исключают крепкие бульоны, жареные, острые, копченые блюда, шоколад, мед, цитрусовые, консервы и тд.
Медикаментозное лечение атопического дерматита у детей включает прием антигистаминных, противовоспалительных, мембраностабилизирующих, иммунотропных, седативных препаратов, витаминов и применение местных наружных средств.
Антигистаминные препараты 1-го поколения (клемастин, хлоропирамин, хифенадин, диметинден) применяют только короткими курсами при обострении атопического дерматита у детей, не отягощенного бронхиальной астмой или аллергическим ринитом. Антигистаминные препараты 2-го поколения (лоратадин, дезлоратадин, эбастин, цетиризин) показаны при лечении атопического дерматита у детей в сочетании с респираторными формами аллергии. Для купирования тяжелых обострений атопического дерматита у детей используют короткие курсы системных глюкокортикоидов, иммуносупрессивную терапию.
Местное лечение атопического дерматита у детей помогает устранить зуд и воспаление кожи, восстановить ее водно-липидный слой и барьерную функцию. При обострениях атопического дерматита у детей среднетяжелой и тяжелой степени применяют аппликации местных глюкокортикоидов, при инфекционном осложнении — в комбинации с антибиотиками и противогрибковыми средствами.
В лечении атопического дерматита у детей используют фототерапию (УФA и УФB облучение, ПУВА-терапию), рефлексотерапию, гипербарическую оксигенацию, курорто- и климатотерапию. Детям с атопическим дерматитом нередко требуется помощь детского психолога.
Прогноз
Наиболее выраженные в раннем возрасте проявления атопического дерматита могут уменьшаться или полностью исчезать по мере роста и развития детей. У большинства пациентов симптомы атопического дерматита сохраняются и рецидивируют в течение всей жизни.
Неблагоприятными прогностическими факторами являются: ранний дебют заболевания в возрасте до 2-3 мес. , отягощенная наследственность, тяжелое течение, сочетание атопического дерматита у детей с другой аллергической патологией и персистирующей инфекцией.
Профилактика
Цель первичной профилактики атопического дерматита – предотвращение сенсибилизации детей из групп риска путем максимального ограничения высоких антигенных нагрузок на организм беременной и кормящей матери и ее ребенка. Исключительно грудное вскармливание в первые 3 месяца жизни ребенка, обогащение рациона матери и ребенка лактобактериями снижает риск раннего развития атопического дерматита у предрасположенных к нему детей.
Вторичная профилактика заключается в предупреждении обострений атопического дерматита у детей за счет соблюдения диеты, исключения контакта с провоцирующими факторами, коррекции хронической патологии, десенсибилизирущей терапии, санаторно-курортного лечения.
При атопическом дерматите важен правильный ежедневный уход за кожей детей, включающий очищение (непродолжительные прохладные ванны, теплый душ), смягчение и увлажнение специальными средствами лечебной дерматологической косметики; выбор одежды и белья из натуральных материалов.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
На чтение 6 мин. Просмотров 687 Опубликовано 10.06.2019
Атопический дерматит – воспаление кожи аллергического характера. Болезнь сопровождается зудом, ярко выраженной экзематизацией.
Атопия часто имеет типичные зоны возникновения и генетическую предрасположенность. Атопический дерматит – хроническое заболевание. С помощью комплексного лечения можно добиться стойкой ремиссии, длительность которой при благоприятных условиях может составлять годы.
Атопический дерматит – общая характеристика заболевания
Атопия кожных покровов достаточно распространена. Опираясь на статистику, можно отметить, что 10 – 12% россиян сталкиваются с данной болезнью. Детей она затрагивает чаще (приблизительно 20%).
Во взрослом возрасте диагностировать атопический дерматит приходится у 6 – 7% людей. Кроме кожных проявлений, заболеванию типичны аллергические проявления дыхательных путей.
У пациентов, вне зависимости от возраста, наблюдается связь атопии с непереносимостью на некоторые продукты питания и патологиями органов ЖКТ. Также тесная взаимосвязь обнаружилась с хроническими заболеваниями носоглотки, ушей, психическими нарушениями, заражением глистами.
Классификация согласно МКБ 10
Любая болезнь прописана под 3-ех значным кодом. Атопическому дерматиту присвоен код L20 согласно МКБ (международная диагностика болезней). Главный шифр заболевания: глава XII.
Данная атопия описана как «болезни кожи и подкожной клетчатки». Неуточненная атопия кожи идет под кодом L20.9. Код L20.8 присвоен другим атопическим дерматитам, например, атопическому нейродерматиту.
Причины заболевания
Основная причина – реакция на аллерген. Часто встречающиеся аллергены: продукты, химические соединения, пыльца, шерсть животных. Ученые обнаружили влияние генетических аспектов на появление болезни. То есть генетическая предрасположенность к данному заболеванию существует.
Факторы, способствующие появлению атопического дерматита либо его развитию:
- астматический приступ;
- сенная лихорадка;
- аллергический ринит, конъюнктивит;
- осложнения патологических состояний органов ЖКТ;
- крапивница;
- снижение иммунитета;
- дисфункция вегетативной регуляции;
- психические расстройства, длительные стрессы;
- различные хронические болезни;
- курение при беременности, осложнение ее течения;
- сбои работы органов эндокринной системы.
Формы атопического дерматита
Симптоматика болезни различается и зависит от формы атопии.
Описаны три периода атопического дерматита:
- младенческая;
- детская;
- взрослая.
Судя по названию, атопия появляется в различные периоды жизни человека и имеет некоторые отличия.
Младенческая
- Как правило, возникает в возрасте 3-ех месяцев. Младенческий период появления атопического дерматита возможен до 2 лет.
- Данная форма у детей характеризуется гиперемированной сыпью, пузырчатыми, мокнущими проявлениями, которые могут начать шелушиться.
- Образования заметны на лице, особенно щеках, подбородке, остальных частях тела, голове, руках и ногах ребенка.
- Дети в этот период капризны. При тяжелом течении болезни наблюдаются нарушения сна и аппетита.
Детская
- В детский период атопия приобретает типичные образования на локтевых сгибах, конечностях, под ягодицами.
- Детская форма характеризуется несколькими стадиями.
- Сухой огрубевший эпидермис с легкостью переходит в пузырчатую мокнущую сыпь, пятна. После чего кожа может начать трескаться.
- Половина пациентов после 7 лет более не сталкивается с атопическим дерматитом.
Взрослая
- Болезнь во взрослом периоде, проявившаяся после 12 лет, берет начало с детства или первично возникает самостоятельно.
- Пораженные зоны те же, что и в детстве, еще пятна наблюдаются на лице, а также шее.
Симптоматика заболевания
Общие симптомы:
- сильный зуд;
- эритема различной степени;
- признаки белого лишая (светлые пятна на плечевом поясе и зоне лица);
- сухая кожа;
- линия Моргана – типичная складка на нижнем веке;
- атопические ладони. Характеризуются ярко выраженными линиями ладоней.
Клинические проявления:
- В младенчестве появляется краснота, отек, мокнущие пятна. Позже возникают инфильтрированные участки с чешуйками, зоны лихенизации. Частые места локализации: лоб, щеки.
- Детская форма проявляется на кожных складках в виде многочисленной эскориации, сухости и шелушении кожи. Лицо принимает схожесть со старческим («атопическое лицо»), появляется сморщенность, складки, пастозность.
- Во взрослом периоде атопический дерматит выражается в инфильтрации, эскориации, а также лихеноидных папул на лице, шее, сгибательных поверхностях конечностей, запястьях, груди. У людей старше 40 лет места образований – шея, внешние стороны кистей.
Методы диагностики
Первичная диагностика проводится методом опроса и визуального осмотра.
Собирается анамнез, а после назначаются следующие анализы и процедуры:
- Анализ крови. При атопическом дерматите количество эозинофилов повышено.
- Будет наблюдаться отклонение в сторону увеличения сывороточного IgE.
- Аллерго-пробы. Проводятся, если есть подозрение на аллергическую природу болезни.
- Дермографическая проба.
- Проба методом введения внутрь эпидермиса ацетилхолина.
Во время диагностирования используют совокупность симптоматики: определение типичной локализации, выявления генетической предрасположенности любой атопии, а также склонность к ихтиозу, наличие в прошлом младенческой формы.
Также проводится дифференциальная диагностика.
Дерматолог должен исключить следующие схожие в проявлениях болезни:
- контактный дерматит;
- псориаз;
- обычный лишай в хронической форме;
- ихтиоз;
- чесотку;
- нейродермит;
- микоз.
Лечение атопического дерматита
Терапия данного заболевания, прежде всего, направлена на выявление и удаление провоцирующего фактора, на устранение причинно-значимых аллергенов, а также профилактики в дальнейшем.
Методы лечения:
- Топические ингибиторы Кальциневрина В являются современным средством, которое назначают при атопичном дерматите.
- Устранить зуд поможет системное лечение либо мазь антигистаминного действия.
- Назначаются кортикостероиды в местном применении.
- Плазмаферез. Назначают при тяжелой симптоматике. Процедура очищает кровь, выводит токсины.
- Консультация психосоматического дерматолога.
- При хронических воспалениях прописывают метилпреднизолона ацепонат (мазь).
- Согревающие компрессы.
- Инфильтраты лечат мазями, обладающими кератолитическим действием.
- Физиотерапия. Применение ультрафиолетового излучения уменьшает длительность обострения.
Системная терапия:
- лекарственные средства с антигистаминным эффектом;
- Кетотифен (стабилизирует мембраны тучных клеток);
- антибиотик при подтвержденном присоединении вторичной инфекции. Например, Эритромицин или Ацикловир при герпесе. Крема: Тридерм, Софрадекс. Пораженную зону нужно обработать антисептиком, можно салициловой кислотой.
Меры профилактики
Профилактика призвана уменьшить число рецидивов до возможного минимума.
Для этого необходимо:
- Исключить контакт с причинными аллергенами и ограничить с потенциально-опасными.
- Контролировать влажность в помещении, не допускать пыльного сухого воздуха.
- Соблюдать диету, ограничить употребление провоцирующих аллергию продуктов: шоколада, меда, цитрусовых, орехов и других.
- Отказаться от вредных привычек.
- Ввести прием витаминов в виде комплексов в период их дефицита.
- Правильно ухаживать за кожей, держать ее в чистоте, не допускать переохлаждения, перегрева, прямого контакта с бытовой химией и синтетическими тканями.
- Постараться свести проявления возможных хронических заболеваний к минимуму.
- Проводить профилактические меры по заражению гельминтами.
- В период цветения растений (апрель – июнь) контролировать проявления аллергических реакций на пыльцу.
- Не допускать стрессовых ситуаций, заниматься йогой, релаксацией. При появлении признаков нервных перегрузок принять легкие седативные препараты.
Терапия атопического дерматита может длиться довольно долго. Пациент должен выполнять жесткие правила во время лечения и рецидива атопии, причиной которой может оказаться скрытая хроническая форма какой-либо болезни.
На ее поиск могут уйти годы. Важно не отчаиваться, не бояться пробовать разные методы терапии, стараться купировать обострение и верить в полное выздоровление. Простой оптимизм и вера в излечение – половина успеха.
Источник
