Антидромная тахикардия при синдроме wpw
АВ-узловая пароксизмальная тахикардия при синдроме Вольфа-Паркинсона-Уайта (WPW)
Наджелудочковая тахикардия, как уже было сказано, является наиболее часто встречающимся нарушением ритма сердца (70%) при синдроме WPW. Различают два механизма возникновения АВ-узловой тахикардии: ортодромный и антидромный.
I. Ортодромная АВ-узловая тахикардия при синдроме Вольфа-Паркинсона-Уайта (WPW)
Эта форма АВ-узловой тахикардии встречается чаще (90%). Возбуждение сначала распространяется антеградно по АВ-узлу и затем ретроградно по дополнительному пути проведения (пучку Кента).
Направление и последовательность распространения возбуждения таковы: предсердия —> АВ-узел —> желудочки —> пучок Кента —> предсердия. В результате возникает круговое возбуждение.
Дельта-волна отсутствует. Узкие комплексы QRS быстро следуют друг за другом; зубец Р вследствие задержки возбуждения предсердий «попадает» на комплекс QRS и потому неразличим или появляется сразу после комплекса QRS, попадая на сегмент ST, что обусловливает феномен RP<PR.
Круговое возбуждение при синдроме Вольфа-Паркинсона-Уайта (WPW) является типичным примером механизма повторного входа волны возбуждения (re-entry).
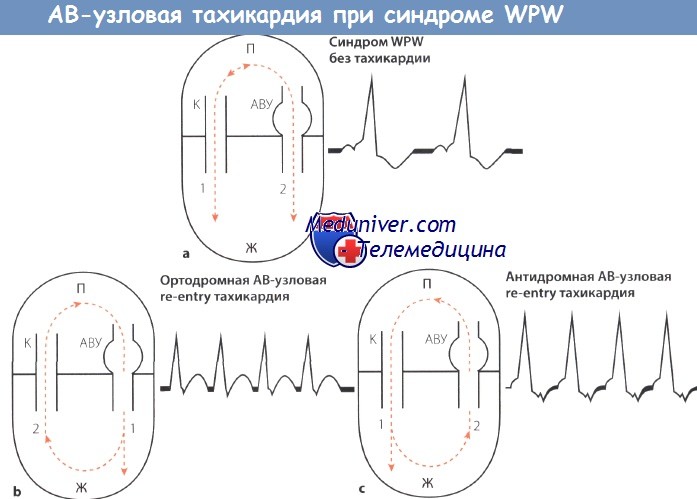
Схема АВ-узловой тахикардии при синдроме WPW.
АВУ — АВ-узел; П — предсердие, Ж -желудочек;
К — пучок Кента (дополнительный пучок проведения);
1,2- последовательность возбуждения; стрелки «вверх-вниз»- направление возбуждения.
II. Антидромная АВ-узловая тахикардия при синдроме Вольфа-Паркинсона-Уайта (WPW)
При другом механизме, который лежит в основе более редкой формы АВ-узловой тахикардии возбуждение распространяется в обратном направлении, т.е. сначала антеградно по дополнительному проводящему пучку (пучку Кента), затем ретроградно через АВ-узел, но только тогда, когда эффективный рефрактерный период пучка Кента оказывается короче, чем АВ-узла.
В этом случае направление и последовательность распространения возбуждения таковы: предсердия —> пучок Кента —> желудочки —> АВ-узел —> предсердия.
В целом появляются уширенные комплексы QRS, напоминающие блокаду ножки ПГ, но с дельта-волной, так что синдром WPW можно диагностировать, несмотря на тахикардию.
Как и при желудочковой тахикардии, зубец Р на ЭКГ в этих случаях трудно идентифицировать. Однако при тщательном анализе кривой его часто можно обнаружить на сегменте ST сразу после зубца S.
Из-за формального сходства эту форму синдрома Вольфа-Паркинсона-Уайта (WPW) ранее называли псевдожелудочковой тахикардией, хотя истинная желудочковая тахикардия при синдроме WPW наблюдается крайне редко.
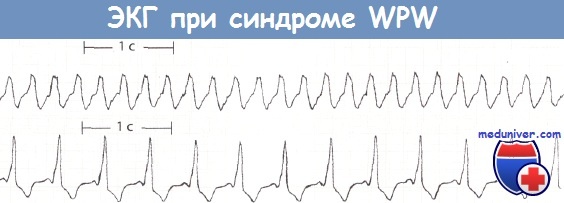
Синдром Вольфа-Паркинсона-Уайта (WPW).
Вверху: пароксизмальная наджелудочковая тахикардия. Антидромная АВ-узловая тахикардия. Частота желудочковых сокращений 155 ударов в минуту. Комплекс QRS уширен и составляет 0,12 с.
Внизу: синусовый ритм при синдроме WPW. Скорость движения бумажной ленты 25 мм/с.
III. Мерцание предсердий при синдроме Вольфа-Паркинсона-Уайта (WPW)
Мерцание предсердий занимает особое место среди нарушений ритма при синдроме WPW и составляет по частоте примерно 20%. При быстрой форме мерцания предсердий (тахиаритмия) существует опасность быстрого распространения возбуждения по дополнительному пути проведения из предсердий в желудочки. Это может привести к уширению комплексов QRS, изменению их конфигурации, напоминающей таковую при блокаде ножек ПГ, и стать причиной развития фибрилляции желудочков и смерти.
При тахиаритмической форме мерцания предсердий назначать препараты наперстянки и верапамил нельзя, так как эти препараты, с одной стороны, замедляют проведение возбуждения, с другой — еще больше укорачивают рефрактерный период пучка Кента, что приводит к облегчению проведения частых импульсов от предсердий к желудочкам.
Учебное видео ЭКГ при синдроме WPW (Вольфа-Паркинсона-Уайта)

— Также рекомендуем «Признаки гипокалиемии на ЭКГ»
Оглавление темы «Расшифровка ЭКГ (электрокардиограммы)»:
- Расшифровка холтеровского мониторинга электрокардиограммы (ЭКГ)
- Признаки перикардита на ЭКГ
- Признаки миокардита на ЭКГ
- Признаки хронического легочного сердца на ЭКГ
- Признаки ТЭЛА (тромбоэмболии легочной артерии, острого легочного сердца) на ЭКГ
- Признаки синдрома Вольфа-Паркинсона-Уайта (WPW) на ЭКГ
- Классификация синдрома Вольфа-Паркинсона-Уайта (WPW): типы А и В
- АВ-узловая пароксизмальная тахикардия при синдроме Вольфа-Паркинсона-Уайта (WPW)
- Признаки гипокалиемии на ЭКГ
- Синдром удлиненного интервала QT на ЭКГ
Источник
Представляемое нарушение ритма на сегодня изучено слабо, что связано с незначительным процентом встречаемости болезни. Лишь у 8% больных, у которых диагностирован WPW-синдром, дополнительно обнаруживается антидромная тахикардия. Опасно ли это состояние можно точно сказать после полного обследования больного.
Антидромная тахикардия встречается намного реже, чем ортодромная. Ее возникновение в основном связано с синдромом Вольфа-Паркинсона-Уайта (WPW-синдром) — врожденной аномалией, для которой характерно наличие дополнительного пути проведения. Именно этот путь лежит в основе возникновения антидромной тахикардии.
При отсутствии WPW-синдрома почти в 90% случаев диагностируются такие наджелудочковые тахикардии. как атриовентрикулярная-узловая реципрокная тахикардия и ортодромная тахикардия, сочетающаяся со скрітым дополнительным путем проведения.
Видео WPW (Wolff-Parkinson-White Syndrome) Animation Video
Описание антидромной тахикардии
Пароксизмальные предсердные тахикардии, к которым относится антидромная форма нарушения ритма, связаны в своем появлении с механизмом ре-ентри — повторным вхождением волны возбуждения. Циркуляция импульса в основном проходит по замкнутому контуру, находящегося внутри атриовентрикулярного узла или синусового узла. Также могут образовываться между предсердиями и желудочками второстепенные каналы проведения волны возбуждения, называемые пучками Кента и в норме отсутствующие.
Дополнительные пути проведения импульсов бывают скрытыми, тогда возникающую тахикардию обозначают как ортодромную. Также возможно явное проявление дополнительных путей, то есть хорошо диагностируемых с помощью ЭКГ. Подобное образование характерно для WPW-синдрома, при котором встречается как ортодромная тахикардия, так и антидромная.
Циркуляция волны возбуждения при антидромной тахикардии проходит по контуру предсердия — дополнительный путь проведения — желудочки — атриовентрикулярный узел — предсердия.
Относительно редкое возникновение антидромной тахикардии связывают с тем, что через атриовентрикулярный узел волна возбуждения проходит намного медленней в ортодромном направлении. Подобное создает благоприятные условия для запуска механизма ре-ентри.
Наличие нескольких пучков Кента способствует возникновению у одного больного ортодромной и антидромной тахикардии одновременно.
При WPW-синдроме могут обнаруживаться несколько дополнительных путей, которые входят в основу образования предвозбужденной тахикардии. При этой форме нарушения ритма наблюдается антероградное и ретроградное проведение импульсов. Часто предвозбужденную и антидромную тахикардии рассматривают как одно и то же заболевание, поскольку нет явных отличий в ЭКГ-признаках и тактика лечения практически одинаковая.
Симптомы антидромной тахикардии
Возникновение заболевания не связано с возрастом, поэтому его можно определить даже у новорожденных. Частым провокатором развития патологии служит любое расстройство атриовентрикулярной проводимости. Это могут быть блокады или экстрасистолии.
Во время пароксизмов тахикардии, особенно при частом их возникновении, нарушается гемодинамика внутри сердца. Подобное расстройство негативно сказывается на состоянии сердечных камер, которые расширяются и начинают сокращаться с недостаточной силой.
Клиническая картина тахикардии зависит от ряда факторов: длительности нарушения ритма, частоты его возникновения, наличия дополнительных сердечных патологий. Сама по себе антидромная тахикардия при синдроме WPW не является опасной, но при существенном нарушении гемодинамики на ее фоне может развиться угрожающие жизни тахиаритмии — фибрилляции, трепетания желудочков/предсердий.
Причины появления антидромной тахикардии
Основной причиной развития антидромной тахикардии является синдром WPW, который является наследственной патологией сердца. При этом выраженность синдрома часто зависит от наличия и количества дополнительных путей, называемых пучками Кента. По ним проходит волна возбуждения, минуя атриовентрикулярный узел.
Пучок Кента — аномальное образование из проводящих волокон миокарда, обнаруживаемое между желудочками и предсердиями. Был открыт английским физиологом Кентом.
С биохимической точки зрения развитие синдрома WPW, и в частности антидромной тахикардии, связано с генными мутациями.
Диагностика антидромной тахикардии
На электрокардиограмме определяются широкие деформированные желудочковые комплексы, в противовес узким QRS, которые образовываются во время ортодромной тахикардии. При этом зубцы Р за широкими желудочковыми комплексами практически не определяются.
Возникновению тахиаритмии в обычных случаях предшествует предсердная экстрасистолия.
Особенность антидромной тахикардии — определение на ЭКГ выраженной дельта-волны. Также имеются другие признаки, напоминающие желудочковую тахикардию. Подобные характеристики связаны с тем, что желудочки возбуждаются посредством прохождения импульса по дополнительным путям.
Лечение и профилактика антидромной тахикардии
При этой патологии назначается в первую очередь медикаментозная терапия, которая включает следующие препараты:
- соталол;
- прокаинамид;
- хинидин;
- дигоксин;
- мексилетин;
- аденозин;
- верапамил.
Не рекомендуется использовать в лечении антидромной тахикардии препараты из следующих групп аритмиков: сердечные гликозиды, бета-адреноблокаторы, блокаторы кальциевых каналов. Это связано с тем, что они могут увеличить рефрактерный период и тем самым ухудшить состояние больного увеличением частоты сердечных сокращений.
Неэффективность медикаментозного лечения является показанием к проведению катетерной абляции, во время которой пересекаются дополнительные пути.
Профилактика заключается в предупреждении развития приступов тахикардии, для чего используются те же медикаменты или более радикальные хирургические методы лечения.
5.00 avg. rating (95% score) — 2 votes — оценок
Источник
Синдром Вольфа-Паркинсона-Уайта (Wolff-Parkinson-White) или
синдром WPW
Синдром Вольфа-Паркинсона-Уайта (WPW) – синдром с предвозбуждением желудочков сердца по дополнительному (аномальному) предсердно-желудочковому соединению (ДПЖС) и наджелудочковой тахиаритмией по механизму re-entry.
Определение
Синдром Вольфа-Паркинсона-Уайта (WPW) – синдром с предвозбуждением желудочков сердца по дополнительному (аномальному) предсердно-желудочковому соединению (ДПЖС) и наджелудочковой тахиаритмией по механизму re-entry.
Что такое ДПЖС
При синдроме WPW субстратом аритмии является дополнительное предсердно-желудочковое соединение (ДПЖС). ДПЖС – аномальная быстро проводящая мышечная полоска миокарда, соединяющая предсердие и желудочек в области предсердно-желудочковой борозды в обход структур нормальной проводящей системы сердца.
По ДПЖС импульс распространяется более быстро, чем по нормальной проводящей системе сердца, что приводит к предвозбуждению (преэкзитации) желудочков. С возникновением предвозбуждения желудочков на ЭКГ регистрируется Δ-волна (дельта-волна).
ЭКГ при синдроме WPW. Более быстрое распространение импульса через дополнительный проводящий путь (ДПЖС) приводит к более раннему возбуждению части желудочков – возникает Δ волна, обуславливающая укорочению интервала P-R (P-Q) и расширение комплекса QRS.
Распространенность
По данным различных авторов, распространенность синдрома WPW в общей популяции колеблется от 0,15 до 0,25%. Соотношение между мужчинами и женщинами составляет 3:2.
Синдром WPW встречается во всех возрастных группах. В большинстве случаев клиническая манифестация синдрома WPW возникает в молодом возрасте (от 10 до 20 лет) и гораздо реже – у лиц старшей возрастной группы.
Синдром WPW не связан со структурной патологией сердца. В ряде случаев синдром WPW сочетается с врожденными пороками сердца (дефект межпредсердной и межжелудочковой перегородки, тетрада Фалло, аномалия Эбштейна).
Прогноз
Приступ тахикардии при синдроме WPW редко связан с угрозой развития остановки кровообращения.
Фибрилляция предсердий является жизнеугрожающей у пациентов с синдромом WPW. В этом случае при ФП проведение на желудочки осуществляется в соотношении 1:1 с высокой частотой (до 340 в минуту), что может привести к развитию фибрилляции желудочков (ФЖ). Частота случаев внезапной смерти среди пациентов с синдромом WPW варьирует от 0,15 до 0,39% в течение периода динамического наблюдения от 3 до10 лет.
Механизмы
В основе синдромов предвозбуждения лежит участие дополнительных проводящих структур, являющихся коленом макрориентри атриовентрикулярной тахикардии. При синдроме WPW субстратом патологии является дополнительное предсердно-желу-дочковое соединение (ДПЖС), представляющее, как правило, мышечную полоску миокарда, соединяющую предсердие и желудочек в области предсердно-желудочковой борозды.
Дополнительные предсердно-желудочковые соединения (ДПЖС) можно классифицировать по:
1. Расположению относительно фиброзных колец митрального или трикуспидального клапанов.
Анатомическая классификация локализации дополнительных предсердно-желудочковых соединений (ДПЖС) при синдроме WPW по F.Cosio, 1999 год. В правой части рисунка представлено схематичное расположение трехстворчатого и митрального клапанов (вид со стороны желудочков) и их соотношение с областью локализации ДПЖС.
Сокращения: ТК — трикуспидальный клапан, МК — митральный клапан.
2. Типа проводимости:
– декрементное – нарастающее замедление проведения по дополнительному пути в ответ на увеличение частоты стимуляции,
– не декрементное.
3. Способности на антеградное, ретроградное проведение или их сочетание. ДПЖС, способные только на ретроградное проведение, считаются «скрытыми», а те ДПЖС, которые функционируют антеградно – «манифестирующими», с возникновением предвозбуждения желудочков на ЭКГ в стандартных отведениях регистрируется Δ-волна (дельта- волна). «Манифестирующие» ДПЖС обычно могут проводить импульсы в обоих направлениях – антероградном и ретроградном. Дополнительные пути только с антероградной проводимостью встречаются редко, а с ретроградной – наоборот, часто.
Атриовентрикулярная реципрокная тахикардия (АВРТ) при синдроме WPW
Атриовентрикулярная тахикардия при синдроме WPW по механизму re-entry подразделяется на ортодромную и антидромную.
Во время ортодромной АВРТ импульсы проводятся антероградно по АВ узел и специализированной проводящей системе из предсердия в желудочки, а ретроградно – из желудочков на предсердия по ДПЖС.
Во время антидромной АВРТ импульсы идут в обратном направлении, с антероградным проведением из предсердий в желудочки через ДПЖС, и ретроградным проведением – через АВ узел или второй ДПЖС. Антидромная АВРТ встречается лишь у 5-10% пациентов с синдромом WPW.
Схема механизмов формирования антидромной и ортодромной атриовентрику-лярной тахикардии при синдроме WPW.
А – механизм формирования ортодромной атриовентрикулярной тахикардии при антеградной блокаде предсердной экстрасистолы (ЭС) в правостороннем дополнительном предсердно-желудочковом соединении. Возбуждение антеградно распространяется через предсердно-желудочковый узел (ПЖУ) и ретроградно активирует предсердия через дополнительный аномальный путь (ДПЖС);
Б – формирование антидромной атриовентрикулярной тахикардии при блокаде предсердной экстрасистолы в ПЖУ и антеградным проведением импульса по левостороннему дополнительному аномальному пути. Ретроградно импульс активирует предсердия через ПЖУ;
В – антидромная атриовентрикулярная тахикардия с участием двух дополнительных контралатеральных аномальных путей (правостороннего – ДПЖС1, левостороннего -ДПЖС2). Внизу представлены схемы электрограмм правого (ЭГ ПП) и левого (ЭГ ЛП) предсердий и ЭКГ во II стандартном отведении во время тахикардии.
Классификация синдрома WPW
Манифестирующий синдром WPW устанавливается пациентам при наличии сочетания синдрома предвозбуждения желудочков (дельта волна на ЭКГ) и тахиаритмии. Среди пациентов с синдромом WPW самая распространенная аритмия атриовентрикулярная реципрокная тахикардия (АВРТ). Термин «реципрокная» является синонимом термина «re-entry» – механизма данной тахикардии.
Скрытый синдром WPW устанавливается, если на фоне синусового ритма у пациента отсутствуют признаки предвозбуждения желудочков (интервал PQ имеет нормальное
значение, нет признаков ∆-волны), тем не менее имеется тахикардия (АВРТ с ретроградным проведением по ДПЖС).
Множественный синдром WPW устанавливается, если верифицируются 2 и более ДПЖС, которые участвуют в поддержании re-entry при АВРТ.
Интермиттирующий синдром WPW характеризуется преходящими признаками предвозбуждения желудочков на фоне синусового ритма и верифицированной АВРТ.
Феномен WPW. Несмотря на наличие дельта волны на ЭКГ, у некоторых пациентов возможно отсутствие аритмии. В этом случае ставится диагноз феномен WPW (а не синдром WPW).
Только у одной трети бессимптомных пациентов в возрасте моложе 40 лет, у которых имеет место синдром предвозбуждения желудочков (дельта волна) на ЭКГ, в конечном итоге появлялись симптомы аритмии. В то же время ни у одного из пациентов с синдромом предвозбуждения желудочков, впервые выявленном в возрасте после 40 лет, аритмия не развивалась.
Большинство бессимптомных пациентов имеют благоприятный прогноз; остановка сердца редко является первым проявлением заболевания. Необходимость проведения эндо-ЭФИ и РЧА у данной группы пациентов вызывает споры.
Клинические проявления синдрома WPW
Заболевание протекает в виде приступов частого ритмичного сердцебиения, которое начинается и прекращается внезапно. Продолжительность приступа от нескольких секунд до нескольких часов, а частота их появления от ежедневных приступов аритмии до 1-2 раз в год. Приступ тахикардии сопровождается сердцебиением, головокружением, предобморочным состоянием, обмороком.
Как правило, вне приступов у пациентов не выявляются признаки структурной патологии сердца или симптомы каких-либо других заболеваний.
Диагностика синдрома WPW
Электрокардиография (ЭКГ) в 12 отведениях позволяет диагностировать синдром WPW.
ЭКГ проявления вне приступа тахиаритмии зависят от характера антеградного проведения по ДПЖС.
При синдроме WPW во время синусового ритма на ЭКГ могут регистрироваться:
1. Более быстрое распространение импульса через дополнительный проводящий путь (ДПЖС) приводит к более раннему возбуждению части желудочков – возникает Δ волна, обуславливающая укорочению интервала P-R (P-Q) и расширение комплекса QRS. Этот вариант ЭКГ соответствует манифестирующей форме синдрома WPW, ДПЖС функционируют антеградно и характеризуется постоянным наличием Δ-волны на фоне синусового ритма.
ЭКГ при синдроме WPW. Более быстрое распространение импульса через дополнительный проводящий путь (ДПЖС) приводит к более раннему возбуждению части желудочков – возникает Δ волна, обуславливающая укорочению интервала P-R (P-Q) и расширение комплекса QRS.
2. Признаки предвозбуждения желудочков на фоне синусового ритма (Δ волна, обуславливающая укорочению интервала P-R (P-Q) и расширение комплекса QRS) могут носить преходящий характер. Чередование ЭКГ с Δ волной и ЭКГ без каких-либо изменений соответствует интермиттирующей форме синдрома WPW.
3. При нормальном синусовом ритме на ЭКГ не выявляется каких-либо изменений. Скрытые ДПЖС не функционируют в антеградном направлении, даже при проведении стимуляции вблизи от места их предсердного проникновения. Диагностика основывается на верификации эпизодов тахикардии АВРТ.
Электрокардиограмма во время тахикардии при синдроме WPW
Ортодромная тахикардия обычно имеет частоту в пределах 140-240 уд/мин. Комплекс QRS обычно узкий, и в этом случае зубцы Р видны после окончания желудочкового комплекса с характеристикой R-P
Синдром WPW. ЭКГ при ортодромной АВРТ. После комплекса QRS регистрируется ретроградные зубцы Р. Зубцы Р отрицательные в нижних отведениях. ДПЖС имеет левую нижнюю парасептальную локализацию.
Антидромная АВРТ имеет широкий комплекс QRS и зубцы Р или не видны, или предшествуют комплексу QRS.
Синдром WPW. ЭКГ при антидромной АВРТ. Комплекс QRS во время тахикардии широкий и имеет конфигурацию блокады ПНПГ. Зубцы Р не видны.
ЭхоКГ
Трансторакальную ЭхоКГ выполняют у пациентов с синдромом WPW с целью исключения врожденных аномалий и пороков развития сердца (синдром соедини-тельнотканной дисплазии, пролапс митрального клапана, дефект межпредсердной и межжелудочковой перегородки, тетрада Фалло, Аномалия Эбштейна).
Электрофизиологическое исследование (ЭФИ)
Перед катетерной абляцией ДПЖС выполняется ЭФИ, целью которого является подтверждение наличия дополнительного пути, определение его электрофизиологических характеристик и роли в формировании тахиаритмии. После определения локализации дополнительного пути выполняется РЧА ДПЖС с использованием управляемого абляционного катетера.
Лечение приступа тахиаритмии при синдроме WPW
Начальная помощь при эпизоде ортодромной АВРТ состоит из вагусных приемов.
Вагусные пробы: проба Вальсальвы (натуживание на высоте вдоха), массаж каротидного синуса (односторонне нажатие в области сонного треугольника продолжительностью не более 10 с), кашлевой и рвотный рефлексы, обкладывание лица кусочками льда. Эффективность вагусных проб при наджелудочковой тахикардии достигает 50%.
Если известно, что у пациента имеется синдром WPW, врач может предпочесть не использовать аденозин, поскольку он способен индуцировать ФП. Вместо этого можно использовать в/в пропафенон или прокаинамид.
В качестве альтернативы возможно выполнить сразу наружную электрическую кардиоверсию. При гемодинамически значимой симптоматики на фоне АВРТ (синкопэ, пресинкопэ, стенокардия, гипотензия, нарастание признаков сердечной
недостаточности) показана незамедлительная наружной электрическая кардиоверсия (100 Дж). Если не имеется ассоциированных факторов риска системной эмболизации электрическая кардиоверсия не требует антикоагуляции.
У пациентов при тахикардии с синдромом WPW не следует использовать препараты, действующие на АВ-узел! Использование β-адреноблокаторов, блокаторов кальциевых каналов и сердечных гликозидов противопоказано из-за того, что они замедляют проведение по АВУ и не влияют на проведение по ДПЖС антероградное или даже усиливают его. В конечном итоге это является потенциально опасным в отношении трансформации АВРТ в желудочковую тахикардию и/или ФЖ.
Лечение синдромa WPW
Методом выбора в профилактике рецидивов тахикардии у пациентов с WPW является катетерная абляция.
До проведения указанной процедуры или в случаях отказа от проведения операции могут использоваться препараты IC класса (флекаинид и пропафенон), амиодарон, соталол. На фоне их приема у 35% пациентов в течение года АВРТ не рецидивирует.
Медикаментозная терапия данной патологии не всегда может помочь этим больным, кроме того, резистентность к антиаритмическим препаратам развивается у 56—70% пациентов с синдромом WPW в течение 1—5 лет после начала терапии.
РЧА ДПЖС
Эпоха интервенционного устранения ДПЖС началась в 1982 году.
В большинстве наблюдений первичная эффективность катетерной абляции ДПЖС составила приблизительно 95%. Эффективность при катетерной абляции ДПЖС, локализованных в боковой стенке левого желудочка, немного выше, чем при катетерной абляции дополнительных путей другой локализации. Рецидивы проведения по ДПЖС возникают приблизительно в 5% случаев, что связано с уменьшением отека и воспалительных изменений, обусловленных повреждающим действием РЧ энергии. Повторная РЧА, как правило, полностью устраняет проведение по ДПЖС.
Осложнения при проведении эндо-ЭФИ и РЧА дополнительных путей можно разделить на 4 группы:
1) осложнения, обусловленные лучевой нагрузкой;
2) осложнения, связанные с пункцией и катетеризацией сосудов (гематома, тромбоз глубоких вен, перфорация артерий, артериовенозная фистула, пневмоторакс);
3) осложнения при катетерных манипуляциях (повреждение клапанов сердца, микроэмболия, перфорация коронарного синуса или стенки миокарда, диссекция коронарных артерий, тромбоз);
4) осложнения, обусловленные РЧ воздействием (артериовентрикулярная блокада, перфорация миокарда, спазм или окклюзия коронарных артерий, транзиторное нарушение мозгового кровообращения, цереброваскулярные осложнения).
Летальность, связанная с процедурой абляции дополнительных путей, не превышает 0,2%.
Более «частыми» серьезными осложнениями являются полная АВ блокада и тампонада сердца. Частота возникновения необратимой полной АВ блокады колеблется от 0,17% до 1,0%. Частота тампонады сердца варьирует от 0,13% до 1,1%.
Источник
