Аносмия и гипогонадотропная аменорея синдром
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 14 марта 2013;
проверки требуют 19 правок.
Синдро́м Ка́ллмана (Ка́льмана) — симптомокомплекс наследственно обусловленных аномалий, характеризующийся сочетанием гипогонадотропного гипогонадизма с расстройствами обоняния (аносмия или гипоосмия) и недостаточной секрецией гонадотропин-рилизинг гормона (ГнРГ). Низкий уровень ЛГ и ФСГ ведёт к развитию вторичного (центрального) гипогонадизма[1].
История[править | править код]
В 1944 году Franz Josef Kallmann и соавт. в работе «Генетические аспекты первичного евнухоидизма» впервые описали синдром, характеризующийся задержкой или отсутствием полового развития и аносмией[2][3][4]. Лишь после идентификации гонадолиберина было показано, что селективная недостаточность ЛГ и ФСГ (гонадотропинов гипофиза) является следствием изолированного дефицита секреции именно этого гормона.
Этиология и патогенез[править | править код]
Причина аномалий при синдроме Каллмана — расстройство импульсной секреции гонадолиберина (ГнРГ) в гипоталамусе. Наследование X-сцепленное рецессивное или аутосомно-доминантное с неполной пенетрантностью. У пациентов выявлены дефекты гена, контролирующего миграцию гонадолиберинсекретирующих нейронов в обонятельные луковицы и впоследствии в гипоталамус, однако дефекты гена, кодирующего гонадолиберин не обнаружены[5].
Недостаток гонадотропин-рилизинг гормона связан с делецией KAL-гена, локализованного на коротком плече X-хромосомы, который кодирует экстрацеллюлярный матрикс гликопротеина (аносмина-1), относящегося к классу нейромолекул, обладающих адгезивными свойствами, позволяющими ГнРГ-секретирующим нейронам входить в обонятельную луковицу и мигрировать в гипоталамус в процессе эмбриогенеза. Низкий уровень ЛГ и ФСГ обусловливает вторичный гипогонадизм[1].
Клиническая картина[править | править код]
Основные компоненты: вторичный (центральный) гипогонадизм и аносмия (или гипоосмия). У части пациентов отмечается цветовая слепота и тяжёлые аномалии головного мозга и черепа по средней линии[5].
Характерен евнухоидизм, нередко наблюдается крипторхизм. Встречается соматическая патология: расщепление верхней губы («заячья губа») и твёрдого нёба («волчья пасть»), полидактилия (шестипалость), высокое «готическое» нёбо, укорочение уздечки языка, асимметрия лица, гинекомастия, функциональные нарушения сердечно-сосудистой системы. Так как заболевание характеризуется выпаданием лишь одного релизинг-гормона, все остальные гормоны гипоталамуса секретируются нормально, в том числе соматолиберин. Из-за этого развитие и рост организма, хоть и с запаздыванием, происходит нормально с поправкой на то, что у организма не развиваются половые железы. Из-за этого несоответсвия зоны роста в эпифизарных пластинках не окостеневают из-за отсутствия половых гормонов. Это в итоге приводит к высокорослости и относительно длинным конечностям по отношению к длине туловища. Этот механизм обусловливает евнухоидизм.
Подобные пороки развития можно выявить и среди членов семьи пациента. При рентгенологическом исследовании кистей рук и лучезапястных суставов в прямой проекции обнаруживается запаздывание сроков окостенения (возрастной дифференцировки)[1].
У мальчиков в зависимости от степени выраженности недостаточности гонадолиберина выявляется разной степени выраженности половой инфантилизм вплоть до полного отсутствия признаков пубертата, отсутствия вторичных половых признаков, небольших размеров тестикулы и азооспермия. Признаки вторичного гипогонадизма могут сочетаться с нарушением цветного зрения, атрофией зрительного нерва, глухонемотой, подковообразной почкой и крипторхизмом. У девочек — первичной аменореей[3].
Дифференциальная диагностика[править | править код]
В отличие от гипопитуитаризма, при синдроме Каллмана после многократного введения гонадолиберина уровни ЛГ и ФСГ повышаются.
Лечение[править | править код]
Заместительная гормональная терапия — используют гонадотропины, дозы подбирают индивидуально[1].
Прогноз[править | править код]
Для жизни — благоприятный. При систематической правильно подобранной терапии развиваются вторичные половые признаки, появляется либидо, эрекции, поллюции. Пациенты способны вступать в брак, в некоторых случаях восстанавливается и репродуктивная функция[1].
Литература[править | править код]
- Информация для пациентов, страдающих врождённым гипогонадотропным гипогонадизмом (ВГГ) и синдромом Кальмана (Каллмана)
Примечания[править | править код]
- ↑ 1 2 3 4 5 Ефимов А. С. Малая энциклопедия врача-эндокринолога. — 1-е изд. — К.: Медкнига, ДСГ Лтд, Киев, 2007. — С. 103. — 360 с. — («Библиотечка практикующего врача»). — 5000 экз. — ISBN 966-7013-23-5.
- ↑ Kallmann FJ, Schönfeld WA, Barrera SE. The genetic aspects of primary eunuchoidism. Am J Ment Defic 1943-1944;48:203-236.
- ↑ 1 2 Балаболкин М. И. Эндокринология. — 2-е изд., перераб. и доп. — М.: «Универсум паблишинг», 1998. — С. 192—193. — 582 с. — 10 000 экз. — ISBN 5-7736-0018-8.
- ↑ Whonamedit — Kallmann’s syndrome
- ↑ 1 2 Эндокринология / Под ред. Н. Лавина. — 2-е изд. Пер. с англ. — М.: Практика, 1999. — С. 355. — 1128 с. — 10 000 экз. — ISBN 5-89816-018-3.
Источник
Е. Нурмухаметова
E. Nurmukhametova
Уменьшение частоты менструаций (олигоменорея) или полное их отсутствие в течение 6 мес и более обычно является проявлением нарушенной секреции гормонов яичниками. К физиологическим причинам аменореи относятся детский возраст, беременность, лактация, постменопаузальный период. У всех этих физиологических состояний имеются патологические эквиваленты, и нарушения менструальных циклов во многих случаях являются симптомом какого-либо заболевания. О вторичной аменорее говорят в тех случаях, когда у женщины с нормальным прежде менструальным циклом менструации внезапно прекращаются. При первичной аменорее менструации отсутствуют к 16-летнему возрасту. Лечебная тактика при аменорее зависит от причины, которая лежит в ее основе.
Причины
Анатомические
Аменорея может быть обусловлена дефектами или отсутствием матки или влагалища. Отсутствие матки связано с аномалиями развития, к которым относится синдром тестикулярной феминизации. К этому патологическому состоянию приводят определенные мутации, которые обусловливают недостаточную андрогенизацию в ходе половой дифференцировки плода и, следовательно, формирование женского фенотипа. Но так как выработка яичками гормона, ингибирующего мюллеров проток, сохраняется на нормальном уровне (как у плода мужского пола), то развитие матки и верхнего отдела влагалища не происходит.

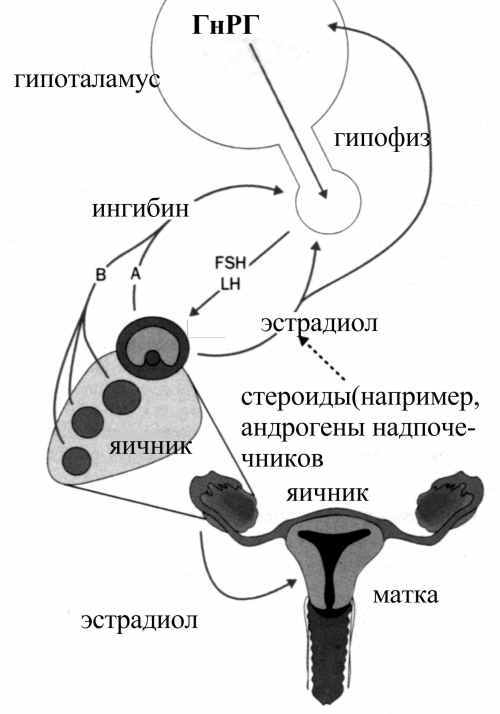
Рис.1. Ось гипоталамус — гипофиз — яичник — матка ГнРГ — гонадотропин-рилизинг гормон, FSH — фолликулостимулирующий гормон, LH — лютеинизирующий гормон.
Другой анатомической причиной аменореи является препятствие оттоку из генитального тракта в связи с отсутствием перфораций в девственной плеве или наличием во влагалище поперечной перегородки.
К развитию вторичной аменореи приводит инфекционное поражение полости матки (например, при туберкулезе органов малого таза), резекция эндометрия, чрезмерное выскабливание матки (синдром Ашермана).
Эндокринные
Нормальное функционирование яичников обеспечивается системой обратной связи, к которой относятся передняя доля гипофиза и гипоталамус. Поэтому любое функциональное или структурное нарушение в системе гипоталамус-гипофиз влияет на циклическую активность яичников и, следовательно, менструальный цикл (рис.1).
Синдром Каллмена — врожденное заболевание, при котором нарушается половое созревание как женщин, так и мужчин. Этот синдром характеризуется снижением выработки гипоталамического гонадотропин-рилизинг-гормона (ГнРГ). У пациентов часто выявляется мутация гена, локализующегося в регионе р.22.3 Х-хромосомы. Для данного патологического состояния характерны также в различной степени выраженные аносмия, синкинезии (содружественные движения).
К другим причинам гипогонадотропизма относятся травма, тяжелые поражения головного мозга, краниофарингиома, аденома гипофиза, некроз передней доли гипофиза (синдром Шихена).
Достаточно часто в основе аменореи лежат нарушения функций гипоталамуса, связанные с потерей массы тела, anorexia nervosa, переутомлением, тяжелыми хроническими заболеваниями, психологическим стрессом. Отмечается снижение выработки ГнРГ, которое ведет к подавлению секреции фолликулостимулирующего (ФСГ) и лютеинизирующего (ЛГ) гормонов. В норме у женщин на протяжении соответствующей фазы цикла происходит выброс ЛГ гипофизом с частотой приблизительно 1 раз в 1 ч. Если такие выбросы происходят реже чем 1 раз в 2 ч, развитие фолликулов нарушается и овуляции не происходит.
Аменорея может быть непосредственно связана с патологией яичников. Яичники, лишенные гамет, не могут синтезировать стероидные гормоны в нормальных количествах. Дисгенезия гонад отмечается при нескольких патологических состояниях, связанных с хромосомными аномалиями. Наиболее распространена моносомия 45Х0 (синдром Тернера). Как и при агенезии гонад, структуры мюллерова протока дифференцируются нормально, поэтому формируется женский фенотип.
При преждевременном истощении примордиальных ооцитов развивается вторичная недостаточность яичников на фоне высоких концентраций гонадотропных гормонов. Причины такого состояния точно не установлены; оно возникает при аутоиммунных нарушениях (например, при болезни Аддисона), хромосомных аномалиях и галактоземии, облучении, лечении цитостатиками по поводу злокачественных новообразований.
В редких случаях недостаточность яичников (гипергонадотропный гипогонадизм) может быть обусловлена синдромом резистентности яичников. При этом в яичниках содержатся примордиальные фолликулы, резистентные к воздействию гонадотропных гормонов. У части женщин с этим синдромом обнаруживаются мутации в структуре рецепторов к ФСГ.
Рис 2. Обследование женщин с амонереей
Диагностика
Клиническое обследование при аменорее должно включать в себя оценку следующих показателей:
- вторичные половые признаки
- ультразвуковое исследование органов малого таза
- уровни в крови ФСГ, ЛГ, пролактина и эстрадиола
- определение уровней тиротропина и тироксина у женщин с подозрением на патологию щитовидной железы
- уровень тестостерона в сыворотке у женщин с гирсутизмом или андрогенизацией.
В зависимости от полученных результатов женщин с аменореей можно разделить на четыре групп (схема дальнейших исследований представлена на рис. 2).
Важно помнить, что во всех случаях аменореи необходимо исключить беременность.
Лечение
Гипергонадотропный гипогонадизм
Если концентрация ФСГ превышает 30 МЕ/л при уровне эстрадиола ниже 60 пг/мл, диагноз недостаточности яичников или (редко) синдрома резистентности яичников не вызывает сомнений. При первичной аменорее анализ кариотипа позволит выявить женщин с тестикулярной дисгенезией, которым показано удаление резидуальных гонад в связи с высоким риском их злокачественного перерождения.
Заместительная терапия эстрогеном обеспечивает развитие вторичных половых признаков у девочек с первичной аменореей и в сочетании с циклами прогестогена предотвращает последствия хронической недостаточности яичников (остеопороз и сердечно-сосудистые заболевания) у женщин репродуктивного возраста.
Беременность при данном патологическом состоянии может наступить после адекватной заместительной гормональной терапии и переноса в матку эмбриона от донора.
Гиперпролактинемия
Примерно у 20% женщин со вторичной аменореей отмечается повышенное содержание в крови пролактина (до 500 мМЕ/л). При исключении гипотиреоидизма и потребления препаратов, которые могут вызывать гиперпролактинемию (например, фенотиазины), вероятно поражение гипофиза. Современные технологии, в частности ядерно-магнитный резонанс, позволяют обнаружить аденому (пролактиному) либо другие опухоли гипофиза более чем у 50% женщин с подобной патологией.
Применение агонистов допамина (бромкриптин) приводит к снижению выработки пролактина и подавлению опухолевого роста в большинстве случаев. Овуляции возобновляются в течение нескольких месяцев, поэтому при нежелании беременности необходима контрацепция. При неэффективности лекарственной терапии, появлении или сохранении признаков сдавления опухолью структур, прилежащих к гипофизу (например, глазных нервов) показано проведение хирургической резекции опухоли.
Гипогонадотропный гипогонадизм
Снижение секреции ЛГ и ФСГ приводит к нарушению развития фолликулов и, следовательно, недостаточной выработке эстрадиола яичниками. Если это происходит до полового созревания, отмечается первичная аменорея и подавление развития вторичных половых признаков. Недостаточность гипоталамуса более распространена по сравнению с недостаточностью гипофиза. Среди причин — синдром Каллмена, краниофарингиома, саркоидоз. Какие-либо органические поражения гипоталамуса или передней доли гипофиза обычно не выявляются. Функциональное снижение активности гипоталамических структур, ответственных за выработку ГнРГ, может быть связано с потерей массы тела, психологическим стрессом или тяжелым хроническим заболеванием.
При аменорее, вызванной потерей массы тела, могут быть эффективны диетические мероприятия. Однако если аменорея продолжается более 12 мес, необходимо рассмотреть вопрос о проведении заместительной терапии эстрогеном для профилактики развития последствий недостаточности яичников (остеопороз и сердечно-сосудистые заболевания).
Циклическая активность яичников, овуляции и фертильность могут восстановиться при пульсовом введении ГнРГ каждые 1 — 2 ч при помощи специального устройства с целью стимуляции эндогенной секреции ГнРГ. При такой терапии после 6 циклов беременность наступает в 70% случаев.
При ановуляции, обусловленной патологией гипофиза, применение ГнРГ неэффективно, показана терапия при помощи гонадотропных гормонов.
Нормогонадотропная ановуляция
Примерно у 30% женщин со вторичной аменореей обнаруживаются нормальные концентрации гонадотропных гормонов. При этом продукция эстрогена и развитие фолликулов прекращаются еще до достижения полного созревания. У женщин не обнаруживается признаков эстрогенной недостаточности.
Чаще всего причиной ановуляции на фоне нормального содержания гонадотропных гормонов служит синдром поликистозных яичников. При этом синдроме отмечаются также ожирение, гирсутизм, нерегулярные маточные кровотечения.
У большинства женщин этой группы восстановления овуляций и фертильности удается добиться при помощи антиэстрогенов (кломифен, тамоксифен). Подъем уровня ФСГ после 5-дневного курса кломифена (50 мг/сут с 3-го по 7-й день цикла) является достаточным для стимуляции развития фолликулов и последующей овуляции. При неэффективности антиэстрогенов показано использование ФСГ.
Заключение
Аменорея является симптомом, а не диагнозом. Отсутствие менструаций само по себе не представляет опасности для здоровья, однако в его основе могут лежать заболевания (опухоль гипофиза, гипоэстрогенизм), требующие лечения. Успех терапии определяется не только установлением правильного диагноза, но также потребностями и пожеланиями конкретной женщины.
Литература:
Baird DT, Amenorrhoea. Lancet 1997; 350: 275-79.
Источник
Аменоре́я — отсутствие менструаций в течение 6 месяцев у женщины, у которой раньше был нормальный менструальный цикл; отсутствие менструации у девушек до 16 лет (первичная аменорея).
Аменорея — не самостоятельный диагноз, а симптом, указывающий на анатомические, биохимические, генетические, физиологические или психические нарушения. Частота вторичной аменореи — не менее 3 %. Аменорея может быть физиологической при определенных состояниях: менархе, беременность, лактация, менопауза.
Классификация[править | править код]
Истинная аменорея: нет циклических изменений в яичниках, эндометрии и во всём организме, менструаций нет. Гормональная функция яичников резко снижена, половых гормонов для осуществления циклических изменений эндометрия недостаточно[3].
Ложная аменорея: отсутствие периодического выделения крови из влагалища при наличии циклических изменений в яичниках, матке и во всём организме (например, сплошная девственная плева, атрезия влагалища и шейки матки; кровь, выделяющаяся при менструациях, скапливается во влагалище гематокольпос, матке гематометра, трубах гематосальпинкс)
- У многих девушек-подростков длительность аменореи составляет от 2 до 12 мес в течение первых 2 лет после менархе
- Спонтанная менопауза может возникать у женщин уже после 30 лет.
Послеродовая аменорея: может длиться до 2-3 лет в случаях грудного вскармливания.[источник не указан 3505 дней]
Патологическая аменорея:
- Первичная: отсутствие менструаций и других признаков полового созревания до 14 лет или отсутствие менструаций до 16 лет при наличии других признаков полового созревания
- Вторичная: отсутствие менструаций в течение 3 циклов подряд с предшествующими нормальными менструациями
- Этиотропная классификация: аменорея нормогонадотропная (эугонадотропная), гипергонадотропная, гипогонадотропная.
I. Аменорея — отсутствие менструации в течение 3 месяцев и более.
II. Циклические изменения менструации
- гиперменорея (меноррагия)— увеличение количества крови во время наступившей в срок менструации при её нормальной продолжительности;
- гипоменорея — скудная менструация, наступающая в срок;
- полименорея — менструация длительностью более 7 дней с умеренным количеством крови;
- олигоменорея — короткая (1-2 дня), регулярно возникающая менструация с умеренным количеством крови;
- опсоменорея — редкая менструация с промежутками от 36 дней до 3 месяцев продолжительностью 3-5 дней с умеренным количеством крови;
- пройоменорея — укорочение длительности менструального цикла (менее 21 дня).
III. Маточные кровотечения (метроррагии)
- ановуляторные, возникающие в середину менструального цикла на фоне отсутствия овуляции — выхода яйцеклетки;
- ациклические (дисфункциональные), возникающие независимо от овуляции.
IV. Альгоменорея — болезненные менструации.
Дисменорея — болезненная менструация, сопровождающаяся общими вегетативно-невротическими расстройствами (неустойчивостью настроения, эмоций, учащенным сердцебиением, потливостью, тошнотой и/или рвотой, отсутствием аппетита и т. д.).
Этиология[править | править код]
Первичная аменорея
- Поражение гонад: синдром Тёрнера, синдром тестикулярной феминизации, синдром резистентных яичников, синдром Майер-Рокитанского-Кустер-Хаузера, аномалии развития матки и яичников
- Внегонадная патология: гипопитуитаризм, гипогонадотропный гипогонадизм, задержка менархе, врожденная гиперплазия надпочечников
- Нарушение проходимости входа во влагалище, влагалища, шеечного канала и полости матки.
Вторичная аменорея
- Психогенная аменорея (стресс)
- Гипоталамическая форма — аменорея на фоне похудения
- Гипоталамо-гипофизарная форма
- Гиперпролактинемия — функциональная и органическая формы
- Гипогонадотропная
- Послеродовый гипопитуитаризм (синдром Шиена)
- Прекращение приёма пероральных контрацептивов
- ЛС: пероральные глюкокортикоиды, даназол, аналоги гонадотропинрилизинг гормона, химиотерапевтические препараты
- Декомпенсированные эндокринопатии: сахарный диабет, гипо- и гипертиреоз
- Надпочечниковая форма
- Постпубертатный адреногенитальный синдром
- Вирилизирующая опухоль надпочечников
- Яичниковая форма
- Синдром истощения яичников
- Синдром рефрактерных яичников
- Вирилизирующие опухоли яичников
- Синдром Ашермана (внутриматочные синехии)
- Специфический эндометрит.
Генетические аспекты. Существует множество наследуемых заболеваний, сопровождаемых аменореей (например, недостаточность ароматазы).
Факторы риска[править | править код]
- Физические перегрузки
- Нарушения питания (в том числе переедание и голодание)
- Психоэмоциональный стресс.
Клиническая картина[править | править код]
- Отсутствие менструаций. При задержке менархе важно оценить степень развития вторичных половых признаков, состояние девственной плевы
- Утрата фертильности
- Вегетативная дисфункция
- Ожирение — 40 % пациенток
- Признаки дефеминизации, маскулинизации, дисфункций щитовидной железы или надпочечников и соматических нарушений
- Признаки избытка андрогенов (повышенная жирность кожи, акне, гирсутизм).
Лабораторные исследования[править | править код]
- Тестирование на беременность (определение уровня ХГЧ в сыворотке крови)
- Пролактин в плазме крови
- Нормальная концентрация пролактина (ниже 20 нг/мл) при наличии кровотечения после отмены прогестерона и при отсутствии галактореи исключает опухоль гипофиза
- При гиперпролактинемии необходимо обследование гипофиза
- ФСГ и ЛГ
- Если причина аменореи — дисгенезия гонад, уровень ФСГ будет высоким (более 40мМЕ/мл). Необходимо исследовать кариотип для исключения Y-хромосомы
- Низкая концентрация ФСГ (ниже 5 мМЕ/мл) свидетельствует о гипофункции гипофиза, возможно, вследствие дисфункции гипоталамуса
- Увеличенное соотношение ЛГ/ФСГ (не меньше 2) — важный диагностический признак поликистоза яичников. Содержание ЛГ обычно повышено, а концентрация ФСГ — на нижней границе нормы
- Т4, ТТГ
- Глюкоза крови, тест на толерантность к глюкозе
- Прогестероновая проба (10 мг/день медроксипрогестерона в течение 5 дней)
- Отрицательная: менструальноподобного кровотечения не возникает при отсутствии эстрогенного воздействия на эндометрий или при патологических изменениях эндометрия.
- Положительная: при ановуляции с сохранённой секрецией эстрогенов возникает кровотечение.
Специальные исследования[править | править код]
- Лапароскопия — показана для определения дисгенезии мюллеровых протоков и яичников, при подозрении на поликистоз яичников
- УЗИ позволяет выявить кисты
- Рентгенологическое исследование турецкого седла при подозрении на пролактиному
- Оценка состояния эндометрия
- Последовательное применение эстрогенов и прогестерона (по 2,5 мг/сут эстрогенов в течение 21 дня, а в последние 5 дней — по 20 мг/сут медроксипрогестерона)
- Последующее кровотечение — признак гипо- или гипергонадотропной аменореи
- Отсутствие кровотечения свидетельствует либо об аномалии половых путей, либо о наличии нефункционирующего эндометрия
- Наличие нефункционирующего эндометрия может быть подтверждено при гистеросальпингографии или гистероскопии
- Внутривенная пиелография необходима всем пациенткам с дисгенезией шеровых протоков, часто сочетающейся с аномалиями почек
- Компьютерная томография, МРТ.
Дифференциальная диагностика[править | править код]
- Первый этап — выяснение первичного или вторичного характера аменореи
- Второй этап — дифференциация причин, вызвавших аменорею в каждом конкретном случае (см. Этиология).
Лечение[править | править код]
Эугонадотропная аменорея[править | править код]
Эффективность лечения зависит от выявления этиологических факторов. Заместительную гормонотерапию начинают после 6 месяцев аменореи для предупреждения развития вследствие недостаточности эстрогенов остеопороза и гиперхолестеринемии[4].
- Врождённые аномалии
- Рассечение заращённой девственной плевы или поперечной перегородки влагалища
- Создание искусственного влагалища при его отсутствии.
- Приобретённые аномалии
- Выскабливание шеечного канала и полости матки с гистероскопией или без неё
- Введение в матку детского катетера-баллона Фолёя или внутриматочных средств
- Применение антибиотиков широкого спектра действия в течение 10 дней для предупреждения инфицирования
- Циклическая гормонотерапия высокими дозами эстрогенов (10 мг/сут эстрогенов в течение 21 дня, 10 мг/сут медроксипрогестерона ежедневно в последние 7 дней цикла на протяжении 6 мес) для регенерации эндометрия.
- Синдром поликистоза яичников. Две главные цели лечения — уменьшение выраженности симптомов избытка андрогенов и восстановление овуляции и фертильности. Достижение первой цели (например, противозачаточными средствами) может предшествовать достижению второй.
- Для ослабления симптомов избытка андрогенов
- Пероральные контрацептивы (сочетание эстрогенов с прогестином)
- Препараты глюкокортикоидов, например дексаметазон 0,5 мг на ночь (так как пик выброса АКТГ приходится на раннее утро)
- Спиронолактон 100мг 1-2р/сут (уменьшает синтез андрогенов в яичниках и надпочечниках и ингибирует связывание андрогенов с рецепторами волосяных луковиц и других мишеней)
- Эффекты гормональной терапии в отношении нежелательного роста волос на лице и теле редко наступают быстро (улучшение наблюдают не ранее чем через 3-6 мес). Часто необходимо искусственное удаление волос: выбривание, электролиз, химическая эпиляция.
При бесплодии
- Кломифенцитрат, блокируя связывание эстрогена с рецепторами в клетках-мишенях (гипоталамус и гипофиз), стимулирует образование ЛГ и ФСГ. При назначении с 5 по 9 день цикла, индуцированного прогестероном, кломифенцитрат часто стимулирует созревание фолликулов и овуляцию
- Гонадотропин менопаузный (обладает биоактивностью ФСГ и ЛГ) вводят парентерально ежедневно до повышения содержания эстрогенов в крови и выявления созревания фолликулов в яичниках с помощью УЗИ. Далее для стимуляции овуляции вводят ХГТ. Из-за риска гиперстимуляции яичников и возникновения многоплодной беременности подобную терапию проводят лишь при неэффективности других методов
- Гонадорелин 0,1 мг в/в или п/к может вызвать овуляцию без гиперстимуляции яичников.
- При хронической ановуляции и аномальном менструальном кровотечении — прогестин (например, 10 мг медроксипрогестерона ацетата в течение 10 дней каждые 1-3 мес) или циклическая терапия эстрогеном-прогестином. (прерывают персистирующую пролиферацию эндометрия).
- При гипертекозе и андрогенсекретирующих опухолях яичников показана овариэктомия.
- Врождённая гиперплазия коры надпочечников (адреногенитальный синдром)
- Заместительная терапия гидрокортизоном для подавления секреции АКТГ и чрезмерного синтеза андрогенов
- Заместительная терапия минералокортикоидами (например, дезоксикортикостерона ацетат) при сольтеряющей форме адреногенитального синдрома
- Хирургическая коррекция аномалий наружных половых органов.
Гиперпролактинемия. При аменорее этого типа эффективной терапии нет.
- Заместительная терапия эстрогенами показана при генетических нарушениях с целью формирования вторичных половых признаков (2,5 мг эстрогенов в течение 21 дня и медроксипрогестерона по 10 мг/сут ежедневно в последние 7 дней цикла). При назначении эстрогенов с прогестероном возникают регулярные менструальные кровотечения, но фертильность не достигается.
- Бромокриптин рекомендуют больным с гиперпролактинемией при нормальном гипофизе или микроаденоме в непрерывном режиме от 2,5 до 7,5 мг/сут. Через 30-60 дней восстанавливается менструальный цикл, у 70-80 % пациенток при желании через 2-3 мес возникает беременность.
- Хирургическое иссечение гонад, содержащих Y-хромосомы.
Гипогонадотропная аменорея[править | править код]
Терапия зависит от заинтересованности пациентки в наступлении беременности.
- Периодическую терапию прогестинами (медроксипрогестерон по 10 мг/сут в течение 5 дней каждые 8 нед) назначают женщинам, не заинтересованным в наступлении беременности.
- В последнее время стимуляция овуляции и даже наступление беременности стали возможными при применении синтетических аналогов гонадолиберинов (при потенциально активном гипофизе).
- Женщинам, желающим забеременеть, проводят стимуляцию овуляции с помощью кломифенцитрата или гонадотропинов.
- Хирургическое лечение показано при опухолях ЦНС.
- Лечение заболеваний щитовидной железы или надпочечников.
Противопоказания для применения эстрогенов
- Беременность
- Гиперкоагуляция и повышенная склонность к тромбообразованию
- ИМ, инсульт в анамнезе
- Эстрогензависимые опухоли
- Выраженное нарушение функций печени.
Меры предосторожности
- Следует соблюдать осторожность при назначении препаратов при сопутствующем сахарном диабете, эпилепсии или мигрени
- Курение (особенно у женщин старше 35 лет) повышает риск развития тяжёлых побочных эффектов со стороны ССС и ЦНС, например ишемии мозга, приступов стенокардии, тромбофлебита, ТЭЛА
При применении эстрогенов возможны побочные эффекты: задержка жидкости в организме и тошнота, тромбофлебит и артериальная гипертёнзия.
Лекарственное взаимодействие
- Барбитураты, фенитоин (дифенин), рифампицин ускоряют биотрансформацию прогестинов
- Эстрогены замедляют метаболизм глюкокортикоидов, усиливая их терапевтические и токсические эффекты
- Эстрогены ослабляют эффект пероральных антикоагулянтов.
Наблюдение зависит от причины аменореи, тактики лечения. Заместительную терапию рекомендуют прекратить через 6 мес для самостоятельного возобновления менструаций.
Осложнения[править | править код]
- Признаки недостаточности эстрогенов, например приливы с ощущением жара, сухость влагалища
- Остеопороз при длительной аменорее с низким содержанием эстрогенов в крови.
Течение и прогноз зависят от причины аменореи. При гипоталамо-гипофизарной этиологии аменореи появление менструаций в течение 6 мес отмечено у 99 % пациенток, особенно после коррекции массы тела.
Информация для пациентки[править | править код]
- Необходимо сообщить пациентке об ожидаемой продолжительности аменореи (временная или постоянная), её влиянии на возможность иметь детей и описать отдалённые последствия нелеченой аменореи, обусловленной эндокринными нарушениями (например, остеопороз, сухость влагалища)
- Необходимы рекомендации по контрацепции, поскольку оплодотворение яйцеклетки становится возможным до появления первой менструации.
Профилактика. Поддержание нормальной массы тела.
См. также[править | править код]
- Дисменорея
- Менструальный цикл
Литература[править | править код]
- González-Merlo J., González Bosquet J., González Bosquet E. Ginecología. Barcelona: Masson, 2003, 8ª ed. ISBN 84-458-1279-3
- Duplá B. Ginecología y obstetricia. Oviedo: Curso Intensivo MIR Asturias, 2005, 7ª ed.
- Usandizaga Beguiristain J.A., de la Fuente Pérez P. Tratado de obstetricia y ginecología. Madrid: McGraw-Hill Interamericana, 2005, 2ª ed. ISBN 84-486-0535-7
- Бронфман С. А., Кудаева Л. М. Вторичная нормогонадотропная аменорея: этиопатогенетические аспекты негормонального восстановительного лечения. Вестник новых медицинских технологий, № 4, том XVII, 2010[5].
Примечания[править | править код]
Ссылки[править | править код]
- Информация на начало XX века: Аменорея // Энциклопедический словарь Брокгауза и Ефрона : в 86 т. (82 т. и 4 доп.). — СПб., 1890—1907.
- Amenorrhea: An Approach to Diagnosis
Источник
