Ангионевроз код по мкб

Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Содержание
- Синонимы диагноза
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Другие названия и синонимы
Ангиотрофоневрозы.
Названия
Ангионевроз.
Синонимы диагноза
Ангиотрофоневрозы.
Описание
Ангионеврозы — это нарушения, связанные с функциональными расстройствами иннервации кровеносных сосудов (главным образом артерий), иннервируемых сосудосуживающими и сосудорасширяющими нервными волокнами.
Симптомы
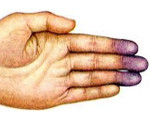
Клиническая картина локальных ангионеврозов складывается из побледнения и похолодания поврежденных конечностей, болей, регионарного повышения артериального давления. Иногда ангионеврозы переходят в более тяжелую форму — ангиотрофоневрозы, при которых наряду с сосудодвигательными нарушениями наблюдаются вторичные трофические изменения тканей. К числу их относятся выраженные формы болезни Рено, облитерирующего эндартериита, гемиатрофия лица, склеродермия, отек Квинке, липодистрофия, трофэдема (обширные плотные неисчезающие отеки).
Клинически ангиотрофоневрозы проявляются изменениями окраски конечностей, нарушением пото- и салоотделения, роста волос и ногтей, отеками, атрофией кожи, образованием язв, гангреной дистальных отделов конечностей.
Недомогание.
Причины
Ряд авторов считает, что истинных сосудорасширяющих нервов нет, а расширение сосудов происходит в результате уменьшения тонуса сосудосуживающих аппаратов. При нарушении нормальных взаимоотношений между констрикторами и дилятаторами сосудов возникает ряд заболеваний. Сосудодвигательные центры могут поражаться на различном уровня кора, гипоталамус, ствол, спинной мозг, симпатические ганглии, периферические вегетативные сплетения.
Ангионеврозы чаще проявляются спазмами сосудов, реже наблюдаются двухфазные расстройства (спазм-дилятация), еще реже — только расширения сосудов. Причиной ангионеврозов являются различные экзогенные факторы: инфекция, интоксикация (алкоголь,- никотин, свинец, окись углерода), травма (физическая и психическая), отморожение. Ангионеврозы могут вызываться и эндогенными факторами (нарушение обмена веществ, аутоинтоксикация, гормональные и гуморальные расстройства).
Лечение
При спастических формах применяются сосудорасширяющие препараты (папаверин, нитриты, дибазол, пахикарпин, никотиновая кислота, гексоний, пентамин); введение новокаина — футлярная блокада пораженной конечности. Физиотерапевтические процедуры. Курортное лечение-серные и радоновые ванны, грязи. Хирургическое вмешательство на вегетативной (симпатической) нервной системе. При ангиопаралитических формах назначают сосудосуживающие препараты — эфедрин, эрготин (в малых дозах).
Конкретно лечение каждого заболевания излагается в соответствующих разделах. Профилактика заключается в устранении указанных экзогенных и эндогенных вредностей, предупреждении возможных отморожений.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Ангионеврозы — это группа заболеваний периферических сосудов, обусловленных локальным нарушением регуляции сосудистого тонуса. Основными клиническими симптомами являются боль, изменение цвета, температуры, чувствительности и трофики кожных покровов поражённой области. В процессе диагностики опираются на клинические данные, результаты гемодинамических и микроциркуляторных исследований (ангиографии, УЗДГ, капилляроскопии, реовазографии). Консервативная терапия осуществляется с использованием сочетания сосудистых и витаминных фармпрепаратов, дополняется физиотерапией и санаторным лечением. По показаниям проводится удаление вовлечённых в патологический процесс симпатических узлов.
Общие сведения
Ангионеврозы — обобщающее понятие, объединяющее разнообразную патологию, возникающую вследствие расстройства адекватной иннервации моторики периферических артерий и вен преимущественно мелкого калибра. К данной группе заболеваний относят синдром Рейно, розацеа, болезнь Рейля, эритромелалгию, акроцианоз и пр. В современной литературе по практической неврологии встречается также название «вегето-сосудистые неврозы», при сочетании вазомоторных и трофических расстройств применяется термин «ангиотрофоневрозы». Ангионеврозы относятся к функциональным сосудистым расстройствам. В отличие от органических сосудистых заболеваний (облитерирующего эндартериита, диабетической ангиопатии) они не сопровождаются морфологическими изменениями сосудистой стенки.
Ангионеврозы
Причины ангионеврозов
Расстройством может возникать первично как самостоятельная нозология или вторично, в качестве отдельного синдрома основного заболевания. К расстройству вазомоторной регуляции приводят неблагоприятные внешние воздействия, обменные и эндокринные нарушения. Основными этиофакторами выступают:
- Переохлаждение. Этиологическую роль играет сильное переохлаждение конечностей, лица с признаками обморожения. Воздействие низких температур на периферические нервы и нервные окончания провоцирует к их повреждение и последующую дисфункцию.
- Травмы. Повреждения тканей конечностей сопровождается компрессией сосудисто-нервных пучков, травмированием нервных волокон с нарушением их регулирующей функции. В некоторых случаях ангионеврозы являются следствием неполного восстановления нервных стволов после травмы нерва.
- Интоксикации. Провоцирующим фактором может выступать токсическое воздействие солей свинца, паров ртути, ядохимикатов, никотина, алкоголя. Вазомоторная дисрегуляция возможна вследствие отравления угарным газом.
- Вибрация. Ангионевроз является одной из классических составляющих вибрационной болезни. Сосудистые нарушения обусловлены регуляторной дисфункцией нервного аппарата, возникающей при длительных повторных воздействиях вибрации.
- Гормональные нарушения. Отдельные ангионеврозы связывают с расстройством функции надпочечников (гиперкортицизмом), щитовидной железы (гипотиреозом). Поскольку женщины заболевают существенно чаще мужчин, определённую роль отводят женским половым гормонам.
У некоторых пациентов вегето-сосудистый невроз развивается как профессиональное заболевание. Наиболее подвержены риску возникновения патологии работники, подвергающиеся воздействию сразу нескольких неблагоприятных факторов. Например, ремонтники, укладчики дорог трудятся в условиях вибрации, холода, повышенной механической нагрузки на верхние конечности с возможной микротравматизацией пальцев.
Патогенез
Нервная регуляция сосудистого тонуса осуществляется многоуровневой системой, включающей нервные окончания, периферические нервы, симпатические ганглии, вегетативные центры головного мозга. Уровень и механизм возникновения функциональных нарушений, обуславливающих ангионеврозы, неясен и имеет свою специфику в каждом конкретном случае. Преимущественно поражаются мелкие артерии дистальных отделов: пальцев, ушных раковин, носа, щёк.
Дисрегуляция тонуса приводит к избыточной дилатации или спазму сосудов. В первом случае ток крови замедляется, диаметр сосудов увеличивается, они наполняются кровью, что обуславливает местную гиперемию (покраснение), гипертермию (повышение температуры) кожных покровов. Из-за повышения проницаемости сосудистой стенки возникает отёк тканей. Во втором случае просвет сосудов и кровенаполнение уменьшаются, что сопровождается бледностью и похолоданием кожи в месте дисциркуляции. При длительном течении наблюдаются трофические изменения, происходящие в тканях вследствие нарушения микроциркуляции.
Классификация
По этиологическому признаку ангионеврозы подразделяются на холодовые, посттравматические, токсические, нейрогенные, вибрационные и т. п. В клинической практике большое значение имеет определение основного патогенетического компонента вазомоторных расстройств. В соответствии с указанным критерием ангионеврозы классифицируют на:
- Спастические. Преобладает чрезмерное увеличение тонуса артерий, приводящее к сужению их просвета. Наиболее распространёнными заболеваниями данной группы являются синдром Рейно, акропарестезии, болезнь Рейля, акроцианоз.
- Дилатационные. Вазомоторные нарушения заключаются преимущественно в понижении сосудистого тонуса, расширении просвета артерий. Ангионеврозы этой группы включают болезнь Митчелла, синдром Мелькерссона-Розенталя, розацеа.
- Сочетанные. Наблюдается чередование вазоспастических и дилатационных состояний. К сочетанным поражениям относится синдром мраморной кожи (ливедо).
Симптомы ангионеврозов
Клиническая картина большинства вегето-сосудистых неврозов складывается из болезненных пароксизмов вазоконстрикции и/или дилатации. Продолжительность приступа варьирует от 2-3 минут до нескольких часов. Изменения носят локальный характер, охватывают один или несколько пальцев, ушную раковину, нос, иногда – всю стопу, кисть, лицо. Каждое заболевание отличается определенными особенностями пароксизмов, течением патологического процесса. Вторичные ангионеврозы сопровождаются симптоматикой, характерной для основного заболевания.
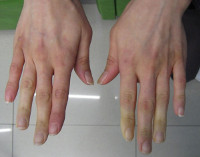
Синдром Рейно составляет 70-80% всех пароксизмальных нарушений кровообращения конечностей. Проявляется ангиоспастическими эпизодами, провоцируемыми психоэмоциональным перенапряжением, холодом, курением. В типичном случае изменения охватывают IV и II пальцы кистей и стоп, реже — нос, наружное ухо, подбородок. Указанные части тела холодеют, приобретают белую окраску. Пациенты жалуются на онемение, а затем — на жжение, боль. В межприступный период отмечается похолодание, гипергидроз, цианотичность пальцев стоп, кистей.
Болезнь Рейля (синдром «мёртвого» пальца) протекает с ангиоспастическими пароксизмами в сосудах пальцев кистей, иногда — стоп. Чаще всего приступ начинается после холодового воздействия, сильного эмоционального переживания. Поражённый палец внезапно становится холодным, мертвенно бледным, теряет чувствительность. После пароксизма естественный цвет кожи, температура и сенсорные ощущения восстанавливаются.
Акроцианоз проявляется цианотичным оттенком кожных покровов, симметрично возникающим в дистальных отделах конечностей при их опускании, пребывании в холоде. Определяется влажность кожи, пастозность тканей. Подъём и согревание конечности приводят к восстановлению её здорового состояния.
Эритромелалгия (болезнь Митчелла) характеризуется ангиодилатационными пароксизмами с жгучим болевым синдромом, гиперемией, отёчностью. В большинстве случаев изменения возникают в большом пальце стопы, реже — в обеих стопах одновременно. Возможно поражение кистей, носа, ушей, женской груди. Эритромелалгическая атака провоцируется сдавлением (обувью, одеждой, одеялом), перегревом, свисанием конечности. Между приступами сохраняются остаточные сосудистые изменения, наблюдаются трофические нарушения.
Болезнь Мелькерссона-Розенталя отличается постоянством клинических проявлений, локализацией патологических изменений в пределах лицевой области. Сосудистая дилатация носит перманентный характер, сопровождается нарушением оттока крови. Результатом является стойкий отёк губ, синюшность, припухлость и складчатость языка. Прочие части лица (веки, щёки) поражаются намного реже. Ангионевроз сочетается с невритом лицевого нерва.
Розацеа выражается в постоянной гиперемии носа, щек, подбородка, лба. В зоне покраснения обнаруживаются сосудистые звездочки, эритематозные высыпания. Стойкое расширение сосудистой сети со временем приводит к припухлости, шероховатости, уплотнению кожи. Возможно поражение параорбитальной зоны и век.
Ливедо возникает вследствие спастико-атонического состояния капиллярной сети. Проявляется чередованием бледных и синюшных участков кожи, напоминающим мраморный рисунок. Типичная локализация ливедо — кожа голеней, бёдер. Патология характерна для молодых женщин.
Осложнения
Перманентные и пароксизмальные нарушения кровоснабжения тканей поражённой области со временем приводят к формированию трофических расстройств. Возникает сухость, повышенная ранимость кожи, ломкость ногтей. В запущенных случаях формируются длительно незаживающие рецидивирующие трофические язвы. Возможно появление стойких сенсорных расстройств: гипестезии (понижения чувствительности кожи), гиперпатии (патологического восприятия внешних раздражителей). Розацеа периорбитальной локализации осложняется поражением глаз, развитие розацеа-кератита опасно прогрессирующим снижением зрения.
Диагностика
Ангионеврозы диагностируются на основании клинических данных, осмотра невролога, сосудистого хирурга. Исследование лежащих в их основе гемодинамических нарушений осуществляется в межприступном периоде и в ходе выполнения провокационных проб. С целью выявления или исключения вторичного характера сосудистого невроза может потребоваться консультация ревматолога, токсиколога, генетика, эндокринолога, флеболога. Диагностика ангионеврозов, обусловленных профессиональной деятельностью, производится профпатологом. Основными составляющими диагностического поиска являются:
- Опрос и осмотр. В ходе опроса выясняют частоту, продолжительность, характер пароксизмов, провоцирующие факторы, наличие вредных привычек, неблагоприятных условий труда.
- Лабораторные исследования. Диагностическую значимость имеет определение уровня катехоламинов крови, ревматоидного фактора. По показаниям выполняется исследование концентрации гормонов щитовидной железы (тироксина, трийодтиронина), кортизола.
- Оценка гемодинамики. Позволяет оценить состояние крупных и средних сосудов, исключить их органическую патологию. Применяется дуплексное сканирование, УЗДГ сосудов конечностей, ангиография. Отсутствие патологических изменений подтверждает диагноз ангионевроза.
- Исследование микроциркуляции. Выявляет характерные изменения (спазм, дилатацию) микроциркуляторного русла. Производится методами капилляроскопии, лазерной допплерографии, реовазографии, термографии. На начальных этапах заболевания в межпароксизмальном периоде патологические изменения могут отсутствовать.
- Провокационные пробы. Обычно используются холодовая и тепловая пробы. Исследование микроциркуляции в условиях действия провоцирующего фактора показано при отсутствии объективных изменений в периоде между приступами.
Ангионеврозы дифференцируют с полиневропатиями, рожистым воспалением, панникулитом, ангиокератомами при болезни Фабри. В случае выраженного отёка требуется исключение лимфостаза. Дифдиагностика с органическими сосудистыми заболеваниями (эндокринными ангиопатиями, облитерирующим атеросклерозом, эндартериитом, амилоидозом, васкулитом) проводится по данным гемодинамических исследований.
Лечение ангионеврозов
Поскольку патогенетические механизмы точно не определены, терапия носит преимущественно симптоматический характер. Консервативное лечение осуществляется комплексно с применением медикаментозных, физических, физиотерапевтических методов. При его малой эффективности возможны хирургические вмешательства. Основными направлениями комплексной терапии являются:
- Купирование пароксизма. При вазоконстрикции производят согревание конечностей, введение сосудорасширяющих препаратов: спазмолитиков, симпатолитиков. При вазодилатации для улучшения оттока крови конечности придают возвышенное положение, осуществляют осторожное введение сосудосуживающих средств (адреналина).
- Межпароксизмальная фармакотерапия. Для предупреждения повторных приступов при спастических формах применяют спазмолитики, ганглиоблокаторы, агонисты кальция, дезагреганты. Дилатационные ангионеврозы являются показанием к назначению сосудосуживающих фармпрепаратов, кофеина. В комплексном лечении используют витамины группы В, рутин, аскорбиновую кислоту.
- Физиотерапия. Рекомендована в период между пароксизмами. Применяется гальванизация, дарсонвализация, рефлексотерапия, грязелечение. Показано санаторно-курортное лечение с сероводородными, радоновыми водами.
- Удаление симпатических ганглиев. При недостаточной эффективности консервативных методик проводится грудная или поясничная симпатэктомия. Операция позволяет уменьшить число и выраженность вазомоторных приступов.
При незначительной выраженности клинических проявлений акроцианоза, ливедо терапия не требуется. В случае розацеа эффективно лазерное лечение, криотерапия, фотокоагуляция дилатированных сосудов. При болезни Мелькерссона-Розенталя дополнительно назначают глюкокортикостероиды, по показаниям выполняют хирургическую декомпрессию лицевого нерва.
Прогноз и профилактика
Ангионеврозы не представляют опасности для жизни пациента, но имеют длительное хроническое течение. Лечение облегчает состояние больных, позволяет сохранять трудоспособность, улучшает качество жизни. Прогноз вторичных сосудистых неврозов зависит от успешности терапии базового заболевания. Акроцианоз во многих случаях самостоятельно разрешается при достижении половой зрелости. Первичные превентивные меры сводятся к исключению травм, интоксикаций, неблагоприятных физических факторов, профессиональных вредностей, поддержанию нормального гормонального фона. Вторичная профилактика включает изменение условий работы, отказ от курения, избегание вынужденного положения конечности, переохлаждения, перегревания, стрессовых ситуаций.
Источник
Синдром Рейно – разновидность вазоспастических болезней, представляющая собой комплекс неврологических симптомов, проявляющихся чаще всего в дистальных отделах тела. Синдром Рейно представлен в Международном классификаторе болезней 10-го пересмотра (МКБ-10) под кодом I73.0.
Ангиотрофоневроз в большинстве случаев обусловлен генетической предрасположенностью. В 85% случаев болезнь развивается на фоне различных нарушений вазомоторной и трофической иннервации тканей. Провоцирующими факторами выступают стрессовые состояния, воздействие низких температур, обострения хронических соматических заболеваний.
Симптомы синдрома Рейно обусловлены патологическими изменениями мелких артерий и артериол. Зонами поражения чаще всего выступают пальцы верхних и нижних конечностей, нижняя часть лица. Феномен Рейно развивается чаще всего симметрично и двусторонне.
Согласно опубликованным статистическим данным этот вариант вегетативно-сосудистого невроза определяется у 3-5% жителей земного шара. Большее число больных проживают в регионах с холодным климатом. Болезнь диагностируется в пять раз чаще у представителей женского пола. У 70% пациентов дебют заболевания пришелся на возрастной отрезок от 15 до 25 лет. В 25% случаев манифестация ангиотрофоневроза наблюдается у людей старше 40 лет.

Причины, предрасполагающие и провоцирующие факторы
По мнению ученых, феномен Рейно является генетически обусловленной патологией, что подтверждают многочисленные случаи ангиотрофоневроза в семейном анамнезе. Синдром Рейно у женщин ассоциирован с мигренью – неврологическим недугом хронического течения, проявляющимся приступами сильной головной боли.
Патогенетический механизм заболевания объяснен повышением тонуса симпатической нервной системы и спонтанным развитием спазма кровеносных русел в дистальных отделах тела. Судорожное сокращение сосудистой стенки происходит на фоне различных соматических заболеваний и психогенных расстройств. Провоцировать развитие феномена могут факторы внешней среды (воздействие экстремально низких температур) и психогенные причины (стрессы). Условно болезни, которые сопровождаются синдромом Рейно, и факторы, провоцирующие аномалию, можно распределить в несколько групп.
Ревматические заболевания:
- системная склеродермия – заболевание соединительной ткани, вызванное аутоиммунными процессами;
- ревматоидный артрит – воспалительный процесс в соединительной ткани суставов со сложным аутоиммунным патогенезом;
- системная красная волчанка – диффузное заболевание соединительной ткани, проявляющееся системным иммуннокомплексным поражением;
- дерматомиозит – воспалительное поражение мышц, характеризующееся повреждениемпоперечнополосатой и гладкой мускулатуры.
Болезни сосудов и системы кровообращения:
- узелковый периартериит – острое или хроническое воспаление артериальной стенки;
- криоглобулинемический васкулит – патологический процесс, поражающий мелкие сосуды (капилляры, венулы, артериолы);
- тромбоцитоз различной природы – увеличение количества тромбоцитов в крови различной этиологии;
- криоглобулинемия – патология, обусловленная присутствием в сыворотке крови преципитатных белков;
- тромбофлебит – воспаление внутренней венозной стенки с образованием тромба.
Эндокринные патологии:
- опухоли надпочечников – очаговое разрастание клеток надпочечников чаще доброкачественного характера;
- повышенная секреция трийодтиронина при гиперфункции щитовидной железы.
Профессиональные заболевания и производственные факторы:
- продолжительное воздействие вибрации;
- частый контакт с химическими агентами;
- работа машинисткой и пианисткой;
- профессия, сопряженная с переохлаждением организма;
- хроническая травматизация пальцев;
- регулярные продолжительные эпизоды гипотермии нижних и верхних конечностей.
Факторы, провоцирующие развитие феномена Рейно:
- хроническое стрессовое состояние;
- внезапный интенсивный стресс;
- сильное психоэмоциональное напряжение;
- курение;
- прием фармацевтических препаратов с сосудосуживающим действием.

Симптомы
Признаки синдрома Рейно у 80% больных возникают на кистях рук. В остальных 20% случаев заболевание поражает:
- пальцы нижних конечностей;
- нижнюю часть лица;
- кончик и крылья носа.
Заболевание проходит три последовательные стадии, для каждой из которой характерны своеобразные симптомы, указанные в МКБ-10.
Первая фаза – ангиоспастическая. Характеризуется развитием краткосрочных спазмов сосудов. Чаще всего поражаются концевые фаланги на двух – пяти пальцах руки или одном – трех пальцах стопы. Кожный покров принимает бледный окрас. Возникает болевой синдром. Человек жалуется на возникновение парестезий (онемения, покалывания в пальцах). Возникает чувство зябкости. На смену спазма приходит стремительное расширение кровеносных русел. Происходит покраснение кожи. Кисть становится теплой.
Вторая фаза – ангиопаралитическая. Пораженный участок кожи приобретает цианотичный окрас. На кистях и стопах появляются отеки. Рука или нога выглядит надутой. Человеку довольно трудно согнуть пальцы.
Третья фаза – трофопаралитическая. На пораженном участке появляются панариции и язвы. На фалангах определяется некротическое перерождение тканей. После отторжения омертвевших клеток на кожном покрове образуются длительно незаживающие язвы.
Диагностика
Диагностические мероприятия ориентированы на установление точного диагноза и определение основного заболевания. Стандартные способы диагностики включают:
- общий анализ крови;
- биохимический анализ крови;
- коагулограмма;
- иммунологическое обследование расширенное;
- общий анализ мочи;
- лабораторная оценка функций щитовидной железы;
- гистологическое исследование биоптата кожного лоскута;
- рентгенография суставов.
Лечение
После получения результатов лабораторных исследований, изучения анамнеза больного, врач определяет, как лечить феномен. Традиционно лечение синдрома Рейно ориентировано на преодоление основного заболевания. Для уменьшения симптомов болезни проводят терапию сосудорасширяющими и противовоспалительными препаратами, средствами, улучшающими периферический кровоток.
Чаще всего медикаментозная программа лечения представлена следующими группами лекарств:
- селективные антагонисты кальция, например, нифедипин (Nifedipin);
- спазмолитические препараты, расслабляющие гладкие мышцы кровеносных сосудов, например, вазапростан (Vasoprostan);
- ангиопротекторные лекарственные средства, например, трентал (Trental);
- медикаменты, улучшающие мозговое кровообращение, например, ксантинола никотинат;
- блокаторы медленных кальциевых каналов, например, верапамил (Verapamilum);
- альфа-адреноблокаторы, например, фентоламин (Phentolaminum);
- нестероидные противовоспалительные средства, например, реопирин (Reopyrin).
В качестве вспомогательной терапии используют арсенал народной медицины. Для ликвидации симптомов заболевания рекомендовано проводить контрастные водные процедуры для рук и ног. В стадии обострения болезни на ночь на пораженный участок размещать тепловые компрессы. Хороший эффект дает применение разогревающих растираний с аптечными мазями.

Источник
