Амиотрофический синдром при ревматоидном артрите

Ревматоидный артрит (РА) – хроническое системное заболевание соединительной ткани с прогрессирующим поражением преимущественно периферических (синовиальных) суставов по типу эрозивно-деструктивного полиартрита, с возможным развитием полиорганного поражения и тяжелых осложнений, таких как вторичный амилоидоз. РА представляет собой наиболее распространенное аутоиммунное заболевание, регистрируется во всех странах мира и во всех климатогеографических зонах, во всех возрастных, расовых и этнических группах, поражая 0,5–2% взрослого населения в наиболее работоспособном возрасте – 35–55 лет [1–3]; женщины болеют чаще чем мужчины (соотношение женщин и мужчин 3:1). По данным 2012 г., заболеваемость РА в РФ составляет 241,3 на 100 тыс. населения [4].
Основными клиническими проявлениями РА являются суставные поражения в виде эрозивного артрита с болью и припухлостью пораженных суставов, утренняя скованность, образование ревматических узелков. В развернутых стадиях заболевания возникают деформации пораженных суставов, повреждения связочного аппарата и синовиальной сумки. Помимо поражения суставов для пациентов с РА характерно развитие системных внесуставных проявлений, таких как ревматоидный васкулит, плеврит, перикардит, синдром Фелти, периферическая полиневропатия, поражение глаз, гломерулонефрит [5].
Наиболее характерным проявлением заболевания, наряду с прогрессирующим поражением суставов, потерей подвижности, утомляемостью, внесуставными проявлениями, является хронический болевой синдром, локализованный обычно в области суставов. Именно хронический болевой синдром служит ведущей жалобой пациентов и оказывает решающее влияние на снижение качества жизни. Боль рассматривают как показатель активности болезни, и в то же время активность заболевания не всегда является предиктором интенсивности боли и нарушения функции суставов.
Неврологические нарушения при РА
В настоящее время существует ряд клинико-экспериментальных исследований, демонстрирующих роль неврогенных механизмов в патогенезе болевого синдрома при РА [6–8]. Наряду с клиническими признаками воспаления у пациентов с РА наблюдаются специфические сенсорные феномены, характерные для невропатической боли [9–11].
Среди неврологических нарушений при РА наиболее часто выявляется поражение периферической нервной системы (ПНС) [12]. Американскими ревматологами было проведено клиническое, электрофизиологическое и патоморфологическое исследование ПНС у 108 больных РА. У 62 обследованных (57,4%) выявлены электрофизиологические доказательства наличия невропатии. Среди них 53 (85,5%) имели чисто сенсорную или сенсомоторную аксональную невропатию, а 9 (14,5%) – демиелинизирующую полиневропатию. Синдром запястного канала выявлен у 11 из 108 больных. Поражения ПНС имели разнообразную клиническую картину: боль, парестезии, моторные и сенсорные нарушения. Авторы обращали внимание на то, что эти симптомы могут имитировать суставную боль или сопровождать ее. Однако не было получено данных о взаимосвязи неврологических проявлений с длительностью заболевания, наличием эрозий, деформаций суставов и приемом противовоспалительных препаратов [13].
В целом, по данным литературы, частота неврологических осложнений у больных РА имеет большой разброс (от 0,5 до 85%) и представлена преимущественно полиневропатией (сенсорной, моторной или сенсомоторной), а также множественными мононевропатиями, шейной миелопатией или туннельным синдромом [14–18].
Полиневропатия, при которой поражаются как двигательные (моторные), так и чувствительные (сенсорные) волокна, выявляется более чем в 50% случаев. На сегодняшний день трудными для диагностики остаются моторные нарушения, поскольку имеющиеся деформации суставов с ограничением активных и пассивных движений, сопутствующей мышечной атрофией зачастую препятствуют определению причины пареза: патология суставов или патология периферических нервов. Полиневропатия характерна больше при длительном течении болезни [11, 13, 18].
Основной причиной поражения ПНС являются васкулит и ишемия сосудов, питающих периферические нервы. Диагностика поражения ПНС основывается на чувствительных нарушениях в дистальных отделах конечностей, снижении поверхностной и глубокой чувствительности, данных стимуляционной электронейромиографии (ЭНМГ) (снижение скорости распространения возбуждения по моторным и сенсорным волокнам и М-ответа в дистальных отделах конечностей).
В 2012 г. нами проведено исследование с целью выявить нейропатический компонент боли (НКБ) у больных с РА. Обследовано 183 пациента с достоверным РА, (средний возраст 46,5±11,7 года) с длительностью заболевания от 3-х месяцев до 30 лет (в среднем 9,1±7,6 года) [19]. По данным опросника DN4 для диагностики вида боли, 73 пациента (43%) набрали 4 и более баллов, что свидетельствует о нейропатическом характере боли (рис. 1).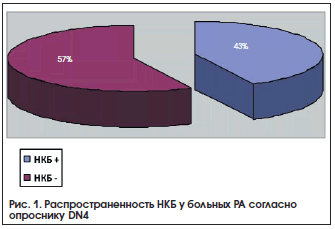
Статистический анализ 2-х групп пациентов – с НКБ (НКБ+) и без НКБ (НКБ–) – показал, что с увеличением возраста больного, длительности заболевания, клинической стадии и снижением функциональных возможностей возрастает вероятность наличия НКБ у больного. Причем индекс DAS28, позволяющий определить активность болезни и эффективность терапии при РА, и СОЭ не являются предикторами боли.
Анализ болевого синдрома с помощью наиболее популярного в России опросника DN4 [20] выявил различные качественные характеристики хронического болевого синдрома у пациентов с РА. Наиболее частыми дескрипторами невропатической боли были прострелы, похожие на удар током (51%), ползание мурашек (40%), покалывание (54%) и онемение (57%).
Исследование неврологического статуса выявило у пациентов с НКБ в 96% случаев поражение ПНС, которое было представлено дистальной сенсомоторной полиневропатией (55%), туннельным синдромом (14%), мононевропатией (19%), шейной миелопатией (4%), сочетанием полиневропатии с туннельным синдромом (4%). Лишь у 4% поражение ПНС отсутствовало [21]. Полиневропатия чаще выявлялась у пациентов более старшего возраста, длительно болеющих РА, что подтвердило данные зарубежных коллег (рис. 2).
Для подтверждения полиневропатии пациентам проведена стимуляционная ЭНМГ, которая выявила преимущественное снижение скорости распространения возбуждения и амплитуды М-ответа в дистальных отделах конечностей, что позволило говорить о наличии у них смешанного типа поражения ПНС – аксонального и демиелинизирующего.
Основные принципы терапии невропатической боли при РА
Проведенное нами исследование показало, что хронический суставной болевой синдром при РА носит смешанный характер. Наряду с ноцицептивным компонентом, обусловленным воспалением, у 43% пациентов преобладает НКБ, что требует комплексной терапии. Наряду с НПВП, базисной противовоспалительной, глюкокортикостероидной и генно-инженерной биологической терапией, направленной на основное заболевание и ноцицептивный компонент, необходимо рассмотреть терапию нейропатического компонента. Согласно международным рекомендациям, наряду с вышеуказанными препаратами, для лечения НКБ необходимо использовать препараты центрального действия (анктиконвульсанты и антидепрессанты) и витамины группы В.
В течение многих лет ученые занимаются клиническими исследованиями применения при различных неврологических заболеваниях витаминов группы В, прежде всего витаминов В1 (тиамин), В6 (пиридоксин) и В12 (цианокобаламин), обладающих определенным механизмом действия.
• Тиамин (В1) оказывает репаративное действие на пораженные нейроны, а также замедляет прогрессирование поражения сосудистого русла.
• Пиридоксин (В6) оказывает нейротропное действие (активируя синтез миелиновой оболочки нервного волокна и транспортных белков в аксонах, ускоряет процесс регенерации периферических нервов) и противоболевое действие.
• Цианокобаламин (В12) активно влияет на энергообеспечение клеток, синтез белка, регенерацию нервной ткани [22–24].
На сегодняшний день уже не ставится под сомнение анальгетический эффект этих витаминов [22, 25, 26] и целесообразность их использования в лечении болевых синдромов с сенсорными нарушениями, а также в комплексной терапии невропатической боли с применением Габапентина [27, 28]. В 2016 г. A. Mimenza и S. Aguilar провели исследование с применением антиконвульсантов и витаминов В1 и В12 у больных с диабетической полиневропатией. В течение 12 нед. пациентам с болевой формой диабетической полиневропатии проводили терапию по 2-м схемам: 1) Габапентин 300–3600 мг + В12 (20 мг) и В1 (100 мг); 2) Прегабалин 75–600 мг. Достоверное снижение выраженности болевого синдрома получено в обеих группах, однако комбинация Габапентина с витаминами В1 и В12 позволила использовать меньшие дозы антиконвульсанта, что является немаловажным аспектом.
Спектр заболеваний нервной системы, при которых патогенетически обосновано применение витаминов группы В, разнообразен. Полиневропатия как основной этиологический фактор периферической нейропатической боли у больных с РА – один из основных показаний к применению витаминов группы В.
Оригинальным препаратом, содержащим комплекс витаминов В1, В6, В12, является Нейробион (МЕРК), он оказывает тройное действие на нейроны: нормализует обмен углеводов (за счет витамина В1); увеличивает синтез нейромедиаторов (за счет витамина В6); стимулирует синтез защитной миелиновой оболочки (за счет витамина В12). Препарат выпускается в 2-х формах: инъекционной и таблетированной, при этом отсутствие в препарате лидокаина снижает риск развития аллергии.
Показания к применению препарата Нейробион (МЕРК):
• нейропатическая боль при полинейропатии;
• болевой синдром при заболеваниях позвоночника (люмбоишиалгия, плексопатия, корешковый синдром, вызванный дегенеративными изменениями позвоночника);
• невриты и невралгии (невралгия тройничного нерва, неврит лицевого нерва, межреберная невралгия).
Схемы применения препарата Нейробион (МЕРК) различаются в зависимости от интенсивности болевого синдрома. При выраженном болевом синдроме лечение целесообразно начинать с внутримышечного введения 3 мл/сут (1 ампула) до снятия острых симптомов. После уменьшения выраженности симптомов или при умеренной их тяжести назначают по 3 мл (1 ампула) 3 р./нед. в течение 2–3-х недель. В целях профилактики рецидива рекомендуется поддерживающая схема: внутрь по 1 таблетке 1–3 р./сут в течение 1–1,5 мес. или по назначению врача.
Следует обратить внимание, что при длительном курсе терапии (18 нед.) диабетической полиневропатии витаминами группы В не наблюдалось побочных эффектов, которые могли бы свидетельствовать о передозировке препарата [29].
Синергическое взаимодействие препаратов с различными механизмами действия обусловливает больший болеутоляющий эффект при меньших неблагоприятных явлениях.
Источник
Симптомы ревматоидного артрита
Заболевание начинается с общих симптомов:
- повышение температуры тела;
- слабость;
- снижение аппетита;
- потеря веса;
- потливость;
- возможно увеличение лимфатических узлов.
Поражение суставов:
- типично поражение мелких суставов кистей и стоп, при длительно существующем процессе вовлекаются лучезапястные, голеностопные, крупные суставы (локтевые, плечевые, коленные, тазобедренные);
- симметричное поражение (процесс, как правило, захватывает одни и те же суставы на правой и левой кистях и/или стопах);
- боли в суставах, усиливающиеся в покое, во второй половине ночи и ранним утром, ослабевающие после движений;
- утренняя скованность в суставах, длящаяся более часа, ослабевающая после движений;
- отечность, припухлость суставов;
- ограничение объема движения в суставах вплоть до полной неподвижности;
- атрофия мышц (« похудание», западение) – наиболее выражено на кисти в межкостных промежутках, при длительно существующем заболевании возможна атрофия мышц предплечья, бедер, голеней (связано с ограничением подвижности в суставах);
- на поздних стадиях за счет значительного разрушения внутрисуставных элементов и перехода воспаления на околосуставные ткани формируются подвывихи и грубые обезображивающие деформации, обусловливающие потерю функции суставов (пациенты не в состоянии удержать в руках кружку, самостоятельно застегнуть пуговицы, помыться);
- за счет подвывихов в суставах возможно сдавление нервов и артерий, что проявляется болью, онемением, ощущением ползанья мурашек в соответствующих областях.
Поражение легких:
- плеврит – воспаление плевры (двусторонний, сухой или выпотной);
- интерстициальный фиброз легких – воспаление межуточной ткани легких с последующим переходом в фиброз (разрастание грубой волокнистой соединительной ткани, уплотнение легочной ткани с формированием функциональной неполноценности);
- легочная гипертензия – повышение давления в системе легочной артерии (может быть обусловлена как вышеперечисленными поражениями легких, так и непосредственным воспалением легочных сосудов);
- присоединение вторичной инфекции.
Поражение сердца:
- перикардит (воспаление серозной оболочки, окружающей сердце);
- миокардит (воспаление сердечной мышцы);
- эндокардит (воспаление внутренней оболочки сердца);
- васкулит коронарных артерий (воспаление артерий, приносящих кровь к сердцу).
Поражение почек:
- развитие воспалительного процесса с появлением в анализах мочи белка и эритроцитов (клетки крови);
- амилоидоз почек – отложение в почках особого белка амилоида, который возникает при длительно текущем воспалительном процессе в организме с нарушением функции почек и исходом в почечную недостаточность.
Поражение сосудов:
- ранее развитие атеросклероза (отложение в сосудах холестериновых бляшек) и осложнений – инфарктов, инсультов;
- васкулит – воспаление сосудов с нарушением целостности их стенок, что проявляется кровоизлияниями в кожу и слизистые оболочки различных органов с последующей гибелью данного участка.
Ревматоидные узелки:
- являются типичным проявлением ревматоидного артрита, появляются через 3-5 лет от начала заболевания;
- представляют собой подкожные узелковые образования плотной консистенции, безболезненные, не спаянные с окружающими тканями, кожа над ними не изменена;
- располагаются чаще всего в области суставов – на наружной поверхности локтевого сустава, в области ахиллова сухожилия, крестца, пальцев рук.
Формы
- Ревматоидный артрит серопозитивный: при наличии в крови ревматоидного фактора (особый белок). Установлено, что присутствие в крови ревматоидного фактора обусловливает более агрессивное течение и неблагоприятный прогноз заболевания.
- Ревматоидный артрит серонегативный – при отсутствии в крови ревматоидного фактора.
- Особые формы ревматоидного артрита:
- синдром Фелти – ревматоидный артрит в сочетании с нарушением кроветворения. Нарушается созревание нейтрофилов (клетки, отвечающие за иммунную защиту организма) при усиленном их разрушении в селезенке. Клинически проявляется склонностью к инфекциям, увеличением селезенки, множественным поражением суставов с быстрым вовлечением в процесс внутренних органов;
- синдром Стилла – встречается в детском возрасте. Характеризуется высокой температурой тела, воспалением суставов, пятнистой или узелковоподобной сыпью, отсутствием в крови ревматоидного фактора, увеличением лимфатических узлов и селезенки, быстрым вовлечением в процесс различных внутренних органов.
Существуют три степени активности ревматоидного артрита:
- низкая;
- умеренная;
- высокая.
Их устанавливает врач на основании подсчета болезненных и припухших суставов и данных лабораторных показателей.
Причины
Причины неизвестны.
Считается, что в основе заболевание лежит генетическая предрасположенность, реализующаяся в болезнь под воздействием факторов внешней среды. В качестве них могут выступать: инфекции, курение, травмы, переохлаждения, стрессовые ситуации и другие факторы.
LookMedBook напоминает: что данный материал размещен исключительно в ознакомительных целях и не заменяет консультацию врача!
Диагностика
Диагноз ревматоидного артрита выставляется на основании типичной клинической картины и обнаружении в крови специфических маркеров заболевания.
- Сбор анамнеза и жалоб заболевания.
- Общий осмотр.
- К лабораторным маркерам относятся:
- ревматоидный фактор (недостоверный показатель, поскольку может обнаруживаться в крови при других заболеваниях и отсутствовать при ревматоидном артрите);
- АЦЦП (антитела к циклицескому цитруллиновому пептиду) – наиболее достоверный маркер ревматоидного артрита.
Американской ассоциацией ревматологов рекомендовано считать диагноз ревматоидного артрита достоверным при наличии 4 из нижеперечисленных критериев, при этом критерии 1-4 должны существовать не менее 1,5 месяца:
- утренняя скованность в суставах не менее 1 часа;
- воспаление не менее 3 суставов;
- воспаление мелких суставов кистей;
- симметричное поражение суставов — одномоментное вовлечение одинаковых суставных зон на обеих половинах тела;
- наличие ревматоидных узелков (представляют собой подкожные узелковые образования плотной консистенции, безболезненные, не спаянные с окружающими тканями, кожа над ними не изменена; располагаются чаще всего в области суставов – на наружной поверхности локтевого сустава, в области ахиллова сухожилия, крестца, пальцев рук);
- наличие в крови ревматоидного фактора;
- рентгенологические изменения суставов кистей и стоп, характерные для ревматоидного артрита и обнаруженные врачом.
Возможна также консультация терапевта.
Лечение ревматоидного артрита
Лечение ревматоидного артрита должно проводиться до ремиссии (отсутствие проявлений заболевания клинически и лабораторно), так как главное – затормозить процесс разрушения суставов.
- Нестероидные противовоспалительные препараты (НПВП) – обладают обезболивающим и противовоспалительным действием, однако не способны замедлять разрушение суставов.
- Глюкокортикостероиды внутрь или внутрисуставно – подавляют воспаление, но мало замедляют разрушение суставов.
- Базисные противовоспалительные препараты (сульфасалазин, лефлуномид, аминохинолиновые препараты, цитостатики) — подавляют воспаление и замедляют разрушение суставов. Эти препараты обладают серьезными побочными эффектами (угнетают кроветворение, нарушают функцию печени), особенно цитостатики, однако только они способны замедлить разрушающий воспалительный процесс, поэтому их необходимо принимать постоянно под контролем общего анализа крови и печеночных ферментов.
- Большие надежды возлагаются на биологические генно-инженерные препараты, оказывающие влияние на нарушенные иммунные процессы. Они также являются базисными и замедляют прогрессирование заболевания.
Осложнения и последствия
- Без лечения заболевание неуклонно прогрессирует, приводя уже через несколько лет к значительному разрушению суставов, грубым деформациям и инвалидности.
- Сдавление нервных стволов и артерий вследствие подвывихов в суставах, в том числе и в суставах позвоночника.
- Вторичный амилоидоз — отложение в различных органах особого белка амилоида, который возникает при длительно текущем в организме воспалительном процессе с нарушением функции соответствующих органов.
- Развитие и быстрое прогрессирование атеросклероза (отложение холестериновых бляшек).
- Остеопороз (снижение минеральной плотности и массы костей) и ассоциированные с ним переломы.
Профилактика ревматоидного артрита
Профилактика развития ревматоидного артрита не разработана. Основные мероприятия вторичной профилактики должны быть направлены на замедление прогрессирования процесса и предупреждение обострений.
- Избегать факторов, которые могут спровоцировать обострение заболевания (стресс, инфекции, переохлаждение).
- Отказ от курения и употребления алкоголя.
- Сбалансированное питание с высоким содержанием жирных кислот (рыбий жир, оливковое масло), фрукты, овощи.
- Лечебная физкультура 1-2 раза в неделю.
- Постоянный прием базисных противовоспалительных препаратов, назначенных врачом, и регулярное наблюдение у ревматолога.
Источник
