Абсцесс ноги код мкб
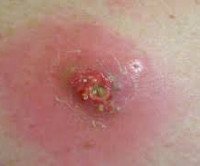
Абсцесс на голени (фурункул) – результат протекания воспалительного процесса, который спровоцировали вирусы или бактерии, например, золотистый стафилоккок. Заболевание характеризируется выделением гноя и некрозом мягких тканей, которые располагаются возле очага воспаления.
Виды абсцесса
Фурункул на голени может быть глубоким (локализация – мышцы) и поверхностным (локализация – кожа или подкожная жировая клетчатка). В зависимости от типа течения абсцесс делится на острый и хронический. Возбудителем нагноения острого характера являются стафилококковые и стрептококковые инфекции.
Особый случай – абсцесс Броди. Он поражает не мягкие ткани, а кости, преимущественно берцовые.
Причины абсцесса
Возбудители воспалительного процесса могут годами жить на коже, не доставляя никаких проблем, пока не попадут в благоприятные для активного размножения условия.
К провоцирующим факторам относят:
- несоблюдение правил личной гигиены;
- повреждения кожи (царапины, порезы, трещины);
- слабый иммунитет;
- несбалансированное питание;
- авитаминоз;
- диабет;
- нарушения гормонального фона;
- переохлаждение.
Цикл созревания фурункула
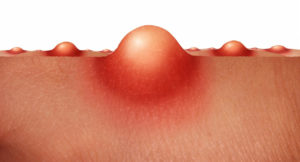
Схема созревания фурункула
Сначала появляются маленькие прыщи, которые не имеют четких контуров. Далее они увеличиваются в размере и опухают.
В процессе созревания фурункула образуется гнойный стержень, который выходит вместе с гноем и отмершими участками ткани.
На месте фурункула образуется кратер в месте прорыва и выхода стержня.
В основном фурункул созревает в течение недели. Если за этот период гнойник не созрел, следует незамедлительно обратиться за консультацией к врачу.
В сложных случаях хирург назначает операцию, чтобы предотвратить заражение крови.
Фурункул на голени (код по МКБ 10 – L02) представляет серьезную опасность для здоровья человека. Воспаление провоцирует увеличение лимфоузлов, что может стать причиной образования новых гнойников. В запущенных случаях инфекция распространяется по организму вместе с кровью, что может привести к сепсису.
Симптомы болезни
Перевязка голеностопа
На месте нагноения наблюдается припухлость, появляется покраснение, ткани становятся плотными.
По истечении семи дней гной расплавляется, а припухлость становится мягкой.
Основные симптомы абсцесса – резкое повышение температуры тела, озноб, боль в голове, снижение аппетита, слабость в теле.
Как лечат абсцесс
Следует аккуратно удалить все волосы с воспаленного места и обработать его антисептиком.
Для ускоренного выведения стержня используются мази Ихтиол и Фукорцин. Однако они эффективно действуют только на начальных этапах воспаления.

Ихтиоловая мазь для ускоренного выведения стержня гноя
Абсцесс не стоит лечить самостоятельно, этим должен заняться специалист.
Запущенное заболевание приведет к очень тяжелым последствиям, вплоть до фатального заражения крови.
В условиях стационара больному вводят антибиотики и обезболивающее, накладывают повязку с салициловым натрием. Такое лечение стимулирует отторжение гноя и ускоряет процессы регенерации.
После того как на месте гнойника появится ранка, необходимо обработать ее антисептиком и наложить повязку с Левосином. Во время лечения запрещено заниматься спортом или физической работой, так как это увеличивает потоотделение.
Лечение в домашних условиях
Если пока нет возможности обратиться к врачу, можно опробовать народные рецепты:

Алоэ для приготовления компрессов
Алоэ. Необходимо срезать самый крупный нижний лист столетника и тщательно промыть его водой. Разрезать вдоль и растолочь в ступке. Приложить кашицу к воспалившемуся месту и перебинтовать.
Алтей лекарственный. Измельчить растение и смешать с оливковым маслом до образования кашицы. Приложить к гнойному нарыву.
Донник лекарственный. Ошпарить листья кипятком, использовать как примочки или компрессы для лечения несозревших гнойников.
Зверобой. Для начала необходимо сделать настой растения на растительном масле. Смешать 20 г свежих цветков с 200 мл растительного масла, настоять 3 недели в темном месте и процедить. Смачивать гнойник на голени 2-3 раза в день.
Инжир. При труднорассасывающихся нагноениях рекомендуется применять сок листьев, ветвей и незрелых плодов. Для лечения лучше использовать свежие плоды, хотя и сушеные дают положительный результат, если использовать их в качестве припарок.
Картофель. Сырые клубни натереть на мелкой терке и приложить к абсцессу. Менять картофельную кашицу необходимо каждые 3 часа.
Лен культурный. Залить теплой водой кашицу из семян, размельченных в ступке. Прикладывать лекарство к ране несколько раз в день. Из перемолотых семян можно делать припарки.
Лилия. Сварить в вине луковку цветка, растереть его до кашеобразного состояния и приложить к абсцессу. Также из перетертых цветов лилии можно выжать сок и протирать абсцесс. При регулярном использовании этого средства рана быстрее очиститься от гноя.
Репейник. Использовать сок из свежих измельченных листьев можно при несозревших гнойниках.
Репчатый лук. Измельчить луковицы на терке и приложить кашицу к гнойникам для ускорения заживления. Можно использовать кашицу свежего лука на молоке, от этого эффективность средства только вырастет. Также специалисты в области народной медицины рекомендуют испечь луковицу в духовке и разрезать на две половины. Овощ немного остудить, теплым компрессом приложить к абсцессу и перебинтовать. Менять каждые 4 часа.
Мать-и-мачеха. Выжать сок из листьев растения и обрабатывать нарывы ежедневно до заживления.
Подорожник большой. В ступке истолочь свежие листья растения, добавить немного соли, свиного сала и мякоти хлеба. Приложить к воспалению.
Ромашка безъязычковая. Залить соцветия ромашки кипятком. Остудить и промывать рану 2-4 раза в сутки.
Японская софора. Пару ложек измельченных в ступке плодов залить 500 мл водки и настаивать 10 суток. Средство применять при абсцессах и флегмоне как антисептическое.
Цикорий обыкновенный. Делать припарки из травы.
Чеснок. Испечь чеснок со сливочным маслом и приложить эту кашицу к нарыву. Также чеснок можно отварить в молоке и смазывать отваром абсцесс.
Лечение абсцесса Броди большеберцовой кости предполагает курс сильных антибиотиков и рентгенотерапию.
Этот тип заболевания народными средствами вылечить невозможно.
Абсцесс на голени – результат инфекционных процессов в мышцах или подкожной клетчатке. Заболевание диагностируется посредством осмотра у специалиста, ультразвуковой диагностикой, рентгенографией, диагностической пункцией и бактериологическим исследованием. В зависимости от тяжести нарыва проводится открытое или закрытое вскрытие для удаления гноя и пораженных тканей.
Главное правило при лечении абсцесса – своевременная диагностика и обращение за квалифицированной помощью!
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Список литературы
Названия
Название: Постинъекционный абсцесс.
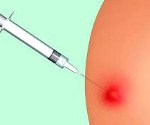
Постинъекционный абсцесс
Описание
Абсцесс после инъекции. Это ограниченный гнойно-воспалительный очаг в месте инъекции. Абсцесс характеризуется появлением локального отека и покраснения кожи, которые постепенно увеличивают объем утолщения, увеличиваются разрывные боли и колебания. Диагноз устанавливается на основании анамнеза и клинической картины (появление очага гнойного воспаления в месте внутримышечного и внутривенного введения), данных УЗИ и МРТ мягких тканей. На стадии инфильтрации эффективное консервативное лечение. Образовавшийся абсцесс хирургически вскрывают и дренируют.
Дополнительные факты
Случаи постинъекционного образования абсцесса мягких тканей встречаются у людей всех возрастов, чаще у пациентов с ожирением и избыточным весом. Большинство постинъекционных абсцессов развиваются в области ягодиц, поскольку ягодичная мышца чаще всего используется для парентерального введения лекарств. У детей высокая доля абсцессов плеча в результате прививок. Внутривенное введение препарата является наиболее частой причиной нагноения в локтевой ямке. Постинъекционные абсцессы этой локализации составляют 69% всех случаев гнойно-воспалительных процессов мягких тканей у наркоманов.

Постинъекционный абсцесс
Причины
Для того чтобы очаги нагноения образовались после инъекции, проникновение бактерий в ткани недостаточно. Иммунная система человека способна справиться с небольшим количеством патогенных и условно-патогенных микроорганизмов, которые преодолели защитный барьер кожи. Если развивается абсцесс, должны присутствовать другие факторы:
• Высокая патогенность микроорганизмов. Различные типы бактерий имеют разные показатели деления клеток и способность противостоять иммунной системе. Staphylococcus aureus или Pseudomonas aeruginosa часто вызывают образование абсцесса после инъекции, чем условно-патогенные виды, которые формируют микрофлору кожи.
• Ослабление иммунитета. Это может быть следствием банальной сезонной ОРВИ или серьезного сопутствующего заболевания. Вероятность возникновения абсцессов выше у пациентов с диабетом, тяжелыми сердечно-сосудистыми, эндокринными и инфекционными заболеваниями.
• Нарушение местного кровообращения. Этому способствует одновременное введение значительных объемов раствора в мышцу (более 5 мл), одновременное введение нескольких препаратов в одну ягодицу. Первым признаком образования абсцесса является значительное сжатие в месте инъекции. Риск нагноения после инъекции повышен у лежачих пациентов, пациентов с пролежнями.
Местно-раздражающее действие лекарств. Не только бактерии, но и химические вещества могут вызвать слияние гнойных тканей. Неправильное внутримышечное введение препаратов для внутривенных или подкожных инфузий может вызвать некроз и воспаление. Отдельная реакция может дать препарат, одобренный для внутримышечного применения, но который не подходит для конкретного пациента.
• Нарушение инъекционной техники. Факторы развития осложнений после инъекций включают несоблюдение принципов асептики и антисептики, использование неправильного растворителя, слишком быстрое введение растворов, несовместимость различных препаратов. Одним из последствий неправильной техники может быть повреждение сосудов разных диаметров иглой. Сгустки крови являются субстратом для размножения микроорганизмов и образования абсцесса после инъекции.
Патогенез
Развитие воспалительного ответа основано на высвобождении большого количества лизосомальных ферментов, которые изменяют метаболизм в патологическом очаге, из поврежденных и мертвых клеток во внеклеточную среду. Метаболизм замедляется в зоне некроза и резко возрастает в прилегающих зонах, что приводит к увеличению потребления кислорода и питательных веществ и развитию ацидоза из-за накопления недокисленных продуктов: молочной кислоты, пировиноградной кислоты и других кислот.
Кровоснабжение патологического очага изменяется: кровоток увеличивается, а отток замедляется. Это объясняет покраснение пораженного участка. Кровеносные сосуды расширяются, проницаемость капилляров для плазмы крови и клеток увеличивается. Белые кровяные клетки, макрофаги попадают в ткани. Местный поток жидкости приводит к образованию отеков. Сжатие нервных окончаний вызывает боль. Это стадия инфильтрации, когда в очаге воспаления нет гноя. При благоприятных условиях изменения в стадии инфильтрации являются обратимыми.
На стадии абсцесса мертвые ткани и мертвые иммунные клетки образуют гной. Абсцесс после инъекции находится в центре очага воспаления. Сгустки гноя связаны со здоровыми тканями грануляционным стержнем. Гной не решает это. Устранить воспаление возможно только в том случае, если созданы условия для выхода содержимого абсцесса.
Симптомы
Патологическое поражение формируется в течение нескольких дней. Начало заболевания может остаться незамеченным пациентом из-за небольшой степени выраженности симптомов. Первые проявления развивающегося гнойного воспаления могут маскировать боль и отек в местах инъекций, что связано с физиологической реакцией на прием лекарств. Вы можете различить образование воспалительного инфильтрата и нормальную реакцию на внутримышечные инъекции, внимательно следя за своими чувствами.
Боль после инъекции сразу острая, она ломается, а затем болит. Его интенсивность падает довольно быстро. Боль с нарастающим абсцессом постоянно усиливается. Обычно уплотнение после инъекции является достаточно однородным, его температура не отличается от температуры окружающих областей, оболочка над уплотнителем имеет нормальный цвет. Добавление воспалительной реакции характеризуется заметным локальным повышением температуры. Увеличение отека и боли в ягодицах приводит к тому, что вы не можете сидеть на пораженной стороне. Неприятные ощущения усиливаются при ходьбе и совершении других движений. Давление на область абсцесса очень болезненное, тогда как обычную пломбу можно почувствовать, не вызывая у пациента неприятных ощущений.
Абсцесс после инъекции характеризуется лихорадкой с повышением температуры тела до 39-40 ° С. Однако фокусироваться только на этом симптоме не стоит. Если очаг воспаления развивается на фоне непрерывных инъекций нестероидных противовоспалительных препаратов, обладающих обезболивающим и жаропонижающим действием, то гипертермии нет.
Ломота в мышцах.
Возможные осложнения
Быстрое развитие инфекции в начале может привести к образованию полос гноя в межмышечных пространствах. Распространение бактерий в тканях приводит к развитию обширной флегмоны ягодиц, бедер и плеч. Существует риск образования незаживающих длительных свищей мягких тканей и ректальных свищей. Прорыв гноя в кровоток приводит к сепсису, перикардиту, остеомиелиту и ДВС-синдрому. В этих случаях результат может быть неблагоприятным для пациента даже при соответствующем лечении.
Диагностика
Диагностика не вызывает никаких затруднений у консультанта-хирурга. Характерная пятерка признаков воспаления (покраснение, припухлость, боль, лихорадка, нарушение функциональности) в месте инъекции позволяет быстро определить характер патологического процесса. Положительный симптом колебаний указывает на наличие жидкости в очаге, что является показанием к операции. Для подтверждения диагноза постинъекционного абсцесса в сомнительных случаях выполняют: В трех из четырех случаев накопление гноя локализуется в толще мышц и в межмышечных пространствах и только в 25% случаев в подкожной клетчатке. Форма гнойной полости овальная. Его основной радиус параллелен оси тела. УЗИ мягких тканей позволяет различать инфильтрацию и нагноение при глубоком расположении патологического очага в тканях, выявлять полоски и «карманы», которые могут остаться незамеченными во время хирургической операции.
• МРТ пораженного участка. Его назначают в тех случаях, когда полезности ультразвука недостаточно для постановки правильного диагноза. На изображениях, полученных методом магнитно-резонансной томографии, визуализируются мягкие ткани, кости, внутренние органы исследуемой области. Это позволяет выявлять патологические изменения, проводить дифференциальную диагностику и выявлять осложнения.
• Лабораторные испытания. Для того, чтобы подобрать эффективный антибактериальный препарат, можно высевать содержимое абсцесса на флору и его чувствительность к антибиотикам. Обязательные общие и биохимические анализы крови, общий анализ мочи для исключения патологии из внутренних органов.
Лечение
Подходы к лечению абсцессов на этапах инфильтрации и нагноения в корне различны. В первом случае показана консервативная терапия, во втором — хирургическая операция. Основные принципы местного консервативного лечения инфильтратов могут быть успешно применены для быстрой резорбции постинъекционных суставов, которые не имеют признаков воспаления. Его объем определяется врачом на основании клинической картины. Противовоспалительные препараты и антибиотики направлены на решение воспалительного процесса. Кроме того, для борьбы с отравлениями может быть назначена инфузионная терапия. Это включает нанесение мази Вишневского на пораженный участок или использование компрессов с димексидом. На начальных этапах внедрение йодной сетки разрешено. Если в течение дня улучшение не происходит, рекомендуется использовать более эффективные препараты. Все тепловые эффекты запрещены. Электрофорез противовоспалительных препаратов, диадинамические токи эффективны. Физиотерапевтические процедуры назначают одновременно с местной и общей противовоспалительной терапией.
• Хирургия. Вскрытие и дренирование гнойной полости проводят под местной анестезией. Под общим наркозом операция выполняется, когда абсцесс после инъекции находится глубоко в ткани. В послеоперационном периоде проводится общее и местное консервативное лечение, назначаются физиотерапевтические процедуры.
Прогноз
Прогноз постинъекционного нагноения благоприятен при условии своевременного обращения за медицинской помощью. В противном случае могут развиться осложнения заболевания. Самопроизвольное вскрытие и опорожнение глубокого абсцесса невозможно, и без эвакуации гноя из полости выздоровление не происходит. Хирургическое вскрытие абсцесса позволяет решить проблему за один день.
Профилактика
Профилактика постинъекционных осложнений включает парентеральную доставку лекарств в медицинские учреждения медицинским персоналом и отказ от самолечения. Целесообразно менять место введения рецептурных решений курса: если ягодицы уже сформировались, лекарство можно вводить в мышцы передней поверхности бедра. Нельзя вводить внутривенное вливание в мышцы, даже если вены тонкие и ломкие. Рекомендуется сделать курс инъекции как можно более коротким, продолжая лечение таблеткой.
Список литературы
1. Хирургическое лечение постинъекционных абсцессов мягких тканей и фармакологические возможности в повышении эффективности и безопасности инъекций: Автореферат диссертации/ Елхов И. В. — 2007.
2. Постинъекционные кровоподтеки, инфильтраты, некрозы и абсцессы/ Ураков А. Л. , Уракова Н. А. // Современные проблемы науки и образования. — 2012 — №5.
3. Локальные постинъекционные осложнения или медикаментозноеятрогенное заболевание — инъекционная болезнь/ Уракова Н. А. , Ураков А. Л. // Проблемы экспертизы в медицине. — 2014.
4. Лечение постинъекционных инфильтратов, абсцессов и флегмон/ Колб Л. И. // Военная медицина. — 2009 — №1.
Источник
Утратил силу — Архив

РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Архив — Клинические протоколы МЗ РК — 2007 (Приказ №764)
Категории МКБ:
Абсцесс кожи, фурункул и карбункул других локализаций (L02.8)
Общая информация
Краткое описание
Абсцесс – ограниченное капсулой скопление гноя, возникающее при острой или хронической очаговой инфекции и приводящее к тканевой деструкции в очаге (нередко с перифокальным отеком). Абсцессы кожи и подкожной клетчатки: фурункул, карбункул. Staphylococcus aureus.
Фурункул – острое гнойно-некротическое воспаление волосяного фолликула и окружающих его тканей. В дальнейшем воспаление переходит на сальную железу и окружающую соединительную ткань. Наиболее часто наблюдается на участках кожи, подвергающихся загрязнению (предплечья, тыл кисти) и трению (задняя поверхность шеи, поясница, ягодичная область, бедра). Вызывается чаще Staphylococcus aureus, реже Staphylococcus pyogenes albus.
Фурункулез – множественное поражение фурункулами.
Карбункул – острое гнойно-некротическое воспаление нескольких волосяных фолликулов и сальных желез с образованием обширного некроза кожи и подкожной клетчатки. Карбункул чаще развивается на задней поверхности шеи, межлопаточной и лопаточной областях, на пояснице, ягодицах, реже на конечностях. Возбудители – Staphylococcus aureus или стафилострептококковая инфекция, реже стрептококк.
Код протокола: H-S-001 «Абсцесс кожи, фурункул и карбункул других локализаций. Другие уточненные инфекции кожи и подкожной клетчатки»
Профиль: хирургический
Этап: стационар
Код (коды) по МКБ-10: L02 Абсцесс кожи, фурункул и карбункул
Диагностика
Диагностические критерии
Жалобы и анамнез: повышение температуры тела, тошнота и рвота, потеря аппетита, сильная головная боль, бессонница. Изредка бред и бессознательное состояние – при тяжелом течении заболевания.
При фурункуле — болезненный конусовидный инфильтрат с формирующимся гнойным стержнем, на вершине инфильтрата отмечается небольшое скопление гноя с черной точкой (некроз) в центре. Пустула обычно прорывается и подсыхает, а на 3-7 сутки инфильтрат гнойно расплавляется и некротизированные ткани в виде стержня вместе с остатками волоса выделяются с гноем.
При карбункуле — вначале появляется небольшой воспалительный инфильтрат с поверхностной пустулой, который быстро увеличивается в размере. Напряжение тканей приводит к возникновению резких болей при пальпации, а также распирающей, рвущей, самостоятельной боли. Кожа в области инфильтрата приобретает базовый оттенок, напряжена, отечна. Эпидермис над очагом некроза прорывается в нескольких местах, образуется несколько отверстий («сито»), из которых выделяется густой зеленовато-серый гной. В отверстиях видны некротизированные ткани. Отдельные отверстия сливаются, образуя большой дефект в коже, через который вытекает много гноя и отторгаются некротические ткани. Температура повышается до 40оС, отмечается значительная интоксикация (тошнота и рвота, потеря аппетита, сильная головная боль, бессонница, изредка бред и бессознательное состояние).
Лабораторные исследования: ОАК: лейкоцитоз, повышение СОЭ.
Инструментальные исследования: нет.
Показания для консультации специалистов: консультация эндокринолога — для исключения сахарного диабета.
Дифференциальный диагноз: нет.
Перечень основных диагностических мероприятий:
1. Посев гнойного отделяемого.
2. Микроскопия мазка.
3. Определение сахара в крови.
Перечень дополнительных диагностических мероприятий: консультация эндокринолога.
Лечение
Цели лечения: очищение раны, заживление без образования грубого рубца.
Немедикаментозное лечение
При фурункуле операция выполняется редко. Однако при плохом отторжении гнойно-некротического стержня кожа рассекается острым скальпелем. Рассекать фурункул нельзя, так как гнойная инфекция может распространиться на окружающие ткани.
Категорически запрещается выдавливать содержимое фурункула и делать массаж в области очага воспаления.
Если консервативное лечение при карбункуле не эффективно, показанием для операции является нарастание интоксикации.
Операция проводится под наркозом и заключается в крестообразном рассечении карбункула через всю толщу некроза до жизнеспособных тканей с иссечением некротических тканей и вскрытием затеков. Повязки с гипертоническим раствором натрия хлорида, мазью Вишневского или другим антисептиком.
Для вскрытия абсцесса выбирают самый короткий путь с учетом анатомических образований.
Можно вначале пунктировать абсцесс, а затем по игле рассечь ткани.
Удалив гной, разрез расширяют и иссекают некротические ткани.
Полость обрабатывают растворами антисептиков и дренируют марлевыми тампонами с антисептиками, протеолитическими ферментами, антибиотиками, а также резиновыми дренажами.
При плохом дренировании из основного разреза делают контрапертуру.
Первые 2-3 дня рану перевязывают ежедневно и, когда она очистится от гноя и некротических тканей, переходят на редкие мазевые повязки.
В некоторых случаях можно иссечь абсцесс в пределах здоровых тканей и наложить первичные швы с активной аспирацией из раны, что ускоряет ее заживление и позволяет добиться хорошего косметического эффекта.
Обосновано применение витаминов, обладающих противовоспалительным и иммуномодулирующим действием, улучшающих обмен веществ: аскорбиновая кислота 5% -2,0 в/м №10-15, поливит по 1 др. х 3 раза в день, 10 дней.
Антибиотики с учетом чувствительности микрофлоры:
— феноксиметилпенициллин — 0,25 г 4 раза/сут. (при стрептококковой инфекции);
— амоксициллин/клавуланат — 0,875-0,5 г 3 раза/сут.;
— цефалексин 0,5-1,0 г 4 раза/сут.;
— цефуроксим аксетил — 0,5 г 2 раза/сут во время еды;
— эритромицин 0,5 г 4 раза/сут.;
— оксациллин 1-2 г 4-6 раз/сут в/в, в/м;
— цефазолин 1-2 г 3 раза/сут в/в, в/м;
— фузидиевая кислота 0,5-1 г 3 раза/сут. внутрь;
— цефтриаксон 1, 0 г 1 раз/сут. в/м.
Итраконазол оральный раствор 400 мгсут. – 7 дней (профилактика кандидоза).
Местно — 2% мазь или крем на основе мупироцина, 2% мазь или крем на основе натриевой соли фузидиевой кислоты.
Учитывая упорное течение заболевания, развитие воспалительного процесса, сенсибилизацию организма назначается десенсибилизирующие средства: тиосульфат натрия 30% — 10,0 в/в ежедневно №10-15.
При гнойничковых заболеваниях имеет место нарушение периферического кровообращения и обмена веществ, в связи с чем назначается никотиновая кислота 1% 1,0 в/м № 10-15 (улучшает углеводный обмен, микроциркуляцию, оказывает сосудорасширяющее действие и улучшает регенеративные свойства ткани).
Назначаются препараты способные адсорбировать токсины активированный уголь – 6 таб. утром натощак 10 дней.
Для уменьшения возбудимости ЦНС применяют успокаивающие средства – настойка пустырника по 20 кап. х 3 раза в день, в течение месяца.
Учитывая, что в патогенезе существенное значение имеют иммуннодефицитные состояния и снижение реактивности организма, назначают иммуномодуляторы — метилурацил 500 мг х 3 раза в день, 10 дней; метронидазол по 250 мг х 3 раза в день, 10 дней. С целью коррекции поражений поджелудочной железы, печени и желчевыводящих путей, при нарушении факторов неспецифической защиты и наличии сопутствующей патологии назначается панкреатин по 1 капс. х 4 раза в день, 10 дней.
С целью улучшения реологических свойств крови и микроциркуляции — декстран 400 мл в/в 1 р в день, курсовая доза 800 мл. Наружно назначают бактерицидные, антисептические препараты — мази с антибиотиками, растворы анилиновых красителей (метиленовый синий, калия перманганат, перекись водорода), противовоспалительные для улучшения трофики кожи.
Профилактические мероприятия: соблюдение правил гигиены, правильный уход за кожей, полноценное питание.
Перечень основных медикаментов:
1. *Аскорбиновая кислота раствор для инъекций 5%, 10% в ампуле 2 мл, 5 мл
2. Феноксиметилпенициллин 500 мг табл.
3. * Амоксициллин + клавулановая кислота, табл. 500 мг/125 мг, 875 мг/125 мг, порошок для приготовления раствора для внутривенного введения 500 мг/100 мг
4. *Цефалексин 250 мг, 500 мг табл., капс.; суспензия и сироп 125 мг, 250 мг/5 мл
5. *Цефуроксим 250 мг, 500 мг табл.; порошок для приготовления инъекционного раствора во флаконе 750 мг
6. *Эритромицин 250 мг, 500 мг табл.; пероральная суспензия 250 мг/5 мл
7. *Цефазолин порошок для приготовления инъекционного раствора 1000 мг
8. *Цефтриаксон порошок для приготовления инъекционного раствора 250 мг, 500 мг, 1000 мг во флаконе
9. Тикарциллин + клавулановая кислота, лиофилизированный порошок 3000 мг/200 мг для приготовления раствора для внутривенных инфузий
10. *Итраконазол оральный раствор 150 мл – 10 мгмл
11. *Натрия тиосульфат раствор для инъекций 30% 5 мл, 10 мл в ампуле
12. *Никотиновая кислота 50 мг табл.; раствор в ампуле 1% 1 мл
13. *Активированный уголь 250 мг табл.
14. Настойка пустырника 30 мл, 50 мл фл.
15. *Метилурацил 10% мазь
16. *Метронидазол 250 мг табл.; раствор для инфузий 0,5 во флаконе 100 мл
17. *Панкреатин таблетка, капсула с содержанием липазы не менее 4 500 ЕД
18. *Декстран-60 раствор для инфузий во флаконе 200 мл, 400 мл
19. *Метиленовый синий раствор спиртовый 1% во флаконе 10 мл
20. *Калия перманганат водный раствор 1:10 000
21. *Перекись водорода раствор 3% во флаконе 25 мл, 40 мл
Перечень дополнительных медикаментов: нет.
Индикаторы эффективности лечения: заживление операционной раны.
* – препараты, входящие в список основных жизненно важных лекарственных средств.
Госпитализация
Показания для госпитализации: развитие осложнений (лимфангит, лимфаденит, прогрессирующий тромбофлебит, сепсис, гнойный менингит).
Информация
Источники и литература
- Протоколы диагностики и лечения заболеваний МЗ РК (Приказ №764 от 28.12.2007)
- 1. MedlinePlus. Furuncle and Carbunculosis;
2. Зубков М.Н. Поверхностные и глубокие инфекции кожи.
- 1. MedlinePlus. Furuncle and Carbunculosis;
Информация
Список разработчиков: Ерманов Е.Ж. НЦ хирургии МЗ РК.
Прикреплённые файлы
Внимание!
Если вы не являетесь медицинским специалистом:
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Источник
