Зно ротоглотки код по мкб

Рак носоглотки развивается из эпителиальных клеток ротоглотки, перерожденных в злокачественные. Развитие онкологии в данной области происходит редко, однако в современной медицине разработаны эффективные методы борьбы с данным заболеванием. Рак ротоглотки в МКБ 10 имеет соответствующий код, который используется специалистами при постановке диагноза.
Специалисты клиники онкологии Юсуповской больницы ежедневно оказывают качественную медицинскую помощь пациентам, у которых диагностирован рак ротоглотки. Врачи-онкологи разрабатывают для каждого больного индивидуальную программу терапии, направленную на устранение основного заболевания, его симптомов, сопутствующих проблем и улучшение качества жизни.
Рак ротоглотки: код по МКБ 10
Международная классификация болезней содержит коды для 21 болезни, к числу которых относится онкология ротоглотки. МКБ 10 применяется специалистами для решения диагностических и исследовательских задач.
Рак ротоглотки по МКБ 10 имеет следующие кодирование:
- С10.0 злокачественная опухоль ямки надгортанника;
- С10.1 злокачественное новообразование, локализованное на передней поверхности надгортанника;
- С10.2 злокачественная опухоль, расположенная на боковой стенке ротоглотки;
- С10.3 злокачественное новообразование, локализованное на задней стенке ротоглотки;
- С10.4 злокачественная опухоль жаберных щелей;
- С10.8 злокачественная опухоль, выходящая за пределы указанных областей;
- С10.9 неуточненное злокачественное новообразование, локализованное в ротоглотке.
Специалисты Юсуповской больницы проводят точную диагностику рака ротоглотки в современном диагностическом центре, оснащенном европейским оборудованием. Высокая точность полученных результатов позволяет врачам-онкологам выбрать наиболее эффективную тактику лечения.
Рак ротоглотки: симптомы
На начальном этапе развития онкологии больной не испытывает неприятных симптомов. Однако признаки рака ротоглотки усиливаются по мере прогрессирования заболевания. Первыми симптомами развития злокачественного новообразования являются:
- онемение и чувство кома в горле;
- болевые ощущения в горле;
- повышенная утомляемость и слабость;
- учащение пульса;
- внезапное повышение температуры тела.
Данные признаки могут свидетельствовать о других заболеваниях в области ротоглотки, поэтому для выявления причин неприятных ощущений следует обратиться к специалисту.
Рак ротоглотки большого размера деформирует ротоглотку, поэтому у больных появляются внешние дефекты в виде увеличенных лимфоузлов, выпирающих опухолей на шее. Поздними признаками онкологии ротоглотки являются:
- интенсивные боли в области шеи, языка, челюсти;
- изменение голоса;
- жжение в горле;
- дискомфорт при жевании и глотании пищи;
- неприятный запах изо рта;
- снижение веса;
- повышенная температура тела.
Первичные признаки злокачественной опухоли в ротоглотке могут оставаться незамеченными больными. Однако высокоточное диагностическое оборудование, применяемое в Юсуповской больнице, позволяет выявить даже незначительные изменения тканей. Врачи-онкологи рекомендуют пациентам не впадать в панику при появлении данных симптомов и пройти обследование в Юсуповской больнице. Рак ротоглотки является редким заболеванием, которое успешно поддается лечению при системном использовании адекватных методов.
Причины развития онкологии
Врачи-онкологи выделяют несколько возможных причин и факторов развития злокачественных новообразований в ротоглотке. Так, пристрастие к табаку и алкогольным напиткам увеличивает риск онкологических заболеваний ротоглотки. При неполноценном питании и переутомлении ослабленный организм наиболее восприимчив к вирусу папилломы, которая может вызывать рак.
Рак ротоглотки код по МКБ 10, для которого присвоен в диапазоне С10.0-С10.9 может появиться у больного при отягощенной наследственности. Кроме этого, причиной онкологического процесса в ротоглотке может регулярная травматизация слизистой горла. Особого внимания требуют доброкачественные образования, которые могут переродиться в злокачественную опухоль.
При лечении рака ротоглотки врачи-онкологи Юсуповской больницы воздействуют на причины его возникновения. На ранней стадии у больного повышаются шансы на полное выздоровление, так как современные средства при комплексном применении позволяют остановить патологический процесс.
Лечение рака ротоглотки в Москве
Основным методом лечения рака ротоглотки является хирургическое удаление, которое проводится в Юсуповской больнице высококвалифицированными хирургами на I и II стадиях. Если рак ротоглотки невозможно удалить, проводится лучевая и химиотерапия. Врачи-онкологи Юсуповской больницы выбирают те методы терапии, которые являются наиболее безопасными и эффективными на определенной стадии.
Больные, находящиеся в клинике онкологии Юсуповской больницы, получают ежедневных уход и специальное питание, а также размещаются в палатах повышенного комфорта.
Автор

Заведующий онкологическим отделением, онколог, химиотерапевт, кандидат медицинских наук
Список литературы
- МКБ-10 (Международная классификация болезней)
- Юсуповская больница
- Черенков В. Г. Клиническая онкология. — 3-е изд. — М.: Медицинская книга, 2010. — 434 с. — ISBN 978-5-91894-002-0.
- Широкорад В. И., Махсон А. Н., Ядыков О. А. Состояние онкоурологической помощи в Москве // Онкоурология. — 2013. — № 4. — С. 10—13.
- Волосянко М. И. Традиционные и естественные методы предупреждения и лечения рака, Аквариум, 1994
- John Niederhuber, James Armitage, James Doroshow, Michael Kastan, Joel Tepper Abeloff’s Clinical Oncology — 5th Edition, eMEDICAL BOOKS, 2013
Наши специалисты

Заведующий онкологическим отделением, онколог, химиотерапевт, кандидат медицинских наук

Онколог

Хирург-онколог

Онколог

Заведующая терапевтическим отделением. Врач-терапевт, врач-кардиолог, врач-онколог.
Цены на услуги *
*Информация на сайте носит исключительно ознакомительный характер. Все материалы и цены, размещенные на сайте, не являются публичной офертой, определяемой положениями ст. 437 ГК РФ. Для получения точной информации обратитесь к сотрудникам клиники или посетите нашу клинику.
Скачать прайс на услуги
Мы работаем круглосуточно
Источник
- Описание
- Причины
- Лечение
Краткое описание
Анатомия • Носоглотка переходит в ротоглотку на уровне нёба •• Ротоглотка ограничена спереди свободным краем мягкого нёба, снизу — надгортанником; спереди — передней нёбной дужкой •• Ротоглотка включает мягкое нёбо, миндалины зева, заднюю и латеральную стенки глотки, основание языка •• Окологлоточное пространство — область раннего распространения рака ротоглотки. В этом пространстве проходят языкоглоточный, язычный и нижний альвеолярный нервы, внутренняя верхнечелюстная артерия • Лимфа от ротоглотки впадает в передние шейные лимфатические узлы •• Опухоли мягкого нёба, латеральной стенки ротоглотки и основания языка метастазируют в заглоточные и окологлоточные лимфатические узлы •• Опухоли области ретромолярного треугольника могут поражать подверхнечелюстные лимфатические узлы.
Код по международной классификации болезней МКБ-10:
- C10 Злокачественное новообразование ротоглотки
- D00 Карцинома in situ полости рта, пищевода и желудка
Причины
Факторы риска — курение, алкоголь, ионизирующее излучение, иммунные дефекты.
Классификация TNM (см. также Опухоль, стадии) • Tis — карцинома in situ • Т1 — образование размером до 2 см по наибольшей длине • Т2 — опухоль размером 2–4 см по наибольшему диаметру • Т3 — опухолевое поражение размером больше 4 см • Т4 — опухоль распространяется на крыловидные мышцы, нижнюю челюсть, твёрдое небо, глубокие мышцы языка, гортань • N1 — метастазы в одном лимфатическом узле не более 3 см в наибольшем измерении на стороне поражения • N2 — метастазы в одном лимфатическом узле на стороне поражения более 3 и менее 6 см в наибольшем измерении, или метастазы в нескольких лимфатических узлах на стороне поражения менее 6 см в наибольшем измерении, или метастазы в лимфатических узлах шеи с обеих сторон, или с противоположной стороны до 6 см в наибольшем измерении.
Заболеваемость: 2,7 на 100 000 населения в 2001 г.
Группировка по стадиям (ротоглотка, гортаноглотка): • Стадия 0: TisN0M0 • Стадия I: T1N0M0 • Стадия II: T2N0M0 • Стадия III •• T3N0M0 •• T1–3N1M0 • Стадия IV: T4N0–1M0 •• T1–4N2–3M0 •• T1–4N0–3M1.
Клиническая оценка
• Симптомы •• Боли в горле часто сопровождает боль в ухе на стороне поражения (иррадиирует по барабанной ветви языкоглоточного нерва) •• Субъективное чувство раздражения горла, затруднения движений языка (голос едока горячей картошки), дисфагия и кровотечение изо рта •• Истощение •• Увеличение шейных лимфатических узлов. Лимфатические узлы поражены метастазами у 76% больных раком основания языка и у 60% больных раком миндалин.
• При первоначальном исследовании необходимо тщательно пропальпировать миндалины и основание языка.
• Диагностика часто бывает поздней, т.к. на ранних стадиях заболевания (до выраженного роста опухоли и изъязвления) течение бессимптомно. Для правильной постановки диагноза необходима диагностическая биопсия.
Лечение
Лечение • При стадиях Т1 и Т2 показана лучевая терапия • При метастатическом поражении лимфатических узлов показано комбинированное лечение • Наиболее частый вид операции — комплексная резекция (метод челюсть — шея) •• Удаление опухоли, радикальная шейная лимфодиссекция и резекция нижней челюсти •• Трахеостомия •• Ларингэктомия в следующих случаях ••• Прорастание опухоли в преднадгортанное пространство ••• Необходимость удаления основания языка и подъязычных нервов.
Прогноз зависит от длительности анамнеза • При раке миндалин 5 — летняя выживаемость после радикального лечения составляет от 63% в стадии Т1 до 21% в стадии Т4 • У больных раком основания языка 5 — летняя выживаемость достигает 40–60% при стадии Т1 и 10–20% при стадии Т4 • У больных с раками нёба этот показатель составляет 20–77% • Наличие метастазов в лимфатические узлы существенно снижает 5 — летнюю выживаемость. Для исключения метастатического поражения лимфатических узлов необходимо их гистологическое исследование, поскольку существующими методами невозможно установить наличие микрометастазов или отличить реактивную гиперплазию лимфатического узла от небольшого метастаза без проведения лимфосцинтиграфии. Установлено, что образование более 3 см в диаметре не может являться одиночным лимфатическим узлом: это либо конгломерат лимфатических узлов, либо опухоль мягких тканей шеи.
МКБ-10 • C10 Злокачественное новообразование ротоглотки • D00 рак глотки in situ
Лекарственные средства и Медицинские препараты применяемы для лечения и/или профилактики «Рак ротоглотки».
Источник
Рубрика МКБ-10: C10.9
МКБ-10 / C00-D48 КЛАСС II Новообразования / C00-C97 Злокачественные новообразования / C00-C14 Злокачественные новообразования губы, полости рта и глотки / C10 Злокачественное новообразование ротоглотки
Определение и общие сведения[править]
Эпидемиология
Доля опухолей ротоглотки среди населения различных стран колеблется от 0,5 до 1,5% всех новообразований. В структуре заболеваемости злокачественными новообразованиями населения России рак ротоглотки составляет 0,48% и занимает 4-е место среди опухолей головы и шеи. Данную патологию чаще отмечают у мужчин старше 40 лет. Соотношение мужчин и женщин составляет 9:1.
Ротоглотку образуют:
• корень языка;
• нёбные миндалины;
• миндаликовые ямки и складки зева (передняя и задняя нёбная дужки);
• нижняя поверхность мягкого нёба;
• задняя стенка глотки в проекции зева.
Лимфатическая система органов ротоглотки тесно связана с шейными лимфатическими узлами. Большинство коротких лимфатических сосудов дренируются в латеральные заглоточные лимфатические коллекторы, длинные — в верхние глубокие шейные лимфатические узлы. Регионарными для корня языка служат подчелюстные и глубокие шейные лимфатические узлы. Знание анатомических особенностей опухолей глотки и путей оттока лимфы — необходимое условие для формирования адекватных полей при подготовке к облучению.
Наиболее часто злокачественные опухоли ротоглотки расположены в области нёбных миндалин и дужек — 85%, в корне языка и мягком нёбе — 10%, в задней стенке — 5%. По уровню дифференцировки плоскоклеточный рак в этой зоне распределяется следующим образом: низкодифференцированный (40%), умереннодифференцированный (30%) и высокодифференцированный (30%). К лимфатическому аппарату относится 10% опухолей. В связи с низким социальным статусом большинства пациентов, а также отсутствием онкологической настороженности у врачей различных специальностей основная масса больных поступает на лечение с запущенными (III, IV) стадиями заболевания.
Этиология и патогенез[править]
Клинические проявления[править]
По клиническому течению злокачественные опухоли ротоглотки отличают:
• высокая агрессивность;
• быстрый темп роста первичной опухоли;
• раннее и широкое метастазирование в регионарные лимфатические коллекторы.
Частота обнаруженных при первичном осмотре метастазов в лимфатические узлы подчелюстной области и шеи составляет 50-80%. Наиболее часто (80% случаев) метастазирует рак корня языка и нёбных миндалин. Число двусторонних метастазов составляет около 20% и достигает 40% при раке корня языка, количество отдаленных метастазов доходит до 15%. При этом поражаются легкие, печень, кости.
Ведущие симптомы в клинической картине у больных, страдающих раком среднего отдела глотки:
• боли в области первичного очага и метастазов в регионарные лимфатические узлы (часто с иррадиацией в ухо и соответствующую половину головы);
• дисфагия и ощущение инородного тела при глотании;
• усиленное слюноотделение;
• гнилостный запах изо рта;
• асимметрия контуров лица и шеи.
Длительность заболевания до момента установления диагноза составляет менее 6 мес.
Злокачественное новообразование ротоглотки неуточненное: Диагностика[править]
Алгоритм диагностики для обнаружения и определения характера злокачественного новообразования:
• изучение жалоб и анамнеза заболевания;
• визуальный осмотр ротоглотки и ротовой полости с обязательной пальпацией опухоли для определения границ подслизистой инфильтрации;
• непрямая ларингоскопия;
• УЗИ лимфатических узлов шеи;
• морфологическая верификация диагноза с помощью инцизионной биопсии.
Значительную помощь для уточнения местного и регионарного распространения опухоли может оказать КТ, использование которой также показано в качестве этапа предлучевой подготовки при планировании современной лучевой терапии.
Дифференциальный диагноз[править]
Злокачественное новообразование ротоглотки неуточненное: Лечение[править]
Хирургическое лечение опухолей ротоглотки в изолированном виде используют редко. Его достаточно только на самых ранних стадиях заболевания и при высокой дифференцировке опухоли. При распространенном поражении в рамках комбинированного лечения возможно хирургическое вмешательство на корне языка, передних нёбных дужках, миндалинах. Иногда применяют электрорезекцию мягкого нёба, сопровождающуюся в ряде случаев выраженными функциональными нарушениями акта глотания. При лечении рака мягкого нёба можно использовать криодеструкцию опухоли. При опухолях среднего отдела глотки требуется удаление большого объема тканей. Такие операции весьма травматичные, а зачастую — калечащие. Рак среднего отдела глотки относят к числу опухолей, умеренно чувствительных к радиотерапевтическому воздействию. Именно поэтому лучевую терапию используют наиболее часто в качестве основного метода или одного из этапов лечения. При дистанционном облучении опухолей головы и шеи применяют гамматерапевтические установки с источником Со-60 или линейные ускорители электронов с граничной энергией тормозного излучения до 6-8 МэВ. При лечении первичного очага и метастазов в лимфатические узлы шеи можно проводить облучение быстрыми электронами. Стандартная методика дистанционной лучевой терапии включает облучение первичного опухолевого очага, путей лимфатического оттока и регионарных лимфатических узлов. Планирование лучевого лечения начинается с изготовления эскиза поперечного среза облучаемых тканей на уровне центра облучения, что, как правило, соответствует горизонтальной ветви нижней челюсти. Стандартное положение больного на спине. Голова больного должна быть фиксирована
Профилактика[править]
Прочее[править]
Источники (ссылки)[править]
Лучевая диагностика и терапия заболеваний головы и шеи [Электронный ресурс] / Трофимова Т.Н. — М. : ГЭОТАР-Медиа, 2013. — https://www.rosmedlib.ru/book/ISBN9785970425695.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Рак глотки.
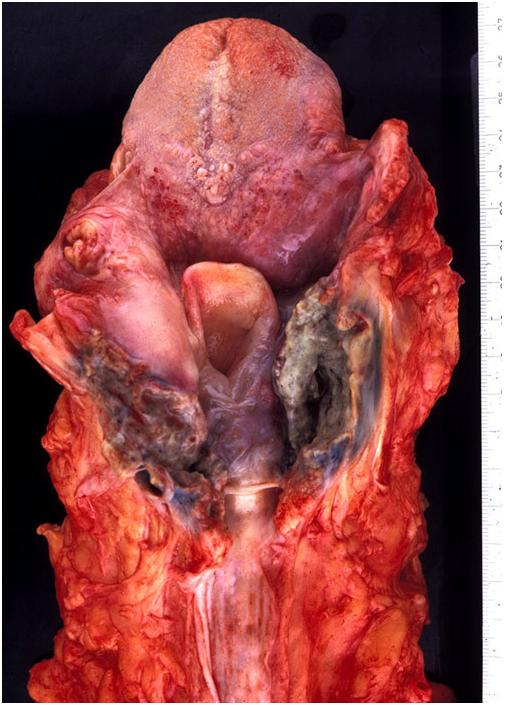
Макропрепарат ‘Рак гортани’
Описание
Рак глотки. Злокачественный опухолевый процесс, локализующийся в глотке, характеризующийся инфильтративным и быстрым ростом, регионарным метастазированием в лимфатические узлы и отдаленным метастазированием в соматические органы. Рак глотки сопровождается чувством инородного тела, болями, нарушениями глотания, изменением голоса, носовыми кровотечениями, а также общими симптомами раковой интоксикации. Диагностируется рак глотки на основании данных биопсии. Распространенность ракового процесса оценивается при помощи риноскопии, отоскопии, ларинго- и фарингоскопии, рентгенологических и томографических исследований. Рак глотки лечиться путем радикального хирургического удаления опухоли. Оперативное вмешательство может комбинироваться с химиотерапией и лучевым воздействием на раковые клетки.
Дополнительные факты
Рак глотки поражает преимущественно людей в возрасте старше 40 лет. Более чем в половине случаев рак глотки локализуется на небных миндалинах. У 16% больных рак глотки располагается на ее задней стенке, у 10,5% — на мягком небе. По своему гистологическому строению рак глотки может быть представлен лимфоэпителиомой, карциномой, ретикулоцитомой, цитобластомой или смешанной опухолью.
Рак глотки склонен к интенсивному инфильтративному росту и характеризуется бессимптомностью начального периода. В связи с этим примерно у 40% больных рак глотки диагностируется уже в III и IV стадии, а у 45% пациентов с впервые диагностированным раком глотки выявляются метастазы в регионарные лимфатические узлы.
Причины
Рак глотки может возникать как первично злокачественная опухоль, так и в результате метаплазии доброкачественных опухолей глотки. На сегодняшний день отоларингологии не известна однозначная причина, запускающая злокачественную трансформацию клеток с развитием рака глотки. Однако выделен целый ряд факторов, которые считаются предрасполагающими или триггерными в отношении рака глотки. Первое место среди них отводится употреблению табака. Предполагают, что рак глотки развивается в результате хронического раздражения слизистой при табакокурении или жевании табака. Более 90% пациентов с раком глотки регулярно использовали табак в том или ином виде. Жевание табака может также спровоцировать появление рака языка и других злокачественных или доброкачественных опухолей полости рта.
Раздражающим действием, способным вызвать рак глотки, обладают и алкогольные напитки. По данным статистики около 75% больных раком глотки имеют в анамнезе указание на злоупотребление алкоголем. Наибольшим риском в отношении рака глотки считается сочетание злоупотребления алкоголем и табакокурения. Благоприятствующим фактором в развитии рака глотки может выступать плохо подогнанный зубной протез. Причем многие авторы указывают на то, что триггерным фактором является не механическое травмирование слизистой протезом, а впитывание им алкоголя и табака, воздействие которых в свою очередь вызывает рак глотки.
Факторами риска в развитии рака глотки являются хронические воспалительные заболевания: фарингит, тонзиллит, хронический синусит и пр. К предраковым состояниям относятся лейкоплакия и эритроплакия глотки. Определенную роль в возникновении рака глотки играет также инфицированность ВПЧ — вирусом, являющимся причиной образования кондилом, бородавок и папиллом.
Симптомы
В начальном периоде рак глотки, как правило, имеет бессимптомное течение. Этот период может занимать от нескольких недель до нескольких месяцев. Обычно первым клиническим проявлением рака глотки является чувство инородного тела или комка в глотке. Затем присоединяется болевой синдром. Отмечаются расстройства прохождения пищи в пищевой канал, поперхивания и нарушения глотания. Возможно онемение различных участков глотки и полости рта. Помимо местных проявлений рак глотки имеет общие симптомы, которые обусловлены раковой интоксикацией и проявляются головными болями, вялостью, общей слабостью, недомоганием, снижением веса, отсутствием аппетита.
Симптоматика рака глотки может быть различной в зависимости от его месторасположения. Распространение опухоли на мягкое небо приводит к нарушению его подвижности, что обуславливает появление гнусавого оттенка голоса и попадание жидкой пищи в нос во время еды. Если рак глотки локализуется на ее боковой поверхности, то, прорастая в глубь тканей, он может захватить сосудисто-нервный пучок шеи и явиться причиной массивного кровотечения. Расположение рака в носоглотке часто сопровождается прорастанием опухоли в евстахиеву трубу с нарушением ее проходимости. В результате возникает острый средний отит, который может переходить в хронический экссудативный средний отит, а при присоединении вторичной инфекции — в хронический гнойный средний отит; развивается тугоухость. Находящаяся в носоглотке опухоль зачастую нарушает вентиляцию придаточных пазух носа, что ведет к развитию синусита с появлением болей в области воспаленной пазухи. Локализующийся в носоглотке рак может прорастать в полость черепа с появлением клинической картины, характерной для опухоли головного мозга.
В большинстве случаев рак глотки имеет эпителиальное происхождение и склонен к распаду. Наиболее часто распадается рак гортаноглотки, что связывают с травмированием опухоли принимаемой пищей. Изъязвленный и разлагающийся рак глотки приводит к появлению кровянистых примесей в слюне и мокроте, а также к постоянному неприятному запаху изо рта. Распад опухоли, расположенной в носоглотке, является причиной частых носовых кровотечений.
Боль в горле. Боль в шее сбоку. Вялость. Изменение аппетита. Изменение веса. Истощение. Ломота в мышцах. Нарушение терморегуляции. Недомогание. Отсутствие аппетита. Потеря веса. Слабость. Увеличение СОЭ.
Диагностика
Благодаря малосимптомному начальному периоду рак глотки может стать случайной диагностической находкой при осмотре на приеме у терапевта, отоларинголога или стоматолога. Подтвердить рак глотки может проведение гистологического исследования образца опухоли, взятого во время биопсии. Исследование мазков-отпечатков с поверхности опухоли малоинформативно и имеет значение только тогда, когда обнаруживает наличие атипичных клеток.
При подозрении на рак глотки биопсия должна проводиться под контролем фарингоскопии. Если опухоль находится в толще небной миндалины и не сопровождается изъязвлением, то биопсия может дать ложноотрицательный результат в связи с тем, что опухолевый участок не попал во взятый с поверхности миндалины биопсийный образец. Поэтому при одностороннем увеличении миндалины, предполагая рак глотки, желательно провести одностороннюю тонзиллэктомию с последующим тщательным изучением тканей различных участков удаленной миндалины.
Определить распространенность злокачественного процесса при раке глотки помогает риноскопия, ларингоскопия, исследование проходимости евстахиевой трубы, отоскопия, рентгенография черепа и околоносовых пазух, КТ черепа и глотки, МРТ головного мозга, биопсия лимфоузлов и тд Дифференцировать рак глотки необходимо от доброкачественных опухолей глотки, инородного тела глотки, ангины, болезни Вегенера, сифилиса.
Лечение
В основе лечения рака глотки лежит хирургический метод. Операция проводится под общим наркозом. Предварительно под местной анестезией выполняется трахеостомия и интубационная трубка вводится через трахеостому. Для избежания интраоперационного кровотечения проводится перевязка наружной сонной артерии. В зависимости от распространенности опухоли применяется наружный или чрезротовой доступ. В ходе операции опухоль должна быть удалена вместе с расположенными на 1 см по ее периметру визуально неизмененными тканями. Если рак глотки локализуется в небной миндалине, то операция заключается в удалении пораженной миндалины, прилегающей к ней области корня языка, небных дужек и парафарингеальной клетчатки. Если рак глотки прорастает в гортань, то проводят циркулярную резекцию глотки и удаление гортани. Операция заканчивается формированием трахеостомы, ортостомы и эзофагостомы. Спустя 3 месяца после ее проведения возможно выполнение пластики глотки и пищевода для восстановления естественного пути прохождения пищи.
Рак глотки I-II стадии подлежит только хирургическому лечению. Рак глотки III стадии является показанием к комбинированному лечению: операция в сочетании с лучевой терапией. Облучение как самостоятельный способ лечения применяется, когда операция противопоказана или пациент отказывается от нее, а также при послеоперационном рецидиве. Лечение может проводиться контактным или дистанционным способом. В комбинации с хирургическим вмешательством или в качестве паллиативного лечения рака глотки возможно применение химиотерапии.
Прогноз
Пятилетняя выживаемость пациентов, имеющих рак глотки I-II стадии, после его радикального удаления составляет по разным данным от 65 до 95%, у пациентов с раком глотки III стадии после комбинированного лечения — 45-65%.
Профилактика
Предупредить рак глотки поможет отказ от курения, жевания табака и злоупотребления спиртными напитками. Также необходимо следить за состоянием зубных протезов, своевременно лечить заболевания носоглотки и доброкачественные опухоли глотки. Своевременное обращение к отоларингологу позволяет врачу диагностировать рак глотки на I-II стадии заболевания, что значительно улучшает прогноз лечения.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
