Злокачественное новообразование пищевода код мкб
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Синонимы диагноза
- Описание
- Классификация
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
C15 Злокачественное новообразование пищевода.

C15 Злокачественное новообразование пищевода
Синонимы диагноза
Злокачественное новообразование пищевода, рак пищевода, стенозирующий рак пищевода, карцинома пищевода, опухоли пищевода.
Описание
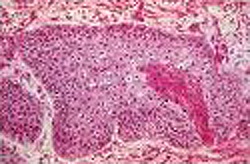
Рак — наиболее часто встречающееся заболевание пищевода. На его долю приходится 70-90% всех заболеваний пищевода. В структуре заболеваемости злокачественными новообразованиями человека рак пищевода занимает 9-10-е место. Рак пищевода чаще встречается у мужчин, женщины болеют им в 2-3 раза реже.
C15 Злокачественное новообразование пищевода
Классификация
Различают 3 формы рака пищевода:
* язвенный (блюдцеобразный, кратерообразный) — растет экзофитно в просвет пищевода преимущественно по длине;
* узловой (грибовидный, папилломатозный) — имеет вид цветной капусты, обтурирует просвет пищевода, при распаде может напоминать язвенный рак;
* инфильтрирующий (скирр, стенозирующий) — развивается в подслизистом слое, циркулярно охватывает пищевод, проявляется в виде белесоватой плотной слизистой, на фоне которой могут возникать изъязвления; стенозирующий циркулярный рост преобладает над ростом по длине органа.
Для правильной оценки распространенности процесса, выбора метода лечения и достоверной оценки отдаленных результатов лечения пользуются классификацией рака пищевода по стадиям.
* I стадия — небольшая опухоль, поражающая слизистую оболочку и подслизистую основу стенки пищевода, без прорастания его мышечной оболочки. Сужения просвета пищевода нет. Метастазов нет.
* II стадия — опухоль поражает и мышечную оболочку пищевода, но не выходит за пределы стенки органа. Имеется сужение просвета пищевода. Обнаруживаются единичные метастазы в регионарных лимфатических узлах.
* III стадия — опухоль прорастает все слои стенки пищевода, переходи околопищеводную клетчатку или серозную оболочку. Прорастания в соседние органы нет. Сужение пищевода. Множественные метастазы в регионарных лимфатических узлах.
* IV стадия — опухоль прорастает все слои стенки пищевода, околопищеводную клетчатку, распространяется на прилежащие органы. Может иметься пищеводно-трахеальный или пищеводно-бронхиальный свищ, множественные метастазы в регионарные и отдаленные лимфатические узлы (классификация принята Министерством здравоохранения СССР в1956г. ).
Симптомы
К ранним признакам рака пищевода следует отнести прогрессирующее ухудшение общего состояния больных, снижение аппетита, нарастание общей слабости, снижение работоспособности, потерю массы тела. Нарастая исподволь, постепенно, эти явления длительное время остаются незамеченными больными.
Первым, но, к сожалению, отнюдь не ранним симптомом рака пищевода является дисфагия — нарушение глотания пищи. Этот симптом наблюдается более чем у 75% больных раком пищевода. Примерно у 2% больных задержка прохождения пищи по пищеводу происходит незаметно. Вернее, больные не фиксируют на этом внимания, хотя и отказываются от приема грубой и сухой пищи. Больные лучше проглатывают пищу, прием которой вызывает обильное слюноотделение (жареное мясо, колбаса, селедка), и хуже — черный хлеб, вареный картофель, вареное мясо. Вначале тщательным пережевыванием пищи и запиванием ее водой удается снять тягостные явления дисфагии, что позволяет больным питаться без ограничений. В этих случаях дисфагия носит периодический характер и наблюдается лишь в случаях поспешного приема пищи проглатывания больших, плохо разжеванных кусков. По мере прогрессирования заболевания дисфагия становится постоянной.
У некоторых больных первым симптомом заболевания является обильное слюнотечение. Обычно оно появляется при резких степенях сужения пищевода. По классификации А. И. Савицкого дисфагии принято различать 4 степени ее выраженности:
* I степень — затруднение прохождения твердой пищи по пищеводу (хлеб, мясо);
* II степень — затруднения, возникающие при приеме кашицеобразной и полужидкой пищи (каши, пюре);
* III степень — затруднения при глотании жидкостей;
* IV степень — полная непроходимость пищевода.
Примерно в 17-20% случаев заболевание проявляется болью за грудиной или в надчревной области, в спине. Больные чаще отмечают тупую, тянущую боль за грудиной, реже — чувство сдавления или сжатия в области сердца, распространяющиеся вверх на шею. Боль может возникать в момент глотания и исчезать через некоторое время после того, как пищевод освободится от пищи. Реже боль носит постоянный характер и усиливается при прохождении пищи по пищеводу. Боль при раке пищевода может ощущаться при раздражении нервных окончаний в изъязвившейся и распадающейся опухоли проходящими пищевыми массами. В таких случаях больные чувствуют, как пищевой комок, проходя через определенное место пищевода, «царапает», «обжигает» его. Боль может возникать при усиленных спастических сокращениях пищевода, направленных на проталкивание пищевого комка через суженный участок пищевода, а также при прорастании опухоли в окружающие пищевод ткани и органы со сдавливанием сосудов и нервов средостения. В таком случае она не связана с актом глотания и носит постоянный характер.
Важно отметить, что больные раком пищевода зачастую неточно характеризуют уровень задержки пищи и уровень возникновения боли. Примерно 5% больных до развития стойкой дисфагии отмечают лишь неопределенного характера неприятные ощущения за грудиной не только при глотании пищи, и вне такового. Все это затрудняет клиническую трактовку первых признаков рака пищевода.
При рассмотрении клинических проявлений распространенного рака пищевода следует особое внимание обратить на общее состояние больного. Как правило, у больных раком пищевода отмечается дефицит массы тела. Потеря массы тела связана прежде всего с ограниченным поступлением в организм больного пищи, а не с токсическим влиянием распространенного опухолевого процесса. Особенно значительная потеря массы тела наблюдается при крайних степенях дисфагии, когда больной теряет возможность принимать даже жидкость, вследствие чего общее его состояние резко ухудшается от обезвоживания организма. Поэтому при раке пищевода следует различать общее тяжелое состояние больного, возникшее вследствие интоксикации при далеко зашедшем опухолевом процессе (раковая интоксикация и кахексия), и алиментарную дистрофию и обезвоживание организма.
Запах изо рта, неприятный вкус во рту, обложенный язык, тошнота, срыгивание — все эти признаки, обычно мало выраженные в ранних стадиях рака пищевода, достаточно хорошо проявляются при распространенных формах заболевания и могут быть объяснены не только сужением пищевода, но и нарушением обмена веществ, качественной неполноценностью окислительных процессов, усиленным распадом белков, приводящими к накоплению в организме недоокисленных продуктов и избытку молочной кислоты.
При распространенном раке пищевода можно наблюдать осиплость голоса, что является следствием сдавления метастазами или прорастания опухолью возвратного нерва. При распространенном раке шейной части пищевода, а также при опухоли грудной его части нередко возникает поперхивание и кашель при глотании жидкой пищи из-за нарушения функции замыкающего аппарата гортани или образования пищеводно-трахеального, пищеводно-бронхиального свища. У таких больных развиваются признаки аспирационной пневмонии.
Причины
К факторам, способствующим возникновению рака пищевода, относят систематический прием горячей, обжигающей, грубой, плохо пережеванной пищи, потребление крепких алкогольных напитков и курение. Эти факторы вызывают хронические воспалительные процессы, которые при длительном существовании приводят к развитию злокачественных новообразований. Здесь же следует отметить процессы, влекущие за собой развитие рубцов, хронических воспалительных изменений — послеожоговые стриктуры, эзофагиты на почве грыжи пищеводного отверстия диафрагмы, «короткого» пищевода и Наряду с этим, рак пищевода носит и профессиональный характер — чаще болеют механизаторы: трактористы, шоферы, комбайнеры.
Развитию рака пищевода способствуют также дивертикулы, в которых поддерживаются хронические воспалительные процессы. Большую роль в развитии рака пищевода отводят лейкоплакии.
Лейкоплакия слизистой оболочки переходит в рак пищевода в 48% случаев. Поэтому большинство исследователей считают лейкоплакию облигатным предраком. Отмечена связь между раком пищевода и сидеропеническим синдромом, возникающим вследствие понижения содержания железа в плазме (сидеропения). Сидеропенический синдром (сидеропеническая дисфагия, синдром Пламмера-Винсона) характеризуется дисфагией, ахилией, хроническим глосситом и хейлитом, ранним выпадением волос и потерей зубов, выраженной гипохромной анемией. Определенное значение в развитии рака пищевода имеют полипы и доброкачественные опухоли. Однако сами по себе эти заболевания встречаются относительно редко, а при развившемся раке не всегда удается установить следы существовавшего ранее патологического процесса.
Лечение
Основными методами лечения рака пищевода являются:
* хирургический,.
* лучевой,.
* комбинированный (сочетающий лучевой и хирургический компоненты),.
* комплексный (представляющий сочетание хирургического, лучевого илекарственного (химиотерапевтического) методов лечения).
Низкая чувствительность опухоли к существующим химиопрепаратам, паллиативный и кратковременный эффект лучевой терапии делают хирургическое вмешательство методом выбора в лечении больных раком пищевода.
История широкого применения хирургического метода лечения рака пищевода насчитывает чуть более 50лет. Применение хирургического лечения сдерживалось отсутствием надежных способов анестезии, что существенно удлиняло время оперативного вмешательства, и отсутствием отработанной методики пластического этапа хирургического лечения. Это обусловило длительное существование двухэтапного способа оперативного лечения. Первым этапом была операция Добромыслова-Торека (экстирпация пищевода с наложением шейной эзофагостомы и гастростомии), вторым этапом — пластика пищевода по одной из многочисленных разработанных методик. Для пластики использовались практически все отделы пищеварительного тракта: тонкая кишка и различные отделы толстой, применялись различные методы пластики целым желудком и желудочными лоскутами.
Существовало множество способов расположения трансплантата: предгрудинный, ретростернальный, в ложе удаленного пищевода, и даже, ныне практически не применяемый, способ кожной пластики.
Высокая послеоперационная летальность, техническая сложности вмешательства, громоздкая система многоэтапных операций — все эти факторы поделили хирургов на два лагеря.
Большинство хирургов были сторонниками радикального удаления пораженного органа или его части при незапущенных формах заболевания и не возражали против лучевой терапии. Другие хирурги и онкологи критически оценивали возможности хирургического лечения рака пищевода, особенно его высоких локализаций, и отдавали предпочтение методам лучевой терапии.
Совершенствование хирургической техники, анестезиологического пособия, выбор оптимальной лечебной тактики обусловили превалирующую роль хирургического лечения рака пищевода.
Современные принципы хирургии рака пищевода:
* максимальная безопасность вмешательства: правильный выбор оперативного доступа и объема хирургического вмешательства;
* онкологическая адекватность: мобилизация «острым путем» по принципу «от сосуда к пораженному органу», правильная последовательность мобилизации пораженного органа с целью профилактики интраоперационной диссеминации, моноблочной лимфодиссекции;
* высокая функциональность: выбор рационального метода пластики, формирование технически простого антирефлюксного анастомоза.
Сравнительный анализ эффективности одномоментных и многоэтапных операций показал преимущество первых по показателям послеоперационной летальности (6,6%), завершенности лечения (98%) и отдаленным результатам (33% 5-летней выживаемости).
При определении показании к хирургическому лечению необходимо учитывать, что раком пищевода чаще всего страдают лица в возрасте 60лет и старше, имеющие целый ряд сопутствующих заболеваний, особенно сердечно-сосудистой и дыхательной систем, что ограничивает возможность применения операций. Кроме того, рак пищевода сравнительно рано приводит к нарушению питания и расстройству всех видов обмена веществ, что повышает риск оперативных вмешательств.
Таким образом, выбор оптимального метода лечения для каждого больного раком пищевода является трудной задачей. В каждом конкретном случае необходимо строго учитывать состояние больного, степень нарушения питания, распространенность процесса, технические возможности оперирующего хирурга, обеспечение адекватного послеоперационного ухода.
В настоящее время применяются два основных способа оперативных вмешательств:
* Экстирпация пищевода с пластикой изоперистальтическим желудочным лоскутом с внеплевральным анастомозом на шее в виде трансплеврального удаления пищевода или внеплевральной экстирпации — трансхиатальным доступом. Метод позволяет подвергнуть хирургическому воздействия все отделы пищевода вплоть до глотки и даже с резекцией ротоглотки. Нахождение анастомоза на шее вне плевральной полости существенно снижает риск несостоятельности анастомоза, и она не является фатальной. В то же время часты случаи рубцового стеноза анастомоза. Следует подчеркнуть, что трасхиатальный способ (без торакотомии) резекции пищевода имеет ограниченное применение при опухолях больших размеров. К сожалению, большинство авторов заявляет о преобладании операций при распространенных опухолевых процессах.
* Резекция пищевода с одномоментной внутриплевральной пластикой пищевода желудком — операция типа Льюиса. Этот способ практически исключает стенозирование анастомоза, обеспечивает лучшие функциональные результаты (отсутствие рефлюкс-эзофагита), однако верхние отделы внутригрудного отдела пищевода остаются недоступными для резекции (шейный, верхнегрудной отделы).
При выполнении операции при раке пищевода обязательным является проведение лимфодиссекции как минимум в двух полостях по зонам лимфогенного метастазирования, а при экстирпации пищевода лимфодиссекции подвергаются и шейные лимфатические узлы.
Летальность при таких видах операции находится в пределах 7-10%. В качестве трансплантата в ряде случаев используют, кроме желудка, тонкую ил толстую кишку.
Не утратила своего значения операция Торека-Добромыслова в случаях возможности одномоментного этапа пластики (состояние больного, технические особенности операции). Следует указать на возможность выполнения при нерентабельном раке грудного отдела паллиативных вмешательств в виде шунтирования опухолевого стеноза наложением обходного анастомоза.
В случае нерезектабельной опухоли возможно наложение гастростомы. Больные раком пищевода с наложенной гастростомой могут быть подвергнуты лучевой терапии.
Лучевое лечение рака пищевода остается единственным методом лечения для большинства больных, которым оперативное лечение противопоказано ввиду имеющейся у них сопутствующей патологии (выраженные расстройства сердечно-сосудистой, дыхательной систем и ), при преклонном возрасте больных, отказе от больных от операции. В ряде случаев лучевое лечение носит изначально паллиативной характер (после проведенной ранее лапаротомии и гастростомии).
Применение современных методик облучения позволяет добиться исчезновения тягостных клинических проявлений заболевания у 35-40% больных.
Целью облучения является создание в области облучаемого органа терапевтической дозы в 60-70Гр. Одновременно, кроме пораженного органа, в область облучения должны включаться зоны расположения лимфатических узлов, зона возможного метастазирования: параэзофагеальные лимфатические узлы, зона лимфатических узлов паракардиальных, области левой желудочной артерии и чревного ствола, надключичных областей. Классическим методом облучения является 5сеансов лучевой терапии в неделю в разовой очаговой дозе 1,5-2Гр (классическое фракционирование дозы). При других вариантах фракционирования дозы, подводимые в течение дня, могут меняться, как могут меняться и разовые очаговые дозы.
Весьма эффективными при раке пищевода оказались методы внутриполостного облучения. Внутриполостная лучевая терапия выполняется на аппарате АГАТ ВУ. При этом тонкий зонд с радиоактивным кобальтом вводится в просвет пищевода и устанавливается на уровне поражения. Источники излучения устанавливают на 1см ниже и выше определяемых границ опухоли. Наиболее благоприятным следует считать сочетание дистанционного облучения с внутриполостным.
Комбинированное и комплексное лечение. Стремление онкологов улучшить отдаленные результаты лечения послужило поводом к разработке и применению комбинированного метода, сочетающего лучевую терапию и операцию. Наиболее оправданно применение комбинированного лечения у больных с локализацией опухоли в среднегрудном отделе пищевода.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
- Описание
- Причины
- Лечение
Краткое описание
Частота — 5–7% среди всех заболеваний злокачественными опухолями. Чаще (75%) болеют мужчины. Заболеваемость: 5,2 на 100 000 населения в 2001 г.
Код по международной классификации болезней МКБ-10:
- C15 Злокачественное новообразование пищевода
- D00.1 Пищевода
Причины
Факторы риска • Курение (увеличивает риск развития заболевания в 2–4 раза) • Злоупотребление алкоголем (в 12 раз) • Географические факторы. Заболеваемость в 400 раз больше в некоторых районах Китая и Ирана, что, как полагают, обусловлено включением в диету большого количества маринованной пищи, нитрозаминов, плесневых грибов и уменьшенным содержанием в рационе селена, свежих фруктов и овощей • Дефицит витаминов, особенно А и С • Ожог щёлочью (даже через много лет после воздействия) • Ахалазия. Риск последующего развития карциномы — 10% • Пищевод Берретта может явиться причиной аденокарциномы у 10% пациентов • При одной из форм ладонно — подошвенной кератодермии крайне высок риск развития рака пищевода (148500, 17q24, ген TOC, TEC, Â).
Морфология • Тип •• Преобладает плоскоклеточный рак •• На 2 месте по частоте находится аденокарцинома, чаще всего развивающаяся у пациентов с пищеводом Берретта •• Редкие опухоли пищевода — мукоэпидермоидный и аденокистозный рак • Форма роста опухоли •• Экзофитная форма (узловая, ворсинчатая, бородавчатая) •• Эндофитная (язвенная) форма •• Склерозирующая (циркулярная форма) • Особенности метастазирования •• Рак шейного отдела пищевода. Характерно раннее метастазирование в средостение, клеточные пространства шеи, надключичные области •• Рак грудного отдела пищевода метастазирует по ходу лимфатических пространств подслизистой оболочки пищевода, в лимфатические узлы средостения и околопищеводную клетчатку •• Рак нижнего отдела пищевода метастазирует в лимфатические узлы верхнего отдела малого сальника •• Для всех локализаций характерны вирховские метастазы в левой надключичной области (при запущенных формах) •• Отдалённые метастазы — в печени (20%), лёгких (10%), костях, головном мозге.
Классификация по TNM (см. также Опухоль, стадии). Рак пищевода может распространяться по слизистой оболочке на большом протяжении, однако в классификации учитывают только глубину поражения • Т0 — нет проявления первичной опухоли • Тis — неинвазивный рак in situ • Т1 — опухоль прорастает слизистую оболочку или подслизистый слой • Т2 — опухоль прорастает мышечный слой • Т3 — опухоль прорастает адвентицию • Т4 — опухоль прорастает прилежащие структуры • N0 — нет метастазов в регионарных лимфатических узлах • N1 — имеются метастазы в регионарных лимфатических узлах.
Группировка по стадиям • Стадия 0: TisN0M0 • Стадия I: T1N0M0 • Стадия IIA •• T2N0M0 •• T3N0M0 • Стадия IIB •• T1N1M0 •• T2N1M0 • Стадия III •• T3N1M0 •• T4N0–1M0 • Стадия IV: T0–4N0–1M1.
Клиническая картина
• Симптомы, характерные для поражения пищевода •• Дисфагия (затруднённое глотание). Прогрессирующая дисфагия при приёме твёрдой пищи указывает на обструкцию пищевода. Стойкая дисфагия при приёме твёрдой пищи возникает при сужении просвета пищевода до 1,2 см и меньше. Дисфагия при приёме жидкостей, кашель, охриплость и кахексия — симптомы запущенного рака пищевода •• Повышенная саливация •• Боли при глотании. Боль означает распространение опухоли за пределы стенки пищевода •• Гнилостный запах изо рта •• Регургитация (срыгивания, пищеводная рвота).
• Симптомы, характерные для поражения органов грудной полости: тупые боли в груди, одышка, тахикардия после еды, изменение тембра голоса, приступы кашля, набухание надключичной ямки.
• Общие неспецифические симптомы: адинамия, утомляемость, апатия, похудание, беспричинный субфебрилитет.
Диагностика • Рентгеноконтрастное исследование пищевода позволяет установить диагноз, определить локализацию и протяжённость опухоли • Эзофагоскопия — наиболее важное исследование в диагностике рака пищевода. При выполнении эзофагоскопии устанавливают характер роста опухоли, её локализацию, протяжённость, выполняют биопсию • Бронхоскопия необходима для оценки возможности прорастания опухоли в трахеобронхиальное дерево • КТ выполняют для оценки местного распространения опухоли и для обнаружения отдалённых метастазов.
Лечение
Лечение. Выбор метода лечения зависит от стадии заболевания и локализации опухоли.
• Хирургическое лечение — ведущий метод, однако использование химиотерапии и лучевой терапии помогает добиться лучшего результата •• Операционные доступы: правосторонняя торакотомия; лапаротомия, диафрагмотомия, шейная медиастинотомия слева •• Операция представляет собой резекцию или полное удаление пищевода с реконструктивной операцией •• Для восстановления непрерывности ЖКТ и пластики пищевода используют либо желудок, либо ободочную кишку •• Шейный отдел: радикальное лечение невозможно без хирургического вмешательства, которое удаётся выполнить редко (низкая резектабельность, высокая летальность) •• Грудной отдел. Радикальные операции — экстирпация пищевода по Осава–Гарлоку, Льюису. У тяжёлых, ослабленных больных выполняют операцию Добромыслова–Торека. В настоящее время расширяются показания к обширным комбинированным резекциям. Для повышения резектабельности используют предоперационную лучевую и химиотерапию. Операцию выполняют через 4–6 нед.
• Лучевая терапия в качестве самостоятельного метода показана при поражении в проксимальной части средней трети или в верхней трети пищевода и невозможности выполнить операцию (или отказе больного). Суммарная очаговая доза составляет примерно 60 Гр.
• Химиотерапия практически не оказывает влияния на длительность жизни больных. Более обнадёживающие результаты получены при сочетаниях химиотерапии и лучевой терапии.
• Паллиативные методы •• При высоком риске тяжёлых осложнений после операции для получения временного облегчения применяют лучевую и химиотерапию •• При запущенном заболевании (прорастание опухоли в трахеобронхиальное дерево либо наличие отдалённых метастазов) паллиативного эффекта можно достичь, проведя трубку большого диаметра через место обструкции пищевода опухолью, чтобы тем самым обеспечить глотание слюны и жидкой пищи •• При полной дисфагии накладывают гастростому •• Иногда для сохранения просвета применяют бужирование пищевода или расширители с силиконовыми трубками •• Лазеры и фотодинамическую терапию через эндоскоп используют для прижигания опухоли с целью восстановления просвета органа.
Прогноз. После радикального хирургического лечения 5 — летняя выживаемость для всех групп больных — 5–15%. У пациентов, оперированных на ранних стадиях заболевания (без видимого поражения лимфатических узлов), этот показатель повышается до 30%.
МКБ-10 • C15 Злокачественное новообразование пищевода • D00.1 Карцинома in situ пищевода
Лекарственные средства и Медицинские препараты применяемы для лечения и/или профилактики «Рак пищевода».
Источник
