Жкб обострение код по мкб 10
Желчно-каменная болезнь — образование в желчном пузыре камней, различных по размеру и структуре. Желчно-каменной болезнью страдает примерно каждый десятый человек старше 40 лет, женщины страдают в два раза чаще. Реже болеют дети. Иногда предрасположенность к заболеванию передается по наследству. Чаще встречается у коренных жителей Америки и у людей испанского происхождения. К факторам риска относится избыточный вес, a также рацион питания с большим содержанием жиров.
Камни формируются из желчи (жидкости, с помощью которой осуществляется пищеварение). Желчь вырабатывается в печени, а затем скапливается в желчном пузыре. Выработка желчи происходит в основном за счет холестерина, пигментов и различных солей. Изменение химического состава желчи может стать причиной образования камней. Примерно каждый пятый камень состоит только из холестерина и примерно каждый двадцатый — только из пигментов. Обычно в желчном пузыре образуется большое количество камней, некоторые из них могут достигать значительных размеров.
Часто желчно-каменная болезнь развивается без каких-либо объективных причин. Тем не менее, камни, состоящие из холестерина, скорее образуются у людей со значительным избыточным весом.
К образованию пигментных камней может привести слишком интенсивный процесс разрушения красных кровяных телец, что бывает при гемолитической анемии и серповидно-клеточной анемии. Затрудненное опорожнение желчного пузыря, которое может привести к сужению желчных протоков, также повышает риск развития заболевания.
Желчно-каменная болезнь часто протекает без симптомов. Тем не менее, симптоматика может развиться, если один или более камней преграждают пузырный проток или общий желчный проток. Камень, частично или полностью преграждающий поток желчи, вызывает приступ, известный под названием желчной колики, которая проявляется следующими симптомами:
— боль в верхней правой части живота, варьирующаяся от умеренной до острой;
— тошнота и рвота.
Приступы обычно оказываются быстро проходящими. Обычно возникают после приема жирной пищи, которая заставляет желчный пузырь сжиматься. Застрявшие в желчных протоках камни преграждают выход желчи. Это может привести к сильному воспалению или инфицированию желчного пузыря и желчных протоков. Закупорка желчных протоков также может быть причиной развития желтухи.
Если на основе имеющихся симптомов врач заподозрил у пациента желчно-каменную болезнь, необходимо сдать анализ крови. Кроме того, пациент должен пройти ультразвуковое обследование. Если установлена закупорка желчного протока, точное местонахождение камня в желчном пузыре может быть обнаружено с помощью специальной процедуры — эндоскопической ретроградной холангио-панкреатографии, в ходе которой с помощью эндоскопа в желчные протоки вводится контрастное вещество, а затем делается рентгеновский снимок.
Желчно-каменная болезнь, протекающая без симптомов, не требует специального лечения. Если симптомы не постоянны или же носят мягкую форму, возникновения дальнейших эпизодов дискомфорта можно избежать с помощью диеты с низким содержанием жиров. Тем не менее, если симптомы не проходят или же состояние пациента ухудшается, возможно, необходимо прибегнуть к хирургическим методам лечения (удаление желчного пузыря с помощью традиционных хирургических методов или же щадящей хирургии). Удаление желчного пузыря обычно приводит к полному выздоровлению. Отсутствие желчного пузыря в большинстве случаев никак не отражается на здоровье пациента, желчь продолжает бесперебойно поступать через проток непосредственно в кишечник. Существуют медикаменты, с помощью которых можно добиться рассасывания камней, полностью состоящих из холестерина, но для полного их исчезновения могут потребоваться месяцы или даже годы. Альтернативный метод — лечение достигается с помощью ударного действия ультразвуковой волны, когда камни разбиваются на небольшие части, и в дальнейшем они безболезненно проходят в тонкий кишечник, а затем выводятся из организма с каловыми массами. Использование медикаментов и литотрипсии делает необязательным применение хирургических методов.
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Причины
- Патогенез
- Симптомы
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Желчекаменная болезнь.
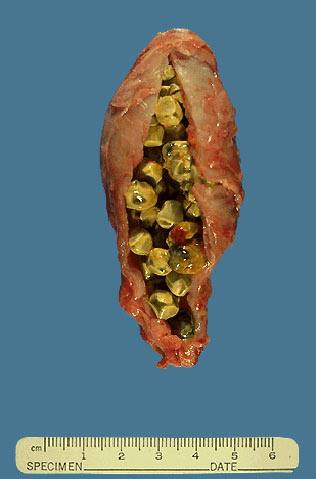
Желчный пузырь, заполненный конкрементами
Описание
Желчекаменная болезнь – это патология гепато-биллиарной системы, связанная с нарушением обмена липидов и желчных пигментов, сопровождающаяся образованием конкрементов в просвете желчного пузыря или желчных протоках на любом уровне.
Внутрипеченочный холелитиаз – образование камней в печеночных желчных протоках.
Холедохолитиаз – образование камней в общем желчном протоке.
Холецистолитиаз – образование камней в просвете желчного пузыря.
Причины
Желчные камни – кристаллические структуры различных размеров, образовавшиеся путем смешания нормальной и патологических компонентов желчи.
На долю пигментных камней приходится около 20%, остальные 80% — холестериновые и смешанные.
Смешанные и холестериновые камни содержат не менее 70% холестерина, примеси ионов кальция, желчных пигментов. Пигментные желчные камни состоят из билирубина, кальция, при этом содержание холестерина не превышает 10%.
Факторы риска к образованию холестериновых камней:
- ожирение;
- гиподинамия;
- высококаллорийная, богатая холестерином и бедная пищевыми волокнами пища;
- пожилой возраст;
- женский пол;
- наследственность;
- сопутствующий сахарный диабет;
- беременность;
- прием женских половых гормонов, пероральных контрацептивов, лечение клофибратом;
- длительное парентеральное питание;
- голодание;
- стволовая ваготомия;
- спинальные травмы;
- болезни тонкой кишки;
- аномалии развития желчного пузыря.
Факторы риска развития пигментных камней:
- хронический гемолиз;
- алкогольный цирроз печени;
- хронические инфекции желчных путей;
- гельминтозы;
- пожилой возраст;
- демографические аспекты (жители Дальнего Востока, сельской местности).
Пентада, включающая самые распространенные факторы риска для желчекаменной болезни: женский пол, белокурые волосы, рожавшие, возраст старше 40 лет, полные.
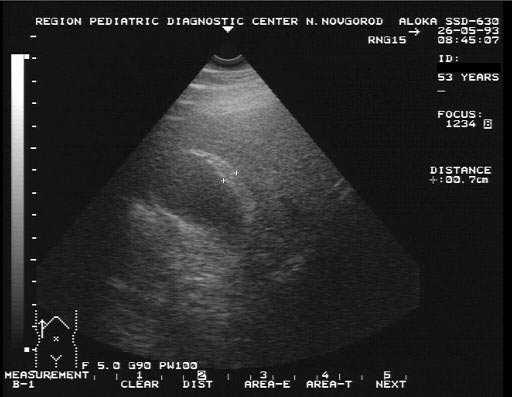
УЗИ при желчекаменной болезни
Патогенез
Образование липогенной желчи возможно при повышении уровня холестерина в желчи (при ожирении, приеме клофибрата, повышении активности оксиметилредуктазы. В результате таких изменений снижается секреция желчью желчных солей и липидов. Это может наступить вследствие длительного парентерального питания.
Во втором этапе камнеобразования происходит кристаллизация холестерина желчью. Этому способствует муциновый гликопротеин, его синтез контролируется простогландинами. Немаловажную роль имеет дискинезия и аномалии развития желчных путей.
Патогенетические стадии развития процесса при желчекаменной болезни:
1 стадия. Симптомы и конкременты отсутствуют. Диагноз ставится на основании исследования желчи, где выявляются холестериновые хлопья и преципитаты.
2 стадия. Наличие камней и застоя желчи, присоединения признаков воспаления.
3 стадия. Развитие калькулезного холецистита.
Симптомы
Стадийность болезни:
1. Доклиническая – нарушение метаболизма холестерина, желчных кислот, липидов.
2. Клиническая:
А) изменение физических свойств – нарушение коллоидной устойчивости;
Б) стадия образования микролитов – агломерация частиц, дисмоторные нарушения;
В) образование макролитов – агломерация микролитов;
3. Стадия осложнений.
Около 30% случаев протекает бессимптомно, т. Н. «немые» камни.
Основным признаком желчекаменной болезни является приступ желчной колики, связанный с продвижением конкремента и спазмом желчных путей.
Беспокоит боль в правом подреберье, с типичной иррадиацией в правую руку, ключицу, область сердца (имитация стенокардии). Болевой синдром интенсивный, обычно развивается после погрешностей в диете. Длительность колики до нескольких часов. Присоединяется тошнота и рвота желчью, не приносящая облегчения.
При поздней диагностике нередко выявляется эмпиема стенки желчного пузыря, желчный перитонит, пузырно-двенадцатиперстные свищи.
Если камни попадают в общий желчный проток, наблюдается его закупорка (холедохолитиаз), для которой характерны интенсивная боль и механическая желтуха. Присоединяется восходящий холангит. Наблюдается лихорадка с приступами озноба, повышается уровень билирубина, СОЭ, щелочной фосфатазы.

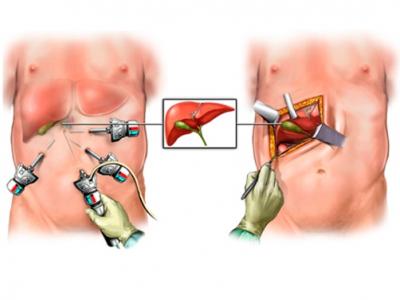
Лапаротомия и лапароскопия при ходецистэктомии
Диагностика
Осмотр больного позволяет определить болезненность при поколачивании по краю правой реберной дуги (симптом Кортнера), в точке Кера на высоте вдоха.
Точка Керра определяется в углу между прямой мышцей живота и реберной дугой справа. Положительный симптом Мюсси (френикус-симптом) – болезненность при надавливании между ножками правой грудино-ключично-сосцевидной мышцы.
Кроме болезненности, пальпация желчного пузыря позволяет определить увеличение его размеров.
Информативность УЗИ-диагностики составляет 95-98%. Затруднения при этом исследовании могут наблюдаться при небольших размерах камня. В норме длина желчного пузыря составляет 7-10 см, диаметр около 3 см, объем колеблется от 30 до 70 мл, толщина передней стенки желчного пузыря 2-3 Конкремент определяется как округлое, эхогенное образование, с типичной акустической дорожкой при размерах более 0,5 Холестериновые камни легче желчи, поэтому они «плавают» в желчном пузыре.
Распространено проведение диагностического УЗИ после желчегонного завтрака.
Большую информативную нагрузку несет рентгенографическое и КТ-исследование.
При внутривенном введении контраста проводится холангиография, которая может быть чрезпеченочной, интраоперационной или эндоскопической.
Лечение
Пациентам с холелитиазом показана регулярная дозированная физическая нагрузка и рациональное питание. Назначается диета № 5 с исключением алиментарного излишества жирной пищи. Предлагается прием пищи по часам.
В начале заболевания рекомендовано медикаментозное растворение камней. Используется хенодезоксихолевая кислота и урсодезоксихолевые кислоты. Растворению поддаются только холестериновые камни.
Условия и показания к проведению медикаментозного растворения камней:
- холестериновые камни, рентгенотрицательные, размерами до 2 мм.
- функционирующий желчный пузырь.
- занятость камнями до ½ объема.
- давность диагностики заболевания не более 2-3 лет.
- нет камней в протоках.
- согласие больного на длительное лечение.
Используется хенофальк в капсулах по 0,25 действующего вещества, применяется перед сном, в следующих дозировках:
- до 60 кг – 3 капсулы.
- до 75 кг – 4 капсулы.
- 75 – 90 кг – 5 капсул.
- более 90 кг – 6 капсул.
Длительность лечения хенофальком от нескольких месяцев до 2-3 лет. Также распространено назначение урсофалька – о 10 мг препарата на каждые 10 кг веса.
Холецистэктомия – оперативное вмешательство по удалению желчного пузыря. Холецистэктомию проводят лапаротомическим или лапароскопическим путем. Вариантами операции являются холецистолитотомия, папиллосфинктеротомия, холецистостомия.
Показания к проведению оперативного вмешательства при желчекаменной болезни:
• Наличие камней в желчном пузыре, сопровождающееся клинической картиной желчекаменной болезн;
• Сопутствующий хронический холецистит (повторные желчные колики, нефункционирующий желчный пузырь);
• Камни в общем желчном протоке;
• Осложнения в виде эмпиемы, водянки или гангрены желчного пузыря;
• Перфорация и пенетрация пузыря с формированием свищей;
• Развитие синдрома Миризи;
• Подозрение на рак желчного пузыря;
• Наличие кишечной непроходимости, вызванной желчным камнем.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Выбор метода лечения пациентов с желчнокаменной болезнью определяется клиническим течением заболевания.
Хенотерапия заключается в применении медикаментозного перорального литолиза препаратами желчных кислот холестериновых некальцифицированных единичных конкрементов, размерами не более 15 мм (при сохранённой сократительной функции желчного пузыря).
- Показания к хенотерапии
- Противопоказания к применению хенотерапии
Для растворения конкрементов применяют препараты желчных кислот (производные деоксихолевой кислоты):
- урсодеоксихолевая кислота (
УДХК
(
Урсосан
,
Урсофальк
)).
УДХК кислота тормозит всасывание холестерина в кишечнике и способствует переходу холестерина из конкрементов в желчь.
УДХК назначают внутрь в дозе 10 мг/кг/сут однократно всю дозу вечером перед сном, запивая жидкостями (вода, чай, соки, молоко).
- Хенодеоксихолевая кислота (
ХДХК
).
ХДХК тормозит синтез холестерина в печени и также способствует растворению холестериновых конкрементов.
ХДХК назначают внутрь в дозе 15 мг/кг/сут однократно всю дозу вечером перед сном, запивая жидкостями (вода, чай, соки, молоко).
Длительность лечения одним из этих препаратов составляет от 6 до 24 месяцев при непрерывном приёме.
Ввиду того, что точки приложения действия этих кислот различны, наиболее эффективен сочетанный приём этих лекарственных средств, но в данном случае каждый препарат применяется в меньшей дозе, чем обычно (ХДХК внутрь 7-8 мг/кг/сут + УДХК внутрь 7-8 мг/кг/сут однократно вечером).
Перед началом лечения пациент должен быть информирован о частоте рецидивов камнеобразования после окончания лечения, которая составляет около 50%, а также о длительности терапии, достигающей 2 года.
Лечение обычно хорошо переносится, за исключением случаев появления диареи. При этом дозу уменьшают и после нормализации стула вновь постепенно повышают. При использовании ХДХК диарея развивается у 30% пациентов, при приёме УДХК — у 2%, при сочетании двух лекарственных средств — у 5%.
Во время лечения у 2-5% пациентов отмечается повышение активности печёночных ферментов (
АсАТ
,
АлАТ
,
ГГТП
), поэтому на протяжении первых 3 месяцев лечения необходимо контролировать уровень ферментов каждые 4 недели.
Лечение желчными кислотами не служит профилактикой желчных колик и осложнений желчнокаменной болезни. Поскольку растворение конкрементов происходит в среднем за 18 мес., то в период лечения возможно развитие колик и их осложнений (закупорка пузырного протока, обтурационная желтуха, острый холецистит, холангит, панкреатит, обызвествление (кальцификация) конкрементов), частота которых не превышает таковую у пациентов, не получающих лекарственные средства.
Пероральная литолитическая терапия не увеличивает вероятность применения хирургического лечения, поскольку показания к операции возникают на протяжении 1 года — 2 лет после первого приступа желчной колики и у 10% пациентов, не леченных с помощью желчных кислот. Риск неблагоприятного исхода операции при применении литолитического лечения в тех случаях, когда больного приходиться оперировать не возрастает.
Данный метод доступен для очень небольшой группы пациентов с неосложнённым течением заболевания (не более 20% пациентов).
Источник
Тактика лечения
Цели лечения: оперативное удаление желчного пузыря.
Холецистэктомия, интраоперационное дренирование по Пиновскому и в послеоперационном периоде – ЭРХПГ, ПСТ.
Антибактериальная терапия для профилактики постоперационных гнойных осложнений. Перевязки. При выявлении конкрементов в желчном пузыре проводится оперативное вмешательство с целью профилактики возможных осложнений.
После подготовки больного операция начинается с лапароскопии. Если гепатодуоденальная зона интактна, операция проводится лапароскопически.
Показания к проведению холецистэктомии с использованием лапароскопической техники:
— хронический калькулезный холецистит;
— полипы и холестероз желчного пузыря;
— острый холецистит (в первые 2-3 сут. от начала заболевания);
— хронический бескаменный холецистит;
— бессимптомный холецистолитиаз (крупные и мелкие конкременты).
Если общий желчный проток увеличен или в нем имеются конкременты, осуществляются лапаротомия и классическая холецистэктомия. В послеоперационном периоде осуществляются антибактериальная и симптоматическая терапия.
Операция в экстренном порядке показана при явлениях перитонита, при напряженном увеличенном желчном пузыре.
Ранняя холецистэктомия по сравнению с отсроченной не имеет существенного различия в отношении осложнений, но при ранней холецистэктомии уменьшается пребывание в больнице на 6-8 дней.
Варианты антибактериального лечения с использованием одного из них:
1. Ципрофлоксацин внутрь по 500-750 мг 2 раза в день, в течение 10 дней.
2. Доксициклин внутрь или в/в капельно. В 1-й день назначают 200 мг/сут., в последующие дни по 100-200 мг в сутки в зависимости от тяжести заболевания.
Продолжительность приема препарата до 2-х недель.
3. Эритромицин внутрь. Первая доза — 400-600 мг, затем 200-400 мг каждые 6 часов. Курс лечения в зависимости от тяжести инфекции — 7-14 дней. Препарат принимают за 1 час до еды или через 2-3 часа после еды.
4. Для лечения и профилактики возникновения микоза при длительной массивной антибиотикотерапии — итраконазол оральный раствор 400 мгсут., в течение 10 дней.
5. Противовоспалительные препараты по 480-960 мг 2 раза в сутки с интервалом 12 часов.
6. Цефалоспорины для приема внутрь, например, цефуроксим по 250-500 мг 2 раза в сутки после еды. Курс лечения 10-14 дней.
Симптоматическая лекарственная терапия (используется по показаниям):
1. Цизаприд или домперидон 10 мг 3-4 раза в день или дебридат 100-200 мг 3-4 раза в день, или метеоспазмил по 1 капс. 3 раза в день. Продолжительность курса — не менее 2-х недель.
2. Хофитол по 2-3 табл. 3 раза в день перед едой или аллохол по 2 табл. 3-4 раза в день после еды или другие препараты, усиливающие холерез и холекинез. Продолжительность курса не менее 3-4 недель.
3. Полиферментный препарат, принимаемый перед едой по 1-2 дозы, в течение 2-3 недель. Возможна коррекция терапии в зависимости от клинического эффекта и результатов исследования дуоденального содержимого.
4. Антацидный препарат, принимаемый по одной дозе спустя 1,5-2 часа после еды.
Перечень основных медикаментов:
1. *Тримепиридина гидрохлорид раствор для инъекций в ампуле 1% по 1 мл
2. *Цефуроксим 250 мг, 500 мг табл.
3. *Натрия хлорид 0,9% — 400 мл
4. *Глюкоза раствор для инфузий 5%, 10% во флаконе 400 мл, 500 мл; раствор 40% в ампуле 5 мл, 10 мл
5. *Итраконазол оральный раствор 150 мл – 10 мгмл
6. *Дифенгидрамин раствор для инъекций 1% 1 мл
7. Поливидон 400 мл, фл.
8. *Аминокапроновая кислота 5% — 100мл, фл.
9. *Метронидазол р-р 5мг/мл 100мл
10. *Декстран мол.масса около 35000-400 мл
11. *Дротаверин раствор для инъекций 40 мг/2мл
12. *Тиамин раствор для инъекций 5% в ампуле 1 мл
13. *Пиридоксин 10 мг, 20 мг табл.; раствор для инъекций 1%, 5% в ампуле 1 мл
14. *Рибофлавин 10 мг табл.
15. *Аскорбиновая кислота таблетка 50 мг, 100 мг, 500 мг; раствор для инъекций 5%, 10% в ампуле 2 мл, 5 мл
16. *Токоферола ацетат масляный раствор в ампулах по 1 мл 5%, 10%, 30% масляный раствор 50% в капсулах
17. *Цефазолин порошок для приготовления инъекционного раствора 1000 мг
Перечень дополнительных медикаментов:
1. *Плазма свежезамороженная 0,1 л
2. *Альбумин раствор для инфузий во флаконе 5%, 10%, 20%
Индикаторы эффективности лечения: заживление операционной раны, отсутствие болей.
* – препараты, входящие в список основных (жизненно важных) лекарственных средств.
Источник
