Заболевание мочевыделительной системы симптомы синдромы

Синдромы при заболеваниях органов мочевыделительной системы.
Подробности
Синдромы в пропедевтике — это основа для дальнейшей поставновки диагноза. Синдром — это совокупность симптомов, объединенных общим патогенезом. В заболеваниях мочевыделительной системы выделяют следующие симпотомы: синдром почечной колики, мочевой синдром, нефротический синдром, нефритический синдром, острая и хроническая почечная недостаточность.
1. Синдром почечной колики
Нахождение конкремента в почечной лоханке или в мочеточнике (раздражение слизистой Þ спазм, задержка мочи Þ растяжение мочеточника, лоханки выше места обтурации)
Ж: — острая боль (характеристика)
— дизурия
— гематурия
ОО: — положительный симптом поколачивания со стороны поражения
ЛИМО: — Rg (обзорная: конкременты, экскреторная урография, катетеризация мочеточника)
— УЗИ почек (конкремент, расширение лоханки)
2. Мочевой синдром
Под мочевым синдромом понимают наличие у пациента протеинурии и/или гематурии. Мочевой синдром может быть «бессимптомным» (не сопровождается другими симптомами поражения органов мочевыделительной системы; нередко первое проявление таких заболевания) или входить в структуру одного из нижеперечисленных синдромов.
3. Нефротический синдром
Наиболее частый синдром, возникающий при острых и хронических поражениях почек, связанный с дегенеративными изменениями не только эпителия канальцев, но и клубочков.
Ж: — выраженные «почечные» отеки
ОО: — выраженные «почечные» отеки, бледность кожи. АГ не характерна.
ЛИМО: — в б/х ан.кр.: ↑ общий холестерин, гипо- и диспротеинемия,
— в моче: значительная протеинурия (> 3 г/л), не характерна гематурия, восковидные, зернистые и гиалиновые цилиндры
3. Нефритический синдром
Быстро нарастающий синдром (обычно, воспалительного) поражения почек, преимущественно, клубочкового аппарата.
Ж: — «почечные» отеки
ОО: — «почечные» отеки, бледность кожи
— синдром почечной АГ
ЛИМО: — в б/х ан.кр.: ↑ общий холестерин
— в моче: анурия, олигурия, протеинурия (< 3 г/л), гематурия (чаще микрогематурия), зернистые и гиалиновые цилиндры
4. Острая почечная недостаточность (ОПН)
Быстро развивающаяся недостаточность экскреторной функции почек (выделение продуктов белкового обмена и кислотно-щелочная регуляция); обычно связан с острым нарушением почечного кровотока, клубочковой фильтрации и канальцевой реабсорбции. 4 периода: начальный, олигоанурический (до 200 мл/сут), восстановления диуреза (вначале полиурия), выздоровления. 3 этиологических варианта: преренальный (выраженное снижение почечного кровотока), ренальный (ишемия или повреждение клубочков или канальцев), постренальный (острая задержка мочи).
Ж: — «почечные» отеки
ОО: — «почечные» отеки, бледность кожи
— возможно, систолический шум над почечной артерией
— синдром почечной АГ
ЛИМО: — в б/х ан.кр.: ↑ креатинин, ↑ мочевина, ↑ К+, ↓ Na+, ацидоз
— в моче: анурия, олигурия или нормурия; протеинурия (< 3 г/л), гематурия (чаще микрогематурия), зернистые и гиалиновые цилиндры, при хр. течении возможно ↓ плотности мочи
— УЗИ: размеры почек обычные или увеличены
5. Хроническая почечная недостаточность (ХПН)
Хроническая недостаточность экскреторной и регуляторной функций почек.
Ж: — возможно, «почечные» отеки
— при выраженной ХПН: слабость, сонливость, утомляемость, апатия, судороги, кожный зуд, различные кровотечения, тошнота, рвота, икота, анорексия, диарея.
ОО: — сухая кожа со следами расчесов
— сухой, коричневый язык, запах мочи или аммикак изо рта
— «почечные» отеки, бледность кожи
— синдром почечной АГ
ЛИМО: — в б/х ан.кр.: ↑ креатинин, ↑ мочевина, ↑ К+,
— в клин. ан. кр.: ↑ L, умеренная тромбоцитопения
— возможно, гипопластическая анемия (↓ эритропоэтина)
— в моче: полиурия, никтурия, изогипостенурия, протеинурия (< 3 г/л), гематурия (чаще микрогематурия), восковидные цилиндры
— УЗИ: почки часто уменьшены в размерах
Источник
Основные симптомы при заболеваниях почек и мочевыводящих путей.
Удельный вес заболеваний почек среди других заболеваний внутренних органов. Строение нефрона. Основные функции почек: 1)регулирование состава и объема внеклеточной воды тела. 2)выделение токсических веществ. 3)инкреторная функция.
Жалобы больного: 1) нарушение мочеотделения (никтурия, олигурия, анурия, полиурия, дизурия, полаккиурия). 2)боли в поясничной области. 3)экстраренальные жалобы (отеки, головные боли). 4)диспептические явления, кожный зуд, геморрагические проявления – ХПН.
Особенности анамнеза заболевания. Роль ангины, ОРЗ в развитии заболевания почек.
Особенности общего осмотра. Нарушение сознания, снижения питания, изменение окраски кожных покровов, отеки. Отличие отеков почечных от отеков сердечного происхождения. Изменения со стороны сердечно-сосудистой и дыхательной систем при заболеваниях почек. Механизм их возникновения. Исследование мочевыделительной системы: осмотр поясничной области. Правила пальпации почек (бимануальное, почка пальпируется на вдохе).
Лабораторно-инструментальные методы исследования. Исследование мочи: цвет, запах. Определение удельного веса. Протеинурия. Причины появления. Виды протеинурии (функциональная и патологическая – канальцевая, клубочковая, протеинурия переполнения). Степень выраженности. Изучение осадка мочи. Цилиндры (гиалиновые, зернистые, восковидные). Их происхождение и клиническое значение. Гематурия. Причины появления. Макро и микрогематурия. Лейкоцитурия (пиурия). Клиническое значение. Неорганические элементы осадка мочи. Кристаллы уратов, фосфаты, оксалаты. Пробы Нечипоренко и Амбурже. Нормативы. Клиническое значение.
Функциональные почечные пробы. Оценка концентрационной функции почек (проба Зимницкого). Методика выполнения. Интерпретация данных, изостенурия и гипостенурия. Клиническое значение изостенурии. Пробы с сухоедением и водной нагрузкой. Проба Реберга. Ее обоснование, нормативы и интерпретация. Основные показатели содержания небелковых азотистых соединений в крови. Остаточный азот, мочевина, креатинин. Их нормативные уровни. Клиническое значение. Гиперазотемии.
Инструментальные методы исследования: 1) рентгенологические (в/в и ретроградная урографии, ангиография); 2) радиологические (изотопная рентгенография, сканирование); 3) эхография; 4) биопсия почек.
Различают синдром мочевой, нефротический, гипертонический, остронефритический, острой почечной недостаточности (ОПН), хронической почечной недостаточности (ХПН), поражение мочевыводящих путей.
Мочевой синдром. Характеристика клинического течения (латентное или сублатентное). При исследовании мочи выявляются протеинурия, гематурия. Отметить важность степени выраженности протеинурии 3 г/л и более за сутки – высокая протеинурия. Виды протеинурии: клубочковая (селективная, неселективная), канальцевая (не более 2 г за сутки), протеинурия переполнения (Белок Бенс-Джонса). Встречается протеинурия при гломерулонефритах острых и хронических, амилоидозе почек, сахарном диабете (диабетический нефроартериолосклероз), тромбозе почечных вен, при гипертонической болезни, застойной почке, при коллагенозах. Гематурия: гломерулярного и негломерулярного характера. Встречается при гломерулонефритах, коллагенозах, интерстициальных нефритах, опухолях почек и мочевыводящих путей, почечнокаменной болезни, при туберкулезном поражении мочеполовой системы.
Нефротический синдром. Характеристика синдрома в патогенетической последовательности (массивная протеинурия – более 3 г/л и более за сутки, гипопротеинурия, гиперхолестеринемия, выраженные отеки). Особенности внешнего вида больного (бледность, анасарка, отечность лица). Скопление жидкости в полостях. Механизм основных проявлений. Встречается при подостром и хроническом гломерулонефрите, амилоидозе почек, коллагенозах (чаще СКВ), тромбозе почечных вен, диабетическом нефроартериосклерозе.
Гипертонический синдром. Основные проявления гипертония и слабо или умеренно выраженный мочевой синдром (невысокая протеинурия, микрогематурия). Основные повышения А/Д: 1)задержка Na и воды. 2) активизация прессорной системы. 3) снижение функции депрессорной системы. Жалобы больных (головная боль, снижение зрения, боль в области сердца, отдышка при ходьбе). Изменения со стороны сердечно-сосудистой системы: напряженный пульс, повышение А/Д. Акцент 2 тона на аорте, усиление верхушечного толчка. Особенности почечной гипертонии. Наблюдается синдром при остром и хроническом нефрите, хроническом пиелонефрите, коллагенозах, у 20% больных амилоидозом почек.
Остронефритический синдром. Характерен для острого нефрита или обострения хронического. Связь со стрептококковой инфекцией. Ренальные (моча цвета мясных помоев, олигурия) и экстраренальные проявления (отеки, головные боли, повышение А/Д, приступы удушья). Мочевой синдром наиболее выражен при остром процессе. Изменения со стороны клинического анализа крови (лейкоцитоз, ускорение СОЭ, анемия) и протеинограммы (снижение общего количества белка, снижение альбуминов).
Острая почечная недостаточность – синдром, характеризующийся внезапно развивающейся азотемией, изменениями водно-электролитного баланса и кислотно-щелочного равновесия. Основные функции почек быстро падают. Патогенез ОПН (нарушение почечного кровотока, падение клубочковой фильтрации, канальцевые нарушения). Причины: шоковая почка (травма, потеря жидкости, распад тканей, гемолиз, кардиогенный и бактериемический шок), токсическая почка (нефротропные яды, в том числе лекарственные препараты), острая инфекционно-токсическая почка (сепсис), острая обструкция мочевых путей (мочекаменная болезнь). Клинически 4 периода: 1) период начального действия этиологического фактора; 2) олигоанурический; 3) полиурия и восстановление диуреза; 4) выздоровление.
Хроническая почечная недостаточность – конечная фаза любого почечного опражения. Гибель нефронов, нарушение всех функций почек. Жалобы больных: слабость, сонливость, кожный зуд, носовые кровотечения, тошнота, рвота, поносы. Особенности общего осмотра (кожа сухая, бледно-желтушного цвета, запах мочевины изо рта). Изменения со стороны сердечно-сосудистой и дыхательной систем (брадикардия, шум трения перикарда, одышка, застойные явления в легких). Лабораторные исследования выявляют нарушения концентрационной функции, падение КФ, накопление в крови азотистых шлаков, анемию. Уремия – совокупность клинических и лабораторных симптомов при ХПН.
Поражения мочевыводящих путей. Роль инфекции и застоя мочи в развитии синдрома. Жалобы больного (лихорадка до 39-40°С с ознобом, дизурические явления, боли в пояснице). Объективные данные (положительный симптом поколачивания). Изменения в моче: небольшая протеинурия, пиурия. Изменения со стороны клинического анализа крови, свойственные острому воспалению (лейкоцитоз, сдвиг формулы влево, ускорение СОЭ). В посевах мочи – бактериурия (100 000 и более колоний в 1 мл).
Источник
 11 Основные клинические синдромы при заболеваниях мочевыделительной системы Лекция для студентов Специальности – 31. 05. 02 – Педиатрия по дисциплине «Пропедевтика внутренних болезней. Лучевая диагностика. Модуль- Пропедевтика внутренних болезней» Государственное бюджетное образовательное учреждение высшего профессионального образования «Башкирский государственный медицинский университет» Министерства здравоохранения Российской Федерации Кафедра внутренних болезней Зав. кафедрой — докт. мед. наук, профессор Ганцева Халида Ханафиевна
11 Основные клинические синдромы при заболеваниях мочевыделительной системы Лекция для студентов Специальности – 31. 05. 02 – Педиатрия по дисциплине «Пропедевтика внутренних болезней. Лучевая диагностика. Модуль- Пропедевтика внутренних болезней» Государственное бюджетное образовательное учреждение высшего профессионального образования «Башкирский государственный медицинский университет» Министерства здравоохранения Российской Федерации Кафедра внутренних болезней Зав. кафедрой — докт. мед. наук, профессор Ганцева Халида Ханафиевна
 22 План лекции 1. Синдром почечной колики 2. Мочевой синдром 3. 3. Отечный синдром. Нефротический синдром 4. 4. Синдром артериальной гипертензии 5. 5. Синдром почечной эклампсии 6. 6. Синдром почечной недостаточности (острой и хронической)
22 План лекции 1. Синдром почечной колики 2. Мочевой синдром 3. 3. Отечный синдром. Нефротический синдром 4. 4. Синдром артериальной гипертензии 5. 5. Синдром почечной эклампсии 6. 6. Синдром почечной недостаточности (острой и хронической)
 33 Синдром почечной колики Почечная колика — синдром, наблюдающийся при ряде заболеваний почек, основным проявлением которых являются острые боли в поясничной области
33 Синдром почечной колики Почечная колика — синдром, наблюдающийся при ряде заболеваний почек, основным проявлением которых являются острые боли в поясничной области
 44 Почечная колика чаще связана с отхождением камней и песка, и могут возникать частые, болезненные позывы на мочеиспускание. Приступ может сопровождаться ознобом, повышением температуры, тахикардией, лейкоцитозом, повышением СОЭ. Колика может быстро закончиться или продолжаться много часов
44 Почечная колика чаще связана с отхождением камней и песка, и могут возникать частые, болезненные позывы на мочеиспускание. Приступ может сопровождаться ознобом, повышением температуры, тахикардией, лейкоцитозом, повышением СОЭ. Колика может быстро закончиться или продолжаться много часов
 55 Основные клинические симптомы почечной колики Приступ чаще всего развивается неожиданно в виде сильных болей в поясничной области, но иногда ему предшествует нарастающий дискомфорт в области почки. Ходьба, бег, езда на мотоцикле, поднятие тяжести нередко провоцируют приступ, но он может возникнуть и в покое. Интенсивность боли быстро нарастает, больной мечется, не находя места от боли, громко стонет, держась руками за больной бок. Боль локализуется в поясничной области, но затем перемещается вниз по ходу мочеточника, иррадиирует в паховую область
55 Основные клинические симптомы почечной колики Приступ чаще всего развивается неожиданно в виде сильных болей в поясничной области, но иногда ему предшествует нарастающий дискомфорт в области почки. Ходьба, бег, езда на мотоцикле, поднятие тяжести нередко провоцируют приступ, но он может возникнуть и в покое. Интенсивность боли быстро нарастает, больной мечется, не находя места от боли, громко стонет, держась руками за больной бок. Боль локализуется в поясничной области, но затем перемещается вниз по ходу мочеточника, иррадиирует в паховую область
 66 Почечная колика При исследовании мочи, как правило, обнаруживают эритроциты и небольшое количество белка, иногда-конкременты, соли, сгустки крови Нередко при камнях мочеточника почечная колика сопровождается болями в животе, парезом кишечника подобно картине острого живота. Приступ часто сопровождается тошнотой и рвотой, а наличие эритроцитов в моче не исключает наличия аппендицита
66 Почечная колика При исследовании мочи, как правило, обнаруживают эритроциты и небольшое количество белка, иногда-конкременты, соли, сгустки крови Нередко при камнях мочеточника почечная колика сопровождается болями в животе, парезом кишечника подобно картине острого живота. Приступ часто сопровождается тошнотой и рвотой, а наличие эритроцитов в моче не исключает наличия аппендицита
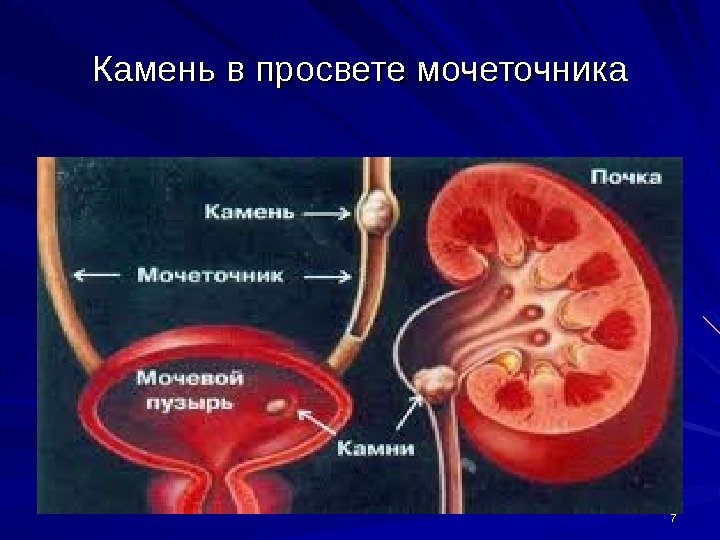 77 Камень в просвете мочеточника
77 Камень в просвете мочеточника
 88 Мочевой синдром считается одним из наиболее важных признаков возможных нарушений в мочевыделительной системе, в сущности которого лежит лабораторно доказанное (статически достоверное) и явное отклонение от нормы состава мочи
88 Мочевой синдром считается одним из наиболее важных признаков возможных нарушений в мочевыделительной системе, в сущности которого лежит лабораторно доказанное (статически достоверное) и явное отклонение от нормы состава мочи
 99 Изменения показателей мочи при мочевом синдроме гематурия; протеинурия; пиурия; холестеринурия; цилиндрурия
99 Изменения показателей мочи при мочевом синдроме гематурия; протеинурия; пиурия; холестеринурия; цилиндрурия
 1010 Отечный синдром. Нефротический синдром – – симптомокомплекс, развивающийся на фоне поражения почек и включающий — массивную протеинурию, — нарушения белково-липидного обмена — отеки
1010 Отечный синдром. Нефротический синдром – – симптомокомплекс, развивающийся на фоне поражения почек и включающий — массивную протеинурию, — нарушения белково-липидного обмена — отеки
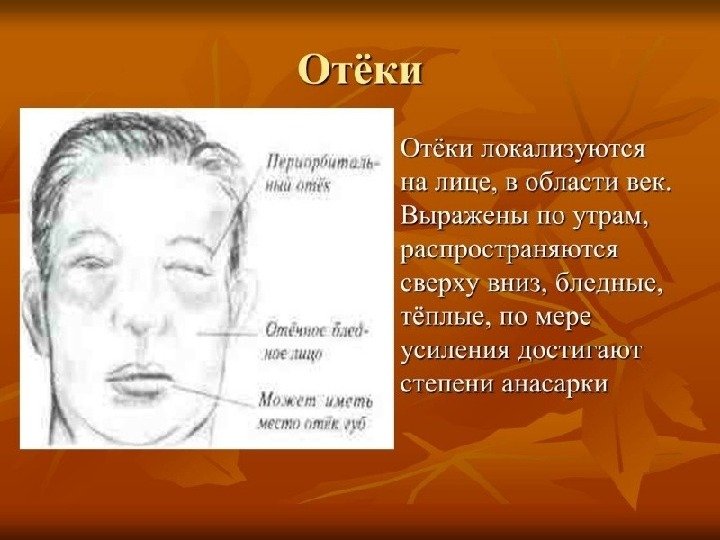
 1212 Ведущим проявлением нефротического синдрома служит протеинурия, достигающая 3, 5 -5 и более г/сутки, причем до 90% выводимого с мочой белка составляют альбумины. Массивная потеря белка с мочой вызывает снижение уровня общего сывороточного белка до 60 -40 и менее г/л. Задержка жидкости при нефротическом синдроме может проявляться — периферическими отеками, — асцитом, — анасаркой (генерализованным отеком подкожной клетчатки), — гидротораксом, — гидроперикардом
1212 Ведущим проявлением нефротического синдрома служит протеинурия, достигающая 3, 5 -5 и более г/сутки, причем до 90% выводимого с мочой белка составляют альбумины. Массивная потеря белка с мочой вызывает снижение уровня общего сывороточного белка до 60 -40 и менее г/л. Задержка жидкости при нефротическом синдроме может проявляться — периферическими отеками, — асцитом, — анасаркой (генерализованным отеком подкожной клетчатки), — гидротораксом, — гидроперикардом
 1313 Прогрессирование нефротического синдрома сопровождается — общей слабостью, — сухостью во рту, — жаждой, — потерей аппетита, — головной болью, — тяжестью в пояснице, — рвотой, — вздутием живота, Характерным признаком нефротического синдрома служит олигурия с суточным диурезом менее 1 л
1313 Прогрессирование нефротического синдрома сопровождается — общей слабостью, — сухостью во рту, — жаждой, — потерей аппетита, — головной болью, — тяжестью в пояснице, — рвотой, — вздутием живота, Характерным признаком нефротического синдрома служит олигурия с суточным диурезом менее 1 л
 1414 Возможны явления парестезии, миалгия, судороги. Пациенты с нефротическим синдромом — вялые, — малоподвижные, — бледные; — отмечают повышенное шелушение, сухость кожи, ломкость волос и ногтей
1414 Возможны явления парестезии, миалгия, судороги. Пациенты с нефротическим синдромом — вялые, — малоподвижные, — бледные; — отмечают повышенное шелушение, сухость кожи, ломкость волос и ногтей
 1515 Синдром артериальной гипертензии Артериальная гипертензия является одним из самых частых симптомов при заболеваниях почек Почечная гипертензия характеризуется повышением как систолического, так и диастолического артериального давления
1515 Синдром артериальной гипертензии Артериальная гипертензия является одним из самых частых симптомов при заболеваниях почек Почечная гипертензия характеризуется повышением как систолического, так и диастолического артериального давления
 1616 Возникновение артериальной гипертензии вследствие — нарушения ренин-ангиотензин- альдостероновой системы и водно-электролитного обмена, — выработки простагландинов, — увеличения сердечного выброса
1616 Возникновение артериальной гипертензии вследствие — нарушения ренин-ангиотензин- альдостероновой системы и водно-электролитного обмена, — выработки простагландинов, — увеличения сердечного выброса
 1717 Синдром почечной эклампсии Почечная эклампсия (или ангиоспастическая энцефалопатия) – синдром, проявляющийся посредством судорог, резкой потерей сознания в результате отека головного мозга и спазмов его артериол. Сопровождается артериальной гипертонией
1717 Синдром почечной эклампсии Почечная эклампсия (или ангиоспастическая энцефалопатия) – синдром, проявляющийся посредством судорог, резкой потерей сознания в результате отека головного мозга и спазмов его артериол. Сопровождается артериальной гипертонией
 1818 Симптомы почечной эклампсии Почечной эклампсии предшествует преэклампсия. Она выражается — в сильной головной боли, — отечности, — повышении артериального давления, — головокружении, — шуме в ушах, — расстройствах зрения.
1818 Симптомы почечной эклампсии Почечной эклампсии предшествует преэклампсия. Она выражается — в сильной головной боли, — отечности, — повышении артериального давления, — головокружении, — шуме в ушах, — расстройствах зрения.
 1919 Больные жалуются на — давящую боль в подреберной области, — рвоту, — тошноту, Период преэклампсии довольно короткий, может и вовсе отсутствовать. Однако при нефропатии может продолжаться 3 -4 суток
1919 Больные жалуются на — давящую боль в подреберной области, — рвоту, — тошноту, Период преэклампсии довольно короткий, может и вовсе отсутствовать. Однако при нефропатии может продолжаться 3 -4 суток
 2020 Почечная эклампсия Один припадок почечной эклампсии продолжается до трех минут и характеризуется — непроизвольным подергиванием век и лицевых мышц, — расширением зрачков, — тоническими судорогами с потерей сознания.
2020 Почечная эклампсия Один припадок почечной эклампсии продолжается до трех минут и характеризуется — непроизвольным подергиванием век и лицевых мышц, — расширением зрачков, — тоническими судорогами с потерей сознания.
 2121 Почечная эклампсия Судороги охватывают все тело, изо рта выделяется пена, возможно недержание мочи и кала, во время судорог наблюдается высокое артериальное давление, пульс замедлен.
2121 Почечная эклампсия Судороги охватывают все тело, изо рта выделяется пена, возможно недержание мочи и кала, во время судорог наблюдается высокое артериальное давление, пульс замедлен.
 2222 Почечная эклампсия Постепенно сознание возвращается, — однако в течение нескольких часов сохраняется общая заторможенность, — речь может быть несвязной, — момент припадка пациенты, как правило, не помнят. Количество припадков варьируется от 1 до 10 и более
2222 Почечная эклампсия Постепенно сознание возвращается, — однако в течение нескольких часов сохраняется общая заторможенность, — речь может быть несвязной, — момент припадка пациенты, как правило, не помнят. Количество припадков варьируется от 1 до 10 и более
 2323 Синдром почечной недостаточности синдром нарушения всех функций почек , приводящей к расстройству водного, электролитного, азотистого и др. видов обмена. Различают острую и хроническую почечную недостаточность
2323 Синдром почечной недостаточности синдром нарушения всех функций почек , приводящей к расстройству водного, электролитного, азотистого и др. видов обмена. Различают острую и хроническую почечную недостаточность
 2424 Симптомы острой почечной недостаточности олигоанурия; бледность и сухость кожи; гиперазотемия; сонливость, нарушения психики.
2424 Симптомы острой почечной недостаточности олигоанурия; бледность и сухость кожи; гиперазотемия; сонливость, нарушения психики.
 2525 Начальные проявления ОПН —— уменьшениедиуреза до 400 -600 мл в сутки (олигурическая стадия)
2525 Начальные проявления ОПН —— уменьшениедиуреза до 400 -600 мл в сутки (олигурическая стадия)
 2626 Симптомы олигоанурической стадии: общая слабость; сонливость; сухость во рту, жажда; тошнота, отсутствие аппетита; уменьшение диуреза до 50 мл; одышка (интерстициальный отек легких); головная боль; заторможенность психики; адинамия; бледность кожных покровов; боли по всему животу; уремический гастрит, энтероколит.
2626 Симптомы олигоанурической стадии: общая слабость; сонливость; сухость во рту, жажда; тошнота, отсутствие аппетита; уменьшение диуреза до 50 мл; одышка (интерстициальный отек легких); головная боль; заторможенность психики; адинамия; бледность кожных покровов; боли по всему животу; уремический гастрит, энтероколит.
 2727 Симптомы хронической почечной недостаточности Характерно медленно прогрессирующее течение с периодами ухудшения и улучшения, нередко с многолетним периодом относительной компенсации. При прогрессировании клиническая картина характеризуется рядом симптомов
2727 Симптомы хронической почечной недостаточности Характерно медленно прогрессирующее течение с периодами ухудшения и улучшения, нередко с многолетним периодом относительной компенсации. При прогрессировании клиническая картина характеризуется рядом симптомов
 2828 Симптомы хронической почечной недостаточности Больные жалуются на — сухость и мучительный зуд кожи, связанный с выделением через кожу кристаллов мочевины. — выраженную слабость, — значительное похудание. Лицо одутловатое, бледно-серого цвета. Мышцы атрофичны, сила и тонус их резко снижены. Характерно похудание, возможна настоящая кахексия
2828 Симптомы хронической почечной недостаточности Больные жалуются на — сухость и мучительный зуд кожи, связанный с выделением через кожу кристаллов мочевины. — выраженную слабость, — значительное похудание. Лицо одутловатое, бледно-серого цвета. Мышцы атрофичны, сила и тонус их резко снижены. Характерно похудание, возможна настоящая кахексия

Источник
Мочевой синдром. Данный синдром наиболее часто встречается при заболеваниях почек; может оказаться единственным проявлением почечной патологии, сопровождается протеинурией, гематурией (эритроцитурией), цилиндрурией и лейкоцитурией. Указанные признаки могут встречаться в отдельности или их наблюдают в том или ином сочетании.
Протеинурия бывает обусловлена поражением почек (реналь-ная, или почечная) или иметь внепочечное происхождение. Почечная протеинурия связана с нарушением проницаемости мембран клубочков почек; ее наблюдают при большинстве заболеваний почек (гломерулонефрит, нефрит, нефроз, пиелонефрит, амилои-доз почек), их токсических поражениях; при повышении концентрации в крови низкомолекулярных белков, легко фильтрующихся в клубочках почек (гемолиз, ожоги). Протеинурия развивается при воспалительных процессах, опухолях в мочевых путях.
Гематурия может быть клубочкового происхождения или возникать при заболеваниях мочевыводящих путей. При клубочковой гематурии наряду с эритроцитами в моче содержится большое количество белка. Преобладание гематурии над протеинурией указывает на патологию мочевыводящих путей, ее чаще наблюдают при мочекаменной болезни.
Наиболее важный признак патологического процесса в почечной паренхиме — цилиндрурия, которая появляется как при поражении собственно почек, так и при заболеваниях, которые сопровождаются вторичными изменениями в почках.
Лейкоцитурия возникает при воспалениях вследствие повышенной проницаемости и клеточной инфильтрации в почках, мочевых и мочеполовых путях, поэтому данный симптом считают неспецифическим.
Отечный синдром. Он сопровождается целым рядом симптомов, связанных с задержкой в организме жидкости: отечностью некоторых органов, кожи, подкожной клетчатки в местах с хорошо развитой соединительной тканью, скоплением жидкости в полостях. Это явление обусловлено повышением проницаемости стенки капилляров, снижением онкотического давления крови вследствие уменьшения содержания в ней белка, повышением онкотического давления в тканях из-за накопления в них ионов натрия, снижением давления в венозных капиллярах, задержкой выделения мочи почками. Почечные отеки следует дифференцировать от сердечных, алиментарных, эндокринных, обменно-электролитных. У кожных покровов при почечных отеках резко выражена бледность из-за сдавливания артериол кожи, а также вследствие развития анемии при этом заболевании. Сами отеки мягкие, а при легком надавливании пальцем образуется ямка. Отеки развиваются внезапно, распространяются по всему телу, они очень подвижные, мягкие.
Гипертензионный синдром. Это один из наиболее часто встречающихся синдромов при заболеваниях почек, что обусловлено большой ролью этих органов в регуляции артериального давления. При гипертензионном синдроме повышается как систолическое, так и диастолическое давление. Механизм почечной гипертензии связан с нарушением системы ренин-ангиотензин-альдостерон (в первую очередь избыточное образование ренина), нарушением водно-электролитного обмена (задержка натрия и воды в организме), снижением выработки в пораженной почечной ткани депрес-сорных субстанций (кининов, простагландинов). Артериальная гипертензия при патологических процессах в почках связана с поражением паренхимы органа, например при гломерулонефрите, пиелонефрите и других заболеваниях, или с поражением сосудов почек. Сохранение или возникновение гипертензии после перенесенного острого процесса обычно свидетельствует о переходе заболевания в хроническую форму или об обострении имеющегося хронического процесса. Гипертензия сопровождается тошнотой, рвотой, тахикардией, одышкой при физической нагрузке, отеками конечностей. Длительная гипертензия приводит к гипертрофии левого желудочка сердца, увеличению его размеров. Пульс становится по напряжению твердым, при аускультации сердца выслушивается акцент II тона на аорте. При недостаточности правого желудочка в результате застоя крови в большом круге кровообращения возникает цианоз, увеличивается печень, нарастают отеки.
Нефротический синдром. Данный симптомокомплекс характеризуется массивной протеинурией, гипопротеинемией, гиперхо-лестеринемией и выраженными отеками. Нефротический синдром может быть вызван как первичными заболеваниями почек (гломерулонефрит), так и вторичными поражениями (сахарный диабет, амилоидоз, воздействие нефротоксических медикаментов, инфекционные заболевания, злокачественные опухоли). Ведущий патогенетический фактор синдрома — нарушение структуры клубочков, вызванное осаждением в органах (в том числе в почках) иммунных комплексов или взаимодействие антител с антигенами базальной мембраны капилляров клубочков, вызывающих ряд клеточных реакций иммунного воспаления, что приводит к повышенной проницаемости фильтрационного барьера для белка. Ведущим клиническим признаком нефротического синдрома служит появление значительных и распространенных отеков, сочетающихся с водянкой полостей (асцит, гидроторакс, гидроперикарди-ум). Объем выделяемой мочи снижается (олигурия), кожа анемична, в зависимости от степени гидроторакса и гидроперикардиума появляется одышка при физической нагрузке или в покое, тоны сердца приглушены, отмечают систолический шум, тахикардию. При лабораторных исследованиях в крови устанавливают микро-цитарную нормохромную анемию, гипоальбуминемию, гиперли-пидемию, а также нарушение свертывания крови. В моче помимо высокого содержания белка (до 20 г/л) обнаруживают цилиндры (зернистые, восковые), большое количество клеток почечного эпителия, реже эритроциты, кристаллы холестерина.
Синдром почечной недостаточности. Характеризуется эндогенной интоксикацией организма, вызванной нарушением функции почек (клубочковая фильтрация, канальцевая реабсорбция, концентрационная способность почек). Почечная недостаточность может быть острой и хронической.
Острая почечная недостаточность (ОПН) — патологическое состояние, характеризующееся внезапно развивающейся азотемией, изменениями водно-электролитного баланса и кислотно-основ-ного равновесия. Различают преренальную, ренальную и постре-нальную причины ОПН. Преренальная острая почечная недостаточность развивается при резком снижении артериального давления (шоковое состояние) и больших потерях жидкости (неукротимая рвота, диарея, длительное применение мочегонных и слабительных средств), при длительном сдавливании тканей, при кишечной непроходимости, перитоните.
Ренальная ОПН служит результатом экзогенной интоксикации (яды, соли тяжелых металлов, сульфамиламиды, антибиотики), инфекционных заболеваний (лептоспироз) или острых заболеваний почек (острый гломеруло- или пиелонефрит).
Постренальная ОПН развивается при закупорке мочевыводящих путей камнями при мочекаменной болезни или их сдавливании опухолями почек и аденомой предстательной жел?
