Заболевание лимфоузлов код мкб

Воспаления лимфатических узлов, или лимфаденит – одна из самых распространённых патологий, протекающих в человеческом организме. Это не самостоятельное заболевание: оно возникает в результате инфекций различного генеза, провоцируется вирусами, бактериями и грибком.
Лимфаденит — распространенное заболевание
Виды лимфаденита
В зависимости от характера и длительности течения болезни, все лимфадениты можно разделить на подтипы:
- хронические;
- острые.
Также лимфаденит может быть:
- Изолированным – воспален 1 лимфоузел.
- Регионарным – воспалительный процесс затрагивает группу соседних лимоузлов.
- Тотальным – лимфадениты распространены по всему телу.
Протекание болезни делят на специфическое и неспецифическое: к первому типу относят воспаления в результате туберкулёза, СПИДа, токсоплазмоза или опухолей, ко второму – все остальные виды лимфаденитов.
По «Международному классификатору болезней», больше известному как МКБ-10, лимфадениты разделяются на группы по месту локализации. Они относятся к болезням кожи и подкожной клетчатки (код МКБ-10 – L04), а также к заболеваниям системы кровообращения (код – I88).
Острый лимфаденит шеи, головы и лица (L04.0)
Около трети лимфоузлов в организме человека локализируется в области головы и шеи, которые относятся к группе L04.0:
- подчелюстной;
- затылочный;
- шейный;
- преаурикулярный.
Воспаления этих лимфоузлов происходят после ангины и других бактериальных заболеваний ДП, при герпесе, гриппе и ОРВИ, из-за болезней зуба и воспалительных процессов во рту. Также лимфадениты могут возникать из-за необработанных ран в области шеи, на лице и щеках. Ещё одна причина – инфекционные заболеваний кожи.
К симптомам лимфаденита этой группы относятся боли и дискомфорт в области поражения, неудобство при глотании, повышение температуры у детей. Лимфаденит на затылке, за ушами и под подбородком также заметен визуально: небольшие шарообразные уплотнения выделяются на коже и болят при прикосновении. Как выглядит болезнь под кодом L04.0, можно увидеть на фото.
Воспаление лимфотического узла на шее
Воспаление лимфоузлов за ушами
Воспаленный лимфоузел за ухом
Острый лимфаденит туловища (L04.1)
В эту группу включены воспаления лимфоузлов туловища, которые находятся в брюшной и грудной области.
К ним относятся:
- брюшные, или мезентеральные лимфоузлы;
- ретрокруральные лимфоузлы;
- параортальные, паракавальные лимфоузлы;
- надключичные и подключичные лимфоузлы.
Воспаление лимфоузла в грудной области
Такое расположение лимфаденита может свидетельствовать о вирусных и бактериальных инфекциях, а также о специфическом типе заболевания, возникающем в результате туберкулёза, ВИЧ-инфекции, онкологии брюшной и грудной области.
Среди симптомов заболевания отмечается сильная боль в груди или животе, повышение температуры тела, вялость, потеря аппетита.
Острый лимфаденит верхней конечности (L04.2)
К лимфаденитам верхней конечности относится воспаление лимфоузлов локтя и подмышечной впадины. Чаще всего лимфоузел увеличен с одной стороны, и визуально представляет собой набухшую шишку красноватого цвета.
Подмышечный и локтевой лимфаденит возникают из-за инфекций различной этиологии:
- ангины, тонзиллита, ларингита и других бактериальных болезней;
- гриппа и герпеса, ОРВИ;
- воспалительных заболеваний ротовой полости;
- инфицированных ран и ссадин в области подмышки, груди и рук.
Воспаление лимфоузла локтя
Также воспаление лимфоузлов подмышечной области может говорить о мастопатии и мастите, возникающих после родов и во время кормления. В таком случае симптом проявляет себя перед месячными, за 2-3 дня до начала менструации, и самостоятельно проходит спустя неделю.
К признакам болезни, помимо заметного набухания лимфоузла, относятся боль и дискомфортные ощущения в этой области, возможный зуд, повышение температуры.
Острый лимфаденит нижней конечности (L04.3)
К лимфаденитам нижней конечности относятся воспаления пахового и подколенного лимфатических узлов. Они могут развиваться в результате воспаления мягких тканей ног, от переохлаждения, из-за ран и ссадин, инфицированных мозолей и неудобной обуви.
Также к причинам паховых лимфаденитов относят заболевания половых органов:
- уретрит;
- простатит;
- вагинит;
- гонорея;
- хламидиоз.
Воспаление пахового лимфотического узла
Чаще всего воспаления лимфоузлов этой группы встречаются у взрослых людей.
Острые лимфадениты нижних конечностей сопровождаются сильной болью в месте воспаления, дискомфортом, заметным уплотнением и набуханием лимфоузла.
Неспецифический брыжеечный лимфаденит (I88.0)
Неспецифический брыжеечный лимфаденит – это воспаление мезентеральных лимфоузлов, возникающее в результате бактериальной или вирусной инфекции.
К возбудителям мезаденита относятся:
- стрептококки и стафилококки;
- энтеровирусы;
- сальмонелла;
- мононуклеоз.
При неспецифическом брыжеечном лимфадените сильно болит живот
Заболевание характеризуется выраженным болевым синдромом в животе, повышением температуры, рвотой и тошнотой. Также часто наблюдаются нарушения стула и функционирования ЖКТ: диарея, запоры, икота.
Хронические лимфадениты (I88.1)
Хронический лимфаденит – это воспаление лимфатических узлов, протекающее в течение долгого времени. Оно может быть односторонним и двухсторонним, специфическим или неспецифическим, локализоваться в разных частях тела.
Хроническое течение болезни может быть обусловлено:
- осложнениями ангины, бронхита и тонзиллита;
- гнойными фурункулами и язвами на теле;
- инфекциями ротовой полости;
- грибковыми инфекциями;
- туберкулёзом;
- СПИДом и ВИЧ-инфекцией.
При хроническом лимфадените болевые ощущения уменьшаются
Как и в случае с острым лимфаденитом, заболевание сопровождается уплотнением и увеличением лимфоузлов. Вместе с тем, набухший и твердый лимфоузел практически не болит и остаётся подвижным. Другие симптомы, такие как повышение температуры, покраснения, боли и слабость, тоже меньше выражены.
К какому врачу обратиться?
При воспалительных процессах в лимфатических узлах необходимо обратиться к врачу-терапевту. Он осмотрит и опросит пациента, возьмёт анализы, а после поставит предварительный диагноз и направит к специалистам узкого профиля, если это необходимо.
В зависимости от расположения лимфаденита, это могут быть:
- отоларинголог – воспаления шейных, околоушных, подъязычных лимфоузлов;
- стоматолог – воспаления лимфоузлов под челюстью;
- уролог – паховый лимфаденит при заболеваниях половых органов;
- маммолог – подмышечный и надключичный лимфаденит;
- хирург – гнойный процесс при лимфадените.
Если воспаление лимфоузлов произошло у ребёнка, следует обратиться к врачу-педиатру или к семейному доктору.
Диагностика лимфаденита
Чтобы установить причину и тип лимфаденита, специалисту необходимо произвести диагностические манипуляции.
К ним относятся:
- Осмотр и опрос пациента, изучение анамнеза.
- Общий и биохимический анализы крови.
- Рентгенологическое исследование.
- Ультразвуковое исследование.
- Биопсия воспалённого лимфоузла.
Для выявления причин воспаления лимфоузлов применяется УЗИ
Рентген и ультразвук применяются при брюшных и грудных лимфаденитах, когда узнать их размеры и количество во время осмотра не представляется возможным. Биопсия используется в редких случаях и только при подозрении на специфический тип болезни.
Лечение воспаления лимфатических узлов
Устранить симптомы патологии можно при помощи медикаментов, народных способов лечения и физиотерапии.
Лекарства
| Название группы | Воздействие на лимфаденит | Представители |
| Антибактериальные препараты | Антибиотики разрушают клеточную мембрану бактерий, что приводит к их гибели. Применяются при бактериальном типе инфекции. | Амоксиклав, Клиндамицин, Азитромицин |
| Противовирусные препараты | Угнетают развитие вируса, подавляя репликацию ДНК или ингибируя нейраминидазу. Применяются при вирусных лимфаденитах. | Амантандин, Ремантандин, Тамифлю |
| Противогрибковые препараты | Препараты, повышающие проницаемость мембраны грибка, что мешает их размножению и разрушает грибок изнутри. | Флуконазол, Амфотерицин В |
| Антисептические средства | Предупреждают развитие инфекции, возникающее при травмировании кожных покровов. | Мазь Вишневского, |
| Нестероидные противовоспалительные препараты | Лекарственные средства, подавляющие образование простагландинов и обладающие сильным противовоспалительным действием. | Ибупрофен, Кеторол, Нимесил |
| Спазмолитики | Применяются при мезентеральных лимфаденитах вирусного, бактериального или туберкулезного происхождения. Снимают болевой синдром. | Но-Шпа, Дротаверин |
| Антигистаминные препараты | Сужают сосуды в очаге воспаления, уменьшают проницаемость капилляров, ослабляют и сводят на нет воспалительный процесс. | Цетиризин |
Как лечить народными средствами в домашних условиях
Если точный диагноз не установлен, и лекарств под рукой нет, можно воспользоваться народными способами лечения. Они включают в себя компрессы и напитки из овощей, трав и зелени, а также настойку эхинацеи.
Применение эхинацеи
Чтобы избавиться от лимфаденита, из эхинацеи делают компресс – эффективное средство, рассасывающее воспаление:
- 50 мл настойки смешивается со 100 мл воды. Смесь настаивается в течение получаса.
- Марля или салфетка смачивается раствором и накладывается на воспалённый участок.
- Сверху выкладывается небольшой слой ваты или мягкая ткань.
- Компресс закрепляется на области при помощи бинта, держится до высыхания.
Компрессы с настойкой эхинацеи помогают избавиться от лимфаденита
Свекольный сок
Свекольный сок, полученный из овоща или его ботвы, обладает сильным очищающим эффектом, а также улучшает работу лимфатической системы.
Чтобы вылечить лимфаденит, его нужно употреблять так:
- Выдавить из свёклы сок при помощи соковыжималки. Желательно предварительно нарезать её на части.
- Дайте соку настояться в течение полудня.
- Пейте по 100 мл напитка натощак, утром и вечером.
Свекольный сок полезен при лимфадените
Если средство даётся ребёнку, объём сока нужно сократить вполовину. Также желательно добавить немного морковного сока, чтобы напиток стал более приятным на вкус.
Противовоспалительный сбор
Травяные сборы, снимающие воспаления – можно использовать как готовые аптечные, так и смешать самостоятельно следующие ингредиенты:
- мяту перечную;
- листья и ягоды малины;
- корень одуванчика;
- липовый цвет;
- траву полыни.
Компоненты нужно высушить и смешать в одинаковых пропорциях. 4 ст. л. полученного сбора заливают 1 литром кипятка, дают настою настояться в течение полудня, а после выпивают по полстакана 3-4 раза в сутки.
Травяной сбор помогает снять воспаление
Компресс из чистотела
Чистотел – эффективное обеззараживающее и противовоспалительное средство. Для борьбы с лимфаденитом он можно применять в свежие листья, их необходимо ошпарить кипятком, немного остудить и наложить на поражённую зону на 30-40 минут.
Компресс из чистотела делается так:
- 25 мл чистотела разводится в 100 мл воды. Смесь настаивается полчаса.
- Марля пропитывается раствором и прикладывается к лимфоузлу.
- Компресс накрывается ватой или мягкой тряпкой, фиксируется бинтом и держится час.
Прикладывайте компрессы с чистотелом на воспаленные лимфоузлы
Настой из хвоща полевого
Полевой хвощ – кровоочистительное средство, улучшающее работу лимфатической системы.
Настой из него принимается внутрь и готовится так:
- Столовая ложка либо 1 аптечный пакетик травы заваривается в 250-300 мл кипятка.
- Смесь настаивается в течение 20-30 минут, после процеживается.
- Принимается 3 раза в сутки, за полчаса перед приёмом пищи.
Настой из хвоща полевого улучшает работу лимфотической системы
Чтобы усилить эффект, стоит делать по тому же рецепту отвар из травы спорыша. Приём настоев следует чередовать с интервалом в 2 дня.
Физиотерапия
Физиотерапия – это воздействие на организм физическими факторами для лечения болезни. Применение метода при лимфаденитах уменьшает воспаления, ускоряет регенерацию тканей, а также облегчает общее состояние пациента.
Физиотерапевтические методы, используемые при воспалениях лимфоузлов:
- Ультравысокочастотная, или УВЧ-терапия. Воздействует на организм электромагнитным полем с высокой частотой, повышая температуру и расширяя сосуды. Это помогает лейкоцитам быстрее попасть в очаг воспаления, что ускоряет выздоровление.
- Лазеротерапия. Воздействует на ткани организма световыми волнами, улучшая микроциркуляцию, обезболивая и снимая воспаление в лимфоузле. Ускоряет регенерацию, помогает при всех типах лимфаденитов.
- Гальванизация. Воздействует на организм слабым электрическим тонок низкого напряжения, обезболивая, восстанавливая ткани и нервные волокна, стимулируя микроциркуляцию внутри лимфоузла.
УВЧ-терапия ускоряет процесс выздоровления
При использовании этих методов лимфаденит проходит быстрее, но они не могут полностью заменить медикаментозную терапию. Физиотерапия должна применяться в качестве вспомогательного средства и только под контролем врача, чтобы избежать осложнений.
Чем опасен лимфаденит?
Если инфекцию не лечить, она продолжит распространяться по организму. Длительное воспаление лимфоузлов может привести к некрозу ткани, разрушению лимфатических узлов, сепсису и к серозным гнойным патологиям.
Осложнения, возникающие при лимфаденитах:
- тромбофлебит;
- лимфостаз;
- остеомиелит;
- энцефалит и менингит;
- абсцессы.
Важно!
Серьёзными последствиями болезни могут стать: гнойные патологии, инвалидность и даже летальный исход.
Если не лечить лимфаденит, то может развиться тромбофлебит
Профилактика
Чтобы предупредить воспаление лимфоузлов, следует соблюдать профилактические меры.
К ним относятся:
- Своевременное лечение бактериальных и вирусных заболеваний.
- Лечение гнойных поражений кожи любого генеза.
- Уход за ротовой полостью: плановые консультации стоматолога, гигиена.
- Гигиена молочных желез, особенно при грудном вскармливании.
- Предохранение при половом акте для избегания ЗППП.
- Антисептическая обработка порезов, ссадин и ран.
- Коррекция иммунитета витаминами, диетой и специальными препаратами.
Для укрепления иммунитета принимайте витамины
Воспаление лимфатических узлов – не полноценное заболевание, а неприятный симптом, говорящей о серьёзной патологии в организме. Если его не лечить вовремя, лимфаденит может привести к тяжелым осложнениям и последствиям.
Источник
Лимфаденопатия может быть симптомом множества заболеваний – как инфекционных, так и опухолевых. Поэтому первостепенное значение имеет дифференциальная диагностика ЛАП.
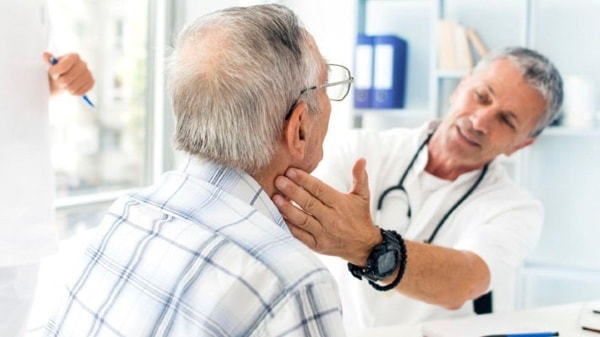
Вопросы диагностики увеличения лимфоузлов и кода патологии по МКБ-10 становятся особенно актуальными в связи с тенденцией к росту этого заболевания.
Лимфаденопатия, код МКБ-10 данного заболевания, принципы диагностики и лечения – тема данной статьи.
↯
Больше статей в журнале
«Заместитель главного врача»
Активировать доступ
Лимфаденопатией называется увеличение лимфатических узлов любого происхождения. Это один из наиболее распространенных клинических симптомов, требующих проведения дифференциальной диагностики.
Происхождение и механизмы развития данной патологии зависят от ее причины.
В настоящее время существует следующая классификация лимфаденопатии:
- По природе увеличения лимфатических узлов – опухолевые и неопухолевые формы.
- По распространенности процесса – локальная и генерализованная форма.
- По продолжительности – непродолжительная (менее 2 месяцев) и затяжная форма (2 месяца и более).
- По характеру течения – острая, хроническая и рецидивирующая форма.
Географическое распространение основных эндемичных инфекционных заболеваний, сопровождающихся лимфаденопатией, сводная таблица в Системе Консилиум.
Лимфаденопатия: код в МКБ 10
В своей повседневной деятельности практикующие врачи очень часто встречаются с патологиями, которые сопровождаются увеличением лимфоузлов.
Сегодня используются следующие коды лимфаденопатии в МКБ-10:
- R59.0 – локальная ЛАП;
- R59.1 – генерализованная ЛАП (без дополнительных уточнений);
- R59.9 — случаи достоверно не установленной причины увеличения лимфоузлов на этапе предварительной диагностики (также для выделения ведущего симптома заболевания).
После проведения дифференциальной диагностики указывается основная нозологическая форма, к примеру:
- А38 – скарлатина;
- В27 – инфекционный мононуклеоз;
- В58 – токсоплазмоз;
- С81 – лимфома Ходжкина, и др.

Полностью коды лимфаденопатии по МКБ-10 приведены в файле в начале статьи.
УЗИ позволяет отличить лимфатический узел от других образований. Вся клиническая рекомендация — в Системе Консилиум.
Диагностика
Сбор анамнеза и жалоб включает в себя уточнение:
- Распространенности патологического процесса (локальная, генерализованная форма);
- Наличия В-симптомов (резкое похудение, потливость, повышение температуры до субфебрильных цифр).
- Наличия боли.
- Локальные изменения кожи;
- Времени возникновения ЛАП и факторов, которые этому предшествовали (инфекции, контакт с животными, поездки в местности, эндемичные по каким-либо инфекционным заболеваниям, использование медикаментов и др.).
- Динамики жалоб (рост лимфоузлов, возникновения или усиление боли с течением времени).
- Рода занятий пациента, его профессии и образа жизни.
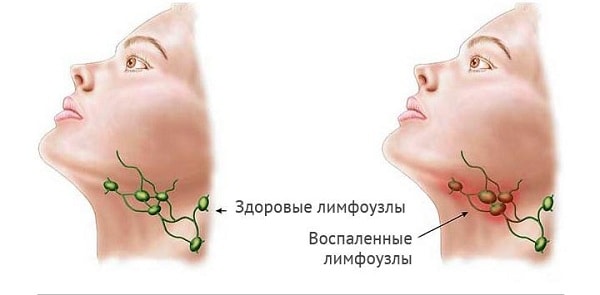
Осмотр включает в себя:
- измерение роста и веса;
- фиксирование температуры тела;
- оценка состояния кожи и слизистых (оттенок, патологические образования, сыпь, следы от укусов насекомых и кошачьих царапин, наличие тату, имплантов, воспалительных изменений);
- прощупывание периферических лимфоузлов с целью уточнения размера, расположения, плотности, спаянности с окружающими тканями, болезненности, цвета кожи над увеличенным лимфоузлом);
- оценка опорно-двигательного аппарата пациента (костей, суставов);
- увеличения печени и/или селезенки;
- наличие симптомов расстройства функций сердца, сосудов, легких, печени, эндокринной системы.
Консультации каких специалистов обязательно должен получить пациент с лимфаденопатией, смотрите в Системе Консилиум.
Лимфаденопатия (код по МКБ-10 – R59) на шее часто могут быть приняты за следующие патологии:
- Кисты.
- Заболевания слюнных желез.
- Извитость, аневризмы сонных артерий (при ощупывании ощущается пульсирование).
- Последствия миозита или травм грудиноключично-сосцевидной мышцы (оссификация или склерозирование и уплотнение ее части).
- «Шейные ребра» – редко встречающаяся аномалия ортопедического характера.
- Уплотнение соединительной клетчатки в области затылочных бугров.
- Доброкачественные опухоли из жировой ткани.
За увеличенные лимфоузлы в области подмышек часто могут быть приняты добавочные дольки молочной железы, воспаление потовых желез или привычный вывих плечевого сустава.
Лабораторные исследования включают:
- ОАК с определением лейкоформулы;
- ОАМ;
- биохимическое исследование крови (общий белок, билирубин, печеночные ферменты, глюкоза, мочевина, креатинин и др.);
- исследование крови на ВИЧ, сифилис, вирусные гепатиты В, С.
Дополнительно по показаниям больному может быть назначена диагностика:
- вируса герпеса (1 и 2 типов, цитомегаловируса, вируса Эпштейна-Барр);
- токсоплазмоза, бартонеллеза, бруцеллеза, риккетсиозов, боррелиоза и других инфекций;
- аутоиммунных патологий – СКВ, ревматоидного артрита.
Также выполняется проба Манту и ИФА на антитела к туберкулезу, а также иммунохимическое исследование белков сыворотки крови и концентрированной мочи.
Методы инструментальной диагностики ЛАП:
- УЗ-исследование лимфатических узлов.
- КТ или МРТ внутренних органов.
- Цветовое допплеровское картирование.
В статье вы найдете только несколько готовых образцов и шаблонов.
В Системе «Консилиум» их более 5000.
Успеете скачать всё, что нужно, по демодоступу за 3 дня?
Активировать
Лечение
Лечение определяется установленным диагнозом, поэтому единого стандарта терапии ЛАП не разработано.
Консервативное лечение назначается, если доказана неопухолевая природа увеличения лимфоузлов. Если в области поражения есть очаг инфекции, проводится антибиотикотерапия.
Если же явный инфекционный очаг отсутствует, показанием к эмпирической антибиотикотерапии является сочетание следующих признаков:
- увеличение боковых шейных лимфоузлов воспалительной природы;
- возраст до 30 лет;
- недавно перенесенная острая инфекция ВДП;
- негативные результаты исследований на самые частые вероятные возбудители;
- отсутствие симптомов острой стадии воспаления (повышение СОЭ, С-реактивного белка и др,).
При каких показаниях нужно использовать пункцию лимфатического узла, смотрите в Системе Консилиум.
При обнаружении лимфаденопатий (код по МКБ – R59) неопухолевого характера рекомендуются профилактические меры, направленные на устранение факторов, являющихся причиной ее развития:
- Профилактические прививки;
- Исключение контактов с домашними животными;
- Изъятие из рациона продуктов животного происхождения без предварительной тщательной тепловой обработки;
- Соблюдение эпидемических правил перед визитами в другие регионы и государства;
- Режимы личной гигиены.
Больные с неопухолевой ЛАП должны посещать врача каждые 3 месяца с момента установления диагноза.
При абсцедирующих лимфаденитах больным показана физиотерапия. При наличии ЛАП невыясненного происхождения методы физиотерапевтического лечения, наоборот, не рекомендуется.
Смотреть список литературы

Внимание! Открыта бесплатная горячая линия для медработников! |
| Получите ответ или готовое решение по работе в условиях пандемии COVID-19 |
Источник
