Wpw синдром и wpw феномен отличия

Синдром ВПВ — это врожденная аномалия развития кардиальных структур, при которой в сердце образуется лишний проводящий пучок, транспортирующий электрический импульс от синусового узла к желудочкам, в обход атриовентрикулярного узла, что приводит к преждевременному возбуждению желудочков.
По своему характеру это порок, но выявляется он далеко не сразу. Симптоматика на ранних стадиях минимальна. Как правило, обнаружение подобного явления — случайность, выявленная в ходе электрокардиографии. Признаки достаточно характерны, потому спутать состояние почти невозможно.
Также заболевание носит название синдрома Вольфа-Паркинсона-Уайта, по именам самых выдающихся исследователей.
Лечение состояния обладает определенными перспективами на любой стадии. Лучше всего они в момент выявления, когда органических дефектов еще нет.
Механизм развития патологии
Суть отклонения заключается в образовании лишнего проводящего пути в сердце.
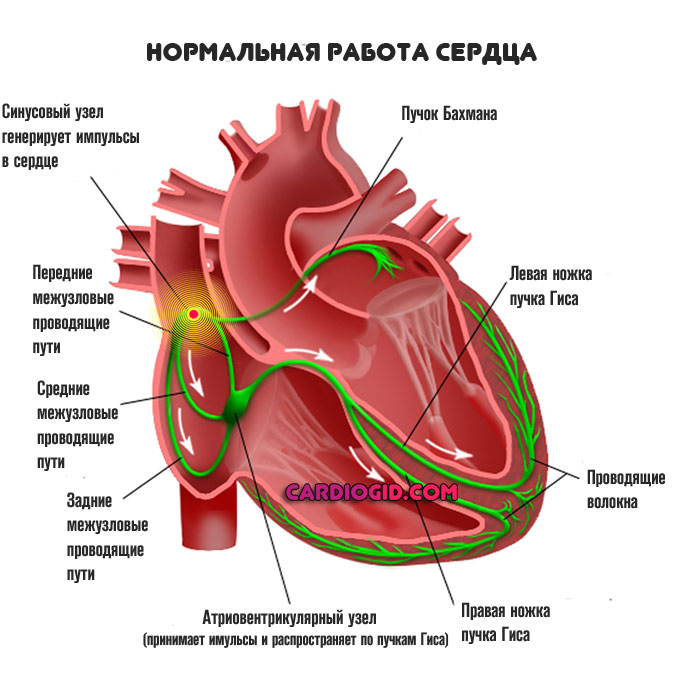
Нормальное положение вещей таково. Кардиальные структуры имеют возможность сокращаться и работать автономно за счет наличия скопления активных клеток, генерирующих электрический импульс.
Это так называемый синусовый узел или естественный водитель ритма. Он работает постоянно. За проведение сигналов отвечают так называемые пучки Гиса, они имеют разветвленную структуру и заканчиваются на уровне желудочков.
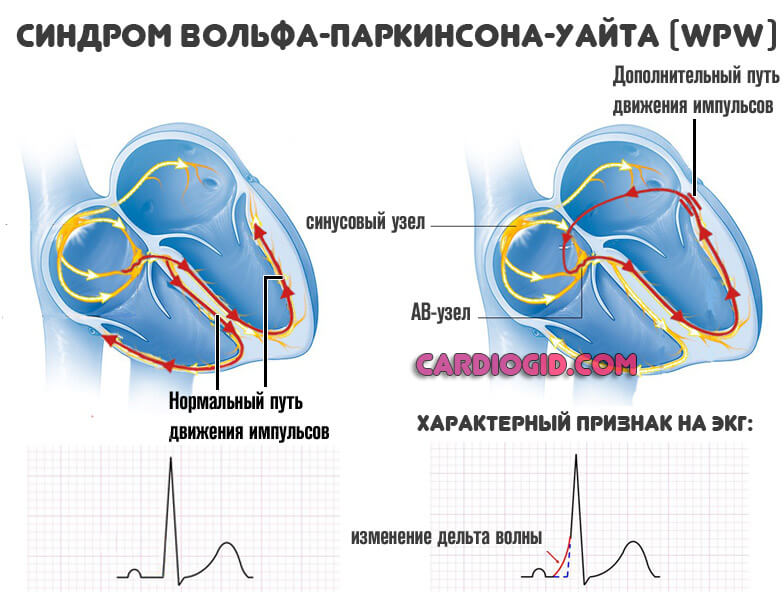
На фоне ВПВ синдрома (Вольфа-Паркинсона-Уайта) образуется дополнительный путь движения импульсов по пучку Кента.
Отсюда повышенная активность кардиальной деятельности, которая проявляется как тахикардией (сокращения, проходящие полный цикл, однако, возникают не всегда), так и аритмиями прочих видов (от фибрилляции до экстрасистолии). Все зависит от особенностей развития болезни у конкретного человека.
По мере прогрессирования проблемы, наблюдаются нарушения нормальной работы всех органов и систем. Первым страдает сердце, затем сосуды. Головной мозг, почки и печень.
Некоторые, относительно легкие формы, протекают бессимптомно. Другие же дают выраженную клиническую картину и ассоциированы с повышенным риском внезапной смерти больного в краткосрочном периоде.
Классификация
Типизации имеют в основном топографическую направленность. То есть определяют, откуда выходит лишняя проводящая структура, в какую сторону простирается и как взаимодействует с окружающими тканями.
Всего насчитывается порядка 10 разновидностей, отграниченных по этому основанию. Такое многообразие определяет гетерогенность возможных вариантов течения и патологических проявлений, также прогнозов.
Для пациента эти классификации не имеют большого значения, поскольку понять их клинический смысл без специальной кардиологической подготовки не получится, а объяснения заняли бы много времени.
Большая роль отводится определению течения патологического процесса.
По этому основанию называют:
- Манифестирующий тип. Возникает спонтанно. Спровоцировать эпизод может избыточная физическая нагрузка, нервное напряжение, сиюминутного или длительного характера, потребление кофеина, табака, психоактивных веществ. Вид определяется выраженной тахикардией, возможны аритмические компоненты, но встречаются они относительно редко. Частота рецидивов различна: от нескольких раз в год до десятков случаев в течение одного месяца.
- Интермиттирующий (переходящий) тип. Определяется схожими клиническими признаками, но проявляются они с меньшей силой. К тому же аритмия встречается чаще и протекает более выражено, что делает эту форму опаснее предыдущей.
- Латентный тип. Он же скрытый. Симптомов нет вообще, проблема выявляется на электрокардиографии. Есть ли в таком случае разница между феноменом ВПВ и синдромом? Несомненно. Заболевание в подобной форме, хотя и не дает о себе знать, продолжает прогрессировать, разрушать организм. Процесс может длиться годами. Только в момент, когда компенсаторные механизмы уже не будет справляться, патология проявится.
Другой, понятный способ типизации процесса проводится по локализации аномального пучка.
Соответственно выделяют два вида:
- А. Располагается между левыми предсердием и желудочком. В норме импульс к последнему проходит от синусового через атриовентрикулярный узел. При типе А сигнал достигает анатомической структуры раньше, затем же стимуляция дублируется по нормальному пути, что приводит к избыточной активности. Отсюда нарушение гемодинамики и кровообращения по большому кругу.
- B. Локализация — между правым предсердием и желудочком. Механизм идентичен, но поскольку сокращается правая структура, страдает легочная система в первую очередь.
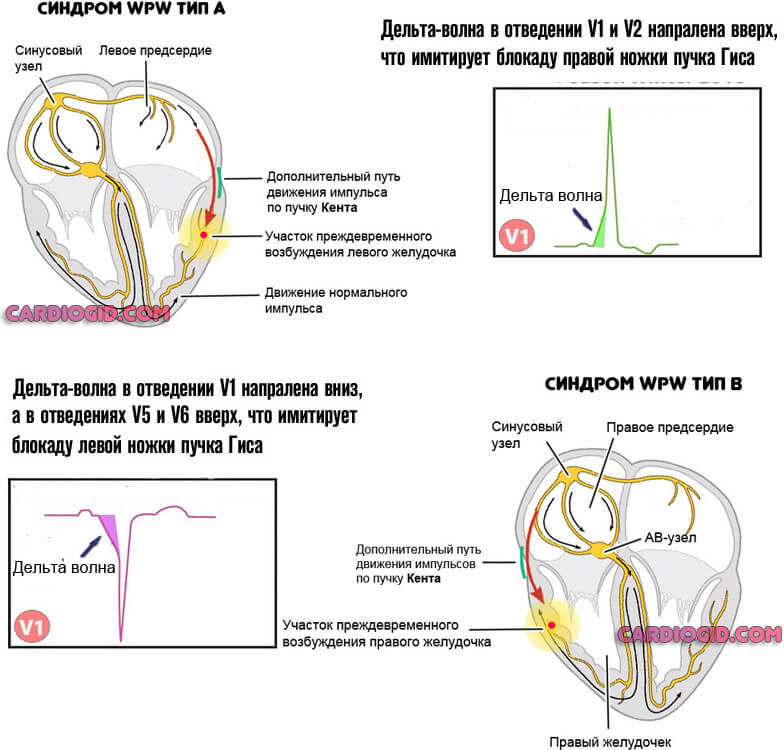
Клинически наиболее тяжелый вариант — смешанный, когда присутствует несколько ответвлений. Это AB-тип. Лечение проводится в срочном порядке.
В чем отличие синдрома от феномена ВПВ?
По сути это синонимы. Разница одна. О феномене wpw говорят, когда пациент не предъявляет каких-либо жалоб на собственное здоровье.
Аномалия обнаруживается инцидентально (случайно) в ходе диагностики по поводу сторонних заболеваний. Встречается у 30-50% населения в подавленном состоянии. Кардиальные структуры и организм вообще адаптируются. На сроки жизни подобное никак не влияет.
Что касается заболевания. Синдром WPW — это клинически значимый вид. Но и он протекает по разному, что дает хороший шансы в плане излечения и прогноза. Интенсивность клинической картины на ранних этапах минимальна, прогрессирование медленное, есть время на полную диагностику и назначение терапии.
Таким образом, феномен WPW — клиническая находка на ЭКГ. К пациентам с отклонением нужно внимательно присмотреться. В отсутствии симптомов на протяжении хотя бы 2-4 месяцев можно считать человека условно здоровым. Синдром определяет необходимость планового лечения. При возникновении неотложного состояния — срочного.
Причины
Основной доказанный фактор развития патологического процесса — врожденная аномалия. В норме сердце и вся система кровоснабжения закладывается на 3 неделе беременности. Те или иные факторы влекут отклонения в нормальном формировании плода, провоцируют врожденные пороки.
Вполне возможно, что синдром ВПВ окажется не единственным в анамнезе младенца. Но подобный момент не объясняет причин, которые обуславливают саму возможность дефекта на столь ранних сроках.
Интересно:
Лишний проводящий пучок закладывается у каждого без исключения, но к концу первого триместра он рассасывается, все приходит в норму.
Непосредственные факторы развития болезнетворного явления таковы:
- Генетические мутации. Могут иметь спонтанный характер, то есть определяться вне связи с хромосомными дефектами родителей. Это относительно редкая клиническая разновидность. Другой вариант — наследование определенных генов от предков. Доминантный или рецессивный тип имеет место — это большой роли не играет. Просто в таком случае вероятность развития патологии ниже, с другой стороны, все известные заболевания подобного рода протекают намного тяжелее. Часто выявляются не только кардиальные дефекты, но и генерализованные проблемы.
- Стрессы в период беременности. Имеют большое клиническое значение. Будущая мать должна избегать психоэмоциональных перегрузок во время вынашивания плода. Это не гарантия отсутствия патологий, но риски сводятся к минимуму. В момент стресса в кровь выбрасывается большое количество кортикостероидов и катехоламинов. Подобная реакция — природный механизм на негативные факторы внешней среды, обеспечивающие выживание. Соединения, вроде кортизола, норадреналина и прочих повышают тонус мускулатуры, артериальное давление, обладают некоторым токсическим эффектом, когда речь заходит о развитии ребенка.
- Избыточные физические нагрузки. Роженица не должна сидеть на одном месте, но во всем нужно знать меру. Ненормальная активность приведет к тому же результату, что и стресс, если не большему. Возможно спонтанное прерывание беременности, как итог.
- Потребление табачной продукции, алкоголя, тем более наркотиков момент гестации. Нерадивые «родительницы» мало думают о здоровье собственного потомства или же потворствуют пагубным привычкам и слабостям по причине сложности отказа, боязни абстинентного синдрома. Это в корне неверная практика, губительно влияющая на плод. Родится ребенок здоровым или нет — в таком случае не скажет даже лучший врач.
- Некачественное питание, вода. Какую именно роль играет этот фактор определить трудно. Однако выявлено негативное влияние на плод канцерогенных веществ, которыми изолирует фаст-фуд, так называемая «вредная» пища, вроде жареных блюд, копченостей, консервов и сомнительных полуфабрикатов. Тем же способом сказывается недостаток витаминов и минералов при однообразном рационе. Меню нужно скорректировать с учетом интересов не родившегося ребенка. Поможет в этом диетолог.
- Негативные факторы среды, также избыток ионизирующего излучения в районе проживания. Организм может приспособиться к повышенному фону радиации, но позже этот момент скажется на здоровье ребенка с высокой вероятностью. К отрицательным явлениям относится загрязненность атмосферного воздуха, избыток солей металлов в питьевой воде, также активность солнца и уровень ультрафиолетового излучения.
- Наличие соматических болезней в анамнезе. Особенно гормонального профиля. Они не только усугубляют течение беременности, порой делая его невыносимым, но и влияют на плод. Лечение в идеале проводится еще на этапе до планирования беременности. Большую клиническую роль играют гипертиреоз, недостаток специфических веществ щитовидной железы, дефицит или избыток гормонов коры надпочечников, женские заболевания (дисфункция яичников с неустойчивым фоном).
- Наследственный фактор. Если в роду был хотя бы один человек, страдавший синдромом ВПВ, вероятность передачи его потомству увеличивается почти втрое. При этом определить, присутствует ли он у ребенка в силах врачей. Сразу после рождения. Обусловленность абсолютная, то есть при наследовании, возможности коррекции в последующем нет. Требуется уже лечение, профилактика не поможет. К счастью, такого рода порок относительно мягкий по течению, да и частота его развития не велика.
Указанные причины нужно рассматривать в комплексе. Причем внимание на них должен обратить гинеколог еще на этапе планирования беременности или на ранних стадиях гестации. При необходимости выдается направление к профильному специалисту.
Симптомы
Признаки гетерогенны (разнятся от одного к другому случаям). Если речь о скрытой форме их нет вообще. Интермиттирующая или первичная разновидности определяются клинической картиной неодинаковой полноты и интенсивности симптомов.
Примерный перечень выглядит так:
- Наиболее характерным моментом при наличии дополнительного пути импульса является аритмия. Вариантов множество. Желудочковые, предсердные типы (первые много опаснее), тахикардия, замедление кардиальной деятельности, групповая или единичная экстрасистолия, фибрилляция. Редко сохраняются правильные интервалы между сокращениями. Это относительно поздний признак отклонения. На его развитие уходит не один год. Свидетельствует в пользу запущенного синдрома. В начальной фазе все ограничивается тахикардией.
- Боли в грудной клетке неясного происхождения. Могут быть связаны с эпизодами или же представлять собой их усеченную версию. Характерны жгучие ощущения, давящие. Покалывание не встречается. Возможно развитие сопутствующих заболеваний.
- Одышка. На фоне интенсивной физической нагрузки или в состоянии полного покоя. Зависит от этапа патологического процесса.
- Слабость, сонливость, снижение способности к трудовой деятельности. Особенно при физическом характере работы.
- Цианоз носогубного треугольника. Посинение околоротовой области.
- Бледность кожных покровов, потливость, ощущение жара, приливов.
- Обмороки и синкопальные состояния. Регулярного характера.
- Нарушения мыслительной деятельности, памяти.
Многие представленные признаки не имеют прямого отношения к синдрому ВПВ, они обусловлены вторичными или третичными состояниями, текущими параллельно.
Определить, где заканчивается сама болезнь, и начинаются ее осложнения не трудно. WPW характеризуется аритмиями разной степени тяжести. Остальные признаки сугубо для нее не типичны.
Как купировать приступ?
Для описанного состояния наиболее характерны тахикардии. По пучкам Кента, импульс возвращается из желудочков в предсердия, а АВ-узел направляет его обратно из предсердий в желудочки. Таким образом сигнал движется по кругу, а частота сердечных сокращений удваивается или утраивается.
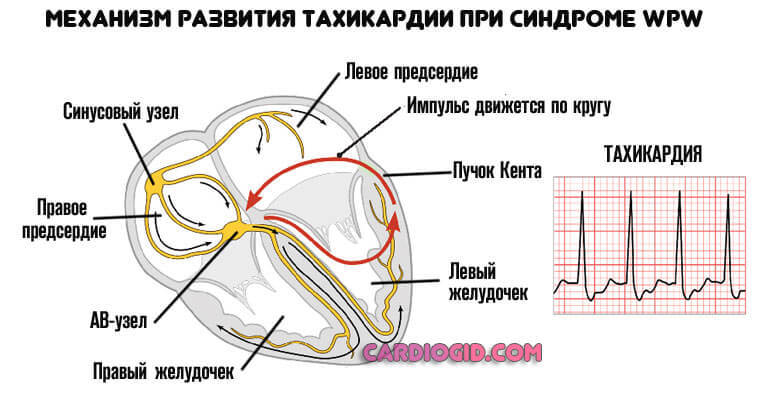
Вне зависимости от локализации патологического импульса, нужно предпринять меры по стабилизации.
Но стоит иметь в виду: своими силами пытаться излечиться нельзя. Это пустая трата времени.
Терапия зависит от типа ритмического нарушения. Принимая препараты неа свое усмотрение можно умереть от остановки сердца, инфаркта или прочих осложнений.
Алгоритм таков:
- Вызвать скорую помощь. Даже если эпизод возник в первый раз.
- Успокоиться, взять себя в руки.
- Открыть форточку, окно для притока свежего воздуха в помещение.
- Снять давящие вещи, украшения.
- Принять прописанные препараты. Если таковых нет, для купирования приступа тахикардии подойдет Анаприлин (1 таблетка) в системе с Дилтиаземом или Верапамилом (столько же). Они помогут нормализовать ритм, а не только замедлить его.
- Можно выпить таблетированный пустырник, валериану, препараты на основе фенобарбитала (Корвалол, Валокордин).
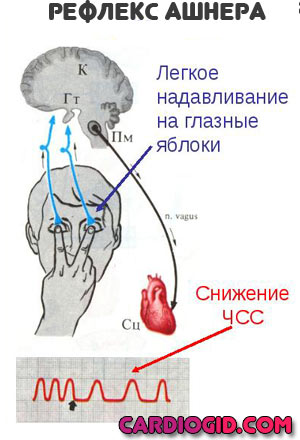
- Лечь, дышать ровно и глубоко. Можно попробовать применить вагусные приемы (надавливание на глазные яблоки с небольшой силой, каждые 5-10 секунд, задержку дыхания на вдохе с натуживанием и прочие).
По прибытии бригады рассказать о своих ощущениях. Если будет предложен стационар — отправляться на обследование.
Диагностика
Проводится под контролем кардиолога. В больнице или на условиях амбулатория. Вне зависимости от вида, время на помощь есть. Потому срочные меры предпринимаются редко, и только при наличии осложнений.
Схема обследования:
- Устный опрос больного. Обычно мало что дает, тем более на ранних стадиях.
- Сбор анамнеза. Выявляются факторы: семейная история, соматические патологии, принимаемые препараты, привычки и другие.
- Измерение частоты сердечных сокращений.
- Выслушивание кардиального звука.
- Электрокардиография. Назначается в первую же очередь после рутинных мероприятий. Определяет тип функционального нарушения. При должной квалификации, врач может почерпнуть много полезной информации. Возможна комбинация с ЭФИ.
- Эхокардиография. Для выявления органических нарушений первичного или вторичного типа.
- МРТ. Для получения детальных изображений сердца. Проводится относительно редко, по показаниям. Если есть подозрения на иные пороки кардиальных структур.
Коронография, анализ крови, нагрузочные тесты на усмотрение врача.
Признаки на ЭКГ
Характерные черты:
- Расширение комплекса QRS (свыше 0.12 сек). Деформации, напоминающие подобные при блокаде ножек Гиса.
- Сужение интервала P-Q.
Изменения дельта-волны, в зависимости от типа процесса:
| Тип А | Тип Б |
| Дельта-волны вертикальны во всех прекардиальных отведениях. Комплекс QRS в сотведении V2 похож на букву А, что имитирует блокаду правой ножки пучка Гиса. | Дельта-волны преимущественно отрицательны в отведениях V1-V3 и преимущественно положительны в отведениях V4-V6. Это можно ошибочно принять за блокаду левой ножки пучка Гиса или гипертрофию левого желудочка с деформацией. |
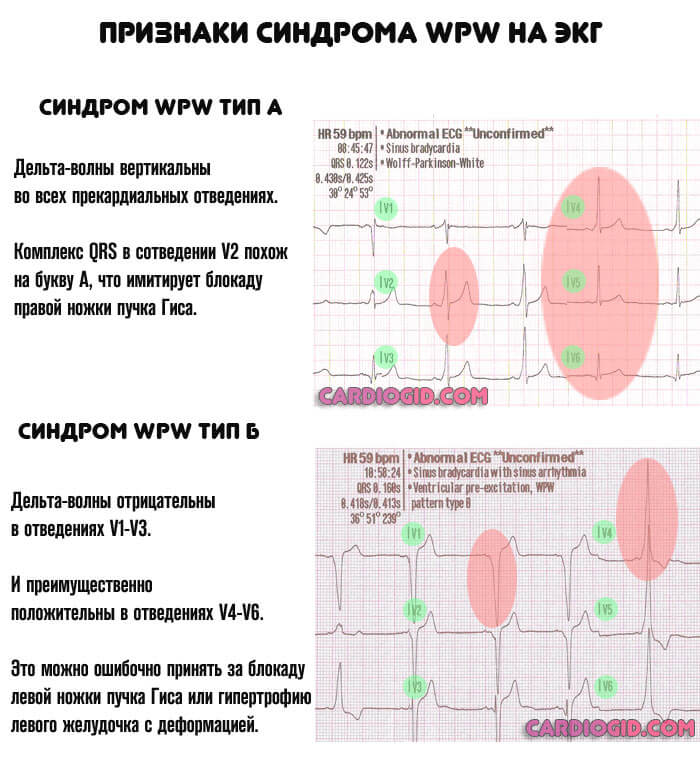
Признаки синдрома ВПВ на ЭКГ специфичны, расшифровать их может даже начинающий кардиолог.
Методы лечения
Консервативная терапия направлена только на купирование симптомов, на поздних стадиях она не справляется и с этим, поскольку большие дозы антиаритмических приводят к противоположному действию.
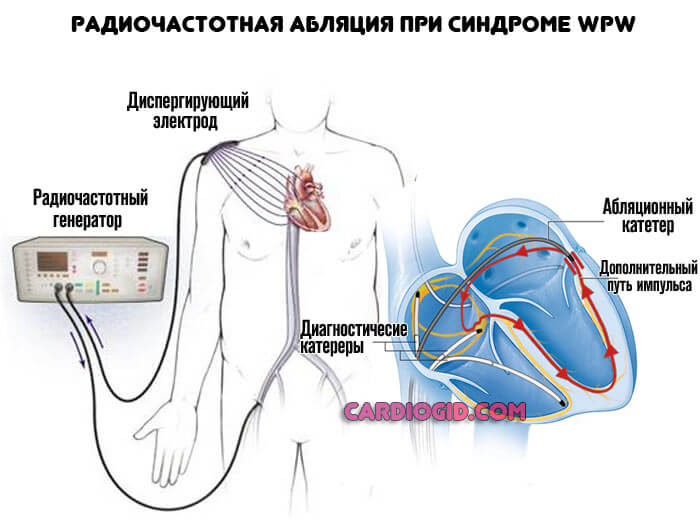
Основной способ восстановления нормальной функциональности сердца — радиочастотная абляция. Суть методики заключается в прижигании очага проводимости. Важна точность. Это малоинвазивный способ, он позволяет практически сразу справиться с проблемой.
В предоперационный период показан прием противоаритмических средств (Амиодарон, Хиндин), лекарств для снижения артериального давления (по показаниям, если есть стойкая гипертония прием подобных средств продолжается и после радиохирургического вмешательства).
Стационарный период длится от нескольких дней до недели. Пациента наблюдают в динамике, стабилизация ритма вне органических нарушений наступает спустя 1-2 суток.
Если присутствуют дефекты вторичного или третичного характера (уже обусловленные чрезмерной активностью сердца), показана пожизненная поддерживающая терапия с использованием названных медикаментов. Именно поэтому рекомендуется начинать лечение раньше.
Прогноз и возможные последствия
Среди вероятных осложнений:
- Остановка сердца.
- Инфаркт.
- Кардиогенный шок.
- Инсульт.
- Увеличение мышечного слоя органа.
- Сосудистая деменция.
Во многих случаях наблюдается существенное снижение качества жизни.
Прогноз благоприятен в большинстве выявленных ситуаций. На фоне феномена ВПВ исход почти гарантированно положительный. Иные формы протекают по разному.
Делать выводы нужно опираясь на динамику процесса. Чем сложнее тип, больше симптомов, дольше течет состояние, тем меньше вероятность полноценного восстановления.
Летальность без лечения относительно высока. От тех или иных неотложных процессов погибает до 25% всех пациентов.
Хорошие факторы:
- Положительный отклик на терапию.
- Отсутствие сопутствующих патологий, вредных привычек.
- Благоприятный семейный анамнез.
- Нормальная масса тела.
- Минимум симптомов.
Синдром WPW — это врожденная аномалия развития проводящих пучков сердца, когда происходит образование лишнего. Отсюда повышение активности кардиальных структур, выраженные аритмии и прочие явления потенциально смертельного рода.
Восстановление проводится под контролем профильных специалистов (как в области рутинной терапии, так и в сфере хирургии). Единственный способ эффективного лечения — радиочастотная абляция. Но требуются столь радикальные меры не всегда. Пути воздействия определяют доктора.
Источник
Синдромом WPW называется патология в нервных волокнах сердечной мышцы, которая вызывает приступы тахикардии и обусловлена прохождением возбуждающего нервного импульса по дополнительным укороченным путям, отсутствующим в здоровом сердце.
Первые упоминания
В 1930 году ученые-медики Вольф, Паркинсон и Уайт первыми описали признаки и механизм проявления синдрома, которому впоследствии и было дано название синдрома ВПВ (WPW). Существует еще такое понятие, как WPW-феномен. Его мы также рассмотрим в этой статье.
В норме волокна в сердце, проводящие нервный возбуждающий импульс, образуют определенный маршрут, который обеспечивает равномерное и постепенное распространение импульса. Генерация сигнала начинается в синусовом узле в правом предсердии, достигает АВ-узла (атриовентрикулярный узел) в предсердно-желудочковой зоне, затем по ножкам пучка Гиса через волокна Пуркинье возбуждение передается во все мышечные волокна желудочков сердца, и такой длинный путь обеспечивает скоординированные и синхронные сокращения всей сердечной мышцы.
Причины и симптомы
При синдроме WPW возбуждение нервного импульса из предсердия в желудочки проходит по короткому пути к так называемому пучку Кента, минуя предсердно-желудочковый (АВ) узел. То есть волна возбуждения проходит гораздо быстрее, чем при нормальном ритме сердцебиения, отчего и возникают дискоординации в сокращении сердечной мышцы и различные виды аритмии.
То есть нарушаются пути проведения сердечного импульса.
Подобные аномалии в строении сердца являются исключительно врожденными и формируются наследственно из-за деформированного гена или же под влиянием других факторов, неблагоприятно воздействующих на развитие сердца человеческого эмбриона.
У плода всегда присутствуют дополнительные атриовентрикулярные кольца и волокна, которые к 20-22-ой неделе развития истончаются и полностью исчезают. Если же такие волокна сохраняются, появляются анатомические предпосылки синдрома WPW. Наследственная форма WPW-синдрома отличается наличием большого количества АВ-соединений, пороков и аномалий в строении сердца. Однако, несмотря на врожденные анатомические отклонения, первые симптомы WPW-синдрома могут проявиться только во взрослом возрасте. Из всех случаев наличия данного синдрома 70% выявляется у мужчин.
Признаки патологии

Наиболее распространенными признаками возможного наличия синдрома WPW являются следующие:
- Ощущения сильного и частого сердцебиения, которое дети могут назвать «выпрыгивает или колотится сердце».
- Внезапные головокружения.
- Беспричинные обмороки, в большей степени в детском и подростковом возрасте.
- Давящие боли в сердце, покалывание и режущие боли при вдохе.
- Ощущение недостатка воздуха, сильные одышки уже в молодом возрасте.
- Новорожденные могут отказываться от кормления, возможна обильная потливость, постоянная слабость, частота сердцебиения периодически увеличивается до 200-300 ударов в минуту.
Как выявить заболевание?
У большого количества людей, имеющих дополнительные патологические волокна в сердечной мышце, синдром WPW диагностируется, только когда проводится эхокардиография сердца. Расшифровка обязательно выдаст результат.
Такие носители синдрома не страдают приступами тахикардии или аритмии и могут даже не подозревать о наличии патологий в сердце.
Такое бессимптомное протекание наблюдается у 35-40% всех выявленных носителей синдрома. Легкая степень протекания синдрома WPW характеризуется периодической кратковременной тахикардией или аритмией, которая достаточно быстро проходит без посторонней помощи. Для устранения приступов в случае средней тяжести синдрома WPW требуются антиаритмические препараты или определенные виды блокаторов сердечных возбуждений.
В случае длительных приступов, которые практически не снимаются медикаментозно и осложняются беспорядочными сокращениями и трепетаниями сердечной мышцы, диагностируется тяжелая степень синдрома и рекомендуется оперативное лечение.
Типы синдрома
Синдром сердца WPW также классифицируют по частоте и особенностям появления различных клинических признаков и подразделяют на следующие типы:
- Манифестирующий, когда на электрокардиограмме постоянно присутствует дельта-волна, а АВР-тахикардия и синусовый ритм появляются эпизодически.
- Преходящий — характеризуется преходящим предвозбуждением желудочков.
- Скрытый — описывается эпизодической АВР-тахикардией, а в состоянии покоя не диагностируется.
Как еще можно диагностировать синдром?
Без электрокардиограммы диагностировать возможный WPW-синдром можно по прослушиванию тонов сердца, которые будут иметь частый выраженный неритмический характер, а также по неритмичности пульса.
Кроме ЭКГ, диагностирование синдрома WPW производится мониторингом с помощью специального портативного аппарата с электродами, методом ультразвуковых исследований и эхокардиографии, введением стимулирующего электрода в пищевод с последующей расшифровкой результатов электроимпульсов, а также комплексным электрофизиологическим обследованием, которое дает наиболее точную модель имеющихся в сердечной мышце пучков Кента и позволяет рекомендовать консервативное или оперативное лечение.
WPW-феномен
При обследованиях на наличие синдрома WPW у более чем 30% выявленных носителей синдрома каких-либо жалоб на здоровье сердца никогда не возникало. В связи с большим количеством подобных бессимптомных протеканий, в 1980 году ВОЗ опубликовала рекомендации, в которых разделялись синдром WPW, имеющий определенную клиническую картину, и WPW-феномен.
О таком феномене делается заключение, когда на электрокардиограмме сердца синусовый ритм имеет признаки преждевременного возбуждения желудочков, однако у обследуемых никаких патологических состояний и атриовентрикулярной тахикардии не наблюдалось.
Несмотря на это, при феномене WPW риск возникновения осложнений очень высок, любое провоцирующее воздействие — физические или эмоциональные нагрузки, алкоголь, переезды в непривычные географические зоны — может вызвать проявление негативных симптомов синдрома WPW. У взрослого населения в 0,3% случаев WPW-феномен приводит к летальным исходам, у обследованных детей наблюдались клинические смерти в 2% случаев.
Статистика феномена WPW у детей
WPW-синдром занимает лидирующее место среди факторов, вызывающих тахикардию и аритмию у детей. Он является очевидной базой для дальнейших сбоев ритма сердца, и даже отсутствие жалоб не снижает риска возникновения подобных патологий. Любые повышенные физические нагрузки, интенсивные занятия спортом, психологические факторы могут спровоцировать срыв мнимой благополучной сердечной деятельности и даже привести к смерти от сердечного приступа.
Длительные наблюдения в течение почти 20 лет за большой группой детей, у которых выявлен синдром сердца WPW, в возрасте от новорожденных до 18 лет показали следующие результаты:
- 8% детей испытывали внезапные приступы АВР-тахикардии;
- у 8,2% обследуемых наблюдался переход феномена в преходящий синдром WPW;
- у 8,5% случались кратковременные потери сознания;
- 2% детей к моменту первого обследования уже перенесли клинические смерти;
- 1,2% — только мальчики — внезапно умерли в период обследований;
- только у 9% детей с феноменом WPW зарегистрировано исчезновение данных признаков.
Чем опасен феномен WPW?
Из приведенных цифр видно, насколько небезопасным является даже наличие феномена WPW. Такой высокий процент возникновения неблагоприятных симптомов и патологий уже в детском возрасте дает основания предположить, что без щадящих физических и эмоциональных нагрузок, без системного наблюдения и проведения лечебных мероприятий с возрастом этот процент и угроза жизни будут только возрастать.
Дети с феноменом WPW не должны заниматься профессиональным спортом и подвергаться постоянным стрессовым воздействиям. С осторожностью следует относиться к резким сменам климата или мероприятиям, вызывающим сильные эмоциональные всплески. Все эти факторы могут с высокой долей вероятности привести к серьезным заболеваниям или смерти. Лица, у которых установлено наличие синдрома или феномена WPW, не призываются на военную службу.
Лечение и купирование синдрома

Симптоматика и методы лечения часто взаимосвязаны. Существует множество лекарственных препаратов, которые снимают сердечные приступы, вызванные синдромом WPW, и заметно снижают проявление его симптомов.
Группа препаратов-блокаторов нормализует частоту сокращений сердечной мышцы. Однако эффективность таких средств проявляется только на уровне 50-60%, и их нельзя применять при постоянной гипотонии и астме.
Антиаритмические препараты достаточно стабильно купируют приступы АВР-тахикардии, нормализуют частоту сердечного ритма у 80% пациентов, однако также имеют целый ряд противопоказаний в случае гипотонии, инфаркта, других патологий сердца, детского и подросткового возраста. Некоторые кальциевые блокаторы категорически противопоказаны при синдроме WPW, так как на фоне улучшения картины передачи нервного импульса они дают сбой в работе предсердий, что имеет серьезные необратимые последствия.
Также в ряде случаев применения препаратов группы АТФ наблюдается негативное влияние на сокращения предсердий. Существуют также и немедикаментозные методы купирования синдрома.
В мышечной ткани нервные импульсы проходят по симпатическим и парасимпатическим волокнам. Первый вид волокон активизирует работу сердца, второй вид замедляет сердечные сокращения, являясь разновидностью блуждающего нерва nervus vagus, и также называется вагусным рефлексом. То есть активация именно данного вида рефлексов даст эффект стабилизации работы сердца. Самым простым способом активации вагусных импульсов является так называемый рефлекс Ашнера, который провоцируется 20-30-секундным несильным нажатием на глазные яблоки и часто помогает остановить тахикардию.
Также блуждающий нерв хорошо активируется задержкой дыхания и напряжением мышц живота, так что при синдроме или феномене WPW полезно заниматься йогой и дыхательной гимнастикой.
Способ запуска подавляющего сигнала через электрод, введенный в пищевод, очень эффективно останавливает тяжелую длительную тахикардию, но иногда приводит к фибрилляции отделов сердца, поэтому делается в специальных кабинетах, оборудованных дефибриллятором.
Дефибрилляция проводится только в очень тяжелых случаях, при выраженной угрозе жизни, но она часто помогает устранить опасные очаги посторонних импульсов в сердечной ткани и нормализовать ритм работы сердца.
Оперативные методы лечения синдрома WPW и их необходимость
Если выявлен феномен WPW на ЭКГ, оперативный метод устранения применяется только в особенно сложных случаях, при частой и затяжной тахикардии, которая не снимается медикаментозно, а также при установленных случаях внезапной сердечной смерти родственников пациента или по профессиональным показаниям.
Оперативное лечение рекомендуется только на основе всестороннего и полного обследования, которое дает максимально точную картину структуры патологических тканей в сердце. Поэтому стоит подумать о том, делать ли операцию при феномене WPW.
Операция производится при помощи специального электрода, который вводится через бедренную артерию в сердечную мышцу посредством рентген-наблюдения и в определенных участках производит радиоприжигание, или абляцию, волокон нервной ткани.

Также может проводиться криоразрушение патологических нервных волокон. И в том, и в другом случае эффективность операции достигает 95%. Рецидивы случаются по причине неполного разрушения устраняемых очагов, а также при наличии других невыявленных образований нервных тканей. Сама по себе операция может осуществляться под местным наркозом, практически бескровная, не вызывает осложнений, имеет очень короткий восстановительный период и поэтому может проводиться в любом возрасте.
Кардиологические центры в Москве
Институт хирургии им. А. В. Вишневского — гордость отечественной медицины, располагает современными средствами лечения и диагностики, проводит научные исследования, разноплановую высокотехнологичную диагностику и уникальные кардиологические операции. ФГБУ «ННП Центр сердечно-сосудистой хирургии им. А. Н. Бакулева» осуществляет лечебную, научную и образовательную деятельность по программе «Сердечно-сосудистая хирургия».
Российский кардиологический научно-производственный комплекс проводит обследования и лечение заболеваний сердца на высокотехнологичном мировом уровне. В центре «КардиоДом» можно пройти полное кардиологическое обследование, получить качественное терапевтическое лечение в амбулаторных условиях. Кардиологические центры в Москве хорошо себя зарекомендовали, поэтому при возникновении необходимости в оперативном вмешательстве обращаться туда можно, не раздумывая.
Источник
