Выпадение уретры код по мкб
Содержание
- Синонимы диагноза
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Прогноз
- Профилактика
Другие названия и синонимы
Выпадение слизистой мочеиспускательного канала, Пролапс слизистой мочеиспускательного канала, Пролапс слизистой уретры.
Названия
Название: Выпадение слизистой уретры.

Выпадение слизистой уретры
Синонимы диагноза
Выпадение слизистой мочеиспускательного канала, Пролапс слизистой мочеиспускательного канала, Пролапс слизистой уретры.
Описание
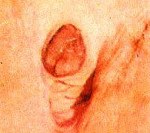
Выпадение слизистой уретры. Патологическое состояние, характеризующееся выходом складки слизистой оболочки из отверстия мочеиспускательного канала. Симптомами патологии являются нарушения мочеиспускания (затрудненность или, напротив, недержание), наличие видимого образования, выступающего из уретры, редко – гематурия. Диагностика производится на основании данных общего осмотра, дополнительно используют уретроцистоскопию, изучение анамнеза жизни. В процессе лечения применяют катетеризацию, хирургические методики, вспомогательная терапия включает гормональные и противомикробные средства.
Выпадение слизистой уретры
Дополнительные факты
Выпадение слизистой уретры, или пролапс слизистой оболочки мочеиспускательного канала – почти исключительно женское заболевание, обусловленное рядом анатомических особенностей мочеполовой системы. Выделяют два возрастных пика данного состояния – препубертатный период (до 14-15 лет) и климактерический возраст (45-55 лет). Порядка 80% всех случаев патологии регистрируется у девочек и женщин данных возрастных групп. Это обусловлено гормональными особенностями женского организма в данные периоды жизни и влиянием эндокринных показателей на функционирование мочеполовой системы. Точные статистические данные относительно пролапса слизистой неизвестны.
Причины
Непосредственной причиной выпадения слизистой является опущение (птоз) мочевого пузыря на фоне повышенной рыхлости околопузырной жировой клетчатки и подслизистого слоя уретры. Такие нарушения возникают при изменении гормонального фона, вызванном процессами полового созревания, беременностью или климаксом. Анатомические особенности мочеполовой системы у женщин – увеличенная ширина и уменьшенная длина мочеиспускательного канала по сравнению с мужской уретрой – также способствуют развитию пролапса. Имеется ряд предрасполагающих факторов, наличие которых значительно увеличивает риск патологии:
• Травмы мочеиспускательного канала. Травматизация слизистого слоя может уменьшить его сцепление с подлежащими тканями и облегчить процесс выхода в виде складки наружу. Травмы могут быть нанесены в результате медицинских манипуляций (цистоскопия, катетеризация), прохождения конкремента (при мочекаменной болезни), очень редко – во время полового акта.
• Многократные роды. Неоднократный процесс родов способствует развитию патологии посредством сразу нескольких механизмов. Беременность изменяет гормональный фон, влияющий на состояние мочеполовой системы, рождение ребенка может травмировать уретру и значительно повышает внутрибрюшное давление, что тоже способствует выпадению.
• Хронические запоры. Статистически определено, что примерно у 40% женщин с таким состоянием в анамнезе имеются эпизоды длительных запоров. Возникновение выпадения слизистой оболочки обусловлено переполнением толстого кишечника и скачкообразным изменением внутрибрюшного давления при попытках дефекации.
• Тяжелые физические нагрузки. При наличии определенных предрасполагающих факторов (рыхлость подслизистого слоя) возможно выпадение слизистой мочеиспускательного канала под действием физических нагрузок. Они повышают внутрибрюшное давление, «выталкивая» ткани в ослабевших участках.
• Хронические воспалительные процессы. Уретриты и циститы сопровождаются отеком тканей, их инфильтрацией иммунокомпетентными клетками и поэтому ослабляют связь слизистого слоя с подлежащими оболочками. Ткани приобретают патологическую подвижность, что в определенных условиях может приводить к выпадению.
Патогенез
В основе патологического состояния лежит целый ряд факторов, которые приводят к ослаблению связи слизистой с подслизистой пластинкой уретры. В большинстве случаев причиной является нарушение гормонального фона – недостаток или резкие изменения уровня эстрогенов, что наблюдается у подростков и во время климакса. Гормоны сложным образом воздействуют на процессы кровообращения и функционирования женской мочеполовой системы, колебания их количества ведут к увеличению подвижности слизистой уретры. Повышение внутрибрюшного давления (в результате физических нагрузок), травмы малого таза, врожденная слабость связочного аппарата также способствуют выходу участка слизистой из просвета мочеиспускательного канала.
В процессе выпадения конечные отделы слизистой формируют складку, которая собственно и выходит наружу. Нетипичное положение в совокупности с давлением, оказываемым краями отверстия, нарушает процессы кровоснабжения в тканях. Формируется венозный застой, из-за которого складка приобретает синюшный оттенок и отекает, что еще больше осложняет кровообращение. Это сопровождается болезненностью, раздражением нервных окончаний уретры, становится причиной частых позывов к мочеиспусканию. В некоторых ситуациях отек фрагмента мочеиспускательного канала приводит к затрудненному оттоку мочи и рефлюксу жидкости обратно в мочевой пузырь. Повышается риск инфекции уретры, мочевого пузыря, лоханок почек.
Классификация
Существует несколько клинических разновидностей выпадения слизистой уретры, различающихся между собой патанатомической картиной и возрастом возникновения патологии. Необходимость выделения отдельных типов заболевания обусловлена разными подходами к лечению, неодинаковыми прогностическими перспективами и другими обстоятельствами. В связи с этим разработаны две параллельные системы классификации, которые разделяют все случаи данного состояния на несколько форм. По клинической картине выделяют два основных типа патологии:
• Сегментарный пролапс. Складка слизистой представлена только сегментом или одной стороной уретры. Протекает с меньшими по выраженности проявлениями – болезненность умеренная или отсутствует, нарушений оттока мочи не наблюдается. В ряде случаев такой тип состояния может самопроизвольно излечиваться.
• Циркулярный пролапс. Выпадению подвергается вся окружность слизистой уретры. Считается формой патологии с более серьезным течением. Может сопровождаться выраженными болями и сильным отеком с нарушением оттока мочи. Нередко является сопутствующим признаком такой патологии, как опущение мочевого пузыря.
Другая классификация пролапса слизистой разработана с учетом возраста больных, точнее – возрастных особенностей их мочеполовой системы. От разновидности патологии зависит вид комплекса лечебных мероприятий, выбор консервативной или хирургической методики устранения состояния, рекомендации по предотвращению рецидива. Также у разных (по данной системе классификации) типов патологии неодинаковая этиология, что накладывает свой отпечаток на прогноз заболевания. По этой схеме выделяют следующие виды выпадения:
• Препубертатная форма. Возникает у девочек младше 15 лет, основные причины развития – врожденные особенности мочеполовых органов, нестабильность гормонального фона в период полового созревания. Хорошо поддается консервативному лечению, при беременности существует риск рецидива.
• Постменопаузальная форма. Регистрируется преимущественно у женщин старше 40-50 лет, обусловлена резким снижением функционирования яичников и падением уровня эстрогенов. С переменным успехом устраняется консервативными методами, нередко требуется хирургическая коррекция.
• Парадоксальная форма. Может развиваться в любом возрасте под влиянием различных факторов – беременности, физических нагрузок, травм, операций на органах мочеполовой системы. Методы лечения определяются выраженностью патологии и наличием сопутствующих заболеваний.
Симптомы
Выраженность проявлений при пролапсе слизистой может различаться, что зависит от вида патологии (сегментарное или циркулярное выпадение), объема вышедших во внешнюю среду тканей и ряда других факторов. Большинство женщин отмечают ощущение наличия постороннего предмета в области выхода мочеиспускательного канала, которое сменяется чувством болезненности и жжения. При ощупывании и осмотре половых органов в зоне отверстия уретры обнаруживается плотное образование розового или синюшного цвета, болезненное при прикосновениях. Отечные явления могут распространяться и на половые органы – малые половые губы и уздечка клитора увеличиваются, наблюдается их покраснение, при ходьбе возникают неприятные ощущения.
Расстройства мочеиспускания при выпадении слизистой довольно разнообразны. Нередко отмечаются жалобы на частые и болезненные позывы к опорожнению мочевого пузыря (императивные или повелительные позывы). У ряда женщин может возникать недержание мочи, выражающееся в выделении небольших объемов жидкости во время сна или неспособности задерживать мочеиспускание при позывах к нему. В тяжелых случаях отек слизистой способен приводить к нарушению оттока мочи и ее острой задержке (ишурия), в моче обнаруживается примесь крови. Иногда кровянистые выделения из уретры (уретроррагии) могут отмечаться и без мочеиспускания – при пальпации половых органов, в виде пятен на нижнем белье или средствах гигиены.
Запор.
Возможные осложнения
Наиболее распространенным осложнением выпадения слизистой является развитие воспалительных заболеваний мочевыделительных путей – уретритов и циститов, которые могут осложняться другими, более серьезными патологиями (пиелонефритом). Инфекция возникает по причине нарушения кровообращения в мочеполовой системе и уродинамических расстройств, способствующих проникновению болезнетворных микроорганизмов. Редко наблюдаются сильные и частые кровотечения из защемленного участка оболочки, способные вызывать анемию. Пролапс иногда становится проявлением более серьезных внутренних патологических процессов (например, птоза или опущения мочевого пузыря), поэтому при наличии такого состояния необходимо полное обследование мочеполовой системы.
Диагностика
В урологической и гинекологической практике определение выпадения слизистой уретры обычно не представляет особых сложностей из-за выраженности симптомов и специфичности клинической картины. Диагностикой и лечением состояния занимается врач-уролог или гинеколог, иногда в кооперации с хирургами и эндокринологами. Постановка диагноза основывается на ряде факторов – картине гинекологического осмотра и эндоскопических исследований, изучении возрастных и анатомических особенностей пациента, лабораторных анализов. Чаще всего определение пролапса слизистой уретры производится по следующему алгоритму:
• Опрос и общий осмотр. Специалист анализирует жалобы (болезненность в области половых органов, расстройства мочеиспускания), выясняет их длительность, условия возникновения. При осмотре в зоне отверстия уретры определяется эластичное плотное выбухание слизистой, часто отечное и синюшного цвета, отек также распространяется на область малых половых губ. Иногда возможны кровянистые выделения, усиливающиеся при прикосновении или надавливании.
• Эндоскопические исследования. Уретроцистоскопия позволяет определить локализацию поражения (в случае выпадения – терминальные отделы мочеиспускательного канала) и сохранность проходимости мочеиспускательного канала. Как альтернатива при задержке мочи применяется лечебно-диагностическая катетеризация.
• Лабораторные исследования. Общий анализ мочи может выявлять макрогематурию, обусловленную (при микроскопическом изучении) наличием неизмененных эритроцитов. Изменения в крови не обнаруживаются, при присоединении инфекции мочевыводящих путей возможны неспецифические признаки воспаления, при хронических уретроррагиях – анемия. Анализ крови на уровень женских половых гормонов иногда подтверждает снижение эстрогенов, что косвенно указывает на возможность развития пролапса.
Во многих случаях для постановки диагноза достаточно осмотра и расспроса больной, другие методы определения состояния в основном направлены на выявление его причин и возможных осложнений, проведение дифференциальной диагностики. Последняя осуществляется с неопластическими процессами в уретре (папилломы, опухоли), опущением мочевого пузыря и пролапсом мочеиспускательного канала (ПМК). ПМК отличается от выпадения слизистой выходом через отверстие всех слоев уретры, что приводит к более тяжелым нарушениям кровообращения, выраженной симптоматике и часто требует хирургического лечения.
Лечение
Терапевтические мероприятия при пролапсе достаточно разнообразны, включают как консервативные методики местного и общего характера, так и хирургические вмешательства. Выбор схемы лечения зависит от причин, вызвавших заболевание, его выраженности, наличия или отсутствия сопутствующих патологий и иных обстоятельств. Немаловажную роль играет вспомогательная терапия, направленная на предупреждение инфекционных осложнений, снижение риска рецидива данного состояния. В целом лечение выпадения включает следующие методики:
• Консервативные мероприятия. Предполагают использование теплых сидячих ванн с экстрактами трав и некоторыми лекарственными препаратами, цель назначения которых – снизить выраженность отечных явлений. Такая терапия может применяться как изолированно (при легких неосложненных случаях выпадения), так и в качестве подготовительного этапа к другим методам.
• Катетеризация мочевого пузыря. Установка катетера используется не только для облегчения оттока мочи или уменьшения уродинамических нарушений, но и как метод «вправления» выпавшей складки и фиксации слизистой. Катетеризация на 10-12 дней эффективно показала себя при данном состоянии, является альтернативой хирургическому вмешательству.
• Хирургическое лечение. При тяжелых и рецидивирующих случаях выпадения, выраженных кровотечениях из уретры показано оперативное вмешательство. В зависимости от ситуации оно может сводиться к укреплению мочеиспускательного канала (уретропексия методами TVT, TVT-O), подтягиванию слизистой оболочки (пликация) или иссечению вышедшего за пределы уретры участка тканей (резекция слизистой). Иногда операция может быть комплексной – например, проводиться одновременно с устранением птоза мочевого пузыря.
Вспомогательная терапия при наличии пролапса слизистой включает использование антибактериальных средств (для лечения и профилактики инфекционных осложнений), общережимные мероприятия, гимнастику по укреплению мышечной фиксации органов мочеполовой системы. Если причиной патологии выступают гормональные нарушения (дефицит эстрогенов), то под контролем эндокринолога назначают препараты для их устранения. Хорошие результаты показывает местное использование эстрогенсодержащих средств в виде вагинальных суппозиториев и мазей.
Прогноз
Прогноз выпадения слизистой уретры, как правило, благоприятный, данное состояние редко приводит к серьезным и жизнеугрожающим осложнениям. При своевременно начатом лечении пролапс устраняется достаточно быстро, не успевает привести к таким проблемам как затруднение оттока мочи или анемия вследствие хронического кровотечения из уретры. Препубертатные формы патологии являются основанием для более тщательного контроля состояния мочеполовой системы во время беременности, поскольку в этот период велик риск развития рецидива.
Профилактика
Профилактика выпадения сводится к общетерапевтическим рекомендациям – своевременному лечению инфекций мочевыводящих путей, контролю массы тела, исключению чрезмерных физических нагрузок, ведению активного образа жизни.
Источник
Содержание
- Синонимы диагноза
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Список литературы
Другие названия и синонимы
Скиниева киста.
Названия
Название: Парауретральная киста.
Парауретральная киста
Синонимы диагноза
Скиниева киста.
Описание
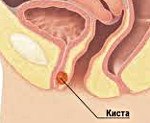
Парауретральная киста. Это удерживающая жидкость полость, происходящая из кожных желез или инсульта Гартнера, расположенная в мягких тканях между влагалищем и уретральным каналом. Это проявляется в наличии ощутимых парауретральных образований, дизурии, диспареунии, слизистых выделений из мочеиспускательного канала. Диагноз: гинекологическое и урологическое обследование, трансвагинальное УЗИ, уретроцистоскопия, цистоуретрография, ретроградная уретрография, МРТ. Рекомендуемый вариант лечения — радикальное исчезновение кисты.
Парауретральная киста
Дополнительные факты
Парауретральные кисты выявляются у 1,7–3% женщин детородного возраста, у 84–85% пациентов от 20 до 50 лет. Болезнь была впервые описана в 1880 году Скин и Уэстбрук. Источником образования удерживающих флюидных образований являются эмбриональные производные мочеполового тракта — парауретральные железы кожи, которые являются женскими гомологами предстательной железы, и проток Гартнера, который наблюдается у 24-25% пациентов. Обычно железы в коже выделяют секрет, необходимый для увлажнения слизистой уретры и создания барьера для предотвращения проникновения микроорганизмов в уретру из преддверия.
Причины
Формирование доброкачественного ретенционного образования в дистальной части мочеиспускательного канала является результатом накопления секрета при закупорке кожной железы или гиперсекреции эпителия заросшего прохода Гартнера. По наблюдениям специалистов в области клинической урологии, акушерства и гинекологии, наиболее распространенными причинами возникновения кист парауретральных желез являются:
• Воспаление мочеиспускательного канала. Кисты дистального отдела мочеиспускательного канала чаще всего развиваются на фоне перенесенного уретрита. Почти у половины пациентов роль гонококков была установлена в генезе патологии, в других случаях воспалительные изменения в устьях табличных желез были вызваны активированной патогенной условной флорой.
• Травматические поражения мочеиспускательного канала. Уничтожение парауретральной железы, особенно у пациентов с женской гипоспадией, может привести к серьезному половому акту. Посттравматическая обструкция протока с образованием кисты также возможна после эпизиотомии или раздавливания тканей при родах с сдавлением головки плода.
• Выполнение инвазивных процедур. У некоторых пациентов, скудные кисты развиваются после затвердевания и кровоизлияния в мочеиспускательный канал, а кисты Гартнера — после кольпоскопии, кольпографии и лазеротерапии В последние годы парауретральные кистозные образования были обнаружены у женщин, перенесших восстановление субуретрального уха (TVT, TVT-O).
В некоторых случаях кисты являются врожденными или неизвестного происхождения. Фактором, повышающим риск образования кист в парауретральной области, является наличие половых инфекций (вульвовагинит, бактериальный вагиноз, кольпит, эндоцервицит). В группу риска также входят женщины, у которых иммунитет снижается из-за хронических заболеваний, сахарного диабета, ВИЧ-инфекции и использования иммунодепрессантов.
Патогенез
Механизм образования парауретральных кист кожи основан на закупорке желез под воздействием различных повреждающих факторов. При воспалительных процессах обструкция возникает вследствие посева микроорганизмами слизистой оболочки протока и полости кожной железы. Отек, а затем закупорка рта провоцируют задержку секреции и воспалительный экссудат. Парауретральная железа увеличивается и постепенно превращается в ретенционную кисту. По мере роста формация вырывается в генитальный разрыв, смещает и сдавливает мочеиспускательный канал. Возможный самопроизвольный разрыв стенки кисты приводит к дренажу ее содержимого в уретру.
Патогенез посттравматических и ятрогенных кистозных образований сходен, однако в этих случаях закупорка полости железы обусловлена прямым разрушением протока или неинфекционным воспалением поврежденных тканей. По мнению ряда авторов, образование парауретральных кист является первой стадией уретрального дивертикулеза. Кисты протоков Гартнера, как правило, образуются за счет посттравматического накопления выделений в рудиментарном канале волка. Роль возбудителей в возникновении этих парауретральных образований еще не установлена.
Классификация
Систематизация парауретральных кист происходит с учетом их образования и происхождения. Такой подход позволяет выбрать оптимальный метод лечения заболевания. Задержка кистозных образований встречается крайне редко, в большинстве случаев приобретается патология. В зависимости от эмбриологического происхождения урогинекологи различают: Они возникают из кожных желез, которые являются гистологически основой предстательной железы и открыты в дистальной части мочеиспускательного канала. Выявлено у 65–70% пациентов с буллезной жидкостью. Они удаляются через доступ к уретре.
• Кисты движений Гартнера. Они происходят от остатков волчьего протока. Хотя они обнаружены в топографии в парауретральной области, они никогда не связываются с уретрой. Увеличение удержания формирования обычно происходит в направлении влагалища и параметров. Истечение происходит через влагалищный доступ.
Симптомы
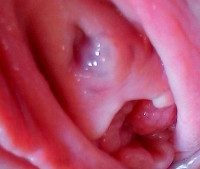
Болезнь длится долго и скрыто. В 75% случаев пациенты самостоятельно обнаруживают пальпируемое эластическое образование в области наружного отверстия уретры. Клиническая картина у 81% женщин представлена нарушениями мочеиспускания: боль, боли, жжение, частые импульсы, появление слизистого секрета из мочеиспускательного канала.
По мере прогрессирования процесса в тканях, окружающих кисту, развивается хроническое воспаление, боли в области малого таза, дискомфорт во время полового акта и обострение клиники после полового акта. Иногда наблюдаются помутнение мочи, болезненность и чувство угнетения в парауретральной области, жалобы на разрыв, ощущение инородного тела в уретре, затруднение мочеиспускания или ночное недержание мочи. Общие симптомы в виде лихорадки, слабости крайне редки.
Возможные осложнения
При застое мочи и патогенных микроорганизмов, попадающих в полость кисты, возникает абсцесс, который может открыться в просвет мочеиспускательного канала и влагалища с образованием уретро-вагинального свища. Микробный посев способствует вовлечению в воспалительный процесс вышележащих участков мочевыделительной системы с развитием цистита, пиелонефрита.
Состояние может осложняться образованием дивертикула уретры (выпячивание стенки уретры). Постоянная травма объемного образования и эффект инфекции иногда приводят к гиперпластической пролиферации эпителия слизистой оболочки, поэтому у пациентов с парауретральной кистой риск возникновения доброкачественных новообразований увеличивается. Самое серьезное осложнение — рак — встречается крайне редко.
Диагностика
Удерживающая парауретральная киста часто становится случайной находкой во время обычной проверки, обследования на другое урологическое или гинекологическое заболевание. Диагностика жалоб часто затруднена из-за неспецифических симптомов. Наиболее информативными методами диагностики парауретральной кисты являются:
• Гинекологическое обследование. Кисты кожного покрова обычно обнаруживаются в виде сферических образований между мочеиспускательным каналом и влагалищем, кисты Гартнера вдоль боковой стенки влагалища. При просмотре на стуле и при пальпации определяются размеры, характеристики консистенции и поверхности пласта, их боль и подвижность. В отличие от дивертикулов, уретральная секреция обычно не заметна при надавливании на кисту.
• Трансвагинальное УЗИ. Гинекологический ультразвук может обнаружить даже небольшие ретенционные кисты, которые выглядят как округлые гипоэхогенные образования с четкими контурами, которые не имеют связи с уретральным каналом. Сканирование проводится по всему просвету уретры. При необходимости исследование дополняется ультразвуком промежности.
• Эндоскопия мочеиспускательного канала. Более 50% пациентов с уретроскопией имеют выраженную гиперемию слизистой оболочки мочеиспускательного канала во время проекции кисты. Часто просвет мочеиспускательного канала искажается цистически измененными железами. В 5-8% случаев киста открывается в уретральном канале, при нажатии на нее выделяется облачный секрет.
• Рентгенологические исследования. Рентгенография в основном используется для дифференциальной диагностики различных типов парауретральных образований. Во время микотической цистоуретрографии и ретроградной уретрографии с созданием положительного давления можно определить, связана ли киста с уретрой, чтобы исключить наличие клинически сходного дивертикула.
• Магнитно-резонансная томография парауретрального образования. Это наиболее чувствительный метод диагностики удержания кист. Он используется для детальной оценки хирургической анатомии пласта, его распространенности, его связи с окружающими тканями и выявления увеличенных кожных желез, из которых могут образовываться новые кисты. Метод определяет объем операции.
Уродинамическое обследование менее информативно. Максимальное внутриуретральное давление увеличивается только у некоторых пациентов во время профилометрии образования кисты. У трети женщин с парауретральными ретенционными кистами наблюдается бактериурия со стафилококками, Escherichia coli, Proteus, Candida, которые обычно появляются после посева. Помимо уролога и гинеколога пациенту по показаниям рекомендуют специалист по инфекционным заболеваниям, венеролог и онколог.
Кисты парауретральных желез различаются между скеинитом, бартолинитом, уретритом, циститом, посткоитальным воспалением мочевого пузыря, уретеритом, уретероцеле, острым и хроническим пиелонефритом, заболеваниями женской репродуктивной системы (аднексит, параметрит, вагинальные кисты, эндометриоз). Уретральный рак.
Лечение
Эффективные консервативные методы лечения удерживающих образований не были предложены. При наличии рецидивирующих урогенитальных инфекций на этапе предоперационной подготовки проводится антибиотикотерапия препаратами широкого спектра действия или препаратами, отобранными с учетом чувствительности возбудителя. Курс профилактической антибиотикотерапии также назначают, когда женщина отказывается от хирургического вмешательства. Независимо от типа кисты пациенту могут быть рекомендованы:
• Склероз скинии или киста гартнера. После пункционного дренажа в полость удерживающего пласта вводятся склеротические растворы йода, колларгола. Склероз стенок кисты сопровождается прекращением секреции и дальнейшим ростом. В настоящее время метод используется в ограниченной степени из-за высокого риска рецидива и усложнения методики выполнения последующих радикальных операций.
• Удаление кисты. Иссечение парауретической кисты проводится по плану в холодный период объемного образования. Железу с измененной кистой полностью удаляют, используя капсулу и рот (если есть). Кисты кожи иссекают через мочеиспускательный канал, кисты Гартнера имеют переднюю кольпотомию. Преимущество радикальной хирургии — высокая эффективность, низкая вероятность рецидивов и послеоперационных осложнений.
После удаления образование пародонта обязательно отравляют для гистологического исследования. Когда в материале обнаруживаются симптомы метаплазии, злокачественных новообразований, эндометриоза, объем вмешательства расширяется в соответствии с рекомендациями протокола по выявленному заболеванию. После операции вы можете дополнительно назначить лучевую терапию.
Список литературы
1. Парауретральная киста/ Пушкарь Д. Ю. , Раснер П. И. , Гвоздев М. Ю. // Русский медицинский журнал. – 2013 — №34.
2. Диагностика и лечение доброкачественных парауретральных образований у женщин: Автореферат диссертации/ Анисимов А. В. – 2010.
3. Хирургическое лечение кистозных заболеваний парауретральных ходов/ Гольдин Ю. М. // Акушерство и гинекология – 1978 — №1.
4. Парауретральные кисты у женщин: Автореферат диссертации/ Жоробекова А. К. — 1992.
Источник
