Вторичный васкулит код мкб
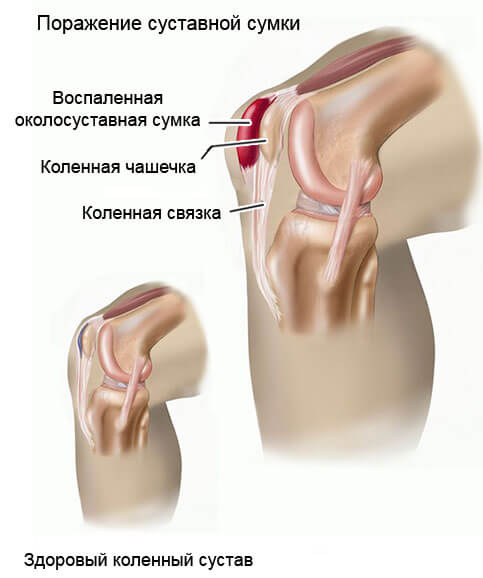
Острые и хронические заболевания сосудов встречаются в практике специалистов несколько реже кардиальных проблем. В рамках международного классификатора (МКБ-10), обе группы нарушений находятся в едином комплексе в пределах одного раздела, потому во многих случаях между диагнозами имеется явная связь.
Геморрагический васкулит — это острое аутоиммунное заболевание с формированием выраженной кожной сыпи, поражением суставов, пищеварительного тракта и почек. Суть заключается в воспалении сосудов. Если говорить точнее — капилляров и мелких структур, обеспечивающих питание этих тканей.
Заболевание имеет неинфекционное, асептическое происхождение. При этом триггером (спусковым механизмом) зачастую выступает именно поражение бактериями или вирусами в предшествующий период.
Но сама патология связана с нарушением активности защитных сил организма —иммунитет начинает атаковать здоровые клетки.
Симптоматика явная, но не всегда одинаково тяжелая. Зависит от ситуации. Дифференциальная диагностика, отграничение заболеваний позволяет поставить точку в вопросе.
Нарушение имеет несколько названий. Геморрагический васкулит — не общепринятое, в рамках классификатора патологический процесс определяется как аллергическая пурпура, код по МКБ-10 — D69.0 с постфиксами, уточняющими происхождение. Также встречается наименование — болезнь Шенлейн-Геноха.
Терапия консервативная, в тяжелых случаях требуется госпитализация в гематологический стационар.
Механизм развития
Точно сказать, почему и как формируется отклонение, врачи пока не могут. Это связано со сложным и многогранным комплексом, лежащим в основе генеза нарушения.
Однако превалирующей остается теория гиперсенсибилизации организма.
Что это такое?
В результате воздействия неблагоприятных внешних факторов тело мобилизуется, интенсивность работы защитных сил, иммунной системы резко повышается. От этого зависит биологическое существование.
Подобная активность досталась человеку от далеких предков. Обычно такими неблагоприятными внешними факторами выступают патогенные микроорганизмы, вирусы или же аллергены.
В первом случае возможно перенесение инфекционного процесса. Во втором речь идет, в том числе, и о слабых иммунных ответах. Вплоть до простой крапивницы.
По окончании течения нарушения организм сохраняет состояние «повышенной боевой готовности».
В определенный момент происходит сбой. Начинается ложный иммунный ответ. Страдают собственные ткани организма: мелкие сосуды. В частности венулы, капилляры.
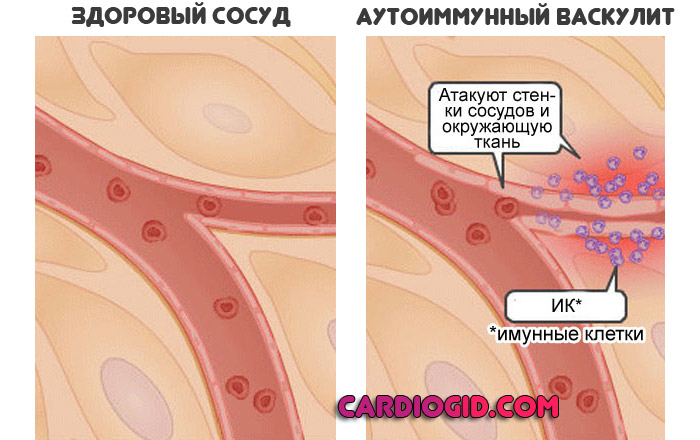
В этом плане геморрагический васкулит ничем не отличается от прочих аутоиммунных патологий вроде болезни Крона, или ревматоидного артрита. Другая только локализация.
Защитная система вырабатывает особые антитела к собственным клеткам. Наблюдается соединение их в комплексы, которые оседают на тканях и вызывают разрушение.
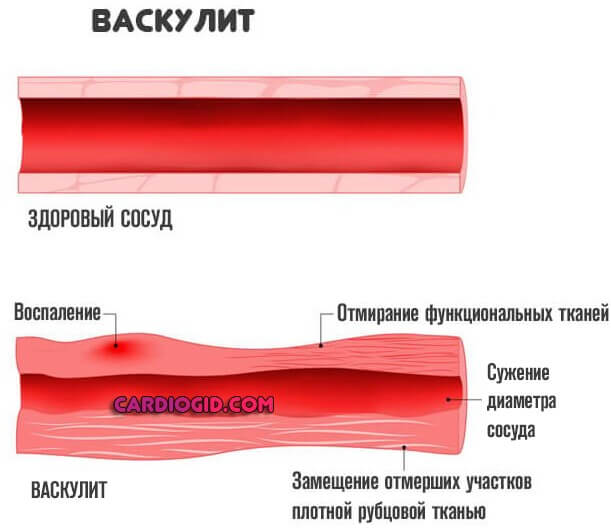
Итогом оказывается воспаление той или иной степени выраженности. Клиническая картина разнится, зависит от силы ответа, особенностей организма пациента.
Воспалительный процесс имеет асептическое происхождение, не сопровождается бактериальным или вирусным поражением, но от этого не становится менее опасным.
В отсутствии терапии следующий этап — развитие осложнений, венчающих общий механизм (см. ниже).
Классификация
Типизация проводится по двум критериям. Первый — это локализация патологического процесса. Согласно ей, выделяют следующие виды нарушения:
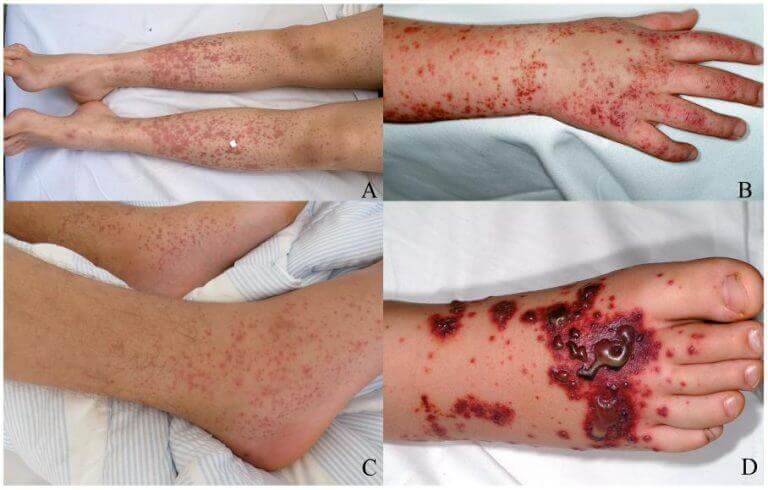
- Кожная форма. Сопровождается обильными высыпаниями по всему телу. Локализация геморрагической сыпи — преимущественно вовлекаются голени, ягодицы, колени. Реже прочие области.
Симптомы общего характера присутствуют не всегда. Протекает болезнь вариативно. Чем больше объем вовлечения кожных покровов в процесс, тем выше тяжесть патологии и хуже состояние пациента.
- Суставная форма. В изолированном виде встречается исключительно редко. Дебютирует с артралгии. Боли в коленях, бедрах, локтях. Развивается типичная клиническая картина, присущая для ревматоидного поражения. Продолжается подобное нарушение около 3-4 дней, потом сходит на нет. Но может рецидивировать.

- Кожно-суставная форма. Смешанная, сопровождается поражением как дермальных слоев, так и опорно-двигательного аппарата.
Наблюдается в 10% случаев и дает выраженную картину того и другого описанных процессов. Изначально протекает несколько тяжелее, что делает необходимым срочное лечение.
- Абдоминальный тип. Как и следует из названия, превалирует локализация в сосудах брюшной полости и органах, находящихся в ней.
Встречается разновидность редко. Примерно в 5% клинических случаев или менее. Но есть противоречивые данные.
Основу симптоматического комплекса составляют боли в животе разной интенсивности. В некоторых случаях по типу кишечной колики.
Дискомфорт может сохраняться до нескольких дней, возникает регулярно, что наводит на мысли о патологиях пищеварительного тракта и требует обследования.
Диагностика ставит точку в вопросе происхождения неприятного ощущения.
- Почечная форма. Наиболее опасная из всех. Для нее типично поражение парного фильтрующего органа.
Обычно вовлекаются сразу оба, симметричное вовлечение дает наиболее грубые нарушения работы мочевыдительного тракта. Вплоть до выраженной дисфункции.
Патология клинически представлена вторичным гломерулонефритом, аутоиммунным воспалением.
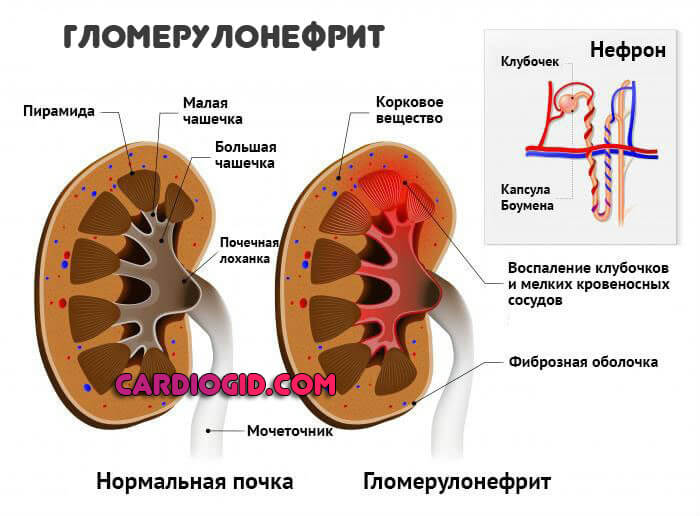
Внимание:
Почечная недостаточность становится закономерным итогом, если срочно не начать лечение.
В то же время, растут риски злокачественной гипертензии, то есть стойкого критического роста артериального давления. Что тоже оказывается осложнением этого типа процесса.
- Смешанная форма. Как показывает практика, наиболее распространенная. Определяется системным поражением организма. Клиника соответствующая, сопровождается дисфункцией сразу нескольких структур.
Подобный метод классификации считается ключевым с точки зрения подбора терапии.
Другой способ подразделить заболевание — по тяжести течения. Это не менее важный критерий.
- Легкая степень. Минимальный дискомфорт, объем высыпаний незначительный. Ограничивается четким очагом в области нижних конечностей, поясницы, ягодиц.
Симптомы не всегда обращают на себя внимание. Полное излечение возможно и без помощи докторов. Спонтанный регресс наступает почти в 100% случаев.
- Средняя степень. Уже требует вмешательства специалистов. Сопровождается сыпью, болями в суставах. Также возможно обнаружение примесей крови в моче, если исследовать урину в лабораторных условиях.
Как правило, прогноз на восстановление благоприятный. Не считая запущенных случаев с критическими осложнениями. Но это большая редкость.
- Тяжелая степень. Наблюдается поражение сразу нескольких систем. Обильные некротические высыпания на коже, макрогематурия, которая делает видимой кровь в моче, боли в пояснице, вовлечение брюшных сосудов с вероятностью кровотечений, сильный дискомфорт в суставах на фоне вторичного аутоиммунного артрита.
Высоки риски тяжелых нарушений работы органов или летального исхода. Такая форма лечится исключительно в стационаре.
Обе классификации используются в практике специалистов одинаково часто. В том числе для уточнения диагноза и его правильного кодирования.
Симптомы
Как было сказано, наиболее распространенная смешанная форма геморрагического васкулита. Клиническая картина в большей мере зависит от локализации нарушения.
Соответственно, общая форма сопровождается целой группой проявлений:
- Кожная сыпь. Интенсивность зависит от тяжести расстройства. В легких случаях — это небольшие участки, в сложных — все тело.
По характеру дефекты выглядят как красноватые или фиолетовые, насыщенно малиновые пятна неправильной круглой формы, (см. фото ниже). Гладкие. Не зудят и не беспокоят пациента.
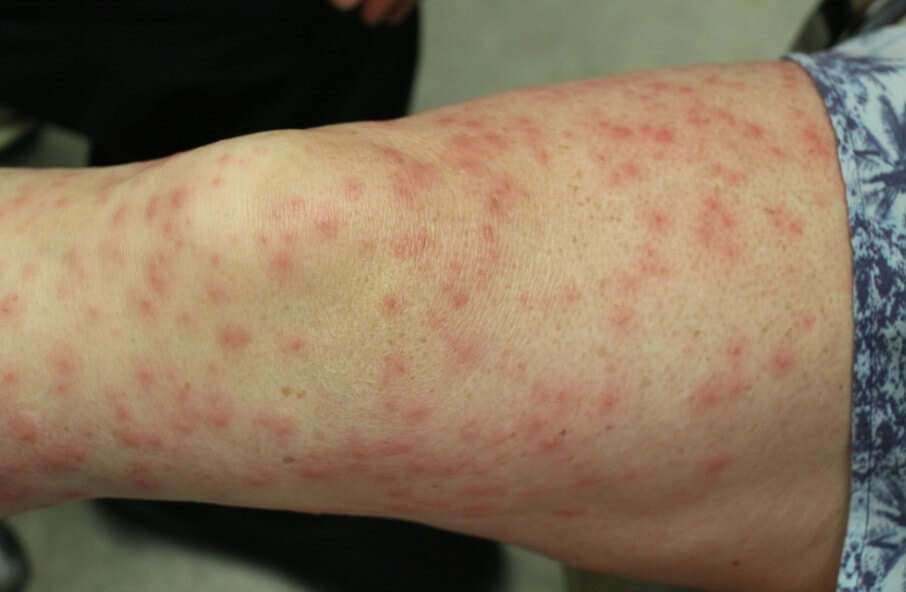
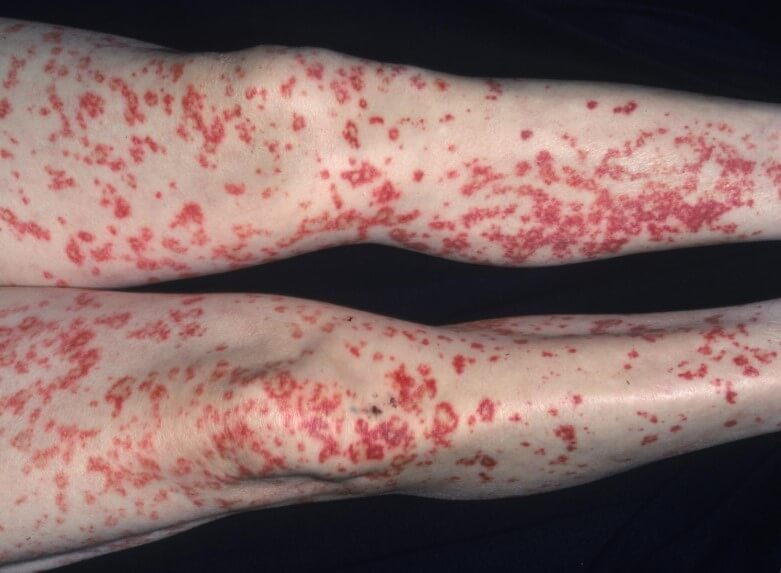
В сложных ситуациях, в качестве внешних проявлений васкулита возможен папулезный компонент. То есть в центре образуется небольшой пузырек с жидкостью, который вскрывается и начинает изъязвляться.
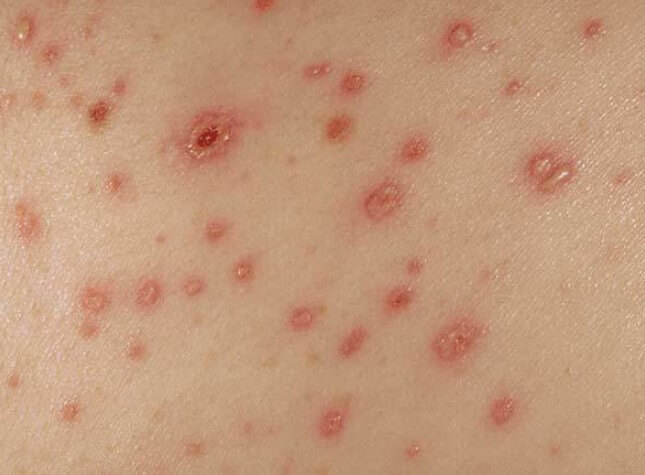
Некроз (то есть отмирание) пораженного участка — указание на тяжелое течение патологического процесса.
В таких случаях возможен зуд, встречается жжение кожного покрова. Отдельные очаги сыпи могут сливаться воедино, формируя большие области.
- Повышение температуры тела. Крайне распространенный симптом. Встречается почти у 80% пациентов. С этого и начинается геморрагический васкулит. Уровень зависит от тяжести поражения. В легких случаях показатели едва достигают 37.5, но это далеко не предел. Гипертермия сопровождает патологию на протяжении всего ее течения.
- Боли в животе. Незначительные по силе, как правило. Давящие. Тянущие. Нечеткие в плане локализации. Блуждают и разливаются по всей брюшине. В более сложных случаях напоминают кишечные колики, как при метеоризме. Но после отхождения газов самочувствие остается неизменным.
- Нарушения мочеиспускания. Редкое посещение туалетной комнаты, малый объем отходящей урины. Это тревожный признак. Он может указывать на начало почечной недостаточности. Также встречаются боли в пояснице, жжение при посещение туалетной комнаты, спонтанный рост артериального давления, выраженное изменение оттенка мочи на красноватый или даже розовый.
- Боли в суставах. Геморрагический васкулит сопровождается преимущественным поражением нижних конечностей. Потому первыми страдают бедра и колени. Затем возможно вовлечение локтей, кистей, плеч. Клиника напоминает таковую при артрите. Боли, нарушение двигательной активности, ощущение сдавливания и сковывания движений, отечность, покраснение, рост местной температуры. Таковы типичные признаки.
Если говорить о более «специализированных», узких формах геморрагического васкулита, клиника будет соответствовать локализации поражения.
| Локализация | Симптомы |
|---|---|
| Кожа: |
|
| Суставный тип: |
|
| Абдоминальная разновидность: |
|
| Поражение почек: |
|
Клинические признаки берутся в расчет и используются для диагностики.
Причины
Точно сказать, что провоцирует васкулит геморрагического типа, врачи не могут. Но путем наблюдений, удалось выявить факторы, которые выступают непосредственными спусковыми механизмами.
Среди таковых:
- Перенесенные ранее инфекции. Обычно стрептококковые. В некоторых случаях речь шла о вирусах герпеса (простого, Варицелла-Зостер, Эпштейна-Барр, несколько штаммов).
- Аллергическая предрасположенность. Не гарантированно, но риски существенно выше, чем в прочих ситуациях.
- Активный или бесконтрольный прием некоторых лекарственных средств. Повысить чувствительность организма могут антибиотики, противовоспалительные нестероидного происхождения, антиаритмические. Некоторые гормональные средства.
- Также риски растут при наличии злокачественных опухолей, цирроза печени, сахарного диабета, нарушений работы щитовидной железы и гипофиза, частых переохлаждениях.
- Возможна спонтанная реакция на интенсивное ультрафиолетовое излучение. Укусы насекомых.
Причины геморрагического васкулита у взрослых и детей определяются гиперсенсибилизацией организма, повышением его чувствительности. Виновники разные, а непосредственный фактор идентичен.
Диагностика
Обследование проводится под контролем иммунолога, привлекаются и прочие специалисты.
Примерный перечень мероприятий таков:
- Опрос больного. Нужно оценить жалобы и составить четкую клиническую картину. Это позволит выдвинуть гипотезы и постепенно исключать их до определения точного состояния человека.
- Сбор анамнеза. Докторов интересует семейная история патологий, перенесенные ранее заболевания и текущие сейчас нарушения. Вредные привычки, образ жизни, склонность к аллергии также представляют интерес.
- УЗИ почек и сосудов данной локализации. Брюшной полости. Оба метода используются для выявления типичного поражения этих структур.
- Анализ крови общий. Обнаруживается рост количества эозинофилов, незначительное увеличение концентрации лейкоцитов, других форменных клеток.
- Биохимическое исследование указывает на отклонение объема СРБ-белка и некоторых иных уровней.
- Анализ мочи. Изменяется ее плотность, цвет. Обнаруживаются эритроциты, белок, цилиндрический эпителий.
Внимание:
Лабораторные мероприятия не всегда дают идентичные результаты. Бывают скрытые или нестандартные формы геморрагического васкулита.
Имеет смысл сопоставить все данные объективной диагностики и только потом делать выводы. В основном этого хватает.
Гематологи и специалисты по проблемам иммунитета могут повторить все процедуры, по мере необходимости.
Лечение в зависимости от формы
Терапия в основном консервативная. Применяются препараты с активным действием, нескольких групп. Конкретные наименования и типы зависят от разновидности геморрагического васкулита.
Все без исключения ситуации требуют назначения таких лекарственных средств:
- Антиагреганты. Гепарин, аспиринсодержащие наименования (Тромбо-Асс как вариант), Пентоксифиллин. Для восстановление реологических свойств крови. Ее текучести.
- Также возможно применение более тяжелых препаратов, вроде никотиновой кислоты, фибринолитиков (Урокиназа). Зависит от случая.
Абдоминальный тип:
- Глюкокорикоиды. Преднизолон, Дексаметазон. Для купирования воспалительного процесса и снижения интенсивности иммунного ответа.
- Коллоидные растворы (Реополиглюкин) для нормализации состояния крови.
- При нарушении анатомической целостности структур брюшины показана оперативная коррекция.
Кожная форма:
- Алкалоиды (Колхицин и аналоги). Для устранения высыпаний.
- Специфические медикаменты для терапии аутоиммунных воспалительных процессов (например, Сульфасалазин).
Суставная разновидность в основном требует применения идентичных медикаментов, как при дермальном типе.
Для купирования болевого синдрома показаны средства вроде Диклофенака, Нимесулида (НПВП). В разумных количествах, не превышая дозировку.
Почечное поражение:
- Глюкокортикоиды в высокой концентрации. Дексаметазон в качестве основного.
- Цитостатики. Чтобы снизить интенсивность иммунного ответа. Конкретное наименование подбирается врачом.
- Гепарин, антиагреганты.
- Противогипертонические средства. Ингибиторы АПФ и прочие. По показаниям.
Внимание:
В тяжелых случаях потребуется операция, вплоть до пересадки почки.
Лечение геморрагического васкулита — задача непростая и требует тщательного определения формы патологического процесса, постоянной коррекции с учетом изменений самочувствия больного.
Потому пациентов со средней и тем более высокой степенью тяжести состояния нужно вести в стационаре.
Нужна ли специальная диета?
Изменение рациона не считается ключевым в деле терапии. Но на острый период рекомендуется сократить количество поваренной соли до 7 граммов или даже менее, минимизировать сахар, отказаться от спиртного и кофеина, жирных продуктов, консервов, полуфабрикатов.
Также при поражении почек нужно снизить количество потребляемой жидкости в разумных пределах. В остальном же строгих ограничений нет.
Прогноз
Благоприятный в отсутствии вовлечения внутренних органов. Выживаемость порядка 98%.
При развитии негативных явлений шансы на выздоровление падают до 75% или чуть выше. Зависит от тяжести нарушений и качества проводимого лечения.
Возможные последствия
Среди таковых:
- Почечная недостаточность.
- Дисфункции печени.
- Внутренние брюшные кровотечения.
- Тромбоз.
- Злокачественная гипертензия с ростом риска инсульта, инфаркта, слепоты.
- Перитонит.
- Тяжелая инвалидность или гибель пациента. К счастью, это редкие исходы.
Геморрагический васкулит или аллергическая пурпура — сравнительно нечасто встречаются в практике врачей (около 0.5-2% от общего количества людей на планете, с учетом обращения к специалисту и официальной статистики).
Заболевание хорошо поддается лечению, но не терпит легкомысленного отношения. Если не среагировать вовремя, велика вероятность опасных осложнений. Все в руках пациента.
Список литературы:
Источник
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 9 февраля 2020;
проверки требуют 2 правки.
Геморраги́ческий васкули́т (синонимы: пурпура Шёнлейна — Ге́ноха[3], болезнь Шёнлейна-Ге́ноха, ревматическая пурпура, аллергическая пурпура[4]) — наиболее распространённое заболевание из группы системных васкулитов. В его основе лежит асептическое воспаление стенок микрососудов, множественное микротромбообразование, поражающее сосуды кожи и внутренних органов (чаще всего почек и кишечника).
Главной причиной, вызывающей это заболевание, является циркуляция в крови иммунных комплексов и активированных компонентов системы комплемента. В здоровом организме иммунные комплексы выводятся из организма специальными клетками — клетками фагоцитарной системы. Чрезмерное накопление циркулирующих иммунных комплексов в условиях преобладания антигенов или при недостаточном образовании антител приводит к отложению их на эндотелии микроциркуляторного русла с вторичной активацией белков системы комплемента по классическому пути и вторичном изменении сосудистой стенки.
В результате развивается микротромбоваскулит и происходят сдвиги в системе гемостаза: активация тромбоцитов, циркуляция в крови спонтанных агрегатов, выраженная гиперкоагуляция, снижение в плазме антитромбина III, тромбопения, повышение уровня фактора Виллебранда, депрессия фибринолиза.
История вопроса[править | править код]
В 1837 году известный немецкий врач И. Л. Шёнляйн (нем. J. L. Schönlein) описал «анафилактическую пурпуру». В 1874 году его соотечественник E. N. Henoch опубликовал ценную работу о том же заболевании.
Название «геморрагический васкулит», использующееся только в России, введено в 1959 году выдающимся ревматологом В. А. Насоновой[5]. За рубежом до настоящего времени господствует термин «пурпура Шёнляйна — Геноха».
Этиология[править | править код]
У большинства больных (66—80 %) развитию заболевания предшествует инфекция верхних дыхательных путей[6]
Описана манифестация заболевания после тифа, паратифа А и Б, кори, жёлтой лихорадки[7].
Другими потенциальными стартовыми агентами заболевания могут быть лекарственные стердства (пенициллин, ампициллин, эритромицин, хинидин, эналаприл, лизиноприл, аминазин), пищевая аллергия, укусы насекомых и переохлаждение[8].
Иногда геморрагический васкулит осложняет развитие беременности[8].
Классификация[править | править код]
По формам[править | править код]
- кожная и кожно-суставная:
- простая
- некротическая
- с холодовой крапивницей и отеками
- абдоминальная и кожно-абдоминальная
- почечная и кожно-почечная
- смешанная
По течению[править | править код]
- молниеносное течение (часто развивается у детей до 5 лет)
- острое течение (разрешается в течение 1 месяца)
- подострое (разрешается до трех месяцев)
- затяжное (разрешается до шести месяцев)
- хроническое.
По степени активности[править | править код]
- I степень активности — состояние при этом удовлетворительное, температура тела нормальная или субфебрильная, кожные высыпания необильные, все остальные проявления отсутствуют, СОЭ увеличено до 20 миллиметров в час.
- II степень активности — состояние средней тяжести, выраженный кожный синдром, повышается температура тела выше 38 градусов(лихорадка), выраженный интоксикационный синдром (головная боль, слабость, миалгии), выраженный суставной синдром, умеренно выраженный абдоминальный и мочевой синдром. В крови повышено количество лейкоцитов, нейтрофилов, эозинофилов, СОЭ будет повышено до 20—40 миллиметров в час, снижается содержание альбуминов, диспротеинемия.
- III степень активности — состояние будет уже тяжелым, выражены симптомы интоксикации (высокая температура, головная боль, слабость, миалгии). Будет выражен кожный синдром, суставной, абдоминальный (приступообразные боли в животе, рвота, с примесью крови), выраженный нефритический синдром, может быть поражение центральной нервной системы и периферической нервной системы. В крови выраженное повышение лейкоцитов, повышение нейтрофилов, повышение СОЭ выше 40 миллиметров в час, может быть анемия, снижение тромбоцитов.
Клиническая картина[править | править код]
Как правило, геморрагический васкулит протекает доброкачественно. Обычно болезнь заканчивается спонтанной ремиссией или полным выздоровлением в течение 2-3 недель от момента появления первых высыпаний на коже. В некоторых случаях болезнь приобретает рецидивирующее течение. Возможны тяжёлые осложнения, обусловленные поражением почек или кишечника.
Выделяют несколько клинических форм геморрагического васкулита:
- Простая (кожная) форма;
- Суставная (ревматоидная) форма;
- Абдоминальная форма;
- Почечная форма;
- Молниеносная форма;
- Сочетанное поражение (смешанная форма).
Клинически болезнь проявляется одним или несколькими симптомами:
- Поражение кожи — самый частый симптом[9], относится к числу диагностических критериев заболевания. Наблюдается характерная геморрагическая сыпь — так называемая пальпируемая пурпура, элементы которой незначительно возвышаются над поверхностью кожи, что незаметно на глаз, но легко определяется на ощупь. Часто отдельные элементы сливаются, могут образовывать сплошные поля значительной площади. Иногда отдельные элементы некротизирующиеся.
В дебюте заболевания высыпания могут иметь петехиальный характер.
В начале заболевания высыпания всегда локализуются в дистальных отделах нижних конечностей. Затем они постепенно распространяются на бёдра и ягодицы. Очень редко в процесс вовлекаются верхние конечности, живот и спина.
Через несколько дней пурпура в большинстве случаев бледнеет, приобретает за счёт пигментации бурую окраску и затем постепенно исчезает. При рецидивирующем течении могут сохраняться участки пигментации. Рубцов не бывает никогда (за исключением единичных случаев с некротизацией элементов и присоединением вторичной инфекции).
- Суставной синдром — часто возникает вместе с кожным синдромом, встречается в 59-100 % случаев[7].
Поражение суставов чаще развивается у взрослых, чем у детей.
Излюбленная локализация — крупные суставы нижних конечностей, реже вовлекаются локтевые и лучезапястные суставы.
Характерны мигрирующие боли в суставах, возникающие одновременно с появлением высыпаний на коже. Примерно в четверти случаев (особенно у детей) боли в суставах или артрит предшествуют поражению кожи.
Возможно сочетание суставного синдрома с миалгиями (болями в мышцах) и отёком нижних конечностей.
Длительность суставного синдрома редко превышает одну неделю.
- Абдоминальный синдром, обусловленный поражением желудочно-кишечного тракта, встречается примерно у 2/3 от числа всех больных. Проявляется спастическими болями в животе, тошнотой, рвотой, желудочно-кишечным кровотечением (умеренно выраженные, не опасные кровотечения встречаются часто — до 50 % случаев; тяжёлые — реже, опасные для жизни — не более чем в 5 % случаев). Возможны такие тяжёлые осложнения, как инвагинация кишечника, перфорация, перитонит.
При эндоскопическом исследовании обнаруживают геморрагический или эрозивный дуоденит, реже эрозии в желудке или в кишечнике (локализация возможна любая, включая прямую кишку).
- Почечный синдром: распространённость точно не установлена, в литературе значительный разброс данных (от 10 до 60 %). Чаще развивается после появления других признаков болезни, иногда через одну — три недели после начала заболевания, но в единичных случаях может быть первым его проявлением. Тяжесть почечной патологии, как правило, не коррелирует с выраженностью других симптомов.
Клинические проявления поражения почек разнообразны. Обычно выявляется изолированная микро- или макроглобулинурия, иногда сочетающаяся с умеренной протеинурией. В большинстве случаев эти изменения проходят бесследно, но у некоторых больных может развиться гломерулонефрит[9]. Возможно развитие нефротического синдрома.
Морфологические изменения в почках варьируют от минимальных до тяжёлого нефрита «с полулуниями». При электронной микроскопии выявляются иммунные депозиты в мезангии, субэндотелии, субэпителии, в клубочках почек. В их состав входят IgA, преимущественно 1-го и реже 2-го субкласса, IgG, IgМ, С3 и фибрин.
- Поражение лёгких: встречается в единичных случаях. Описаны больные с лёгочным кровотечением и лёгочными геморрагиями.
- Поражение нервной системы: встречается в единичных случаях. Описаны больные с развитием энцефалопатии, с небольшими изменениями в психическом статусе; могут быть сильные головные боли, судороги, кортикальные геморрагии, субдуральные гематомы и даже инфаркт мозга. Описано развитие полинейропатии.
- Поражение мошонки: встречается у детей, не чаще 35 %, и сводится к отёку мошонки (что связывают с геморрагиями в её сосуды).
Молниеносная форма. В её основе лежит гиперергическая реакция, развитие острого некротического тромбоваскулита. Заболевание чаще развивается на первом-втором году жизни через 1-4 недели после детской инфекции (ветряная оспа, краснуха, скарлатина и т. д.). Характерны симметричные обширные кровоизлияния, некрозы, появление цианотичных участков кожи (кисти, стопы, ягодицы, лицо), имеющих сливной характер. В дальнейшем возможно развитие гангрены кистей и стоп, развитие комы, шока.
Особенности геморрагического васкулита у детей:
- Выраженность экссудативного компонента;
- Склонность к генерализации;
- Ограниченный ангионевротический отек;
- Развитие абдоминального синдрома;
- Острое начало и течение заболевания;
- Склонность к рецидивирующему течению.
Офтальмологические проявления: массивные кровоизлияния под кожу век и конъюнктиву; иногда кровоизлияния в сетчатку, радужку, мягкие ткани глазницы (образуется экзофтальм и застойный сосок зрительного нерва); гипертоническая ретинопатия на фоне поражения почек.
Лабораторные признаки[править | править код]
Неспецифичны. Важным признаком, позволяющим заподозрить заболевание, является увеличение концентрации IgA в сыворотке крови.
У 30 % — 40 % больных обнаруживается РФ.
У детей в 30 % случаев наблюдается увеличение титра АСЛ-О.
Повышение СОЭ и СРБ коррелируют со степенью активности васкулита.
Диагностические критерии[править | править код]
Существуют признанные международным сообществом ревматологов классификационные критерии геморрагического васкулита, которые на протяжении многих лет (с 1990 г.) успешно используются в диагностике[10].
Их четыре, каждому даётся чёткое определение.
- Пальпируемая пурпура. Слегка возвышающиеся геморрагические кожные изменения, не связанные с тромбоцитопенией.
- Возраст менее 20 лет. Возраст начала болезни менее 20 лет.
- Боли в животе. Диффузные боли в животе, усиливающиеся после приёма пищи. или ишемия кишечника (может быть кишечное кровотечение).
- Обнаружение гранулоцитов при биопсии. Гистологические изменения, выявляющие гранулоциты в стенке артериол и венул.
Наличие у больного 2-х и более любых критериев позволяет поставить диагноз с чувствительностью 87,1 % и специфичностью 87,7 %.
Предложены и другие системы классификационных и дифференциально-диагностических критериев[11][12].
Лечение[править | править код]
Во-первых, необходима диета (исключаются аллергенные продукты).
Во-вторых, строгий постельный режим.
В-третьих, медикаментозная терапия (антиагреганты, антикоагулянты, кортикостероиды, иммунодепрессанты-азатиоприн, а также антитромботическая терапия).
Применяют следующие препараты:
- дезагреганты — курантил по 2—4 миллиграмма/килограмм в сутки, трентал внутривенно капельно.
- гепарин в дозировке по 200—700 единиц на килограмм массы в сутки подкожно или внутривенно 4 раза в день, отменяют постепенно с понижением разовой дозы.
- активаторы фибринолиза — никотиновая кислота.
- При тяжелом течении назначают плазмаферез или терапию глюкокортикостероидами.
- В исключительных случаях применяют цитостатики, такие, как Азатиоприн или Циклофосфан.
В основном течение заболевания благоприятное, и иммуносупрессивная или цитостатическая терапия применяется редко (например, при развитии аутоиммунного нефрита).
Дети обязательно находятся на диспансерном учёте. Проводится в течение 2-х лет. Первые 6 месяцев больной посещает врача ежемесячно, затем — 1 раз в 3 месяца, затем — 1 раз в 6 месяцев. Профилактику проводят при помощи санации очагов хронической инфекции. Регулярно исследуют кал на яйца гельминтов. Таким детям противопоказаны занятия спортом, различные физиопроцедуры и пребывание на солнце.
Примечания[править | править код]
- ↑ Disease Ontology release 2019-05-13 — 2019-05-13 — 2019.
- ↑ Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- ↑ Нем. Henoch, с ударением на первом слоге.
- ↑ Rapini R. P., Bolognia J. L., Jorizzo J. L. Dermatology (неопр.). — St. Louis: Mosby, 2007. — ISBN 1-4160-2999-0.
- ↑ Насонова, 1959.
- ↑ Насонов и др., 1999, с. 358.
- ↑ 1 2 Насонов и др., 1999, с. 359.
- ↑ 1 2 Насонов и др., 1999.
- ↑ 1 2 Кривошеев О. Г. Опасны ли системные васкулиты? (недоступная ссылка). vasculitis.ru; webcitation.org. Дата обращения 27 апреля 2013. Архивировано 27 апреля 2013 года.
- ↑ Mills J.A., Michel B.A., Bloch D.A. et al. The American College of Rheumatologi criteria for the classification of Henoch-Schönlein purpura // Artr. Rheum. — 1990. — Vol. 33. — P. 1114—1120
- ↑ Насонов и др., 1999, Классификационные критерии геморрагического васкулита, Шилкина Н. П. и соавторы, 1994, с. 363.
- ↑ Насонов и др., 1999, критерии дифференциальной диагностики геморрагического васкулита и васкулита гиперчувствительности, (?)1992, с. 364.
Литература[править | править код]
- Насонова В. А. Геморрагический васкулит (болезнь Шёнлейна-Геноха). — М.: Медицина, 1959.
- Насонов Е.Л., Баранов А.А., Шилкина Н.П. Геморрагический васкулит (болезнь Шёнлейна-Геноха) // Васкулиты и васкулопатии. — Ярославль: Верхняя Волга, 1999. — 616 с.
Ссылки[править | править код]
- Информация о заболевании — информация от Diagnos.ru
- Геморрагический васкулит (недоступная ссылка) (перенесено в Википедию с разрешения автора, текст разрешения в конце статьи)
Источник
