Врожденная эмфизема код мкб
Рубрика МКБ-10: Q33.8
МКБ-10 / Q00-Q99 КЛАСС XVII Врожденные аномалии пороки развития, деформации и хромосомные нарушения / Q30-Q34 Врожденные аномалии пороки развития органов дыхания / Q33 Врожденные аномалии пороки развития легкого
Определение и общие сведения[править]
Врожденная лобарная эмфизема
Врожденная лобарная эмфизема — порок развития бронхов и альвеол с перерастяжением части легкого. Согласно классическим представлениям, лобарная эмфизема является врожденной аномалией, развивающейся в результате бронхомаляции, которая вызывает обструкцию клапанного типа, когда воздух заполняет нормально сформированную долю легкого, но не выходит обратно.
Эпидемиология
Частота врожденной долевой эмфиземы — 1 случай на 100 000 родившихся детей, преимущественно мужского пола.
Этиология и патогенез[править]
Врожденная лобарная эмфизема почти всегда возникает в пределах одной доли легкого. Как правило, поражена верхняя или средняя доля, поражение нижней доли встречают крайне редко. Основная причина врожденной лобарной эмфиземы — накопление воздуха пораженной долей. Гипервентиляция наступает за счет формирования клапанного механизма, т.е. при возникновении условий к беспрепятственному поступлению воздуха внутрь легких и нарушению его выхода. Это может быть вызвано множеством разнообразных причин и врожденных нарушений, поэтому единого мнения о возникновении заболевания нет. Ассоциации с врожденными аномалиями сердца и сосудов составляют 12-14% наблюдений.
Клинические проявления[править]
Диагноз устанавливают в раннем неонатальном периоде у новорожденных с нарастающей дыхательной недостаточностью. Основные симптомы: одышка, затруднение дыхания, приступы цианоза, кашель. Клинические нарушения определяются выраженностью симптомов дыхательной и сердечно-сосудистой недостаточности.
Другие врожденные аномалии легкого: Диагностика[править]
Пренатальная диагностика
Развитие эмфиземы предполагает наличие «ловушки» для воздуха и возникает в постнатальном периоде. Пока не установлены четкие признаки УЗИ плода, позволяющие диагностировать эту патологию до рождения.
Диагностика
Обзорная рентгенограмма грудной клетки выявляет растянутую эмфизематозную долю легкого. Поражение только одной доли легкого и значительное внутригрудное напряжение служат практически патогномоничными симптомами врожденной лобарной эмфиземы. Из других рентгенологических признаков отмечают: повышение прозрачности легочной ткани, вплоть до полного исчезновения легочного рисунка, смещение средостения, иногда с «медиастинальной» грыжей, уплощение купола диафрагмы и расширение межреберных промежутков на стороне поражения, поджатие здоровых отделов легкого в виде треугольной тени ателектазов. В сложных диагностических случаях показаны радионуклидное исследование легких, КТ и МРТ.
Дифференциальный диагноз[править]
Другие врожденные аномалии легкого: Лечение[править]
Консервативное лечение неэффективно, единственно правильный метод — удаление измененной доли легкого. Предоперационная подготовка основана на тяжести симптомов и может варьировать от кислородотерапии и решения вопроса о необходимости резекции до экстренной интубации и резекции пораженного участка легкого по жизненным показаниям.
Профилактика[править]
Прочее[править]
Врожденная легочная лимфангиэктазия
Определение и общие сведения
Врожденная легочная лимфангиэктазия является редким расстройством развития с участием легких и характеризуется легочной субплевральной, междолевой, периваскулярной и перибронхиальной лимфатической дилатацией.
Распространенность неизвестна.
Этиология и патогенез
Большинство зарегистрированных случаев являются спорадическими и этиология не до конца выяснена. Было высказано предположение, что при врожденной легочной лимфангиэктазии не происходит нормальный процесс регрессии лимфатических каналов легких плода на 20 неделе беременности. Вторичный вариант патологии может быть вызван заболеваниями сердца.
Клинические проявления
Врожденная легочная лимфангиэктазия проявляется при рождении тяжелым респираторным дистрессом, тахипноэ и цианозом с очень высоким уровнем смертности во время родов или в течение нескольких часов после рождения.
Диагностика
Диагностика включает в себя анализ истории семьи и акушерского анамнеза, а также рутинные радиологических исследований, УЗИ и МРТ, лимфосцинтиграфию, функциональные леночные тесты, биопсию легких, бронхоскопию и анализ плеврального выпота. УЗИ плода играет ключевую роль в дородовой диагностике патологии.
Дифференциальный диагноз
Все состояния, приводящие к водянке плода во время внутриутробного периода — следует рассматривать в дифференциальной диагностике врожденной легочной лимфангиэктазии.
Лечение
При рождении, почти всегда требуется проведение искусственной вентиляции легких и дренаж плевры, чтобы избежать дыхательного дистресса у новорожденного. В период дества часто бывают необходимы кислородная терапия, симптоматическое лечение рецидивирующего кашля и хрипов, а иногда дренирования плевральной полости.
Прогноз
Последние достижения в области интенсивной неонатальной помощи повысили выживаемость при рождении. Дальнейший прогноз для таких пациентов соответсвует прогнозу для больных хроническими заболеваниями легких.
Источники (ссылки)[править]
Акушерство [Электронный ресурс] : национальное руководство / под ред. Г. М. Савельевой, Г. Т. Сухих, В. Н. Серова, В. Е. Радзинского. — 2-е изд., перераб. и доп. — М. : ГЭОТАР-Медиа, 2015. — (Серия «Национальные руководства»). — https://www.rosmedlib.ru/book/ISBN9785970433652.html
https://www.orpha.net
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Эмфизема легких.

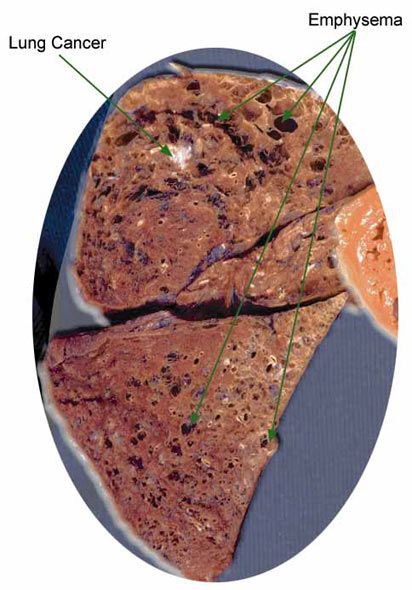
Эмфизема легких (макропрепарат)
Описание
Эмфизема легких. Хроническое неспецифическое заболевание легких, в основе которого лежит стойкое, необратимое расширение воздухоносных пространств и повышенное вздутие легочной ткани дистальнее концевых бронхиол. Эмфизема легких проявляется экспираторной одышкой, кашлем с небольшим количеством слизистой мокроты, признаками дыхательной недостаточности, рецидивирующими спонтанными пневмотораксами. Диагностика патологии проводится с учетом данных аускультации, рентгенографии и КТ легких, спирографии, анализа газового состава крови. Консервативное лечение эмфиземы легких включает прием бронхолитиков, глюкокортикоидов, кислородотерапию. В некоторых случаях показано резекционное хирургические вмешательство.
Дополнительные факты
Эмфизема легких (от греч. Emphysema — вздутие) – патологическое изменение легочной ткани, характеризующееся ее повышенной воздушностью, вследствие расширения альвеол и деструкции альвеолярных стенок. Эмфизема легких выявляется у 4% пациентов, причем у мужчин встречается в 2 раза чаще, чем у женщин. Риск развития эмфиземы легких выше у пациентов с хроническими обструктивными заболеваниями легких, особенно после 60 лет. Клиническая и социальная значимость эмфиземы легких в пульмонологии определяется высоким процентом развития сердечно-легочных осложнений, нетрудоспособности, инвалидизации больных и возрастающей летальностью.
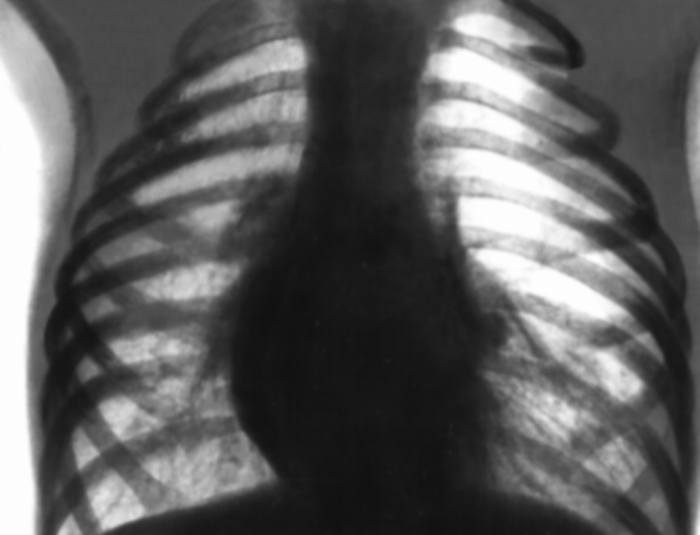
Эмфизема легких на рентгенограмме
Причины
Любые причины, приводящие к хроническому воспалению альвеол, стимулируют развитие эмфизематозных изменений. Вероятность развития эмфиземы легких повышается при наличии следующих факторов:
• врожденной недостаточности α-1 антитрипсина, приводящей к разрушению протеолитическими ферментами альвеолярной ткани легких;
• вдыхании табачного дыма, токсичных веществ и полютантов;
• нарушениях микроциркуляции в тканях легких;
• бронхиальной астме и хронических обструктивных заболеваниях легких;
• воспалительные процессы в респираторных бронхах и альвеолах;
• особенностей профессиональной деятельности, связанных с постоянным повышением давления воздуха в бронхах и альвеолярной ткани.
Патогенез
Под воздействием данных факторов происходит повреждение эластической ткани легких, снижение и утрата ее способности к воздухонаполнению и спадению. Переполненные воздухом легкие приводят к слипанию мелких бронхов при выдохе и нарушениям легочной вентиляции по обструктивному типу. Формирование клапанного механизма при эмфиземе легких вызывает вздутие и перерастяжение тканей легкого и формирование воздушных кист – булл. Разрывы булл могут вызывать эпизоды рецидивирующего спонтанного пневмоторакса.
Эмфизема легких сопровождается значительным увеличением легких в размерах, которые макроскопически становятся похожими на крупнопористую губку. При исследовании эмфизематозной легочной ткани под микроскопом наблюдается деструкция альвеолярных перегородок.
Классификация
Эмфизема легких подразделяется на первичную или врожденную, развивающуюся как самостоятельная патология, и вторичную, возникшую на фоне других заболеваний легких (чаще бронхита с обструктивным синдромом).
По степени распространенности в легочной ткани выделяют локализованную и диффузную формы эмфиземы легких.
По степени вовлечения в патологический процесс ацинуса (структурно-функциональной единицы легких, обеспечивающей газообмен, и состоящей из разветвления терминальной бронхиолы с альвеолярными ходами, альвеолярными мешками и альвеолами) различают следующие виды эмфиземы легких:
• панлобулярную (панацинарную) — с поражением целого ацинуса;
• центрилобулярную (центриацинарную) – с поражением респираторных альвеол в центральной части ацинуса;
• перилобулярную (периацинарную) – с поражением дистальной части ацинуса;
• околорубцовую (иррегулярную или неравномерную);
• буллезную (при наличии булл).
Особо выделяют врожденную долевую (лобарную) эмфизему легких и синдром Маклеода – эмфизему с неясной этиологией, поражающую одно легкое.
Симптомы
Ведущим симптомом эмфиземы легких является экспираторная одышка с затрудненным выдохом воздуха. Одышка носит прогрессирующий характер, возникая сначала при нагрузке, а затем и в спокойном состоянии, и зависит от степени дыхательной недостаточности. Пациенты с эмфиземой легких делают выдох через сомкнутые губы, одновременно надувая щеки (как бы «пыхтят»). Одышке сопутствует кашель с выделение скудной слизистой мокроты. О выраженной степени дыхательной недостаточности свидетельствуют цианоз, одутловатость лица, набухание вен шеи.
Боль в груди справа. Затруднение выдоха. Кашель. Одышка.
Возможные осложнения
Прогрессирующее течение эмфиземы легких приводит к развитию необратимых патофизиологических изменений в сердечно-легочной системе. Спадение мелких бронхиол на выдохе приводит к нарушениям легочной вентиляции по обструктивному типу. Деструкция альвеол вызывает уменьшение функциональной легочной поверхности и явления выраженной дыхательной недостаточности.
Редукция сети капилляров в легких влечет за собой развитие легочной гипертензии и возрастание нагрузки на правые отделы сердца. При нарастающей правожелудочковой недостаточности возникают отеки нижних конечностей, асцит, гепатомегалия. Неотложным состоянием при эмфиземе легких является развитие спонтанного пневмоторакса, требующее дренирования плевральной полости и аспирации воздуха.
Диагностика
В анамнезе пациентов с эмфиземой легких отмечаются большой стаж курения, профессиональные вредности, хронические или наследственные заболевания легких. При осмотре пациентов с эмфиземой легких обращает внимание увеличенная, бочкообразная (цилиндрической формы) грудная клетка, расширенные межреберные промежутки и эпигастральный угол (тупой), выпячивание надключичных ямок, поверхностное дыхание с участием вспомогательной дыхательной мускулатуры.
Перкуторно определяется смещение нижних границ легких на 1-2 ребра книзу, коробочный звук по всей поверхности грудной клетки. Аускультативно при эмфиземе легких выслушивается ослабленное везикулярное («ватное») дыхание, глухие сердечные тона. В крови при выраженной дыхательной недостаточности выявляется эритроцитоз и повышение гемоглобина.
При рентгенографии легких определяется повышение прозрачности легочных полей, обедненный сосудистый рисунок, ограничение подвижности купола диафрагмы и ее низкое расположение (спереди ниже уровня VI ребра), почти горизонтальное положение ребер, сужение сердечной тени, расширение загрудинного пространства. С помощью КТ легких уточняется наличие и расположение булл при буллезной эмфиземе легких.
Высокоинформативно при эмфиземе легких исследование функции внешнего дыхания: спирометрия, пикфлоуметрия и тд На ранних этапах развития эмфиземы легких выявляется обструкция дистальных отрезков дыхательных путей. Проведение теста с ингаляторами-бронходилататорами показывает необратимость обструкции, характерную для эмфиземы легких. Также при ФВД определяется снижение ЖЕЛ и пробы Тиффно.
Анализ газового состава крови выявляет гипоксемию и гиперкапнию, клинический анализ – полицитемию (увеличение Hb, эритроцитов, вязкости крови). В план обследования необходимо включать анализ на α -1-ингибитор трипсина.
Лечение
Специфическое лечение эмфиземы легких отсутствует. Первостепенным является устранение предрасполагающего к эмфиземе фактора (курения, вдыхания газов, токсических веществ, лечение хронических заболеваний органов дыхания).
Лекарственная терапия при эмфиземе легких симптоматическая. Показано пожизненное применение ингаляционных и таблетированных бронхолитиков (сальбутамола, фенотерола, теофиллина и тд ) и глюкокортикоидов (будесонида, преднизолона). При сердечной и дыхательной недостаточности проводят оксигенотерапию, назначают диуретики. В комплекс лечения эмфиземы легких включают дыхательную гимнастику.
Хирургическое лечение эмфиземы легких заключается в проведении операции по уменьшению объема легких (торакоскопической буллэктомии). Суть метода сводится к резекции периферических участков легочной ткани, что вызывает «декомпрессию» остальной части легкого. Наблюдения за пациентами после перенесенной буллэктомии показывают улучшение функциональных показателей легких. Пациентам с эмфиземой легких показана трансплантация легких.
Прогноз
Отсутствие адекватной терапии эмфиземы легких приводит к прогрессированию заболевания, нетрудоспособности и ранней инвалидизации вследствие развития дыхательной и сердечной недостаточности. Несмотря на то, что при эмфиземе легких происходят необратимые процессы, качество жизни пациентов можно повысить постоянно применяя ингаляционные препараты. Оперативное лечение буллезной эмфиземы легких несколько стабилизирует процесс и избавляет пациентов от рецидивирующих спонтанных пневмотораксов.
Профилактика
Существенным моментом профилактики эмфиземы легких является антитабачная пропаганда, направленная на предупреждение и борьбу с курением. Также необходимы раннее выявление и лечение пациентов с хроническим обструктивным бронхитом. Пациенты, страдающие ХОБЛ, подлежат наблюдению пульмонолога.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Врожденная лобарная эмфизема — порок развития бронхов и альвеол с перерастяжением части легкого. Согласно классическим представлениям, лобарная эмфизема является врожденной аномалией, развивающейся в результате бронхомаляции, которая вызывает обструкцию клапанного типа, когда воздух заполняет нормально сформированную долю легкого, но не выходит обратно.
Эпидемиология
Частота врожденной долевой эмфиземы — 1 случай на 100 000 родившихся детей, преимущественно мужского пола.
КОД ПО МКБ-10
Q33.8 Другие врожденные заболевания легкого.
Этиология
Врожденная лобарная эмфизема почти всегда возникает в пределах одной доли легкого. Как правило, поражена верхняя или средняя доля, поражение нижней доли встречают крайне редко. Основная причина врожденной лобарной эмфиземы — накопление воздуха пораженной долей. Гипервентиляция наступает за счет формирования клапанного механизма, т.е. при возникновении условий к беспрепятственному поступлению воздуха внутрь легких и нарушению его выхода. Это может быть вызвано множеством разнообразных причин и врожденных нарушений, поэтому единого мнения о возникновении заболевания нет. Ассоциации с врожденными аномалиями сердца и сосудов составляют 12-14% наблюдений.
Пренатальная диагностика
Развитие эмфиземы предполагает наличие «ловушки» для воздуха и возникает в постнатальном периоде. Пока не установлены четкие признаки УЗИ плода, позволяющие диагностировать эту патологию до рождения.
Клиническая картина
Диагноз устанавливают в раннем неонатальном периоде у новорожденных с нарастающей дыхательной недостаточностью. Основные симптомы: одышка, затруднение дыхания, приступы цианоза, кашель. Клинические нарушения определяются выраженностью симптомов дыхательной и сердечно-сосудистой недостаточности.
Диагностика
Обзорная рентгенограмма грудной клетки выявляет растянутую эмфизематозную долю легкого. Поражение только одной доли легкого и значительное внутригрудное напряжение служат практически патогномоничными симптомами врожденной лобарной эмфиземы. Из других рентгенологических признаков отмечают: повышение прозрачности легочной ткани, вплоть до полного исчезновения легочного рисунка, смещение средостения, иногда с «медиастинальной» грыжей, уплощение купола диафрагмы и расширение межреберных промежутков на стороне поражения, поджатие здоровых отделов легкого в виде треугольной тени ателектазов. В сложных диагностических случаях показаны радионуклидное исследование легких, КТ и МРТ.
Лечение
Консервативное лечение неэффективно, единственно правильный метод — удаление измененной доли легкого. Предоперационная подготовка основана на тяжести симптомов и может варьировать от кислородотерапии и решения вопроса о необходимости резекции до экстренной интубации и резекции пораженного участка легкого по жизненным показаниям.
ПОРОКИ РАВИТИЯ ДИАФРАГМЫ
Врожденная диафрагмальная грыжа
Порок развития диафрагмы, возникающий в результате нарушения процесса облитерации плевроперитонеального канала или несостоятельности диафрагмы, что приводит к нарушению разделения брюшной полости и грудной клетки, смещению желудка, селезенки, кишечника и/или печени в грудную полость.
Эпидемиология
1 случай на 2000-4000 новорожденных. Соотношение полов 1:1.
КОД ПО МКБ-10
Q79. Врожденная диафрагмальная грыжа.
Пренатальная диагностика
Один из основных эхографических признаков врожденной диафрагмальной грыжи — смещение сердца (вправо или влево), а также появление в грудной клетке патологических энэхогенных образований. Пренатальная ультразвуковая допплерография уже с конца I триместра беременности может выявить в грудной клетке содержимое брюшной полости. Точность пренатальной диагностики составляет 82-95%. Составляя постнатальный прогноз при пренатально выявленной врожденной диафрагмальной грыже, особое значение придают оценке объема легких: выполняют расчет отношения окружности головы плода к площади контралатерального легкого (LHR). Степень гипоплазии легких рассчитывают как отношение индивидуального LHR к нормальному LHR: <15% — крайняя степень; 15-25% — критическая; 25-35% (печень в плевральной полости); 25-45% (печень в брюшной полости) — умеренная; >45% — незначительная.
Синдромология
Сопутствующая патология встречается в 15-30% случаев: врожденные пороки сердца (дефекты межжелудочковой имежпредсердной перегородки), урологическая патология (крипторхизм, гидронефроз), патология желудочно-кишечного тракта (атрезия пищевода, трахеопищеводные свищи), патология ЦНС.
Хромосомные аномалии сочетаются с диафрагмальной грыжей редко и представлены синдромами: трисомия хромосомы 18, синдром Тернера (45Х0), синдром Фринза, синдром Гольденхара, синдром Беквита-Видеманна, синдром Пьера Робена, синдром Гултс-Гулена.
Классификация
По типу грыжи:
▪ ложная — нет грыжевого мешка;
▪ истинная — есть грыжевой мешок, истончение тканей диафрагмы.
По локализации дефекта:
▪ левосторонняя — постлатеральная грыжа Бохдалека; содержимое — тонкий кишечник, желудок, толстый кишечник, селезенка, левая доля печени;
▪ правосторонняя — передняя грыжа Морганьи; содержимое — печень, толстый кишечник, тонкий кишечник;
▪ двусторонняя.
СРОКИ И СПОСОБ РОДОРАЗРЕШЕНИЯ
Сроки и способ родоразрешения при внутриутробном диагнозе врожденной диафрагмальной грыжи у плода определяются акушерскими показаниями. Здесь нет существенных различий между новорожденными, родившимися в результате самопроизвольных родов и путем кесарева сечения.
Клиническая картина
Клинические проявления врожденной диафрагмальной грыжи при рождении: цианоз, одышка, тахи-, брадипноэ, апноэ, участие вспомогательной мускулатуры, раздувание крыльев носа, асимметричная грудная клетка, ладьевидный (втянутый) живот, снижение или отсутствие функций дыхания на стороне поражения, смещение сердца в контралатеральную сторону.
Диагностика
Для подтверждения диагноза необходима рентгенография. На рентгенограмме органы средостения (трахея, сердце, пищевод) смещены в противоположную от грыжи сторону. Со стороны диафрагмальной грыжи определяется или затемнение (если воздух еще не заполнил кишечник), или заполненные воздухом кишечные петли, желудок. Контралатеральное легкое уменьшено в размере.
Для диагностики диафрагмальных грыж широко используют УЗИ органов грудной и брюшной полости. Информативность УЗИ составляет около 96%. Важно помнить, что в 20% случаев у больных с диафрагмальной грыжей диагностируют врожденный порок сердца, поэтому необходимо выполнить эхокардиограмму.
МЕРОПРИЯТИЯ В РОДИЛЬНОМ ЗАЛЕ
Они состоят в немедленной интубации трахеи и переводе на искусственную вентиляцию легких (ИВЛ) в «нежестких» режимах, постановке желудочного зонда. Масочная вентиляция легких исключена.
Основная причина высокой летальности новорожденных с врожденной диафрагмальной грыжей в родильном доме — возникновение осложнений из-за неадекватной и неквалифицированной респираторной поддержки.
Интенсивная терапия начинается с момента рождения ребенка и должна быть направлена на обеспечение адекватного газообмена и стабилизацию показателей гемодинамики.
Лечение
Стратегия и тактика ведения новорожденных с врожденной диафрагмальной грыжей строится на пяти принципах.
● Строгий лечебно-охранительный режим. Профилактика гипоксии, гипо-/гипертермии, анемии, психомоторного возбуждения (яркий свет, шум, излишняя активность персонала), боли.
● Респираторная терапия. Проведение ИВЛ в «мягких» режимах направлено на профилактику пневмотораксов. При тяжелой дыхательной недостаточности рекомендован перевод на высокочастотную осцилляторную искусственную вентиляцию легких.
● Поддержание системного артериального давления и адекватной перфузии тканей. Оптимальный вариант сосудистого доступа в родильном зале — катетеризация пупочной вены. Следует избегать катетеризации внутренней и наружной яремных вен в связи со смещением органов средостения!
● Терапия легочной артериальной гипертензии. Из-за гипоплазии легких очень высок риск развития ассоциированной формы легочной артериальной гипертензии. Основа лечения легочной артериальной гипертензии — применение вазодилататоров. В настоящее время в РФ нет препаратов, зарегистрированных для применения у новорожденных по этим показаниям. При острой фазе рекомендовано начинать с ингаляции оксидом азота, а при недостаточном и отрицательном ответе — подключать к терапии инфузию простагландина Е1. Кроме того, при тяжелом состоянии хороший вазодилатирующий эффект дает применение препаратов силденафила перорально через зонд.
● Оперативное вмешательство может быть проведено через 12-24 ч после достижения стабильных показателей оксигенации, сердечной деятельности; снижения степени легочной гипертензии или ее стабилизации — по данным эхокардиографии, без легочно-гипертензионных кризов; стабильного темпа диуреза, компенсированных значений кислотно-основного состояния уровня лактата. Проведение оперативного вмешательства в экстренном порядке — без достижения стабилизации показателей — приводит практически к 100% летальности в данной группе пациентов.
Транспортировка
Транспортировка новорожденного с врожденной диафрагмальной грыжей на всех этапах (из родильного зала в палату интенсивной терапии или ОРИТ, из родильного дома в стационар, из ОРИТ в операционную и обратно) осуществляется только после стабилизации показателей гемодинамики и дыхания.
Оценку риска транспортировки новорожденного можно провести, используя формулу Красного креста:
(Fr× paCO2×FiO2×MAP×100)÷( paO2×6000)
где
▪ Fr — частота вентиляции;
▪ paCO2 — парциальное напряжение углекислого газа в артериальной крови пациента;
▪ paO2 — парциальное напряжение кислорода а артериальной крови;
▪ MAP — среднее давление в дыхательных путях;
▪ FiO2 — фракционная концентрация кислорода.
Оценка риска транспортировки в зависимости от полученного при расчетах значения:
▪ до 10 баллов — транспортировку можно проводить;
▪ 10-20 баллов — требуется наблюдение и коррекция с помощью интенсивной терапии в течение 30-60 мин;
▪ выше 20 баллов — риск летальности во время транспортировки ребенка очень высокий.
ПРОГНОЗ
Новорожденные с установленным диагнозом врожденной диафрагмальной грыжи нуждаются в переводе в детский хирургический стационар для проведения обследования и оперативного лечения при стабилизации показателей гемодинамики и дыхания.
Уровень выживаемости таких детей сильно различается в разных лечебных учреждениях. Среди тех, которые родились непосредственно в медицинском учреждении, где выполняют оперативное вмешательство, летальность может превышать 50% (за счет случаев тяжелой некурабельной гипоплазии легких).
Среди пациентов с дыхательной недостаточностью, относительно благополучно перенесших транспортировку в детские хирургические центры, летальность составляет 30-40%.
Релаксация купола диафрагмы
Релаксация диафрагмы — высокое стояние и отсутствие нормальных дыхательных движений диафрагмы. Синонимы: эвентрация, паралич, релаксация и парез диафрагмы.
Эпидемиология
Релаксация диафрагмы встречается редко — отдельные случаи или небольшие группы наблюдений.
КОД ПО МКБ-10
Q79.1 Другие пороки диафрагмы.
Пренатальная диагностика
Внутриутробно выяляют картину врожденной диафрагмальной грыжи.
Синдромология
Релаксация диафрагмы бывает врожденная (порок развития передних рогов шейных позвонков) и приобретенная (травма диафрагмального нерва при пункции и катетеризации подключичной вены, при родовой травме; в послеоперационном периоде после операций на шее и средостении; воспалительные заболевания и опухоли в области шеи).
Клиническая картина
Если участки релаксации небольшие, клинические проявления могут отсутствовать. Обычный признак релаксации диафрагмы — дыхательная недостаточность.
Проводя осмотр, следует обращать внимание на сопутствующие параличи конечностей, форму живота: при релаксации он запавший, ладьевидный. Из других клинических признаков нередко отмечают срыгивания, респираторные инфекции и непереносимость физической нагрузки.
Диагностика
Диагноз уточняют с помощью УЗИ или рентгенографии грудной клетки. Синхронные дыхательные движения диафрагмы отсутствуют, чаще она бывает неподвижной, но возможны и парадоксальные движения. При вдохе на здоровой стороне диафрагма опускается вниз, на пораженной — поднимается кверху, при выдохе все наоборот. Это так называемый симптом качелей.
Дифференциальную диагностику проводят в основном с истинной диафрагмальной грыжей, когда выявляют гипоплазию всего купола диафрагмы или с опухолями.
Лечение
Небольшая локальная релаксация, протекающая бессимптомно, оперативного лечения не требует. Релаксации значительного размера требуют хирургического лечения даже при отсутствии симптомов, поскольку это неблагоприятно влияет на функцию легкого.
ИСХОДЫ И ПРОГНОЗ
Обычно после операции состояние детей быстро начинает улучшаться. Результаты операции зависят от степени выраженности присоединившихся воспалительных изменений в легких.
ПОРОКИ РАЗВИТИЯ ПИЩЕВОДА
Атрезия пищевода
Атрезия пищевода — порок развития, при котором проксимальный и дистальный концы пищевода не сообщаются между собой.
Эпидемиология
Пороки развития пищевода встречаются с частотой 1 случай на 3000-5000 новорожденных, наиболее распространенный вариант порока — сочетание атрезии с трахеопищеводным свищом.
КОДы ПО МКБ-10
Q39.0 Атрезия пищевода без свища.
Q39.1 Атрезия пищевода с трахеально-опищеводным свищом.
Q39.2 Врожденный трахеально- пищеводный свищ без атрезии.
Пренатальная диагностика
Пренатальная эхографическая диагностика атрезии пищевода, как правило, основана только на косвенных признаках порока, начиная с 18 нед беременности:
▪ многоводие, связанное с невозможностью проглатывания плодом амниотической жидкости из-за непроходимости пищевода;
▪ отсутствие эхографического изображения желудка или маленькие его размеры при динамическом ультразвуковом наблюдении (чаще при изолированной форме атрезии пищевода);
▪ в некоторых случаях может выявляться расширение глотки и проксимального конца пищевода.
Чувствительность эхографии в диагностике атрезии пищевода при комбинированном использовании эхографических признаков (многоводие, отсутствие эхотени желудка) не превышает 42%.
Диагностически значимый тест при атрезии пищевода — визуализация периодически опорожняющегося слепо заканчивающегося проксимального отдела пищевода.
Синдромология
Атрезия пищевода более чем в половине случаев (63-72%) сочетается с другими пороками развития.
Сочетанная патология следующая.
● Врожденные пороки сердца (20-37%): дефект межпредсердной перегородки, дефект межжелудочковой перегородки, персистирующий артериальный проток, тетрада Фалло, транспозиция магистральных сосудов, дефект эндокарда с трисомией хромосомы 21, праворасположенная дуга аорты и другие пороки ее дуги.
● Пороки развития желудочно-кишечного тракта (21%): атрезия двенадцатиперстной кишки, мальротация, атрезия ануса.
● Пороки развития трахеобронхиального дерева.
