Впв синдром тип б на экг


Пройти онлайн тест (экзамен) по теме «Нарушения сердечной проводимости»…
Синдром Вольффа-Паркинсона-Уайта (Wolff, Parkinson, White) — обусловлен наличием дополнительного аномального пути проведения между предсердиями и желудочками. Другие названия синдрома — синдром WPW, синдром преждевременного возбуждения желудочков.
Дополнительный путь возбуждения проходит через пучок (в большинстве случаев это пучок Кента), который обладает всеми свойствами пучка Гиса и располагается параллельно ему. Предсердный импульс проходит от предсердий к желудочкам как по основному пути (пучку Гиса), так и по добавочному. Причем, по добавочному пути импульс возбуждения идет быстрее, т.к. не задерживается в атриовентрикулярном узле, следовательно, достигает желудочков раньше, чем положено. В результате на ЭКГ регистрируется ранний комплекс QRS с укороченным интервалом PQ. После того, как импульс достигает желудочков, он распространяется необычным путем, поэтому, возбуждение проводится медленнее нормы — ЭКГ регистрирует дельта-волну, за которой следует остальная часть комплекса QRS (это «обычный» импульс догнал импульс, проведенный необычным путем), имеющая нормальную форму.
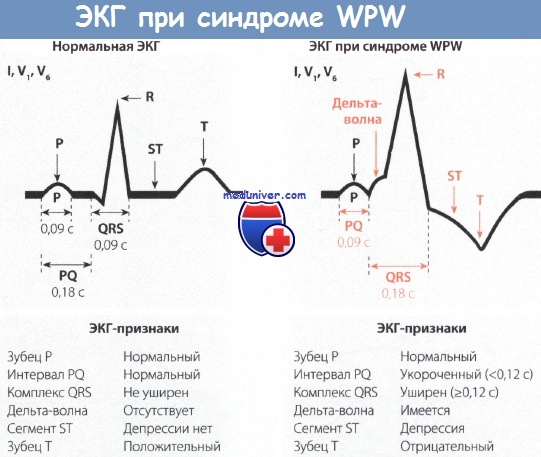
Характерным признаком синдрома WPW является наличие дельта-волны (обусловленной импульсом, проведенным по добавочному аномальному пути) перед нормальным или почти нормальным комплексом QRS (который обусловлен возбуждением через атриовентрикулярный узел).
Существует два типа синдрома WPW:
- Тип А (более редкий) — добавочный путь проведения импульсов расположен слева от атриовентрикулярного узла между левым предсердием и левым желудочком, что способствует преждевременному возбуждению левого желудочка;
- Тип Б — добавочный путь проведения импульсов расположен справа между правым предсердием и правым желудочком, что способствует преждевременному возбуждению правого желудочка.
Как уже упоминалось выше, при синдроме WPW аномальный импульс возбуждения распространяется по пучку Кента, который может быть расположен справа или слева от атриовентрикулярного узла и пучка Гиса. В более редких случаях аномальный импульс возбуждения может распространяться через пучок Джеймса (соединяет предсердие с конечной частью АВ узла или с началом пучка Гиса), или пучок Махайма (проходит от начала пучка Гиса к желудочкам). При этом ЭКГ имеет ряд характерных особенностей:
- Распространение импульса по пучку Кента приводит к появлению укороченного интервала PQ, наличию дельта-волны, уширению комплекса QRS.
- Распространение импульса по пучку Джеймса приводит к появлению укороченного интервала PQ и неизмененного комплекса QRS.
- При распространении импульса по пучку Махайма регистрируется нормальный (реже удлиненный) интервал PQ, дельта-волна и уширенный комплекс QRS.
Характерные особенности ЭКГ при синдроме WPW
- интервал PQ, как правило, укорочен до 0,08-0,11 с;
- зубец P нормальной формы;
- укороченный интервал PQ сопровождается уширенным комплексом QRS до 0,12-0,15 с, при этом он имеет большую амплитуду, а по форме похож на QRS-комплекс при блокаде ножки пучка Гиса;
- в начале QRS-комплекса регистрируется дополнительная дельта-волна, по форме напоминающая лестничку, расположенную под тупым углом к основному зубцу комплекса QRS;
- если начальная часть QRS-комплекса направлена вверх (зубец R), то дельта-волна также направлена вверх;
- если начальная часть QRS-комплекса направлена вниз (зубец Q), то дельта-волна также смотрит вниз;
- чем больше продолжительность дельта-волны, тем больше выражена деформация комплекса QRS;
- в большинстве случаев сегмент ST и зубец T смещены в сторону, противоположную направлению основного зубца QRS-комплекса;
- в отведениях I и III часто комплексы QRS направлены в противоположные стороны.
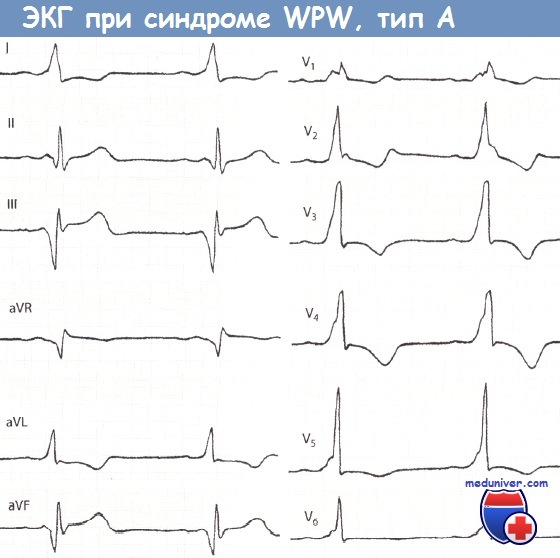
ЭКГ при синдроме WPW (тип А):
- ЭКГ напоминает ЭКГ при блокаде правой ножки пучка Гиса;
- угол альфа лежит в пределах +90°;
- в грудных отведениях (или в правых грудных отведениях) комплекс QRS направлен вверх;
- в отведении V1 ЭКГ имеет вид зубца R большой амплитуды с крутым подъемом, или Rs, RS, RSr’, Rsr’;
- в отведении V6, как правило, ЭКГ имеет вид Rs или R.
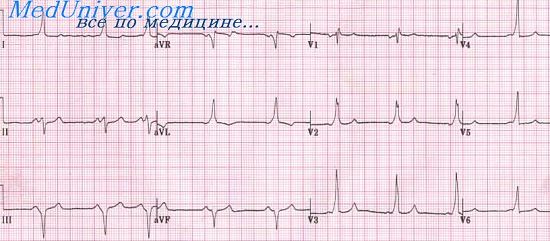
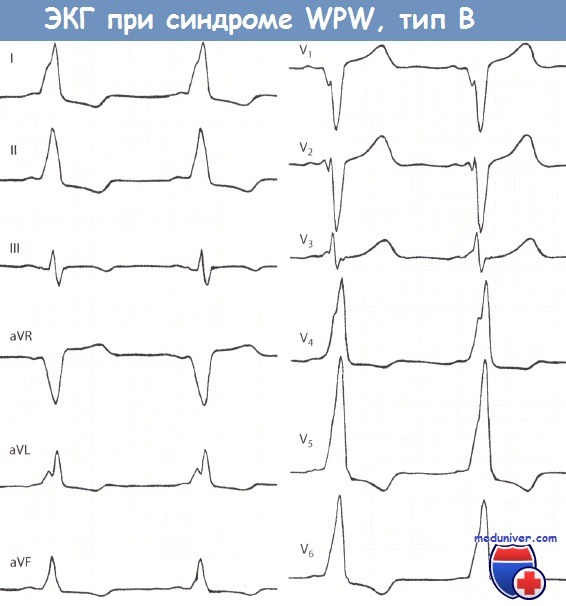
ЭКГ при синдроме WPW (тип Б):
- ЭКГ напоминает ЭКГ при блокаде левой ножки пучка Гиса;
- в правых грудных отведениях преобладает отрицательный зубец S;
- в левых грудных отведениях — положительный зубец R;
- эос сердца отклонена влево.
Синдром WPW встречается примерно у каждого тысячного жителя, при этом более половины больных страдают различными нарушениями сердечного ритма, в первую очередь суправентрикулярными тахикардиями. Нередко при синдроме WPW наблюдаются пароксизмы мерцания или трепетания предсердий (пароксизмальная тахикардия наблюдается у 60% людей с синдромом WPW). У каждого четвертого, страдающего синдромом WPW, наблюдается экстрасистолия (суправентрикулярная в два раза чаще, чем желудочковая).
Синдром WPW может быть врожденным, и проявиться в любом возрасте. Мужчины страдают синдромом WPW чаще женщин (примерно на 60%). Нередко синдром WPW сочетается с врожденными пороками сердца, развивается при идиопатическом гипертрофическом субаортальном стенозе, тетраде Фалло. Но, примерно, у половины людей, имеющих синдром WPW, нет патологии со стороны сердца.
Синдром WPW могут провоцировать такие заболевания, как хроническая ишемическая болезнь сердца, инфаркт миокарда, миокардиты различной этиологии, ревматизм, ревматические пороки сердца. Часто после выздоровления синдром WPW исчезает.
Сам по себе синдром WPW не имеет особых проявлений, и является лишь ЭКГ-патологией (если наблюдается у здоровых людей).
Смертность у больных с синдромом WPW несколько выше, в связи с частым развитием пароксизмальной тахикардии.
Синдром WPW может исчезнуть под влиянием ряда медикаментов. К таким лекарственным препаратам относятся: аймалин, нитроглицерин, амилнитрит, атропин, новокаинамид, лидокаин, хинидин.
Синдром WPW препятствует выявлению других патологических проявлений ЭКГ (например, одновременную блокаду ножки пучка Гиса, или инфаркт миокарда). В таких случаях следует прибегнуть к использованию препаратов, способствующих исчезновению синдрома WPW.
Пройти онлайн тест (экзамен) по теме «Нарушения сердечной проводимости»…
ВНИМАНИЕ! Информация, представленная сайте DIABET-GIPERTONIA.RU носит справочный характер. Администрация сайта не несет ответственности за возможные негативные последствия в случае приема каких-либо лекарств или процедур без назначения врача!
Источник
Атипичный синдром WPW. ЭКГ при типе А синдрома WPWBoineau и Moore (1970) выделили тип А — В, при котором в I, III и V6 отведениях определяется форма QRS, характерная для типа В, а в отведении V1 Д-волна направлена вверх и ответственна за выраженный начальный R и лишь затем переходит в зубец S (rSy,) или R(RsV1). Это может имитировать задненижний (QS,,,) и заднебазальный (высокий Rv]) инфаркт миокарда. Синдром WPW тип D (регистрируется редко) связан с предвозбуждением по путям Махейма и Джеймса. На ЭКГ то же. что и при синдроме WPW тип В, но в отведениях V5V6 регистрируется изоэлектрическая Д-волна и форма QS основной части комплекса QRS, который определяется нормальной ширины при нормальном Р — Q в этих отведениях. При синдроме WPW с предвозбуждением передней парасептальной области ПЖ или ЛЖ, на ЭКГ отмечается направление вверх Д-волны и основного зубца комплекса QRS в отведениях I, II и Ш, V2 — V6 (форма R или Rs) и форма rS, RS или qrS в отведении V1. ЭОС расположена нормально. Атипичный синдром WPW, или синдром WPW, с предвозбуждением правой половины МЖ перегородки (по волокнам Махейма). На ЭКГ определяется отсутствие укорочения интервала PQ (0,12 сек.), наличии Д-волны малой продолжительности (0,02 — 0,04 сек.), направленной вверх в отведениях I,aVL,V2 — V6 (QRS формы R) и вниз в HI.aVF.aVR, в отведении V1 комплекс QRS формы rS. Ширина комплекса QRS может быть увеличена до 0,10 — 0,12 сек., и тогда ЭКГ напоминает неполную блокаду левой ножки пучка Гиса с короткой Д-волной.
Перемежающийся (интермитирующий) синдром WPW определяется чередованием на одной ЭКГ комплексов QRST, характерных для синдрома WPW с обычными синусовыми циклами. При этом зубцы Р одинаковые перед всеми QRST, интервалы Р — Р (если нет синусовой аритмии) перед обеими видами циклов одинаковые, так же как и интервалы Р — J (интервал от начала зубца Р до точки перехода зубца S или R в сегмент RS — Т — точки J). Интервалы Р — Q (Р — R) разные. ЭКГ при типе А синдрома WPWБольной А., 31 года. Клинический диагноз: язвенная болезнь желудка. Синдром WPW, тип А. На ЭКГ: ритм синусовый правильный, 68 в 1 мин. Р — Q = 0,10 сек. Р = 0,10 с. QRS = 0,13 — 0,14 сек. (Д-волна = 0,05 с). Q — Т = 0,42 с. RII>RIII>RI>SI. AqrS = +86°. At = +8°. QRS — T = 78°. Ар = +60°. Комплекс QRS деформирован в начальной части за счет образования Д-волны. Комплекс QRSV1 и QRSv4-V6 представлен зубцом R; в отведении V, он расщеплен. QRS1,v2.v3 типа Rs. Сегмент RS — ТIII,V1 опущен. Зубец ТIII,V1 отрицательный. S — Т и Т в I левых грудных отведениях не изменены. Векторный анализ. Направление векторов преждевременного возбуждения желудочков вперед и слегка влево (наибольшая амплитуда Д-волны в отведениях I и V2 — V4), направление векторов первой половины QRS также вперед (RV1-V6), вертикальное положение электрической оси QRS и ориентация вектора Т влево (положительный Т, V6 и отрицательный TIII,V1) указывают на преждевременное возбуждение левого желудочка в парасептальной области, что наблюдается при типе А. Зубцы R’v1 и S, связаны с конечным несбалансированным возбуждением базальных отделов правого желудочка (базальные отделы левого желудочка возбудились ранее). Направление Д-волны вверх в отведениях I. II, V5, V6 связано с ориентацией ее влево, что может наблюдаться при медиальном расположении дополнительных путей быстрого проведения в базальной части левого желудочка. Заключение. Синдром WPW, тип А (вариант RS1 — медиальное расположение путей быстрого проведения).
Учебное видео ЭКГ при синдроме WPW (Вольфа-Паркинсона-Уайта)
— Также рекомендуем «Пример синдрома WPW типа А. Критерии типа А синдрома WPW» Оглавление темы «Синдром Вольфа — Паркинсона — Уайта (WPW синдром)»: |
Источник
Классификация синдрома Вольфа-Паркинсона-Уайта (WPW): типы А и ВПо изменениям ЭКГ выделяют два типа синдрома Вольфа-Паркинсона-Уайта (WPW): тип А, при котором дополнительный пучок проведения (пучок Кента) располагается в ЛЖ (50% случаев), и тип В, при котором дополнительный пучок проведения находится в ПЖ, соответственно в боковой и передней его стенке (10%). Такое деление на типы в зависимости от локализации дополнительных проводящих путей играет важную роль при выполнении катетерной аблации. I. Тип А синдрома Вольфа-Паркинсона-Уайта (WPW)При синдроме Вольфа-Паркинсона-Уайта (WPW) типа А дельта-волна в отведениях V1 и V2 положительная (см. рис. 14.2). Комплекс QRS при типе А имеет конфигурацию, характерную для блокады ПНПГ. Так, часто отмечается М-образное расщепление комплекса QRS в виде rsR’ или R с дельта-волной в отведении V1. Иногда комплекс QRS принимает конфигурацию, характерную для гипертрофии ПЖ. В отведении V1 отмечается только широкий зубец R с дельта-волной. Гольцманн называет изменения типа А положительными стернальными. В целом ЭКГ при типе А часто напоминает полную блокаду ПНПГ или выраженную гипертрофию ПЖ, что может стать причиной ошибочного диагноза.
II. Тип В синдрома Вольфа-Паркинсона-Уайта (WPW)Дельта-волна в отведениях V1 и V2 бывает преимущественно или полностью отрицательной, что проявляется широким и глубоким зубцом Q или зубцом rS. Фактически в указанных отведениях отмечается либо отсутствие зубца R, либо этот зубец маленький. Дельта-волна в левых грудных отведениях V5 и V6 положительная. Часто в этих отведениях регистрируется высокий зубец R. Из-за отрицательной дельта-волны в отведениях V1 и V2 изменения типа В по Гольцманну называются отрицательными стернальными. В целом ЭКГ при типе В напоминает полную блокаду ЛНПГ или выраженную гипертрофию ЛЖ.
Учебное видео ЭКГ при синдроме WPW (Вольфа-Паркинсона-Уайта)
— Также рекомендуем «АВ-узловая пароксизмальная тахикардия при синдроме Вольфа-Паркинсона-Уайта (WPW)» Оглавление темы «Расшифровка ЭКГ (электрокардиограммы)»:
|
Источник
Синдром WPW — что это?
Синдром Вольфа-Паркинсона-Вайта (он же синдром WPW) — это врожденная аномалия строения сердца, характеризующаяся наличием дополнительного проводящего пути (пучка Кента), который нарушает сердечный ритм. При данном заболевании сердечные импульсы проводятся по пучку Кента, соединяющему желудочки и предсердия. В результате происходит предвозбуждение желудочков.
Согласно статистическим данным, нарушение ритма сердца из-за синдрома WPW выявляется только в 0,15–2 % случаев. Чаще болезнь встречается среди мужчин, обычно проявляется в 10–20 лет. Она приводит к тяжелым нарушениям сердечного ритма, требует особого подхода к диагностике и лечению, может представлять угрозу для жизни больного.
Классификация синдрома WPW
В кардиологии различают феномен ВПВ и синдром ВПВ. Для первого характерны электрокардиографические признаки проведения сердечного импульса по дополнительным соединениям и перевозбуждения желудочков. При этом клинические проявления АВ реципрокной тахикардии отсутствуют. Синдром сердца WPW — это сочетание перевозбуждения желудочков с симптомами тахикардии.
С учетом морфологического субстрата ученые выделяют следующие анатомические виды синдрома ВПВ:
1. С добавочными мышечными АВ-волокнами. Мышечные волокна могут:
- проходить через добавочное правое/левое париетальное АВ-соединение;
- идти от ушка правого/левого предсердия;
- быть связанными ваневризмой синуса Вальсальвы/средней вены сердца;
- идти через фиброзное аортально-митральное соединение;
- быть парасептальными, септальными верхними/нижними.
2. С пучками Кента (мышечные АВ-волокна), происходящими из рудиментарной ткани:
- и входящими в миокард правого желудочка;
- и входящими в правую ножку пучка Гиса (атрио-фасцикулярные).
По характеру проявления классифицируют:
- Манифестирующий синдром WPW. Характеризуется постоянным наличием дельта-волны, эпизодами атриовентрикулярной реципрокной тахикардии и синусовым ритмом;
- Преходящий синдром WPW (он же интермиттирующий синдромWPW). На ЭКГ диагностируется синусовый ритм, преходящеепредвозбуждение желудочков, верифицированная атриовентрикулярная реципрокная тахикардия;
- Скрытый синдром WPW. Описывается ретроградным проведением по пучку Кента. На ЭКГ выявляются эпизоды атриовентрикулярной реципрокной тахикардии (в состоянии покоя аномалия с помощью ЭКГ не диагностируется). Проявляется приступами тахикардии.
По расположению пучки Кета могут быть:
- левосторонними (идут от левого предсердия к левому желудочку);
- правосторонними (идут от правого предсердия к правому желудочку);
- парасептальными (идут около сердечной перегородки).
Расположение дополнительного проводящего пути учитывается кардиологами-аритмологами при выборе наиболее эффективной техники операционного доступа (через вену либо через бедренную артерию).
Синдром ВПВ и беременность
Синдром ВПВ, клинически себя никак не проявляющий, не требует дополнительного лечения. Но во время беременности заболевание может заявить о себе пароксизмальными нарушениями сердечного ритма. Тогда необходима консультация кардиолога и подбор эффективного лечения.
При очень частых приступах тахикардии на фоне синдрома WPW беременность противопоказана. Это объясняет тем, что болезнь в любой период может перейти в опасное для жизни нарушение ритма. К тому же тахикардия часто провоцирует недостаточное кровообращение в органах и тканях, что негативно отражается не только на состоянии матери, но и на развитии плода.
Причины синдрома WPW
Синдром ВПВ — это врожденное заболевание. Причина его возникновения состоит в мутации генов, из-за чего при закладке и формировании сердца во внутриутробном периоде образуются мостики между желудочком и предсердием. Вырастает пучок Кента.
У больных синдромом WPW распространение возбуждения от предсердий к желудочкам идет по аномальным путям проведения. Как результат, миокард желудочков возбуждается раньше, чем если бы импульс распространялся обычным путем (АВ-узел, пучок и ветви Гиса). На ЭКГ перевозбуждение желудочков отражается в виде дельта-волны (дополнительная волна деполяризации). При этом длительность QRS увеличивается, а интервал P-Q(R), напротив, укорачивается.
В момент поступления в желудочки основной волны деполяризации их столкновение в сердечной мышце фиксируется в виде немного уширенного и деформированного сливного комплекса QRS.
Аномальное возбуждение желудочков провоцирует нарушение последовательности реполяризационных процессов. На ЭКГ это выглядит как дискордантный комплекс QRS, смещение RS-T сегмента и изменение полярности зубца T.
Развитие мерцания и трепетания предсердий, суправентрикулярной тахикардии при синдроме WPW объясняется формированием круговой волны возбуждения. Импульс движется по узлу АВ в направлении от предсердий к желудочкам, а по дополнительным путям — от желудочков к предсердиям.
Симптомы синдрома WPW
Симптомы синдрома ВПВ обычно слабо выраженные. К ним относятся нарушения сердечного ритма:
- трепетание предсердий;
- фибрилляция предсердий;
- реципрокная наджелудочковая тахикардия;
- желудочковая тахикардия;
- желудочковая/предсердная экстрасистолия.
В свою очередь приступы учащенного ритмичного/неритмичного сердцебиения сопровождаются:
- «трепыханием»/замиранием сердца;
- приступами удушья (чувство нехватки воздуха);
- головокружениями;
- учащением пульса;
- артериальной гипотензией;
- слабостью, потерей сознания.
Ухудшение состояния больного может возникать после употребления спиртного, эмоционального либо физического перенапряжения.
В большинстве случаев пароксизм аритмии при синдроме ВПВ можно прекратить, глубоко вдохнув и задержав воздух. Затяжные приступы требуют экстренной госпитализации и лечения под наблюдением кардиолога.
Если Вы обнаружили у себя схожие симптомы, незамедлительно
обратитесь к врачу. Легче предупредить болезнь,
чем бороться с последствиями.
Диагностика синдрома WPW
Диагностика синдрома ВПВ у детей и взрослых включает проведение комплексного клинико-инструментального обследования. Проводятся:
- Регистрация ЭКГ в 12 отведениях;
- Мониторирование ЭКГ по Холтеру. На область сердца крепятся электроды, идущие к портативному аппарату-рекордеру. С ними больной ходит от одних суток и более. При этом он ведет обычный образ жизни, все свои действия и ощущения записывает в дневник;
- Трансторакальная эхокардиография. Современный метод неинвазивной визуализации сердца с помощью отражаемых ультразвуковых сигналов. Позволяет оценить морфологические и функциональные структуры органа;
- Чреспищеводная электрокардиостимуляция. Включает введение в пищевод электрода, подачу стимулирующих электрических импульсов, определение пороговых значений стимуляции, интерпретацию информационных показаний ЭКГ;
- Эндокардиальное электрофизиологическое исследование сердца. Направлено на регистрацию и мониторирование разных показателей работы сердца с помощью регистрационной аппаратуры и специальных датчиков. Дает возможность максимально точно определить количество и расположение дополнительных путей (пучков Кена), верифицировать клиническую форму заболевания и оценить эффективность лекарственной терапии или ранее проведенной радиочастотной катетерной абляции;
- Ультразвуковая диагностика. Позволяет выявить сопутствующие патологии пороки сердца, кардиомиопатию.
К электрокардиографическим признакам синдрома сердца ВПВ относятся:
- укороченный PQ-интервал (не превышает 0,12 с);
- дельта-волна;
- деформированный сливной QRS-комплекс.
В ходе постановки диагноза обязательно проводится дифференциальная диагностика синдрома ВПВ с блокадами ножек пучка Гиса.
Лечение синдрома ВПВ сердца
Если пароксизмы аритмии отсутствуют, синдром ВПВ не требует специального лечения. При ярко выраженных приступах, сопровождающихся гипотензией, симптомами сердечной недостаточности, стенокардией, синкопэ, встает вопрос о проведении консервативного либо хирургического лечения.
Консервативные методы направлены на предупреждение приступов учащенного сердцебиения (тахикардии). Больному назначаются:
- Профилактические антиаритмические препараты (Амиодарон, Флекаинид, Пропафенон, Аденозин и др.);
- Бета-адреноблокаторы — препятствуют стимуляции рецепторов к норадреналину и адреналину (Эсмолол);
- Блокаторы медленных кальциевых каналов — оказывают воздействие на клетки сосудов и сердца, снижают частоту сердечных сокращений, уменьшают тонус сосудов;
- Сердечные гликозиды — увеличивают силу сердечных сокращений.
С целью прекращения приступов тахикардии используется внутривенное введение антиаритмических лекарственных препаратов.
В некоторых случаях купировать пароксизмы аритмий помогают:
- проба Вальсавы;
- массаж каротидного синуса;
- внутривенное введение АТФ.
Если консервативная терапия не способствует улучшению состояния больного и симптомы тахикардии не исчезают, проводится хирургическое лечение синдрома WPW. Показаниями к нему также служат:
- противопоказания к длительной лекарственной терапии;
- частые приступы фибрилляции предсердий;
- наличие приступов тахиаритмии, осложненных гемодинамическими нарушениями.
Операция носит название радиочастотной катетерной абляции. Проводится под местной анестезией. Во время нее к сердцу через бедренные сосуды подводится специальная тонкая трубочка — проводник. По ней подается импульс, который разрушает пучок Кента. Эффективность радиочастотной абляции по статистическим данным составляет 95 %. В 2 % случаев возможны рецидивы заболевания — ткани, подвергшиеся абляции, самовосстанавливаются. Тогда требуется повторная операция.
Важно знать, что при синдроме ВПВ противопоказаны занятия спортом.
Опасность синдрома ВПВ
Синдром ВПВ, проявляющийся приступами тахикардии, снижает качество жизни больного. К серьезным травмам и несчастным случаям могут привести потери сознания во время пароксизмов.
Помимо этого реципрокные АВ-тахикардии при WPW синдроме относятся к категории предфибрилляторных аритмий. Это значит, что частые приступы заболевания способны привести к более опасной и сложной фибрилляции предсердий, которая в свою очередь может трансформироваться в фибрилляцию желудочков и привести к летальному исходу.
Профилактика синдрома WPW
Специфической профилактики заболевания не существует. Если в результате ЭКГ у пациента выявлен синдром ВПВ, он должен регулярно обследоваться у кардиолога (даже если симптомы его не беспокоят). При проявлении признаков патологии нужно незамедлительно подобрать грамотное лечение.
Лицам, состоящим в родственных связях с больным синдромом WPW, рекомендуется пройти плановое обследование, чтобы исключить развитие данной патологии у себя. Диагностика должна включать: суточное мониторирование электрокардиограммы, электрокардиограмму, электрофизиологические методы.
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Источник