Возрастная катаракта код мкб


Катаракта — заболевание, характеризующееся различной степени стойкими помутнениями вещества и/или капсулы хрусталика, которые сопровождаются прогрессирующим снижением остроты зрения человека.
Классификация разновидностей катаракты по МКБ-10
Н25 Катаракта старческая.
Н25.0 Катаракта старческая начальная.
Н25.1 Катаракта старческая ядерная.
Н25.2 Катаракта старческая морганиева.
Н25.8 Катаракты старческие другие.
Н25.9 Катаракта старческая неуточнённая.
Н26 Другие катаракты.
Н26.0 Катаракта детская, юношеская и пресенильная.
Н26.1 Катаракта травматическая.
Н26.2 Катаракта осложнённая.
Н26.3 Катаракта, вызванная ЛС.
Н26.4 Катаракта вторичная.
Н26.8 Другая уточнённая катаракта.
Н26.9 Катаракта неуточнённая.
Н28 Катаракта и прочие поражения хрусталика при заболеваниях, классифицированных в иных рубриках.
Н28.0 Катаракта диабетическая.
Н28.1 Катаракта при прочих заболеваниях эндокринной системы, нарушениях обмена веществ, расстройствах питания, которые классифицированы в иных рубриках.
Н28.2 Катаракта при прочих заболеваниях, классифицированных в иных рубриках.
Сводный анализ имеющихся в мире данных о слепоте показывает, что данное заболевание является особенно частой причиной предотвратимой слепоты в экономически развитых и развивающихся странах. По информации ВОЗ, сегодня в мире зарегистрировано 20 млн. ослепших вследствие катаракты и необходимо выполнение примерно 3тыс. операций экстракций на каждый миллион населения в год. В Российской Федерации распространённость катаракты по критерию обращаемости может составлять 1201,5 случаев на 100 тыс. обследованного населения. Данная патология разной степени выраженности выявляется у 60-90% лиц в возрасте шестидесяти лет.
Больные с катарактой составляют примерно треть лиц, госпитализируемых в специализированные глазные стационары. На долю таких пациентов приходится до 35-40% всех операций, проводимых хирургами-офтальмологами. К середине 90-х, количество операций экстракции катаракты на 1000 человек населения составляло: в Соединенных Штатах — 5,4; в Великобритании — 4,5. Имеющиеся данные статистики по России весьма вариабельны, что зависит от региона. К примеру, по Самарской области данный показатель равен 1,75.
В нозологическом профиле первичной инвалидности по причине заболеваний глаз, лица с катарактой занимают 3-е место (18.9%) уступая лишь больным с последствиями травм глаз (22,8%) и пациентам с глаукомой (21,6%).
При этом, 95% случаев проведения экстракции катаракты являются успешными. Данную операцию, вообще считают одной из наиболее безопасных и эффективных, среди вмешательств на глазном яблоке.
Клиническая классификация
Из-за невозможности выяснить причины помутнений хрусталика, патогенетической их классификации не существует. Поэтому катаракты принято классифицировать по времени возникновения, локализации и форме помутнения, этиологии болезни.
По времени возникновения все катаракты делят на две группы:
врождённые (генетически обусловленные) и приобретённые. Как правило, врождённые катаракты не прогрессируют, бывая ограниченными либо частичными. У приобретённых катаракт, всегда наблюдается прогрессирующее течение.
По этиологическому признаку приобретенные катаракты подразделяют на несколько групп:
- возрастные (старческие);
- травматические (возникшие вследствие контузии или проникающих ранений глаз);
- осложнённые (возникающие при высокой степени близорукости, увеитах и прочих заболеваниях глаз);
- лучевые (радиационные);
- токсические (возникшие под воздействием нафтолановой кислоты и пр.);
- вызванные системными заболеваниями организма (эндокринными болезнями, нарушениями обменных процессов).
В зависимости от местоположения помутнений и по их морфологическому признаку патологию делят следующим образом:
- передняя полярная катаракта;
- задняя полярная катаракта;
- веретенообразная катаракта;
- слоистая или зонулярная катаракта;
- ядерная катаракта;
- кортикальная катаракта;
- задняя катаракта субкапсулярная (чашеобразная);
- полная или тотальная катаракта.
По степени зрелости все катаракты делят на: начальные, незрелые, зрелые, перезрелые.
Особенно целесообразной и наиболее полной классификацией катаракт врождённого характера, принято считать классификацию Джесса, выведенную еще в 1958 году. Согласно ей, существуют:
- сумочные катаракты;
- сумочно-лентикулярные (полярные) катаракты;
- веретенообразные катаракты;
- слоистые катаракты;
- ядерные катаракты;
- точечные катаракты;
- полные катаракты;
- плёнчатые катаракты;
- атипичные формы катаракт (дырчатая, копьевидная, коралловидная, в форме кольца, цветка и пр.).
Источник
Рубрика МКБ-10: H25.0
МКБ-10 / H00-H59 КЛАСС VII Болезни глаза и его придаточного аппарата / H25-H28 Болезни хрусталика / H25 Старческая катаракта
Определение и общие сведения[править]
Сенильные (старческие) катаракты — наиболее распространённая форма заболевания, имеющая значительный удельный вес среди катаракт различного происхождения.
Помутнения хрусталика могут начинаться с коры (корковая катаракта), с ядра (ядерная катаракта), субкапсулярно (субкапсулярная катаракта). Каждый из этих видов отличается друг от друга не только клинически, но и по морфологической и биохимической структуре.
Этиология и патогенез[править]
Клинические проявления[править]
При корковой катаракте первые признаки помутнения возникают в коре хрусталика у экватора. Центральная часть длительное время остаётся прозрачной, поэтому острота зрения не изменяется. Жалобы больных сводятся к появлению «мушек», пятен, диплопии или полиопии, когда одним глазом больной видит несколько предметов, особенно светящихся. Состояние начальной катаракты длится у разных людей по-разному: у одних этот период исчисляют десятилетиями, у других процесс прогрессирует, и через 1-3 года наступает стадия незрелой, или набухающей катаракты. При этом помутнение захватывает почти всю кору хрусталика, в связи с чем больные жалуются на резкое снижение зрения. Набухание хрусталика может приводить к сужению УПК, что затрудняет отток внутриглазной жидкости и иногда угрожает возникновением глазной гипертензии.
Субкапсулярная катаракта характеризуется ранним и интенсивным снижением зрения. Для этого вида катаракты специфично оводнение в виде субкапсулярных вакуолей, которые располагаются преимущественно под передней капсулой, иногда занимая всю капсулярную зону. В случаях локализации субкапсулярной катаракты под задней капсулой необходима дифференциальная диагностика между задней старческой субкапсулярной и осложнённой катарактой. По мере прогрессирования катаракты помутнения распространяются в направлении экваториальной части хрусталика. В этой стадии субкапсулярная катаракта приобретает чашеобразную форму. От осложнённой катаракты её отличает то, что помутнения и вакуоли (в начальной стадии) располагаются в 1-2 субкапсулярных слоях и резко отграничиваются от лежащего перед ними прозрачного коркового вещества. При данном виде катаракты рано начинает снижаться острота зрения.
Начальная старческая катаракта: Диагностика[править]
Для обнаружения катаракты осмотр больного необходимо проводить при широком зрачке проходящим светом. При этом на фоне розового свечения зрачка помутнения в хрусталике кажутся чёрными, так как часть отражённых лучей поглощают помутневшие волокна хрусталика.
При биомикроскопическом исследовании с помощью щелевой лампы уточняют локализацию очагов помутнения, их распространённость и степень распада хрусталиковых волокон.
При обследовании больного с катарактой необходимо следующее:
• выяснить этиологию процесса;
• исключить другие болезни органа зрения, которые могут давать сходную картину заболевания;
• диагностировать степень зрелости катаракты;
• выработать тактику лечения и определить прогноз зрительных функций в ранние сроки и в отдалённом периоде наблюдения.
Анамнез
Затуманивание зрения с последующим его снижением — типичные симптомы помутнения хрусталика. Однако данная симптоматика характерна и для других заболеваний: патологии сетчатки, стекловидного тела.
Инструментальные методы исследования
При установлении первичного диагноза всем больным необходимо провести:
-определение остроты зрения;
-офтальмометрию;
-кератометрию;
-периметрию;
-тонометрию;
-биометрию;
-биомикроскопию;
-офтальмоскопию;
-другие методы исследования (электрофизиологические методы исследования сетчатки и зрительного нерва, УЗИ, эндотелиальную микроскопию, ультразвуковую биомикроскопию, тонографию, ФАГ, определение ретинальной остроты зрения, иммунологические методы и др.) используют в соответствии с конкретной лечебно-диагностической ситуацией.
Остроту зрения исследуют без коррекции, а также с помощью пробных сферических и цилиндрических линз, определяя таким образом степень клинической рефракции и астигматизма субъективным способом. При катаракте в связи с помутнением оптической системы глаза происходит снижение остроты зрения, вплоть до светоощущения. В показаниях к оперативному вмешательству, возвращающему зрение больному, большое значение имеет наличие правильной проекции света как признака сохранившейся функции зрительно-нервного аппарата.
Периферическое зрение дополняет центральное возможностью ориентировки в пространстве и своей функциональной деятельностью в сумерках и ночью. При катаракте, в условиях непрозрачных сред и невозможности офтальмоскопии, периметрия помогает установлению локализации болезненного очага в глазу, проводящих путях, нервных центрах. При отсутствии патологии зрительного анализатора при катаракте границы полей зрения находятся в норме.
Определение объективной рефракции и оптической силы роговицы позволяет оценить рефракцию глаза и возможность расчёта оптической силы ИОЛ.
Тонометрия указывает на нормальную гидродинамику или её изменение в связи с патологией хрусталика.
Исследование в проходящем свете или офтальмоскопия позволяют определить прозрачность преломляющих сред глаза, а осмотр глазного дна (при возможности офтальмоскопии) позволяет оценить состояние зрительного нерва, сосудистой системы, центральных и периферических отделов сетчатки.
Биомикроскопия — объективный метод, позволяющий диагностировать патологические изменения и рубцы роговицы, определить глубину передней камеры и её содержимое, размер, величину и форму зрачка, а также степень его реакции на свет и на мидриатики, степень дистрофии радужки и наличие эксфолиаций. Особое внимание уделяют характеру изменений в хрусталике: состоянию передней и задней капсулы хрусталика, величине, степени интенсивности и локализации помутнений.
С помощью ультразвуковой биометрии определяют длину глаза, глубину передней камеры и толщину естественного хрусталика. Полученные данные используют не только для объективной характеристики параметров глазного яблока, но и для расчёта оптической силы ИОЛ.
Состояние оболочек глаза, макулярной области, наличие задней отслойки стекловидного тела оценивают методом ультразвукового В-сканирования. Степень витреальной деструкции определяют, исходя из обнаружения единичных или множественных интравитреальных включений и определения их акустической плотности.
С целью объективной характеристики состояния сетчатки и зрительного нерва, прогноза зрительных функций при подозрении на наличие сопутствующей патологии зрительно-нервного анализатора показано проведение лазерной ретинометрии и комплексного электрофизиологического исследования (регистрации чувствительности и лабильности зрительного анализатора, регистрации ЭРГ, электроокулограммы и зрительных вызванных потенциалов коры головного мозга). Полученные данные сравнивают с нормой, разработанной для различных степеней помутнения хрусталика применительно ко всем исследуемым параметрам.
Исследование заднего эпителия роговицы (эндотелиальную микроскопию) проводят при подозрении на существенное снижение количества клеток заднего эпителия роговицы.
Комплексное офтальмологическое обследование при катаракте показывает, что, кроме хрусталика, в патологический процесс могут быть вовлечены и другие структуры глазного яблока: роговица, связочный аппарат, СТ, сосудистая система, сетчатка и зрительный нерв. Поэтому объём и характер хирургического вмешательства при катаракте зависят не только от исходного состояния хрусталика, но и от сопутствующей катаракте патологии других структур глаза, а также всего организма в целом.
Общее обследование пациентов преследует цель обнаружить возможные очаги инфекции, прежде всего в органах и тканях, расположенных рядом с глазом. До операции необходимо санировать очаги воспаления любой локализации. Особое внимание уделяют санации полости рта, носоглотки и околоносовых пазух.
Анализы крови и мочи, электрокардиография и рентгенологическое исследование лёгких помогают обнаружить заболевания, для устранения которых необходимо экстренное или плановое лечение.
Дифференциальный диагноз[править]
Начальная старческая катаракта: Лечение[править]
Лечение катаракты в начальной стадии заболевания осуществляют консервативно для предотвращения быстрого помутнения всего вещества хрусталика.
Рациональные пути решения проблемы катаракты — это не только совершенствование офтальмохирургии, но и развитие направления консервативных методов лечения данного заболевания. С этой целью назначают инстилляции препаратов, улучшающих обменные процессы. Эти препараты содержат цистеин, аскорбиновую кислоту, глутамин и другие ингредиенты. Вместе с тем очень медленное развитие помутнения в хрусталике при старческих катарактах, которое продолжается нередко годами и даже десятилетиями, чрезвычайно затрудняет истинную оценку эффективности их консервативного лечения. И, тем не менее, задержка развития катаракты на 10 лет с помощью консервативных методов способна уменьшить количество дорогостоящих экстракций на 50%.
Наибольшее распространение получили следующие препараты:
• Офтан Катахром — улучшает окислительные и энергетические процессы в хрусталике. Применяют препарат в основном при задних субкапсулярных и чашеобразных помутнениях хрусталика.
• Азапентацен (квинакс) — тормозит образование хиноновых соединений и действует на белки хрусталика при помутнениях в различных его слоях. Назначают при старческой катаракте.
• Таурин (тауфон) — аминокислота, содержащая серу. Способствует улучшению энергетических процессов в хрусталике и других тканях глаза. Стимулирует репаративные процессы. Применяют при старческих, диабетических, миопических, лучевых и других катарактах.
• Рибофлавин (витамин В2) — применяют при различных видах катаракт.
• Вита-Йодурол — содержит ряд активных веществ (кальция хлорид, магния хлорид, никотиновую кислоту, аденозин). Применяют при старческих, миопических и контузионных катарактах.
Медикаментозное лечение при катарактах оправдано только при начинающихся помутнениях в хрусталике и совершенно безосновательно при уже развившихся катарактах различной этиологии.
Хирургическое лечение
Показание к хирургическому лечению катаракты — снижение остроты зрения, приводящее к ограничению трудоспособности и дискомфорту в обычной жизни. Степень зрелости катаракты не имеет значения при определении показаний к её удалению.
Суммарная оценка клинико-функционального исследования пациентов с катарактами позволяет на предоперационном уровне решить определённые стратегические вопросы в планируемом хирургическом лечении.
• Обнаружить факторы риска операционных и послеоперационных осложнений и провести профилактические мероприятия в предоперационном периоде:
-провести медикаментозную коррекцию ангиопротекторами у больных, имеющих выраженные нарушения гемодинамики и микроциркуляции;
-провести специфическую и иммунокорригирующую терапию у пациентов с осложнёнными катарактами при наличии нарушений иммунного статуса с обязательным контролем после лечения;
-при нарушении гидродинамики у больных с осложнённой катарактой (глаукома, травма, увеит), некомпенсируемой медикаментозно при применении минимального миотического режима, провести предварительное хирургическое лечение с обязательным последующим контролем гидродинамики и ВГД;
-при наличии дистрофических изменений периферии сетчатки или ДР (при возможности офтальмоскопии) провести предварительное лазерное лечение больным с осложнённой катарактой на фоне миопии высокой степени, СД, травмы.
• Обосновать выбор метода удаления катаракты, целесообразность дополнительных хирургических вмешательств с целью профилактики осложнений и создания благоприятных условий операции:
-при наличии или возможности обеспечения оптимальных условий планировать энергетические технологии экстракции катаракты (факоэмульсификацию и/или лазерную экстрацию);
-при перезрелой катаракте, а также при низкой исходной плотности и качественных изменениях клеток эндотелия, псевдоэксфолиативном синдроме и подвывихе хрусталика использовать комбинацию вискоэластиков;
-для профилактики разрыва задней капсулы хрусталика и выпадения стекловидного тела во время операции, а также профилактики послеоперационных осложнений больным с псевдоэксфолиативным синдромом, подвывихом хрусталика I-II степени во время операции планировать имплантацию внутрикапсульного кольца.
• Прогнозировать функциональные результаты операции и на основе суммарной оценки клинико-функциональных, иммунологических и электрофизиологических методов исследования определить показания и противопоказания к интраокулярной коррекции афакии.
Профилактика[править]
Прочее[править]
Источники (ссылки)[править]
Офтальмология [Электронный ресурс] / Под ред. С.Э. Аветисова, Е.А. Егорова, Л.К. Мошетовой, В.В. Нероева, Х.П. Тахчиди. — М. : ГЭОТАР-Медиа, 2011. — https://www.rosmedlib.ru/book/ISBN9785970420133.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
Катаракта – это серьезная офтальмологическая патология, вероятность появления которой у человека увеличивается с возрастом.
Основные факты
Катаракта глаза – что это за болезнь? Рано или поздно каждый человек приходит к этому вопросу. И это не удивительно. Катаракта, как и глаукома, относится к возрастным заболеваниям, ее появление и развитие обусловлено возрастными изменениями, происходящими в организме и затрагивающими все органы и системы, в том числе и зрительную. Катаракта не заразна, это не инфекционное заболевание, она не передается контактным и воздушно-капельным путем. Простыми словами, катаракта глаза — это помутнение хрусталика.
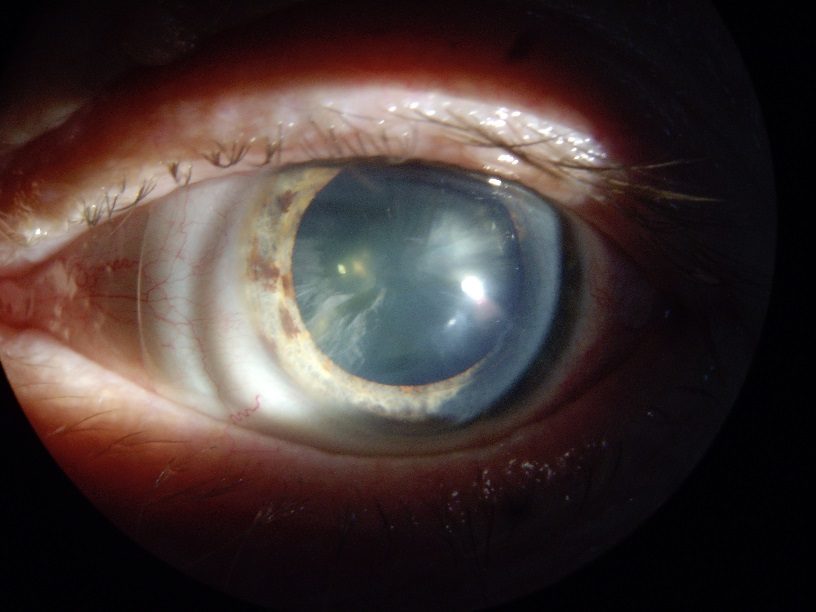
Офтальмологи считают помутнение хрусталика естественным процессом, поэтому катаракта не может в полной мере считаться болезнью. Это, скорее, состояние глазного аппарата, которое, тем не менее, требует специализированной медицинской помощи и наблюдения офтальмолога. Единственным методом, способным привести к полному излечению, является замена хрусталика глаза при катаракте.
В группу риска по катаракте можно отнести всех людей старше 60 лет. С каждым прожитым годом вероятность заболевания увеличивается, особенно при таких заболеваниях, как сахарный диабет и гипертония. Кроме катаракты эти болезни приводят к ухудшению состояния сетчатки и снижению остроты зрения, и иногда сопровождаются глаукомой. Нередко у пожилых пациентов глаукома и катаракта диагностируется одновременно, и это увеличивает вероятность снижения зрения.
Катаракта развивается постепенно, условно выделяют ряд стадий, характеризующихся определенным набором симптомов и признаков изменений в тканях хрусталика. Медики называют развитие болезни “созреванием катаракты”. Длительность процесса зависит от причины, возраста и других обстоятельств, и может длиться от нескольких месяцев до 10-15 лет.
В стадии начальной катаракты проявления слабо выражены, зрение практически не ухудшается.
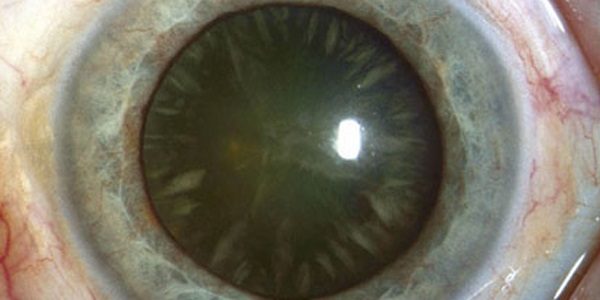
В стадии незрелой катаракты присутствуют участки помутнения хрусталика, что отражается на остроте зрения.
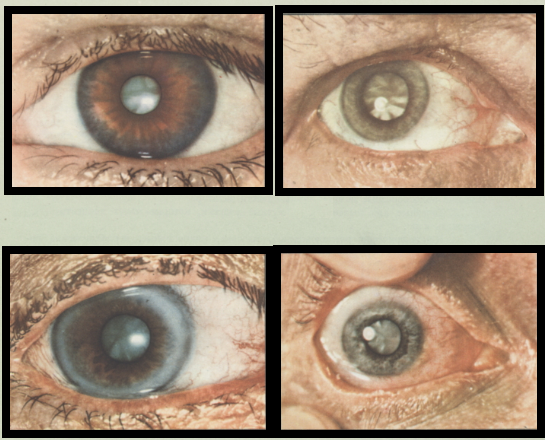
Зрелая катаракта характеризуется существенным ухудшением зрения и полным помутнением хрусталика.
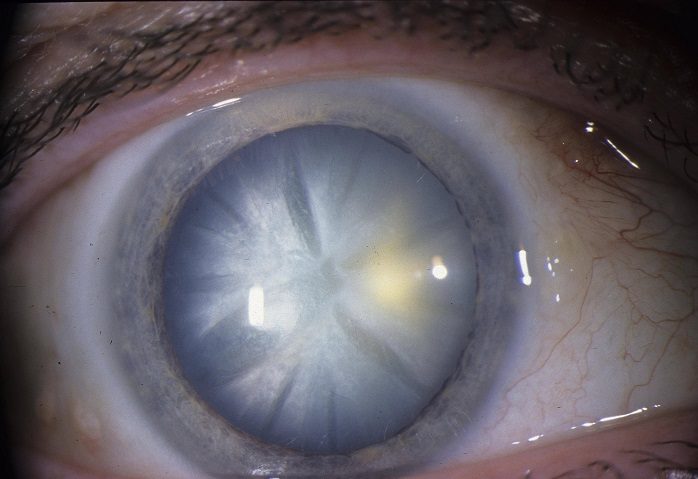
На последней стадии перезрелой катаракты происходит деформация хрусталика и потеря зрения.
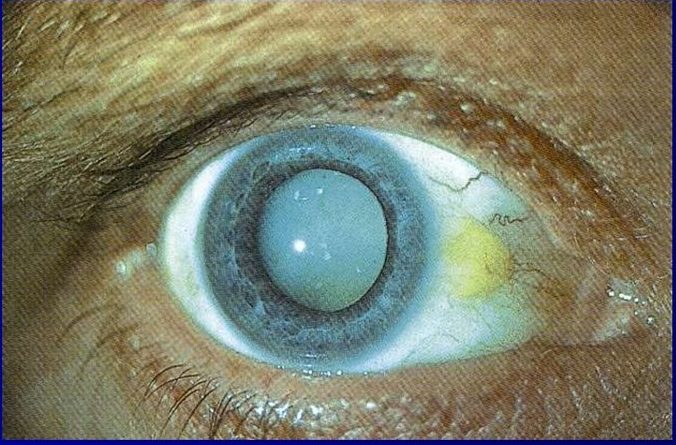
Виды катаракты
Катаракта относится к сложным заболеваниям, развитие и лечение которых зависит от этиологии, локализации, степени зрелости. Также катаракту классифицируют по причинам появления. По локализации катаракта бывает ядерная, корковая, смешанная.
В сложных ситуациях применяют расширенную классификацию:
- Передняя и задняя полярная катаракта.

- Веретенообразная катаракта.

- Слоистая катаракта, при которой чередуются мутные и прозрачные слои хрусталика.

- Ядерная катаракта.

- Корковая катаракта.

- Передняя или задняя субкапсулярная катаракта.
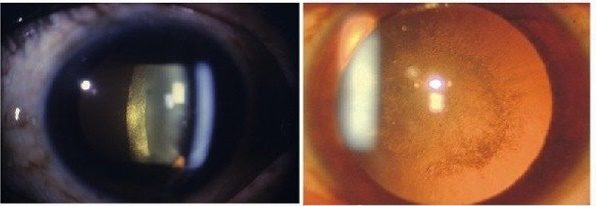
- Полная катаракта.

По механизму появления катаракта бывает первичная и вторичная (послеоперационная).
Все разновидности данной патологии по времени возникновения можно разделить на две больших группы – врожденная и приобретенная катаракта. Приобретенные катаракты имеют тенденцию к прогрессированию, увеличению объема поражения и степени помутнения хрусталика. Приобретенная форма заболевания, в свою очередь, подразделяется на разновидности в зависимости от причины появления:
- Старческая или возрастная.
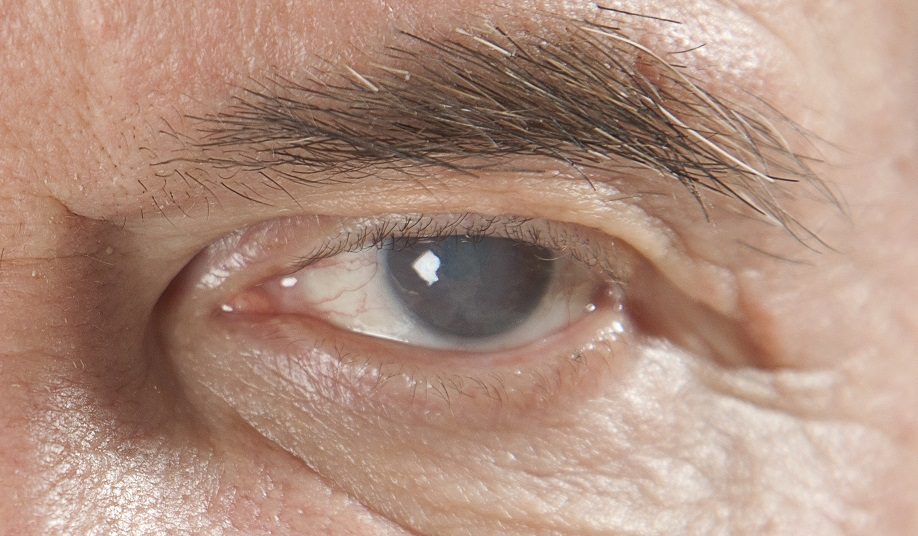
- Травматическая.

- Являющаяся осложнением других заболеваний.
- Возникшая под воздействием внешних факторов.
- Вторичная или послеоперационная.
Врожденная катаракта
С врожденной катарактой ребенок появляется на свет. Помутнение почти всегда локализуется у переднего или у заднего полюса хрусталика. Врожденная катаракта характеризуется стабильным течением, низкой вероятностью прогрессирования. Довольно часто врожденная катаракта с течением времени не развивается и не требует лечения. Тем не менее при значительном помутнении может потребоваться операция, так как отсутствие своевременного лечения приведет к амблиопии и необратимому снижению зрения.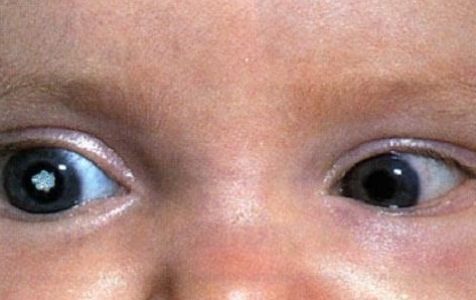
Врожденную катаракту разделяют на подвиды – наследственную и внутриутробную.
Наследственная катаракта является редким случаем, передаваемым аутосомно-доминантным путем. По наследственным причинам обычно развивается веретенообразная катаракта. Последствиями наследственной катаракты нередко становятся и другие аномалии развития новорожденного:
- Дисбаланс углеводно-кальциевого обмена.
- Слабость костей и соединительной ткани.
- Поражения кожи.
- Хромосомные аберрации.
Внутриутробная катаракта возникает при воздействии неблагоприятных факторов внешней среды. Это могут быть вирусы и бактерии, вредные привычки у будущей матери, а также некоторые патологические процессы в организме беременной женщины. Все отклонения от нормы в момент формирования плода отражаются на развитии структур глазного яблока и могут привести к патологическим изменениям хрусталика.
И наследственная, и внутриутробная катаракта часто сопровождаются другими серьезными глазными болезнями:
- Глаукомой.
- Гипоплазией глаз.
- Дистрофией сетчатки.
- Дистрофией зрительного нерва.
Возрастная катаракта
Старческая катаракта появляется как результат естественного старения всех систем организма. Это классический и самый распространенный вид заболевания. Для этого вида катаракты характерно медленное развитие, иногда начиная с возраста 40-45 лет, и чем старше возрастная группа, тем выше вероятность катаракты. К 80-летнему рубежу почти каждый человек страдает от изменения прозрачности хрусталика. Для возрастной катаракты характерно двустороннее поражение, но неравномерное – на одном глазу помутнение занимает большую зону, чем на другом. Помутнение обычно начинается с коры хрусталика, поэтому старческую катаракту по локализации диагностируют как корковую.
Развитию старческой катаракты обычно предшествует процесс склероза хрусталика глаза или, иначе говоря, факосклероза. Факосклероз представляет собой уплотнение ткани хрусталика, не влияющее на остроту зрения пациента, а вызывающее появление помутнения, нечеткости зрения. Это связяно с изменениями экваториальной части хрусталика, при сохранении прозрачности центральной зоны хрусталика. Сенильная катаракта может сопровождаться односторонним двоением светящихся предметов, то есть полиопией.
Возрастная катаракта в свою очередь делится на подвиды по степени зрелости – незрелую, зрелую, перезрелую, морганиеву. Каждой степени зрелости соответствует определенный объем поражения, от незначительного помутнения до полного разжижения хрусталика.
Осложненная катаракта
К этому виду катаракты относят патологию, возникающую в ответ на воздействие неблагоприятных факторов или сложных заболеваний. Катаракта может появиться в следующих случаях:
- При наличии серьезных офтальмологических нарушений – близорукости высокой степени, глаукомы, дегенеративных изменений сетчатки, воспалительных заболеваний структур глаза.
- После длительного воздействия инфракрасных, ультрафиолетовых, рентгеновских лучей, радиации. В этом случае говорят о лучевой катаракте. Эта разновидность считается профессиональным заболеванием при определенных видах трудовой деятельности.
- В результате механического повреждения глаза, к примеру, проникающей травмы или сильного удара в область глаз. Такую катаракту называют травматической. Она может появиться как сразу после травмы, так и позже. Чем серьезнее травма, тем быстрее развивается патология. Этот вид катаракты не всегда бывает с полным поражением всего хрусталика, чаще всего помутнение занимает только его часть. Травматические катаракты часто бывают пленчатыми.
- Медикаментозная или токсическая катаракта может появиться в результате применения определенных лекарственных средств – стероидных гормонов/кортикостероидов, антидепрессантов, антималярийных и противоэпилептических препаратов. Для токсической катаракты характерно наличие субкапсулярных областей помутнения в начальной стадии и последующее послойное распространение процесса.
- Осложненная катаракта также может возникать при наличии эндокринных заболеваний, в первую очередь сахарного диабета, узлов в щитовидной железе, а также аутоиммунных заболеваний и нарушений обмена веществ.
Вторичная катаракта
Вторичную катаракту иначе называют послеоперационной так, как она развивается после вмешательств по поводу первичной катаракты. Срок ее появления – от полугода до нескольких лет после замены хрусталика при катаракте. Пациенты часто думают, что вторичная катаракта возникает из-за ошибок хирурга, однако это не так. Вторичная катаракта после замены хрусталика связана с индивидуальными особенностями клеточных реакций, разрастанием эпителия на задней капсуле хрусталика, что приводит к потере прозрачности оптических сред и снижению зрения. Впоследствии добавляются и другие симптомы катаракты. Лечение повторной катаракты осуществляется с помощью лазера.
Код Мкб 10
По Международной Классификации Болезней мкб 10 катаракте присвоено несколько кодов:
- Детская, юношеская и пресенильная катаракта — H26.0
- Травматическая катаракта — H26.1
- Осложненная и вторичная катаракта — H26.2
- Медикаментозная катаракта — H26.3
- Вторичная катаракта — H26.4
- Другая уточненная катаракта — H26.8
- Катаракта неуточненная — H26.9
 Автор: врач-офтальмолог Курьянова Ирина Валентиновна
Автор: врач-офтальмолог Курьянова Ирина Валентиновна
Дата публикации: 31.05.2019 10:36
Читайте также
- Как проводится операция катаракта?
- Способы вылечить катаракту без операции у детей и взрослых
Источник
