Воронкообразная грудная клетка код по мкб 10 у детей
Содержание
- Описание
- Дополнительные факты
- Причины
- Классификация
- Симптомы
- Диагностика
- Лечение
- Прогноз
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Воронкообразная грудная клетка.

Воронкообразная грудная клетка
Описание
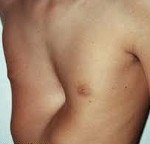
Воронкообразная грудная клетка (pectus excavatum, впалая грудь, воронкообразная грудь) – врожденная аномалия развития, при которой наблюдается западение грудины и передних отделов ребер. Этиология окончательно не установлена, предполагается, что ведущую роль играют наследственные факторы. Непосредственной причиной является дисплазия соединительнотканной и хрящевой ткани в области грудной клетки. Патология усугубляется по мере роста ребенка, нередко становится причиной патологического изменения осанки, а также нарушения функций сердца и легких. Диагноз выставляется на основании осмотра, данных торакометрии, результатов рентгенографии и других исследований. Терапевтические методы лечения малоэффективны. При прогрессировании патологии и нарушениях работы органов грудной клетки показана операция.
Дополнительные факты
Воронкообразная грудь – врожденная патология. Характеризуется западением передних отделов груди. Является наиболее распространенной деформацией грудной клетки (91% от всех случаев врожденных пороков развития грудной клетки). По различным данным наблюдается у 0,6-2,3% жителей России. Из-за склонности к прогрессированию в ряде случаев представляет серьезную опасность для здоровья пациентов.
Причины
Этиология болезни окончательно не выяснена, в настоящее время исследователи рассматривают около 30 гипотез возникновения воронкообразной груди. Однако статистическим путем установлено, что ведущее значение в развитии данной патологии имеют наследственные факторы. Это подтверждается наличием у пациентов родственников с такими же врожденными пороками. Кроме того, у больных с воронкообразной грудной клеткой чаще, чем в целом по популяции, выявляются другие аномалии развития.
Основной причиной деформации является хрящевая и соединительнотканная дисплазия вследствие определенных ферментативных нарушений. Неполноценность тканей может проявляться не только до рождения ребенка, но и в процессе его роста и развития. С возрастом западение грудины нередко прогрессирует, вследствие чего искривляется позвоночник, уменьшается объем грудной полости, смещается сердце и нарушаются функции органов грудной клетки. Гистологические исследования хрящевой ткани, взятой у больных разного возраста, подтверждают усугубление изменений: по мере взросления хрящ все больше разрыхляется, в нем появляется избыточное количество межклеточного вещества, образуются многочисленные полости и очаги асбестовой дегенерации.
Классификация
В настоящее время описано около 40 синдромов, сопровождающихся формированием воронкообразной груди. Это, а также отсутствие единой патогенетической теории развития болезни затрудняет создание единой классификации. Наиболее удачным вариантом, который использует большинство современных хирургов, является классификация Урмонас и Кондрашина:
• По виду деформации: асимметричная (левосторонняя, правосторонняя) и симметричная.
• По форме деформации: плосковороночная и обычная.
• По типу деформации грудины: типичная, седловидная, винтовая.
• По степени деформации: 1, 2 и 3 степень.
• По стадии болезни: компенсированная, субкомпенсированная и декомпенсированная.
• По сочетанию с другими врожденными аномалиями: не сочетанная и сочетанная.
Для определения степени воронкообразной груди в отечественной травматологии и ортопедии используется метод Гижицкой. На боковых рентгенограммах измеряют наименьшее и наибольшее расстояние между передней поверхностью позвоночника и задней поверхностью грудины. Затем наименьшее расстояние делят на наибольшее, получая коэффициент деформации. Значение 0,7 и более – 1 степень, 0,7-0,5 – 2 степень, 0,5 и менее – 3 степень.
Симптомы
Проявления болезни зависят от возраста пациента. У грудных детей наблюдается незначительное вдавление грудины и выявляется парадоксальное дыхание — симптом, при котором ребра и грудина западают во время вдоха. У больных младшего возраста вдавление грудины становится более явным, под краями реберных дуг обнаруживается поперечная борозда. Дошкольники с воронкообразной грудью чаще других детей болеют простудными заболеваниями.
Диагностика
Обследование больных с воронкообразной грудью предполагает не только точную постановку диагноза, но и оценку общего состояния пациента, а также выраженности нарушений со стороны сердца и легких. Обычно диагноз не вызывает затруднений еще на стадии осмотра. Для оценки степени и характера деформации используют торакометрию и различные индексы, определяемые с учетом объема впадины в области грудины, эластичности грудной клетки, ширины грудной клетки и некоторых других показателей. Для уточнения данных торакометрии выполняется рентгенография грудной клетки в 2 проекциях и компьютерная томография органов грудной полости.
Пациента направляют на консультацию к пульмонологу и кардиологу, назначают ряд исследований дыхательной и сердечно-сосудистой системы. Спирометрия свидетельствует о снижении жизненной емкости легких. На ЭКГ выявляется смещение электрической оси сердца, отрицательный зубец Т в отведении V3 и снижение зубцов. При проведении эхокардиографии нередко обнаруживается пролапс митрального клапана. Кроме того, у больных с воронкообразной грудной клеткой часто наблюдается тахикардия, повышение венозного и артериального давления и другие нарушения. Как правило, с возрастом патологические проявления становятся более выраженными.
Лечение
Лечение воронкообразной груди могут осуществлять травматологи, ортопеды и торакальные хирурги. Консервативная терапия при данной патологии малоэффективна. Показанием к оперативному лечению являются нарастающие нарушения работы органов кровообращения и дыхания. Кроме того, иногда хирургическое вмешательство проводится для устранения косметического дефекта. Операции (кроме косметических) рекомендуют проводить в раннем возрасте, оптимальный период – 4-6 лет. Такой подход позволяет обеспечить условия для правильного формирования грудной клетки, предупредить развитие вторичных деформаций позвоночника и появление функциональных нарушений. Кроме того, дети лучше переносят хирургические вмешательства, их грудная клетка отличается повышенной эластичностью, и коррекция проходит менее травматично.
В настоящее время используется около 50 видов оперативных вмешательств. Все методики подразделяются на две группы: паллиативные и радикальные. Целью радикальных методов является увеличение объема грудной клетки, все они предусматривают стернотомию (рассечение грудины) и хондротомию (рассечение хрящевой части ребер). В процессе операции часть кости удаляют, а передние отделы грудной клетки фиксируют при помощи специальных швов, различных фиксаторов (спиц, пластин, алло- и аутотрансплантатов). Паллиативные вмешательства предусматривают маскировку дефекта без коррекции объема грудной полости. При этом в подфасциальное пространство вшиваются внегрудные силиконовые протезы.
Безусловным показанием к радикальному хирургическому лечению является деформация 3 степени, деформация 2 степени в стадии субкомпенсации и декомпенсации, резко выраженный сколиоз, синдром плоской спины, слипчивый перикардит, сердечно-легочная недостаточность и гипертрофия правого желудочка сердца. Перед операцией обязательно назначается комплексное обследование и проводится лечение хронических инфекционных заболеваний (бронхита, гайморита, хронической пневмонии ).
Показанием к паллиативному вмешательству являются 1 и 2 степень деформации. Паллиативные операции проводятся только взрослым, поскольку в процессе роста ребенка силиконовый протез может визуально «отслоиться» и косметический эффект хирургического вмешательства будет утрачен. Больным старше 13 лет с незначительной деформацией может быть проведена коррекция расположения реберных дуг – операция, при которой дуги отсекаются и крест-накрест фиксируются на передней поверхности грудины.
Для создания максимально благоприятных условий в послеоперационном периоде пациента помещают в отделение реанимации, где он находится в состоянии медикаментозного сна. При этом ведется тщательное наблюдение за состоянием органов грудной полости и функцией дыхательной системы. Для профилактики гипоксии проводят ингаляции кислорода через носовой катетер. Со 2-3 дня начинают занятия дыхательной гимнастикой. Через неделю назначают ЛФК и массаж.
Удовлетворительным считается результат, при котором сохраняется незначительная деформация и есть незначительные функциональные нарушения, но жалобы отсутствуют. Неудовлетворительный результат – рецидив деформации, жалобы сохраняются, функциональные показатели не улучшились. Хороший результат достигается у 50-80% пациентов, удовлетворительный – у 10-25% пациентов и неудовлетворительный – также у 10-25% пациентов. По данным исследований, в отдаленном периоде лучшие результаты наблюдаются при пластике грудины без применения фиксаторов. Вместе с тем, не существует единой универсальной методики, которая одинаково хорошо подходила бы всем пациентам.
Прогноз
Оценить результат операции можно только через 3-6 месяцев. Оценивается как косметический эффект, так и степень восстановления функций органов грудной полости. При этом хорошим результатом считается полное устранение воронкообразной грудной клетки, отсутствие парадоксального дыхания, соответствие антропометрических показателей стандартным данным для соответствующей возрастной группы, отсутствие нарушений со стороны легких и сердца, нормальные показатели кислотно-щелочного и водно-солевого обмена.
Основные медуслуги по стандартам лечения | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
- Описание
Краткое описание
Врождённые деформации грудной клетки — пороки развития, связанные с изменением формы стенки грудной клетки.
Код по международной классификации болезней МКБ-10:
- M95.4 Приобретенная деформация грудной клетки и ребер
- Q67 Врожденные костно-мышечные деформации головы, лица, позвоночника и грудной клетки
- Q67.6 Впалая грудь
- Q67.7 Килевидная грудь
- Q67.8 Другие врожденные деформации грудной клетки
Воронкообразная грудная клетка (pectus excavatus) — порок развития, который, кроме косметического дефекта в виде западения грудины и рёбер, сопровождается различными функциональными нарушениями в дыхательной системе и ССС. У мальчиков наблюдают в 3 раза чаще. Различают три стадии заболевания (компенсированную, субкомпенсированную и декомпенсированную), три формы деформаций (симметричную, асимметричную и плосковоронкообразную), три степени деформации (I степень — глубина деформации менее 2 см, смещения сердца нет; II степень — глубина деформации менее 4 см, смещение сердца на 2–3 см; III степень — глубина деформации более 4 см, смещение сердца более чем на 3 см). Лечение: общие и специальные гимнастические упражнения, массаж. Оперативное лечение показано при прогрессирующих деформациях с функциональными нарушениями в возрасте 4–5 лет. В арсенале хирургического лечения много методов, однако ни один из них не принят как оптимальный. При каждом отмечают риск поздних рецидивов • Удаление деформированных рёберных хрящей • Остеотомия грудины • Коррекция дефекта грудины введением костного клина • Фиксация поддерживающим бруском, расположенным позади грудины • Другие варианты: дозированное вытяжение, использование магнитов и т.д.
Килевидная деформация грудной клетки («куриная» грудь, pectus carinatum) — выступание грудины и прикрепляющихся к ней рёберных хрящей. Поражение рёберных хрящей может быть одно — или двусторонним, а грудина выступать кпереди в верхнем или нижнем отделах. При консервативном лечении назначают общие и специальные гимнастические упражнения, массаж. Из предложенных оперативных методов лечения наиболее приемлема субперихондральная резекция хрящей. Корригируют путём поперечной остеотомии с перемещением грудины кзади.
Синдром Полэнда — сочетание аномалий, включающих отсутствие большой и малой грудной мышц, синдактилию, брахидактилию, ателию и/или амастию, деформации или отсутствие рёбер, отсутствие волос в подмышечной впадине и уменьшение толщины подкожной клетчатки. У каждого пациента отмечают различные компоненты синдрома. Деформация грудной клетки варьирует от лёгкой гипоплазии рёбер и рёберных хрящей на стороне поражения до аплазии передней части рёбер и всех рёберных хрящей. Хирургическое лечение необходимо лишь небольшой части пациентов.
Дефекты грудины — широкий спектр редких аномалий грудины, сердца и верхних отделов брюшной стенки • Торакальная эктопия сердца — классическое «обнажённое сердце», не прикрытое спереди никакими тканями, часто отмечают тетраду Фалло, стеноз лёгочной артерии, транспозицию магистральных сосудов и ДМЖП. Лечение торакальной эктопии сердца почти всегда безуспешно • Шейная эктопия сердца. Пациенты отличаются от больных с торакальной эктопией расстоянием, на которое перемещено сердце • Торако — абдоминальная эктопия сердца. Расщепление нижней части грудины, сердце покрыто мембраной. Хирургическое вмешательство направлено на закрытие дефекта кожи над сердцем и брюшной полостью • Расщепление или раздвоение грудины • Дистальный дефект грудины встречают как составную часть пентады Кэнтрелла.
Синдром передней лестничной мышцы • Причины: добавочное шейное ребро, спазм и вторичное укорочение лестничной мышцы или травматическая деформация костей грудной клетки и плечевого пояса • Клиническая картина. Боли в области шеи, надплечья и руки (по ходу локтевого нерва) и периферический парез руки, вызванные сдавлением сосудисто — нервного пучка в переднем межлестничном пространстве (между передней и средней лестничными мышцами). Клиническая картина напоминает болезнь Рейно • Диагноз подтверждают исследованием функций локтевого нерва • Лечение. Декомпрессия сосудисто — нервного пучка, чаще всего путём резекции I или добавочного шейного ребра (при его наличии), рассечения передней лестничной мышцы. Освобождение нервов из окружающих рубцовых тканей, обычно выполняемое через надключичный доступ.
МКБ-10 • M95.4 Приобретённая деформация грудной клетки и рёбер • Q67 Врождённые костно — мышечные деформации головы, лица, позвоночника и грудной клетки • Q67.6 Впалая грудь • Q67.7 Килевидная грудь • Q67.8 Другие врождённые деформации грудной клетки
Источник
Рубрика МКБ-10: Q67.6
МКБ-10 / Q00-Q99 КЛАСС XVII Врожденные аномалии пороки развития, деформации и хромосомные нарушения / Q65-Q79 Врожденные аномалии пороки развития и деформации костно-мышечной системы / Q67 Врожденные костно-мышечные деформации головы, лица, позвоночника и грудной клетки
Определение и общие сведения[править]
Впалая грудь
Синонимы: pectus excavatum, воронкообразная деформация грудной клетки, грудная клетка сапожника
Воронкообразная деформация грудной клетки — порок развития грудной клетки, проявляющийся различным по форме и глубине западением грудины и хрящевых отделов ребер.
Первое описание воронкообразной деформации грудной клетки принадлежит швейцарскому анатому Каспару Баугину (1560-1624). Попытки хирургического лечения впервые осуществлены А. Титце (1899) и Людвигом Мейером (1911). Марк Равич в 1949 г. предложил операцию, которая получила широкое распространение в различных модификациях.
Применение наружных и внутренних фиксаторов стало следующим этапом в развитии хирургии деформаций грудной клетки.
Классификация
Предложены классификации, отражающие клиническое течение заболевания, форму и выраженность деформации.
а) Классификация по этиопатогенетическому признаку.
• Врожденные деформации.
• Приобретенные деформации.
• Синдромальные деформации.
б) Классификация по форме.
• Симметричные деформации.
• Асимметричные деформации.
• Плосковорончатые деформации.
в) Классификация по степени выраженности деформации. Для определения степени деформации применяют индекс Гижицкой — частное от деления наименьшего расстояния между задней поверхностью грудины и передней поверхностью тел позвонков на наибольшее. Расстояния измеряют по боковым проекциям рентгенограмм грудной клетки:
• I степень — от 0,9 до 0,7,
• II степень — от 0,7 до 0,5,
• III степень — от 0,5 до 0,
• IV степень — 0 до -0,5.
г) Классификация в зависимости от наличия и степени функциональных нарушений сердца и легких (Н.И. Кондрашин).
• Компенсированная деформация.
• Субкомпенсированная деформация.
• Декомпенсированная деформация.
Этиология и патогенез[править]
В структуре деформаций грудной клетки воронкообразная составляет более 90%. Она бывает врожденной и приобретенной. Приобретенные деформации встречаются редко и возникают вследствие хирургических вмешательств и патологических процессов. Наследственный характер деформации грудной клетки удается проследить у 37% пациентов. Согласно современным представлениям, развитие деформации грудной клетки генетически детерминировано и связано с дисгистогенезом хрящевой ткани в эмбриональном периоде, приводящим к локальной остеохондродисплазии. Диспропорциональное развитие костно-хрящевых структур передней грудной стенки приводит к формированию воронки. При значительной степени деформации происходит сдавление органов средостения, уменьшается жизненная емкость легких (ЖЕЛ), что приводит к различным функциональным нарушениям, легочной гипертензии и нарушению сердечной деятельности.
Клинические проявления[править]
По данным разных авторов, у 60-75% пациентов воронкообразная деформация появилась в возрасте до 3 лет. При анализе анамнестических данных можно обнаружить, что больные с воронкообразной деформацией грудной клетки страдают частыми респираторными заболеваниями, быстрее утомляются, отстают в физическом развитии.
Существует зависимость между степенью деформации и частотой респираторных заболеваний. В детском и подростковом возрасте даже при наличии выраженной деформации функциональные нарушения встречаются реже благодаря высоким компенсаторным возможностям растущего организма. У большинства взрослых пациентов при деформации II-III степени обнаруживают патологические изменения функций органов сердечно-сосудистой и легочной систем.
Впалая грудь: Диагностика[править]
Осмотр и физикальное обследование
Диагностика при воронкообразной деформации не вызывает затруднений. Характерные изменения формы грудино-реберного комплекса позволяют точно установить диагноз. Сложности возникают при некоторых синдромальных формах. Деформация грудной клетки сопровождается косметическим дефектом с изменением формы и уменьшением ее объема и дислокацией органов средостения, вызывающей функциональные сердечно-легочные нарушения.
Дополнительные исследования
а) Рентгенография грудной клетки в прямой и боковой проекции
На обзорной рентгенограмме грудной клетки оценивают наличие смещения органов средостения, характер легочного рисунка, состояние легочных полей и костных структур грудной клетки. При исследовании у большинства пациентов с воронкообразной деформацией обнаруживают смещение тени сердца влево или, крайне редко, вправо. Определение индекса Гижицкой проводят по рентгенограмме в боковой проекции. Для лучшей визуализации грудины используют рентгеноконтрастные метки.
б) Компьютерная томография
Компьютерная томография — незаменимый метод исследования, который значительно расширяет диагностические возможности, позволяет определить объемный индекс деформации, индекс компрессии сердца и др.
На основании компьютерной томографии определяют индекс Галлера — отношение поперечного диаметра грудной клетки к переднезаднему (кратчайшее расстояние между позвонками и грудиной). В норме индекс составляет 2,5. Считается, что показанием к операции служит индекс выше 3,25.
Современные технологии позволяют после обработки исходных данных томографии создать трехмерную модель грудной клетки и, используя программу 3D-моделирования, прогнозировать послеоперационный результат и выбирать оптимальный метод коррекции.
При оценке функции внешнего дыхания выявляют снижение ЖЕЛ у всех пациентов с III степенью деформации и у 20-35% больных со II степенью. Изменения на ЭКГ и ЭхоКГ выявляют у большинства пациентов со II и III степенью деформации. Довольно часто встречаются позиционные особенности сердца, пролапс митрального клапана (с регургитацией и без). Изредка обнаруживают гипертрофию правых отделов сердца.
Воронкообразная деформация грудной клетки — серьезная косметическая проблема. Необходимо определение психологического статуса пациентов, особенно подростков и молодых людей. В ходе психологического тестирования следует выяснить степень нарушения адаптации в обществе и изменения поведения в связи с наличием деформации.
Дифференциальный диагноз[править]
Впалая грудь: Лечение[править]
Консервативное лечение
Массаж, лечебная физкультура, дыхательная гимнастика, коррекция осанки — меры, снижающие риск развития функциональных нарушений и вероятность про-грессирования деформации в периоды роста.
Результаты применения компрессионных приспособлений при воронкообразной деформации грудной клетки имеют много ограничений, высокую долю рецидивов и в настоящее время находятся на стадии накопления опыта.
Новая альтернатива в лечении деформации — вакуумный колокол (vacuum bell). Приспособление по форме напоминает колокол и создает вакуум, который поднимает грудину вверх, тем самым уменьшая западение.
Отдаленные результаты лечения этим методом еще не опубликованы в литературе.
Хирургическое лечение
а) Показания и противопоказания
Показания к оперативному вмешательству обсуждаются и сейчас. Их определяют в зависимости от степени деформации, делят на медицинские, косметические и др. Отсутствие единого мнения привело к расплывчатым представлениям о том, когда необходима операция. Удобны показания по критериям, предложенным Michael J. Goretsky (2004) и широко используемым за рубежом, иногда с некоторыми дополнениями, учитывающими психологическую сторону проблемы. Коррекция воронкообразной деформации показана при наличии двух и более следующих критериев:
• индекс Галлера (по данным КТ) более 3,25;
• нарушения функций легких по рестриктивному или обструктивному типу;
• компрессия или смещение сердца, пролапс митрального клапана, нарушение проводимости сердца по данным ЭхоКГ и ЭКГ;
• документированное прогрессирование деформации грудной клетки на основании объективных данных, а не эстетической оценки своего внешнего вида пациентом;
• послеоперационные рецидивы;
• серьезная обеспокоенность пациента внешним видом грудной клетки. Операция противопоказана в следующих ситуациях:
• тяжелая сопутствующая патология, значительно повышающая риск развития анестезиологических и ранних послеоперационных осложнений;
• тяжелые психические заболевания.
б) Виды операций
На современном этапе подходы к лечению воронкообразной деформации грудной клетки должны быть дифференцированными, хирургическим вмешательством необходимо добиваться не только устранения внутренней компрессии, но и стабильного и хорошего косметического результата.
При деформации грудной клетки существуют резекционные способы операций и малоинвазивные — нерезекционные. Резекционные способы связаны с устранением деформации путем удаления реберных хрящей, мобилизации грудины и реберных дуг и фиксации грудино-реберного комплекса наружными или внутренними фиксаторами. Наружные фиксаторы в настоящее время практически не используют. Они представляют лишь исторический интерес, как и операции без использования фиксаторов (поворот грудины на 180°, операция Равича и др.). В качестве внутренних фиксаторов используют металлические шины, реберные аутотрансплантаты, металлическую пластину (или пластины), спицы Киршнера. Операцию Насса и различные ее модификации относят к малоинвазивным нерезекционным способам коррекции с внутренней фиксацией.
Профилактика[править]
Прочее[править]
Источники (ссылки)[править]
Ортопедия [Электронный ресурс] : национальное руководство / Под ред. С.П. Миронова, Г.П. Котельникова — 2-е изд., перераб. и доп. — М. : ГЭОТАР-Медиа, 2013. — https://www.rosmedlib.ru/book/ISBN9785970424483.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
