Волчаноподобный синдром что это такое
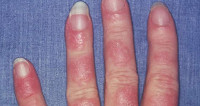
Волчаночноподобный синдром обратимого типа представляет собой лекарственную волчанку, которая спровоцирована приемом медикаментозных препаратов.
Симптоматика подобного заболевания очень напоминает клиническую картину при СКВ: лихорадка, артралгия, миалгия, полиартрит, плеврит, гепатомегалия, гломерулонефрит.
После постановки диагноза потребуется выяснить, на какой препарат организм дал подобную реакцию и отменить его прием.
Природа лекарственной волчанки
Лекарственная волчанка – комплекс симптомов, возникновение которых обуславливается побочными действиями лекарственных средств. Он обратим, то есть, при отмене приема медикамента, спровоцировавшего подобные реакции организма, все симптомы ЛВ уходят.
Лекарственный волчаночноподобный синдром имеет аутоиммунную природу и разнообразную симптоматику. Это усложняет задачу выявления проблемы и подбора адекватного лечения осложнений, которые она вызывает. Ревматология диагностирует лекарственную форму такой болезни в среднем в 10 раз реже, чем идиопатическую системную красную волчанку.
СКВ может возникать у пациентов любого возраста, а волчанка, возникшая после приема препаратов, в большинстве случаев, характерна пожилым людям в возрасте от 50 лет. Оба типа одинаково распространены и у женщин, и у мужчин, то есть половой фактор никоим образом не влияет на особенности возникновения лекарственной волчанки.
Причины лекарственной волчанки
ЛВ развивается на фоне продолжительного приема или высоких дозировок большого перечня медикаментозных препаратов, которые назначаются пациентам при терапии разного рода болезней. Заболевания подобного рода характерны пациентам со следующими проблемами:
- артериальная гипертензия;
- аритмия;
- туберкулез легких;
- эпилепсия;
- ревматоидный артрит;
- разного рода инфекционные заболевания.
Перечисленные заболевания лечатся с помощью медикаментов длительным курсом, для чего используются антигипертензивные, противоаритмические, противотуберкулезные, противосудорожные лекарства, сульфаниламиды, антибиотики, нейролептики, соли лития, золота и другие. Это и провоцирует развитие волчаночноподобного синдрома у немалого процента пациентов.
На заметку! Такая проблема может коснуться представительниц прекрасного пола, принимающих оральные гормональные таблетки от нежелательной беременности.
Еще одной причиной проявления волчаночноподобного синдрома является генетическая предрасположенность к патологии. Если пациент принадлежит к ацетилирующему фенотипу, то ферменты его печени крайне медленно и малоэффективно перерабатывают некоторые медикаментозные средства. На фоне такой генетики организм вырабатывает более высокие титры AHA, что и провоцирует развитие волчанки из-за лекарств.
Симптомы лекарственной волчанки
Значительным образом повысить эффективность лечения любого заболевания можно путем внимательного изучения жалоб пациента. Симптомы, проявление которых говорит о наличии у пациента волчаночноподобного синдрома, следующие:
- потеря веса незначительного характера;
- боль и дискомфорт в мышцах как следствие гипертонуса мышечного эпителия в спокойном состоянии и при напряжении;
- патологии суставов;
- эритематозные образования на коже;
- синдром Рейно;
- резкое повышение температуры тела, дрожь;
- редко – гепатомегалия, лимфаденопатия, бабочковидная эритема на скулах лица;
- серозиты на фоне лечения противоаритмическими медикаментами;
- гломерулонефрит на фоне длительного приема апрессина;
- общая слабость;
- стоматит, осложненный язвочками;
- расстройства психического и невротического характера;
- сильная ломкость и выпадение волос.
Если человек замечает высыпания на коже и 2-3 симптома из данного списка, стоит обратиться к врачу для прохождения обследования.
На видео ниже рассказывается о причинах появления и особенностях протекания системных заболеваниях соединительной ткани, которые имеют аутоимунный характер: СВК, волчаночноподобный синдром и др.
Этапы диагностики лекарственной волчанки
Большую роль в устранении волчаночноподобного синдрома играет правильно организованная диагностика. Диагноз ставят на основании консультаций и осмотров следующих врачей:
- пульмонолог;
- ревматолог;
- кардиолог.
Каждый из перечисленных специалистов должен осмотреть пациента и выслушать его жалобы. Подтвердить диагноз можно путем сопоставления времени проявления первых симптомов синдрома и принятия лекарственных средств.
Совместно с медицинским работником проводится глубокий анализ клинической картины болезни, осуществляется узкопрофильное иммунологическое тестирование пациента. Это позволит определить сложности состояния больного и обозначить направление его лечения.
При постановке диагноза важно исключить у пациента такие заболевания, как: идиопатическая СКВ, средостения, злокачественные новообразования в легких, поскольку их симптоматика похожа на клиническую картину при волчанке по причине приема лекарств. Только после этого можно отменять препараты, которые нанесли здоровью пациента вред, спровоцировав ЛВ.
Терапия лекарственной волчанки
Ликвидировать проявление СКВ можно путем отмены приема лекарства, спровоцировавшего похожую реакцию со стороны организма человека. На снятие болевого синдрома может уйти от 2-3-х дней до 2-х недель, а для выведения антинуклеарных антител времени потребуется гораздо больше: от месяца до года.
При боли в суставах показаны противовоспалительные нестероидные средства, купирующие симптом. Если же синдром проявляется особенно остро, стоит назначить пациенту препараты-глюкокортикоиды.
Чтобы избежать такой формы волчанки важно придерживаться следующих правил:
- не стоит пить лекарственные средства на свое усмотрение и без назначения профильного специалиста;
- нельзя самостоятельно увеличивать дозу или менять схему приема медикамента, назначенного врачом.
При возникновении волчаночного синдрома, препарат-возбудитель проблемы нужно заменить адекватным аналогом. Подбор аналогичного препарата по фармакологическому воздействию на организм пациента осуществляется исключительно квалифицированным специалистом.
Сделаем выводы
ЛКВ является следствием длительного приема и больших доз медикаментозных препаратов, применяемых для лечения ряда заболеваний. Иммунитет человека не справляется, а собственные клетки организма поедают друг друга.
Симптомы синдрома могут иметь разную интенсивность. При отмене лекарственного препарата-возбудителя волчаночноподобного синдрома, болезнь постепенно регрессирует.
Источник
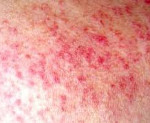
Лекарственная волчанка – обратимый волчаночноподобный синдром, вызванный приемом лекарственных препаратов. Клинические проявления лекарственной волчанки сходны с СКВ и включают лихорадку, артралгии, миалгии, полиартрит, плеврит, пневмонит, гепатомегалию, гломерулонефрит. Диагноз основывается на характерных лабораторных критериях (определении в крови антинуклеарного фактора, антинуклеарных антител, LE-клеток) и связи симптоматики с приемом определенных лекарственных медикаментов. Обычно проявления лекарственной волчанки исчезают после отмены причинно значимого препарата; в тяжелых случаях назначаются кортикостероидные препараты.
Общие сведения
Лекарственная волчанка (лекарственный волчаночный синдром) – симптомокомплекс, обусловленный побочным действием лекарственных средств и регрессирующий после их отмены. Лекарственная волчанка по своим клиническим проявлениям и иммунобиологическим механизмам сходна с системной красной волчанкой. В ревматологии лекарственная волчанка диагностируется примерно в 10 раз реже, чем идиопатическая СКВ. В большинстве случаев лекарственно-индуцированный волчаночноподобный синдром развивается у пациентов в возрасте старше 50 лет, практически с одинаковой частотой у мужчин и женщин.
Причины лекарственной волчанки
Развитие лекарственной волчанки может провоцироваться длительным применением или высокими дозировками большого круга лекарственных препаратов. К медикаментам с известным побочным эффектом относятся антигипертензивные (метилдопа, гидралазин, атенолол), противоаритмические (новокаинамид), противотуберкулезные (изониазид), противосудорожные средства (гидантоин, фенитоин), сульфаниламиды и антибиотики (пенициллин, тетрациклин), нейролептики (хлорпромазин), соли лития, золота и другие препараты. Чаще всего лекарственная волчанка возникает у пациентов, страдающих артериальной гипертензией, аритмией, туберкулезом, эпилепсией, ревматоидным артритом, инфекционными заболеваниями и принимающих перечисленные препараты. Возможно развитие волчаночноподобного синдрома у женщин, длительно применяющих оральные контрацептивы.
Патогенез лекарственной волчанки связывается со способностью названных лекарственных препаратов вызывать в организме образование антинуклеарных антител (АНА). Большую роль в предрасположенности к патологии играет генетическая детерминация, а именно – ацетилирующий фенотип пациента. Медленное ацетилирование данных препаратов ферментами печени сопровождается выработкой более высоких титров AHA и более частым развитием лекарственной волчанки. Вместе с тем, у больных с волчаночным синдромом, индуцированным новокаинамидом или гидралазином, выявляется медленный тип ацетилирования.
В целом вероятность развития лекарственной волчанки зависит от дозы препарата и длительности фармакотерапии. При продолжительном приеме лекарственного средства у 10-30% пациентов, имеющих в сыворотке крови антинуклеарные антитела, развивается волчаночноподобный синдром.
Симптомы лекарственной волчанки
В клинике лекарственной волчанки преобладают общие проявления, суставной и кардио-пульмональный синдромы. Заболевание может манифестировать остро или постепенно с таких неспецифических симптомов, как недомогание, миалгия, лихорадка, незначительная потеря массы тела. 80% пациентов беспокоят артралгии, реже – полиартриты. У пациентов, принимающих противоаритмические средства (прокаинамид) наблюдаются серозиты (экссудативный плеврит, перикардит), тампонада сердца, пневмонит, асептические инфильтраты в легких. В ряде случаев возможно развитие лимфаденопатии, гепатомегалии, появление эритематозных высыпаний на коже.
В отличие от идиопатической системной красной волчанки, при лекарственно индуцированном синдроме редко встречаются бабочковидная эритема на щеках, язвенный стоматит, синдром Рейно, алопеция, нефротический синдром, неврологические и психические расстройства (судорожный синдром, психозы). Вместе с тем, для лекарственной волчанки, вызванной приемом апрессина, характерно развитие гломерулонефрита.
Диагностика лекарственной волчанки
От момента появления первых клинических симптомов лекарственной волчанки до постановки диагноза нередко проходит от нескольких месяцев до нескольких лет. В течение этого времени пациенты могут безрезультатно обследоваться у пульмонолога, кардиолога, ревматолога по поводу отдельных проявлений синдрома. Правильная постановка диагноза возможна при всесторонней оценке клинической симптоматики, сопоставлении признаков болезни с приемом определенных лекарственных средств, проведении иммунологических тестов.
Наиболее специфичными лабораторными критериями, указывающими на лекарственную волчанку, служит наличие в крови антинуклеарных антител (антител к гистонам), антинуклеарного фактора, антител к односпиральной ДНК, LE-клеток, снижение уровня комплемента. Менее специфичны для волчаночного синдрома, но высокоспецифичными для СКВ, являются антитела к ds ДНК, анти-Ro/SS-A, Ат к Sm-антигену, анти-La/SS-B. Дифференциальную диагностику лекарственной волчанки необходимо осуществлять с идиопатической СКВ, злокачественными опухолями легких и средостения.
Лечение лекарственной волчанки
Отмена лекарственного препарата, вызвавшего лекарственную волчанку, приводит к постепенному регрессу клинико-лабораторных признаков синдрома. Исчезновение клинической симптоматики обычно происходит в течение нескольких дней или недель после прекращения приема лекарственного средства. Антинуклеарные антитела исчезают медленнее — в течение нескольких месяцев (иногда до 1 года и дольше). С целью купирования суставного синдрома возможно назначение нестероидных противовоспалительных средств. При тяжелом течении лекарственной волчанки, длительной персистенции клинических симптомов обосновано назначение глюкокортикоидов.
Во избежание развития лекарственной волчанки не следует самопроизвольно и бесконтрольно принимать медикаменты; назначение фармакологических средств должно быть обоснованным и согласованным с лечащим врачом. Для предотвращения рецидива волчаночного синдрома необходима адекватная замена причинно значимого препарата альтернативным лекарственным средством.
Источник
Лекарственная волчанка – волчаноподобный синдром, который возникает вследствие приема определенных медицинских препаратов, по характеру протекания и клиническим признакам подобен системной красной волчанке, имеет обратимый эффект, как правило, реализовывающийся посредством отказа от провоцирующего медпрепарата.
Виды
Лекарственная волчанка сама по себе не является самостоятельным заболеванием, а только подвидом системной красной.
Причины
Фактором, который вызывает патологию, является длительный период лечения или значительная дозировка довольно широкого спектра медицинских лекарств. Они провоцируют формирование в организме антинуклеарных антител (АНА). В зависимости от ацетилирующего фенотипа заболевшего человека может иметься особая предрасположенность к развитию патологических процессов. Это происходит в том случае, когда ферменты печени медленно перерабатывают элементы данных медикаментов.
Рассмотрим перечень наиболее распространенных лекарственных средств, которые знамениты своим неблагоприятным влиянием, приводящим к волчаночному заболеванию, и другие неблагоприятные факторы:
- противоаритмические (новокаинамид);
- противотуберкулезные (изониазид);
- нейролептики (аминазин);
- антигипертензивные (метилдопа, гидралазин, атенолол);
- противосудорожные (гидантоин, дифенин);
- сульфаниламиды и антибиотики (пенициллин, тетрациклин);
- прием оральных контрацептивов на протяжении длительного периода представительницами женского пола;
- остаточные соли золота и лития.
- эпилептические припадки;
- больше подвержены люди, которые болеют туберкулезом, ревматоидным артритом, аритмией, артериальной гипертензией и частыми инфекционными процессами;
- если по различным причинам имеются нарушения в работе иммунной системы;
Развитие чаще всего происходит у людей старше 50 лет. Почти с одинаковой периодичностью страдают как представители мужского, так и женского пола. Встречается намного реже, чем самопроизвольно возникающая разновидность патологического состояния.
Симптомы
Признаки, которые могут свидетельствовать о развитии патологического процесса в организме человека:
- незначительная потеря веса;
- болезненные ощущения в мышцах, которые возникают в результате гипертонуса мышечных клеток, как в спокойном положении, так и при напряжении (миалгия);
- сопутствующие суставные патологии (полиартрит, артралгия);
- образование эритематозных образований на кожных покровах;
- синдром Рейно;
- в некоторых ситуациях проявляются гепатомегалия и лимфаденопатии;
- бабочковидная эритема на скулах лица появляется нечасто;
- лихорадка;
- серозиты (экссудативный плеврит, перикардит), если пациент принимает противоаритмические медикаменты;
- нефротический симптом;
- гломерулонефрита при длительном употреблении апрессина;
- общее недомогание и слабость;
- язвенный стоматит;
- сердечная тампонада;
- различные психические и невротические расстройства (психоз, судорожный синдром);
- асептические инфильтраты в легких;
- сильное выпадение волос (алопеция).
При возникновении подобных симптомов необходима консультация врача-пульмонолога, ревматолога или кардиолога.
Диагностика
Установить наличие болезни достаточно трудно, иногда проходит значительно долгий строк, прежде чем устанавливается диагноз (до нескольких лет). Обычно пациенты обследуются у специалистов по отдельно проявляющимся признакам. Для установления полной картины следует записаться на прием к врачу-пульмонологу, ревматологу и кардиологу.
Для подтверждения диагноза необходимо сопоставить время проявления симптоматики и употребления определенных лекарств, всесторонне проанализировать клинические признаки, провести специальные иммунологические тесты.
Также следует обязательно проводить дифференциальную диагностику на сопоставление с такими болезнями, как идиопатическая системная красная волчанка, средостения и злокачественные опухоли легких.
Лечение
Основным способом уменьшения и полного исключения симптоматики является прекращение курса применения медпрепарата, который ее спровоцировал. Обычно требуется от нескольких дней до пары недель, чтобы болезненные ощущения перестали тревожить пациента. Однако антинуклеарные антитела выводятся значительно дольше – от одного месяца до года.
В некоторых случаях эффективно купирование суставного синдрома с помощью противовоспалительных нестероидных средств.
При сильных проявлениях симптомом и тяжелом течении заболевания целесообразно назначение глюкокортикоидов.
Профилактика
Для того чтобы избежать возникновения подобного болезненного состояния, ни в коем случае нельзя употреблять медицинские препараты без назначения доктора.
Если была выявлена болезнь, в последующих курсах лечения необходимо заменить препарат, спровоцировавший появление симптоматики, на аналогичный для предотвращения рецидива.
Источник
Системная красная волчанка – хроническое аутоиммунное заболевание, характеризующееся поражением соединительной ткани и сосудов и, как следствие, вовлечением в патологический процесс практически всех органов и систем организма.
В развитии системной красной волчанки определенную роль играют гормональные нарушения, в частности, увеличение количества эстрогенов. Этим объясняется тот факт, что заболевание чаще регистрируется у молодых женщин и девушек-подростков. Согласно некоторым данным, в возникновении патологии большую роль играют вирусные инфекции, интоксикации химическими веществами.
Данный недуг относится к аутоиммунным заболеваниям. Его сущность заключается в том, что иммунная система на какой-то раздражитель начинает вырабатывать антитела. Они отрицательно сказываются на здоровых клетках, так как поражают их ДНК-структуру. Таким образом, из-за антител происходит негативное изменение соединительной ткани и сосудов.
Причины возникновения
Какие причины способствуют развитию системной красной волчанки, и что это за болезнь? Этиология заболевания неизвестна. В развитии его предполагают роль вирусной инфекции, а также генетических, эндокринных и метаболических факторов.
У больных и их родственников обнаруживают лимфоцитотоксические антитела и антитела к двуспиральной РНК, являющиеся маркерами персистирующей вирусной инфекции. В эндотелии капилляров поврежденных тканей (почек, кожи) выявляют вирусоподобные включения; на экспериментальных моделях вирус идентифицирован.
СКВ встречается преимущественно у молодых (20—30 лет) женщин, однако случаи заболевания нередки у подростков и людей более старшего возраста (более 40—50 лет). Среди заболевших отмечается только 10% мужчин, однако болезнь протекает у них тяжелее, чем у женщин. Провоцирующими факторами часто оказываются инсоляция, лекарственная непереносимость, стресс; у женщин — роды или аборт.
Классификация
Заболевание классифицируется по стадиям течения заболевания:
- Острая системная красная волчанка. Наиболее злокачественная форма заболевания, отличается непрерывно-прогрессирующим течением, резким нарастанием и множественностью симптомов, устойчивостью к терапии. По этому типу часто протекает системная красная волчанка у детей.
- Подострая форма характеризуется периодичностью обострений, однако, с меньшей степенью выраженности симптоматики, нежели чем при остром течении СКВ. Поражение органов развивается в течение первых 12 месяцев заболевания.
- Хроническая форма отличается долговременным проявлением одного либо нескольких симптомов. Особенно характерно сочетание СКВ с антифосфолипидным синдромом при хронической форме болезни.
Также в течении заболевания выделяют три основных стадии:
- Минимальная. Присутствуют незначительные головные и суставные боли, периодическое повышение температуры тела, недомогание, а также начальные кожные признаки болезни.
- Умеренная. Значительное поражение лица и тела, вовлечение в патологический процесс сосудов, суставов, внутренних органов.
- Выраженная. Наблюдаются осложнения со стороны внутренних органов, головного мозга, кровеносной системы, опорно-двигательного аппарата.
Для системной красной волчанки характерны волчаночные кризы, при которых активность заболевания максимальна. Длительность криза может составлять от одного дня до двух недель.
Симптомы красной волчанки
У взрослых системная красная волчанка проявляет себя большим количеством симптомов, что обусловлено поражением тканей практически всех органов и систем. В некоторых случаях проявления болезни ограничиваются исключительно кожными симптомами, и тогда заболевание называют дискоидной красной волчанкой, но в большинстве случаев присутствуют множественные поражения внутренних органов, и тогда говорят о системном характере заболевания.
На начальных стадиях заболевания красная волчанка характеризуется непрерывным течением с периодическими ремиссиями, но почти всегда переходит в системную форму. Чаще отмечается эритематозный дерматит на лице по типу бабочки – эритема на щеках, скулах и обязательно на спинке носа. Появляется гиперчувствительность к солнечному излучению – фотодерматозы обычно округлой формы, носят множественный характер.
Поражение суставов встречается у 90% больных СКВ. В патологический процесс вовлекаются мелкие суставы, как правило, пальцев кисти. Поражение носит симметричный характер, больных беспокоит боль и скованность. Деформация суставов развивается редко. Асептические (без воспалительного компонента) некрозы костей встречаются часто. Поражается головка бедренной кости и коленный сустав. В клинике преобладают симптомы функциональной недостаточности нижней конечности. При вовлечении в патологический процесс связочного аппарата развиваются непостоянные контрактуры, в тяжелых случаях вывихи и подвывихи.
Общие симптомы СКВ:
- Болезненность и припухание суставов, мышечная боль;
- Необъяснимая лихорадка;
- Синдром хронической усталости;
- Высыпания на коже лица красного цвета или смена окраски кожиных покровов;
- Боли в грудной клетке при глубоком дыхании;
- Усиленное выпадение волос;
- Побеление или посинение кожи пальцев кистей или стоп на холоде или при стрессе (синдром Рейно);
- Повышенная чувствительность к солнцу;
- Припухание (отеки) ног и/или вокруг глаз;
- Увеличение лимфатических узлов.
К дерматологическим признакам заболевания относят:
- Классическую сыпь на переносице и щеках;
- Пятна на конечностях, туловище;
- Облысение;
- Ломкость ногтей;
- Трофические язвы.
Слизистые оболочки:
- Покраснение и изъязвление (появление язв) красной каймы губ.
- Эрозии (поверхностные дефекты – « разъедания» слизистой оболочки) и язвы на слизистой оболочке полости рта.
- Люпус-хейлит – выраженный плотный отек губ, с плотно прилежащими друг к другу сероватых чешуек.
Поражение сердечно-сосудистой системы:
- Волчаночный миокардит.
- Перикардит.
- Эндокардит Либмана-Сакса.
- Поражение коронарных артерий и развитие инфаркта миокарда.
- Васкулиты.
При поражениях нервной системы самым частым проявлением является астенический синдром:
- Слабость, бессонница, раздражительность, подавленность, головные боли.
При дальнейшем прогрессировании возможно развитие эпилептических припадков, нарушение памяти и интеллекта, психозы. У некоторых больных развивается серозный менингит, неврит зрительного нерва, внутричерепная гипертензия.
Нефрологические проявления СКВ:
- Люпус-нефрит – воспалительное заболевание почек, при котором происходит утолщение мембраны клубочков, откладывается фибрин, образуются гиалиновые тромбы. В случае отсутствия адекватного лечения у больного может развиваться стойкое снижение функций почек.
- Гематурия или протеинурия, которая не сопровождается болью и не беспокоит человека. Нередко это единственное проявление волчанки со стороны мочевыводящей системы. Поскольку в настоящее время своевременно проводится диагностика СКВ и начинается эффективное лечение, то острая почечная недостаточность развивается только в 5% случаев.
Желудочно-кишечный тракт:
- Эрозивно-язвенное поражение – больных беспокоят отсутствие аппетита, тошнота, рвота, изжога, боль в различных отделах живота.
- Инфаркт кишечника вследствие воспаления сосудов, кровоснабжающих кишечник, – развивается картина « острого живота» с высокоинтенсивными болями, локализующимися чаще вокруг пупка и в нижних отделах живота.
- Волчаночный гепатит – желтуха, увеличение размеров печени.
Поражение легких:
- Плеврит.
- Острый волчаночный пневмонит.
- Поражение соединительной ткани легких с формированием множественных очагов некроза.
- Легочная гипертензия.
- Тромбоэмболия легочной артерии.
- Бронхиты и пневмонии.
Предположить у себя волчанку до визита к врачу практически невозможно. Обратитесь за консультацией, если у вас появилась необычная сыпь, температура, боли в суставах, утомляемость.
Системная красная волчанка: фото у взрослых
Как выглядит системная красная волчанка, предлагаем к просмотру подробные фото.
Диагностика
При подозрении на системную красную волчанку пациента направляют на консультацию ревматолога и дерматолога. Для диагностики системной красной волчанки были разработаны несколько систем диагностических признаков.
В настоящее время отдается предпочтение системе, разработанной Американской Ревматической Ассоциацией, как более современной.
Система включает в себя следующие критерии:
- симптом бабочки:
- дискоидная сыпь;
- образование язв на слизистых оболочках;
- поражение почек – белок в моче, цилиндры в моче;
- поражение мозга, судороги, психоз;
- повышенная чувствительность кожи к свету – появление сыпи после пребывания на солнце;
- артрит – поражение двух или более суставов;
- полисерозит;
- снижение числа эритроцитов, лейкоцитов и тромбоцитов в клиническом анализе крови;
- обнаружение в крови антинуклеарных антител (АНА).
- появление в крови специфических антител: анти-ДНК антител, анти-См антител, ложноположительная реакция Вассермана, антикардиолипиновые антитела, волчаночный антикоагулянт, положительный тест на ЛЕ-клетки.
Основная цель лечения системной красной волчанки – подавление аутоиммунной реакции организма, которая лежит в основе все симптоматики. Больным назначаются различные типы препаратов.
Лечение системной красной волчанки
К сожалению, полное излечение волчанки невозможно. Поэтому терапия подбирается так, чтобы уменьшить проявления симптомов, приостановить воспалительный, а также аутоиммунный процессы.
Тактика лечения СКВ строго индивидуальна и может меняться со временем заболевания. Диагностика и лечение волчанки — часто объединенные усилия пациента и врачей, специалистов различных специальностей.
Современные препараты для лечения волчанки:
- Глюкокортикостероиды (преднизолон или др.) — это сильнодействующие препараты, которые борются с воспалением при волчанке.
- Цитостатические иммунодепрессанты (азатиоприн, циклофосфан или др.) — препараты, подавляющие иммунную систему, могут быть очень полезны при волчанке и других аутоиммунных болезнях.
- Блокаторы ФНО-α (Инфликсимаб, Адалимумаб, Этанерцепт).
- Экстракорпоральная детоксикация (плазмаферез, гемосорбция, криоплазмосорбция).
- Пульс-терапия высокими дозами глюкокортикостероидов и/или цитостатиков.
- Нестероидные противовоспалительные препараты — могут использоваться для лечения воспаления, отека и болей, вызванных волчанкой.
- Симптоматическое лечение.
Если вы страдаете волчанкой, можно предпринять несколько шагов, чтобы помочь себе. Простые меры могут сделать обострения реже, а также повысить качество вашей жизни:
- Откажитесь от курения.
- Регулярно тренируйтесь.
- Придерживайтесь здорового рациона.
- Берегитесь солнца.
- Адекватный отдых.
Прогноз для жизни при системной волчанке неблагоприятен, но последние достижения медицины и применение современных лекарственных препаратов дают шанс на продление жизни. Уже более 70% больных живут более 20 лет после первичных проявлений заболевания.
В то же время врачи предупреждают, что течение болезни индивидуально, и если у одной части пациентов СКВ развивается медленно, то в других случаях возможно стремительное развитие болезни. Еще одной особенностью системной красной волчанки является непредсказуемость обострений, которые могут возникать внезапно и спонтанно, что угрожает тяжелыми последствиями.
Источник
