Внутримозговая гематома код мкб
Содержание
- Синонимы диагноза
- Описание
- Дополнительные факты
- Причины
- Классификация
- Симптомы
- Диагностика
- Дифференциальная диагностика
- Лечение
- Прогноз
- Основные медицинские услуги
- Клиники для лечения
Другие названия и синонимы
Интрапаренхиматозная гематома головного мозга.
Названия
Название: Внутримозговая гематома.

Внутримозговая гематома
Синонимы диагноза
Интрапаренхиматозная гематома головного мозга.
Описание
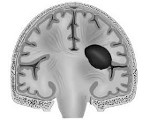
Внутримозговая гематома. Ограниченное скопление крови в веществе головного мозга, оказывающее сдавливающее, смещающее и повреждающее воздействие на расположенную вблизи мозговую ткань. Внутримозговая гематома клинически характеризуется общемозговыми и очаговыми симптомами, которые зависят от места расположения гематомы и ее объема. Наиболее достоверно внутримозговая гематома диагностируется сочетанным применением КТ и МРТ головного мозга, а также ангиографического исследования сосудов мозга. Небольшая внутримозговая гематома может быть пролечена консервативно, большая внутримозговая гематома — только хирургически, путем удаления или аспирации.
Внутримозговая гематома
Дополнительные факты
Внутримозговая гематома может состоять как из жидкой, так и из свернувшейся крови. В некоторых случаях помимо крови внутримозговая гематома содержит мозговой детрит, по своему количеству значительно уступающий объему скопившейся в гематоме крови. Количество крови, которое вмещает внутримозговая гематома, колеблется от 1 до 100 мл. Увеличение размеров внутримозговой гематомы происходит, как правило, в течение 2-3 часов после начала кровотечения, а при нарушении свертывания крови и дольше.
Образовавшаяся внутримозговая гематома сдавливает окружающие ее мозговые ткани, приводя к их повреждению и некрозу. Наряду с этим внутримозговая гематома вызывает повышение внутричерепного давления и может стать причиной отека головного мозга. Внутримозговая гематома значительных размеров может приводить к смещению структур головного мозга и развитию так называемого дислокационного синдрома. Кроме того, кровотечение приводит к рефлекторному спазму сосудов головного мозга и ишемии, в первую очередь в расположенных вблизи гематомы областях. Ишемия является дополнительным повреждающим фактором, приводящим к распространению патологических изменений далеко за пределы образующейся гематомы. Примерно в 14% наблюдений внутримозговая гематома прорывается в желудочки головного мозга, приводя к кровоизлиянию в желудочки. Согласно некоторым данным в 23% случаев внутримозговая гематома сочетается с образованием в оболочках головного мозга субдуральной, эпидуральной или эпи-субдуральной гематомы.
Причины
Внутримозговая гематома может образоваться в результате разрыва сосуда в момент черепно-мозговой травмы или при посттравматическом диапедезном кровотечении в контузионном очаге. Образование внутримозговой гематомы возможно при разрыве аневризмы сосудов головного мозга или артерио-венозной мальформации, в результате аррозивного кровотечения при внутримозговой опухоли, вследствие геморрагического инсульта из-за чрезмерного повышения внутрисосудистого давления при артериальной гипертензии и/или нарушения эластичности сосудистой стенки при атеросклерозе, системных васкулитах, диабетической макроангиопатии и тд Внутримозговая гематома может быть связана с изменением реалогических свойств крови при гемофилии, лейкемии, заболеваниях печени (хроническом гепатите, циррозе), лечении антикоагулянтами.
Классификация
На сегодняшний день клиническая неврология использует несколько классификаций внутримозговых гематом, дающих представление о их различных характеристиках: расположении, размерах, этиологии. В зависимости от локализации выделяют центральную, субкортикальную и кортико-субкортикальную внутримозговую гематому, а также гематому мозжечка. Различают лобарные, медиальные, латеральные и смешанные внутримозговые гематомы. По размеру внутримозговая гематома может классифицироваться как малая (до 20 мл, диаметр по КТ не более 3 см), средняя (20-50 мл, КТ-диаметр 3-4,5 см) и большая (50 мл, КТ-диаметр 4,5 см).
По причине возникновения внутримозговая гематома может быть посттравматической, гипертензионной, аневризматической, опухолевой и пр. Для посттравматической гематомы в травматологии применяется классификация по времени ее возникновения. Первичная внутримозговая гематома образуется сразу же после ЧМТ, отсроченная внутримозговая гематома — через сутки и более.
Симптомы
В большинстве случаев внутримозговая гематома сопровождается выраженной общемозговой симптоматикой. У пациентов наблюдается головокружение, интенсивная головная боль, тошнота и рвота. Более половины случаев внутримозговой гематомы характеризуется нарушением сознания от сопора до комы. Иногда угнетению сознания предшествует период психомоторного возбуждения. Образование внутримозговой гематомы может протекать с наличием стертого светлого промежутка в состоянии пациента, с более длительным светлым промежутком или без него.
Очаговая симптоматика внутримозговой гематомы зависит от ее объема и локализации. Так, при небольших гематомах в области внутренней капсулы имеет место более выраженный неврологический дефицит, чем при значительно больших гематомах, локализующихся в менее значимых в функциональном плане участках мозга. Наиболее часто внутримозговая гематома сопровождается гемипарезом, афазией (расстройством речи), нарушениями чувствительности, не симметричностью сухожильных рефлексов правых и левых конечностей, судорожными эпилептическими приступами. Могут наблюдаться анизокория, гемианопсия, лобные симптомы: расстройство критики и памяти, нарушение поведения.
Обширная внутримозговая гематома быстро приводит к появлению дислокационного синдрома, возникающего в результате смещения мозговых структур. Вызывая увеличение объема содержимого черепной коробки, внутримозговая гематома приводит к смещению мозговых структур в каудальном направлении и вклинению миндалин мозжечка в большое затылочное отверстие. Следствием этого является сдавление продолговатого мозга, клинически проявляющееся стволовой симптоматикой: нистагмом, нарушением глотания (дисфагией), расстройством дыхательного ритма, диплопией, тугоухостью, вестибулярной атаксией, гипо- или аносмией, косоглазием и опущением верхнего века, брадикардией, гипертермией и подъемом артериального давления.
Внутримозговая гематома с прорывом крови в желудочки характеризуется гипертермией, быстро развивающимся угнетением сознания вплоть до комы, наличием менингеальных симптомов, горметоническими судорогами — приступообразным повышением тонуса мышц конечностей, в результате которого руки оказываются согнуты и приведены к туловищу, а ноги максимально разогнуты.
Потеря обоняния. Рвота. Слабость в руках. Судороги. Тонико-клонические судороги. Тошнота.
Диагностика
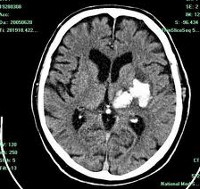
Современные методы нейровизуализации позволяют не только диагностировать внутримозговую гематому, но и выявить причину ее появления. Ведущим диагностическим методом является КТ головного мозга. Как правило, на томограммах внутримозговая гематома имеет вид очага гомогенной плотности округлой или овальной формы. Если гематома сформировалась в результате ушиба головного мозга, то она обычно имеет неровный контур. С течением времени происходит уменьшение плотности гематомы до изоплотного состояния, при котором ее плотность соответствует плотности мозговой ткани. Для малых гематом этот период составляет 2-3 недели, а для средних — до 5 недель. При уменьшении плотности гематома лучше визуализируется при помощи МРТ головного мозга, хотя в начальном периоде применение МРТ может привести к ошибочному диагнозу в пользу опухоли с кровоизлиянием. Поэтому, при наличие такой возможности, многие неврологи и нейрохирурги предпочитают использовать в ходе диагностики оба способа нейровизуализации (КТ и МРТ).
С целью выявления сосудистых нарушений, обусловленных рефлекторным ангиоспазмом, а также для диагностики аневризм и артерио-венозных мальформаций применяется ангиография головного мозга или магнитно-резонансная ангиография (МРА). Самостоятельно применяться в диагностике внутримозговой гематомы ангиография не может, поскольку не дает возможности точно отдифференцировать участок ушиба головного мозга от гематомы.
Дифференциальная диагностика
Дифференцировать внутримозговую гематому следует с опухолью полушарий мозга, очагом ушиба мозга, ишемическим инсультом, кистой и абсцессом головного мозга.
Лечение
Внутримозговая гематома может быть пролечена консервативным или оперативным способом. Решение о выборе лечебной тактики обычно принимает нейрохирург. Проведение консервативной терапии под контролем КТ возможно при диаметре внутримозговой гематомы до 3 см, удовлетворительном состоянии сознания пациента, отсутствии клинических данных за дислокационный синдром и сдавление продолговатого мозга. В рамках консервативной терапии осуществляется введение гемостатиков и препаратов, уменьшающих проницаемость сосудов. Необходима профилактика тромбоэмболии, коррекция артериального давления. Для снижения внутричерепного давления под контролем электролитного состава крови применяют диуретики.
Большой диаметр внутримозговой гематомы, выраженная очаговая симптоматика, нарушение сознания являются показанием к хирургическому лечению. Наличие признаков сдавления ствола мозга и/или дислокационного синдрома служит поводом для неотложного оперативного вмешательства. Операцией выбора является транскраниальное удаление гематомы. Менее травматичный способ хирургического лечения внутримозговой гематомы заключается в эндоскопической эвакуации. В отношении гематом малого размера, сопровождающихся значительным неврологическим дефицитом, может применяться стереотаксическая аспирация.
При множественных гематомах удалению зачастую подлежит лишь наибольшая из них. Если внутримозговая гематома сочетается с гематомой оболочек того же полушария, то ее удаление производится совместно с удалением субдуральной гематомы. Если внутримозговая гематома малого или среднего размера локализуется на другой стороне от гематомы оболочек, то она может не удаляться.
Прогноз
К основным факторам, от которых зависит прогноз, относятся: размер и расположение гематомы, возраст пациента, наличие сопутствующей патологии (ожирения, гипертонической болезни, сахарного диабета и тд ), степень и длительность нарушения сознания, сочетание внутримозговой гематомы с гематомами оболочек, своевременность и адекватность оказанной медицинской помощи. Наиболее неблагоприятен прогноз в отношении гематом, прорывающихся в желудочки головного мозга. Основные причины летального исхода — это отек и дислокация головного мозга. Около 10-15% пациентов с геморрагическим инсультом погибают от рецидива кровоизлияния, а примерно 70% имеют стойкий инвалидизирующий неврологический дефицит.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Рубрика МКБ-10: I61.9
МКБ-10 / I00-I99 КЛАСС IX Болезни системы кровообращения / I60-I69 Цереброваскулярные болезни / I61 Внутримозговое кровоизлияние
Определение и общие сведения[править]
Этиология и патогенез[править]
Самые распространенные варианты геморрагического инсульта — внутримозговое кровоизлияние, обусловленное артериальной гипертонией или амилоидной ангиопатией, и субарахноидальное кровоизлияние, обусловленное разрывом мешковидной аневризмы или артериовенозной мальформации. Реже причиной геморрагического инсульта бывают применение антикоагулянтов, геморрагические диатезы, травмы, разрыв микотической аневризмы, а также кровоизлияния в первичную или метастатическую опухоль мозга и идиопатическое субарахноидальное кровоизлияние. Еще более редкие причины — фистула между сонной артерией и пещеристым синусом (каротидно-кавернозная фистула), введение сосудосуживающих препаратов, физическое напряжение, энцефалиты и кровоизлияние в гипофиз.
Клинические проявления[править]
Внутримозговые кровоизлияния при артериальной гипертонии обусловлены разрывом малых пенетрирующих артерий, и поэтому такие кровоизлияния почти всегда поражают (в порядке убывания частоты) скорлупу, таламус, мост и мозжечок. Кровоизлияния, обусловленные антикоагулянтной терапией, геморрагическими диатезами или травмами, часто локализуются и в других областях мозга (в том числе в лобных, височных и затылочных долях). Амилоидная ангиопатия, по последним данным, является сравнительно частой причиной кровоизлияний у пожилых. В этих случаях в отличие от артериальной гипертонии кровоизлияния чаще бывают лобарными. Они могут рецидивировать и бывают множественными. Любые внутримозговые кровоизлияния обычно развиваются остро, с непрерывным нарастанием симптоматики в течение нескольких минут или часов; в отличие от тромботических инсультов ступенчатое прогрессирование не характерно.
Внутримозговое кровоизлияние неуточненное: Диагностика[править]
Диагностика (см. также гл. 10, п. III.Б.1).
Люмбальная пункция. При кровоизлияниях в мозжечок и мост кровь в СМЖ обнаруживается почти всегда. При небольших кровоизлияниях в скорлупу и таламус крови в СМЖ сначала может не быть, однако она почти всегда появляется в первые 48 ч. Люмбальная пункция обычно безопасна, но при наличии объемного образования, особенно в случае мозжечкового кровоизлияния, всегда имеется риск вклинения. В этой ситуации люмбальная пункция показана лишь при невозможности выполнить КТ.
КТ — метод выбора при внутримозговых кровоизлияниях. Она позволяет не только подтвердить диагноз, но и определить распространенность поражения. До широкого внедрения КТ применялась ангиография, при которой очаг кровоизлияния выглядит как аваскулярная зона.
Дифференциальный диагноз[править]
Внутримозговое кровоизлияние неуточненное: Лечение[править]
а. Общие мероприятия при внутримозговом кровоизлиянии те же, что и при ишемическом инсульте (см. гл. 10, п. II.Г.1), но АД при внутримозговом кровоизлиянии поддерживают в пределах нормы.
б. Противоотечная терапия. Внутримозговое кровоизлияние может сопровождаться выраженным отеком мозга, поэтому при появлении заторможенности или признаков вклинения назначают осмотические средства (маннитол, глицерин) или кортикостероиды (дексаметазон); дозы — см. гл. 10, п. II.Г.4. Однако кортикостероиды при внутримозговом кровоизлиянии неэффективны, а осмотические средства оказывают лишь временное действие, и при их отмене возможен рикошетный эффект (см. гл. 10, п. II.Г.4.б). Эти средства особенно важны перед хирургической декомпрессией мозга или в качестве последнего средства при вклинении.
в. Хирургическое лечение. Удаление гематомы, если она локализована в доступном участке мозга (например, в мозжечке, скорлупе, таламусе или височной доли), может спасти жизнь. Операция показана, если состояние не улучшается и появляются признаки вклинения. В иных случаях преимущества экстренной операции перед консервативным лечением не доказаны.
г. Противосудорожные средства назначают при признаках эпилептической активности.
д. Лечение геморрагических нарушений. При кровоизлияниях, обусловленных геморрагическими диатезами или применением антикоагулянтов, необходима соответствующая коррекция (например, введение тромбоцитарной массы при тромбоцитопении, свежезамороженной плазмы и витамина K — при использовании непрямых антикоагулянтов, протамина — при передозировке гепарина).
Профилактика[править]
Прочее[править]
Источники (ссылки)[править]
Дополнительная литература (рекомендуемая)[править]
1. Ackerman, R. H. Non-invasive Diagnosis of Carotid Disease. In: R. G. Siekert (ed.), Cerebrovascular Survey Report for Joint Council Subcommittee on Cerebrovascular Disease: National Institute of Neurological and Communicative Disorders and Stroke and National Heart and Lung Institute. Rochester, N.Y.: Whiting, 1980. P. 190.
2. Ackerman, R. H. Non-invasive diagnosis of carotid disease in the era of digital subtraction angiography. Neurol. Clin. 1:263, 1983.
3. Allen, G. S., et al. Cerebral arterial spasm: A controlled trial of nimodipine in patients with subarachnoid hemorrhage. N. Engl. J. Med. 308:619, 1983.
4. American College of Physicians. Indications for carotid endarterectomy. Ann. Intern. Med. 111:675, 1989.
5. Barnett, H. J. M. Aspirin in stroke prevention: An overview. Stroke 21 (Suppl. IV): IV-40, 1990.
6. Bousser, M. G., et al. «AICLA» controlled trial of aspirin and dipyridamole in the secondary prevention of athero-thrombotic cerebral ischemia. Stroke 14:5, 1983.
7. Canadian Cooperative Study Group. A randomized trial of aspirin and sulfinpyrazone in threatened stroke. N. Engl. J. Med. 299:53, 1978.
8. Candelise, L., et al. A randomized trial of aspirin and sulfinpyrazone in patients with TIA. Stroke 13:175, 1982.
9. Cerebral Embolism Study Group. Immediate anticoagulation of embolic stroke: A randomized trial. Stroke 14:668, 1983.
10. Cerebral Embolism Study Group. Brain hemorrhage and management options. Stroke 15:779, 1984.
11. Curling, O. D., et al. An analysis of the natural history of cavernous angiomas. J. Neurosurg. 75:702, 1991.
12. The Dutch TIA Trial Study Group. A comparison of two doses of aspirin (30 mg vs. 283 mg a day) in patients after a transient ischemic attack or minor ischemic stroke. N. Engl. J. Med. 325:1261, 1991.
13. Feussner, J. R., and Matchar, D. B. When and how to study the carotid arteries. Ann. Intern. Med. 109:805, 1988.
14. Fields, W. S., et al. Controlled trial of aspirin in cerebral ischemia. Stroke 8:301, 1977.
15. Fields, W. S., et al. Controlled trial of aspirin in cerebral ischemia: II. Surgical group. Stroke 9:309, 1978.
Действующие вещества[править]
Источник
