Вертеброгенная люмбалгия с болевым мышечно тоническим синдромом


Дата публикации: 06.05.2019
Дата проверки статьи: 29.11.2019
Вертеброгенная люмбалгия — боль в области поясницы, вызванная патологиями позвоночника. Чаще всего проблему провоцируют ущемления нервных корешков спинного мозга после перенесённых травм, поднятия тяжестей, резких движений. Пациент страдает от боли в пояснице, которая может длиться как несколько дней, так и месяцами.
Причины вертеброгенной люмбалгии
Люмбалгия — сама по себе симптом основного заболевания. Для боли характерны следующие признаки:
- локализация в пояснице с одной стороны или с двух одновременно;
- скованность движений в пояснице, напряжённость мышц, быстрая утомляемость спины;
- обострение после физических нагрузок, подъёма тяжестей, переохлаждения или долгого нахождения в неудобной позе.
Вертеброгенная люмбалгия может протекать в двух формах:
- Острой. Развивается на фоне дегенеративного процесса в позвоночнике, в результате поражения мягких тканей, например, растяжений или спазмов мышц. Пациента беспокоит острая резкая боль, которая развивается как прострел, и усиливается при малейших движениях.
- Хроническая. Это запущенная острая люмбалгия, которую своевременно не вылечили или которая развивается при сопутствующих заболеваниях позвоночника. Пациент страдает от ноющей боли, которая может длиться в течение нескольких дней, недель или даже месяцев.
Диагностика
Чтобы поставить диагноз, врач осматривает пациента, записывает жалобы, изучает историю болезни. Из инструментальных методов обследования проводит рентгенографию, МРТ или КТ.
Рентген позволяет выявить разрушенные участки костной ткани и травмы позвоночного столба, а томография — межпозвоночные грыжи, опухоли, дегенеративные изменения и другие патологии в мышцах, связках, нервах позвоночника. Когда нужно исключить заболевания внутренних органов, которые могут спровоцировать схожие симптомы, назначают УЗИ. При подозрении на инфекцию и воспалительный процесс пациенту рекомендуют сдать анализы мочи и крови.
Лечение вертеброгенной люмбалгии
При вертеброгенной люмбалгии пациенту назначают комплексное лечение. В первую очередь снимают боль — выписывают нестероидные противовоспалительные и анальгетики. Препараты снимают отёчность мягких тканей и снижают давление на нервные окончания, за счет этого купируют боль. В зависимости от интенсивности болевых ощущений, подбирают обезболивающее для местного применения в виде мази или геля, таблетки или инъекции.
Дополнительно назначают физиотерапевтические методы и лечебную физкультуру. Физиотерапия показана в основном при острой форме люмбалгии: пациентам помогают электрофорез, ударно-волновая терапия, ультразвук с лекарственными препаратами и другие методики. При хронических болях рекомендуют заниматься лечебной физкультурой: выполнять различные виды упражнений на растяжение мышц. ЛФК дополняют курсом лечебного массажа на 7-10 процедур, чтобы снять напряжённость мышц и активизировать кровообращение.
Боль в пояснице снижает качество жизни и не дает заниматься привычными делами, полноценно двигаться и выполнять работу. Кроме того, причины люмбалгии без своевременного лечения чреваты серьёзными осложнениями. Например, запущенный остеохондроз провоцирует протрузии и грыжи межпозвоночных дисков. Грыжи, в свою очередь, опасны защемлением нервных корешков, парезом или параличом, нарушением функций кишечника и мочевого пузыря.
Отзывы пациентов
Точность диагностики и качественное обслуживание — главные приоритеты нашей работы. Мы ценим каждый отзыв, который оставляют нам наши пациенты.
Источник
Вертеброгенная люмбалгия – это неврологический синдром, который возникает из-за сдавливания нервных корешков в области поясницы и проявляется болью разной интенсивности.
В большинстве случаев люмбалгия не связана с серьезными заболеваниями и появляется вследствие травм, переохлаждения, неудачного движения или длительного пребывания в неудобном положении. Слишком высокие физические нагрузки или малоподвижный образ жизни также могут способствовать защемлению спинномозговых нервов.
Что такое вертеброгенная люмбалгия
Люмбалгия представляет собой весьма распространенную патологию, которая занимает «почетное» второе место после головной боли. Она встречается даже среди детей и подростков, что объясняется особенностями периода активного роста. Однако наиболее часто на боль в пояснице жалуются люди, перешагнувшие 40-летний рубеж.
Люмбалгия может быть разовым эпизодом, возникшим под действием преходящего внешнего фактора. Если же причиной является системное заболевание или патологические изменения в позвоночном столбе, то, вероятнее всего, боль будет возвращаться снова и снова.
Причины возникновения
У спортсменов, практикующих силовые упражнения, но не уделяющих достаточно внимания растяжке, мышечные волокна укорачиваются и уплотняются. Это приводит к сильному давлению на позвоночные структуры и появлению болевых точек. При их сдавлении спазмированной мышцей возникает болезненность.
Защемление нервного корешка происходит в результате травм позвонков, которые нередко получают спортсмены-тяжелоатлеты. Во время поднятия штанги или гирь возможен отрыв поперечного отростка 1-го поясничного позвонка. При этом разрываются и мышцы, что сопровождается выраженным болевым синдромом.
Мышечным спазмам подвержены не только активные люди, но и те, кто подолгу сидит за письменным столом или компьютером. Статичная поза в течение продолжительного времени – одна из наиболее частых и очевидных причин болей в спине.
У людей, ведущих малоподвижный образ жизни, нарушается кровообращение в позвонках и снижается эластичность межпозвоночных дисков. Мышечный каркас, удерживающий позвоночник в вертикальном положении, слабеет, околопозвоночные связки утолщаются. Вследствие истончения дисков расстояние между позвонками уменьшается, что приводит к компрессии близкорасположенных нервных окончаний.
Смещение и деформация позвонков при сколиозе и кифозе способствуют ускорению износа хрящевой ткани дисков из-за неравномерного давления на них. Кроме того, патологически измененные позвонки становятся излишне подвижными. Все это создает предпосылки для воспаления и боли.
Симптомы люмбалгии могут возникать при нарушении кровообращения вследствие переохлаждения или стрессовой ситуации, когда происходит сосудистый или мышечный спазм. Острая боль в спине у пожилых людей чаще всего обусловлена возрастными изменениями: снижением силы мышц и дегенерацией межпозвоночных дисков.

Причины люмбалгии могут быть физиологическими и патологическими.
Среди патологических причин мышечно-тонического синдрома можно выделить следующие:
- Остеохондроз и его последствия – межпозвоночные грыжи и протрузии.
- Артроз фасеточных суставов позвоночника.
- Стеноз (сужение) позвоночного канала.
- Синдром конского хвоста.
- Спондилит.
- Остеопороз.
- Опухоли.
Болезненные ощущения различной интенсивности сопровождают также заболевания внутренних органов. Хронический пиелонефрит, почечная недостаточность, опущение почки, наличие в ней камней или кистозного образования вызывает растяжение/раздражение капсулы и, как следствие, боли вверху поясницы.
С болями в нижней части поясницы зачастую сталкиваются женщины, имеющие такие диагнозы, как поликистоз, эндометриоз, оофорит (воспаление яичников), миома матки. Как правило, болезненность в спине сочетается с дискомфортом внизу живота.
Нельзя исключать и патологии органов ЖКТ. Боль в поясничном отделе может возникать при язве желудка, локализующейся на задней его стенке, хроническом воспалении поджелудочной железы (панкреатите). Такие боли, как правило, взаимосвязаны с приемом или качеством пищи и купируются антацидами или спазмолитиками.
Рост опухолей как доброкачественного, так и злокачественного характера, вызывает сдавление близлежащих тканей, включая нервные корешки. В результате появляется стойкий болевой синдром и другие симптомы.
Симптомы
Вертебральная люмбалгия может протекать в подострой, острой и хронической форме. Подострый тип обычно отмечается на фоне хронической люмбалгии и характеризуется ноющей, тянущей болью умеренного характера. В большинстве случаев болевые ощущения распространяются на бедро или всю нижнюю конечность. Поражение преимущественно одностороннее.
Для острой люмбалгии типично внезапное начало и резкая болезненность, сравнимая по силе с ударом тока или молнии. Если приступ застает человека в согнутом положении, то разогнуться бывает практически невозможно. Болевая атака может продолжаться до 10 дней, затем боль постепенно стихает. Если ее причина – патологическая, то приступ, скорее всего, повторится.
Хроническая люмбалгия длится как минимум месяц и может периодически обостряться.
Как острая, так и хроническая форма заболевания имеет 3 основных признака: болевой синдром, расстройство чувствительности (онемение) и скованность движений. Кроме этого, появляется ощущение постоянной усталости и быстрая утомляемость, а также напряженность мышц в поясничном отделе.
Характерной особенностью боли является ее усиление при любой нагрузке или движении поясницы. Поэтому человек, как правило, принимает наиболее выгодную позу, в которой спина болит меньше всего. При отсутствии лечения и прогрессировании основного заболевания меняется походка, атрофируются мышцы спины, ягодицы и бедра с той стороны, где защемлен нерв. Наиболее выражен болевой синдром после ночного сна, днем облегчение приносит поза лежа на боку с полусогнутыми ногами.
При далеко зашедшем остеохондрозе в позвоночном столбе возникает нестабильность и начинают развиваться компенсаторные процессы для его стабилизации. Костная ткань разрастается, формируются остеофиты, в результате чего сужается позвоночный канал и зоны выхода спинномозговых нервов.
Вследствие давления костных шипов на нервные корешки возникает ряд симптомов:
- Хроническая боль в пояснице.
- Перемежающаяся хромота.
- Выраженное снижение силы и чувствительности в одной или обеих ногах.
- Судороги икроножных мышц.
- Нарушение функции органов таза (в тяжелых случаях).
Конским хвостом называют анатомическое образование, объединяющее пучок спинномозговых нервов и концевую нить спинного мозга. В этот пучок входят 4 нижних поясничных, 5 крестцовых и копчиковых нервов. Защемление конского хвоста в позвоночном канале возможно в результате серьезных травм, врожденных и приобретенных деформаций, развития доброкачественных и злокачественных опухолей. Однако наиболее часто конский хвост повреждается из-за межпозвоночной грыжи в поясничном отделе.

Конский хвост – это массивный пучок нервов, которые отходят от концевого отдела спинного мозга.
Нервы, входящие в состав конского хвоста, иннервируют нижние конечности и тазовые органы. При защемлении они становятся гипервозбудимыми и раздраженными, что проявляется болезненностью в соответствующих зонах. Усиление давления приводит к снижению двигательной и чувствительной функции нервных корешков, что, в свою очередь, влияет на мышечный тонус и чувствительность кожных покровов (мышечно-тонический синдром).
Важным диагностическим критерием, свидетельствующим о компрессии конского хвоста, является двустороннее поражение. Стоит, однако, отметить, что на ранних стадиях симптоматика появляется только с одной стороны и в одной ноге. Дальнейшее прогрессирование болезни неизбежно приводит к болям и онемению обеих ног. Вследствие расстройства чувствительности гениталий возникают нарушения сексуального характера – эректильная дисфункция у мужчин и аноргазмия у женщин.
При отсутствии лечения возникают серьезные осложнения со стороны выделительных органов: восходящий пиелонефрит, цистит, уретрит, отравление токсинами из-за длительной задержки стула.
Люмбалгия при спондилите обусловлена воспалением с последующим разрушением тел позвонков, развивающимися на фоне различных инфекций. Патологические микроорганизмы начинают активно размножаться в позвоночных костях, в результате образуются некротические участки. Работа межпозвоночных суставов и окружающих связок нарушается, позвоночник утрачивает гибкость и деформируется.
Болевой синдром при остеопорозе обычно слабовыраженный и в ряде случаев является единственным признаком снижения плотности костей. Многие принимают его за усталость и не спешат обращаться к врачу. Болезненность возникает обычно в середине или нижней части спины, поэтому носит название тораколюмбалгия. Этот термин складывается из «торакалгии», означающей боль в грудном отделе, и «люмбалгии».
При опухолях позвоночника и околопозвоночных структур болевой синдром имеет ряд особенностей:
- Усиливается в ночное время и утром, днем стихает.
- Меняется форма позвоночника за счет плотных образований с нечетким контуром. Уплотнения, как правило, спаяны с окружающими тканями, поэтому рост опухоли вызывает деформации и искривление позвоночника.
- Когда размер опухоли достигает таких размеров, что поражается спинной мозг, возникают неврологические признаки. К ним относятся нарушения чувствительности и двигательной активности. Тяжесть симптомов зависит от вида и локализации новообразования.

Читайте также:
Лечение
Для выявления причины заболевания в большинстве случаев назначается рентген поясничного отдела в двух проекциях – прямой и боковой. На снимках будут хорошо видны:
- Грыжевые выпячивания, в том числе грыжи Шморля.
- Деформации позвонков.
- Снижение высоты межпозвоночных дисков и уменьшение расстояния между позвонками.
- Рефлекторное искривление позвоночника во фронтальной плоскости, вызванное гипертонусом поясничных мышц.
Если рентгеновские снимки недостаточно информативны и требуется уточнить диагноз, пациент направляется на компьютерную или магнитно-резонансную томографию. По результатам обследования составляется терапевтическая схема, включающая лекарственные препараты нескольких групп.
Для снятия боли и воспаления используются нестероидные противовоспалительные средства. Наиболее популярным остается Диклофенак и его производные. Этот недорогой и эффективный препарат обладает противовоспалительным, жаропонижающим и анальгезирующим действием. Если боль очень сильная, в первые два дня его вводят внутримышечно, затем переходят на таблетки (по 1 шт. 2–3 раза в день). Чтобы не допустить развития побочных эффектов, Диклофенак назначают максимально коротким курсом.
Еще один препарат, который часто назначают врачи при болях в спине – Нимесулид, больше известный как Найз. В отличие от Диклофенака, Найз оказывает стимулирующее воздействие на стероидные рецепторы, благодаря чему воспаление проходит быстрее.

Спазмированные мышцы пережимают кровеносные сосуды и нервы, что приводит к нарушению питания и энергоинформационного обмена не только в самих мышцах, но и во внутренних органах, иннервируемых зажатыми нервами.
Важной составляющей лечения люмбалгии являются миорелаксанты центрального действия: Мидокалм, Баклофен и Сирдалуд. Эти средства угнетают возбудимость спинного мозга и нервных ганглиев, помогают устранить рефлекторный мышечный спазм. В результате боль стихает, и восстанавливается объем движений. Принимать миорелаксанты нужно под строгим контролем врача, до исчезновения боли. После этого дозировку постепенно снижают.
Болевой синдром и спазм мышц всегда сопровождается сужением кровеносных сосудов. Чтобы предотвратить гипоксию и нормализовать питание околопозвоночных структур, а также с целью снижения вязкости крови назначают сосудорасширяющие препараты. Чаще всего это Актовегин и Пентоксифиллин. Курс лечения этими средствами составляет в среднем 2–3 недели.
Кроме уколов и таблеток, лечить люмбалгию можно с помощью местных средств с противовоспалительным эффектом – мазей и гелей. Хорошо помогают компрессы с раствором Димексида и Новокаина: 30 мл разведенного в воде Димексида (в соотношении 3:1) смешивают с 50 мл Новокаина. В получившемся растворе смачивают марлю или бинт, которую прикладывают к спине. Чтобы не было протечки, компресс закрывают полиэтиленом, а сверху – теплой тканью. Время выдержки – до часа, количество процедур – от 5 до 10.
Основные правила
Чтобы терапевтический эффект был максимальным, необходимо обеспечить спине покой и ограничить любые физические нагрузки. Поэтому в первые дни лечения рекомендуется соблюдать постельный режим, а после стихания острых симптомов избегать резких движений и поднятия тяжестей.
Особое внимание следует уделить выбору позы для сна (анталгической позы), в которой боль будет ощущаться меньше всего. Раньше считалось, что наибольшую пользу для позвоночника приносит сон на твердой постели или даже на деревянном щите. Однако в настоящее время установлено, что это не так. Ровная поверхность не соответствует изогнутой форме позвоночника. Поэтому уже через несколько часов пребывания в позе на спине нарушается циркуляция крови из-за сжатия сосудов в местах наибольшего давления. В результате спина начинает неметь, а утром возникает ощущение скованности.
Важно: при лежании спиной на твердой поверхности осевая нагрузка на межпозвоночные диски увеличивается почти в 20 раз!
Учитывая вышесказанное, идеальным вариантом при болях в спине станет кровать с упругим, но не слишком жестким матрацем. Пациентам с болью в поясничном отделе рекомендуется подкладывать подушку под колени. Если удобнее спать на боку, то подушку можно класть между коленями – так нагрузка на позвоночник будет минимальной.
Некоторым пациентам врачи назначают ношение ортопедического корсета. В зависимости от установленного диагноза фиксирующий пояс может быть жестким (при грыжах), полужестким и согревающим. Большое значение имеет высота изделия – для надежной фиксации лучше выбирать модели, охватывающие не только поясничную, но и грудную либо крестцовую области.
Сегодня в продаже можно найти разные устройства: магнитные, надувные, массажные и корректирующие. Тип и параметры фиксатора подбираются врачом.
Источник
Сильные боли в поясничной области вызывает вертеброгенная люмбалгия. Что это такое, почему начинается, как проявляется, каковы способы лечения — ответы на эти вопросы знает далеко не каждый. Давайте разбираться.

Общие сведения
Вертебральная, или вертеброгенная, люмбалгия — заболевание, локализующееся в поясничном отделе позвоночника. Вертеброгенная люмбалгия имеет код по МКБ–10 (Международный классификатор болезней) 54.5. Это помогает определить общепринятую форму лечения данной патологии. Дополнительными цифрами обозначаются разновидность болезни, степень тяжести и другие необходимые показатели.
Вертеброгенная люмбалгия наблюдается в острой или хронической форме. В первом случае наблюдаются неожиданные резкие боли. При этом очень часто очаг заболевания локализуется в тканях, прилегающих к позвоночному столбу.
Хроническая вертеброгенная люмбалгия возникает при деформации позвоночника. Развитие патологии происходит медленно и почти незаметно. Никакие симптомы при этом не проявляются до определенной стадии развития патологии.
Причины заболевания
Вертеброгенная люмбалгия начинается вследствие защемления нервных окончаний спинного мозга. Основные причины этого заболевания:

- сколиоз;
- резкие наклонные движения;
- протрузия (выпячивание) позвоночного диска;
- спондилез;
- неосторожные повороты туловища;
- остеохондроз;
- травмы позвоночного столба в пояснично-крестцовой зоне;
- артрит и/или артроз межпозвоночных хрящей и других тканей;
- остеопороз;
- смещение позвонков в области поясницы;
- грыжа межпозвоночного диска;
- чрезмерные физические нагрузки;
- позвонковые новообразования — опухоли;
- поднятие и перенос груза, имеющего значительный вес;
- гиподинамия;
- сильное переохлаждение;
- сильное перенапряжение ЦНС;
- возрастная деструкция позвоночного столба.
 При повышении или понижении мышечного тонуса может начаться люмбалгия с мышечно-тоническим синдромом. Гипертонус разгибающих мышц вызывает падение тонуса в сгибающих мышцах.
При повышении или понижении мышечного тонуса может начаться люмбалгия с мышечно-тоническим синдромом. Гипертонус разгибающих мышц вызывает падение тонуса в сгибающих мышцах.
У будущей мамы вертеброгенная люмбалгия может развиться на поздних сроках беременности. Особенно если плод очень крупный. В группу риска попадают, как правило, женщины с малоразвитыми мышцами спины.
Как проявляется вертеброгенная люмбалгия?
Основной признак вертебральной люмбалгии — резкие сильные поясничные боли. Как правило, они возникают внезапно. В момент чрезмерной нагрузки на область поясницы интенсивность болевого синдрома значительно возрастает.
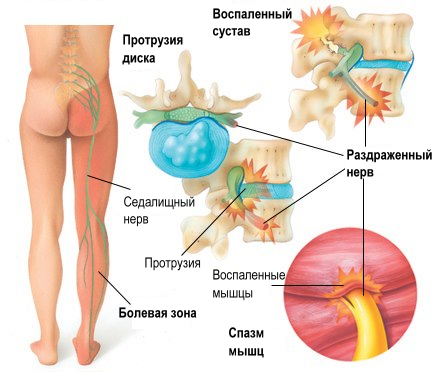 При этом болевые ощущения возникают также в области ягодиц, конечностей, малого таза, передней стенки брюшины. Конкретная локализация зависит от клинической картины заболевания.
При этом болевые ощущения возникают также в области ягодиц, конечностей, малого таза, передней стенки брюшины. Конкретная локализация зависит от клинической картины заболевания.
Другие симптомы заболевания:
- спазмы и судороги в ногах;
- онемение нижних конечностей;
- «мурашки»;
- ощущение холода в области голени и/или стопы;
- низкая подвижность в области поясницы;
- трудности с мочеиспусканием и/или стулом;
- гипертонус мышечных тканей;
- усталость и слабость в спине;
- нарушение менструального цикла (у женщин);
- слабая потенция (у мужчин).
Вертеброгенную люмбалгию нужно лечить уже на ранних стадиях. Это позволит быстро избавиться от болезни и не допустить развития дополнительных патологий.
 В противном случае может развиться хроническая люмбалгия. Она начинается уже через полгода после появления болей в спине. Этот вид заболевания вызывает более серьезные патологии в области позвоночника. Протекает хроническая люмбалгия долго. Проявляется болями ноющего характера, которые обостряются при минимальной нагрузке на позвоночник. Для лечения применяется весь комплекс целебных мероприятий.
В противном случае может развиться хроническая люмбалгия. Она начинается уже через полгода после появления болей в спине. Этот вид заболевания вызывает более серьезные патологии в области позвоночника. Протекает хроническая люмбалгия долго. Проявляется болями ноющего характера, которые обостряются при минимальной нагрузке на позвоночник. Для лечения применяется весь комплекс целебных мероприятий.
Чтобы поставить диагноз вертеброгенная люмбалгия, врачу необходимо провести анамнестическую беседу и общий осмотр пациента. Дополнительные данные для конкретизации клинической картины поможет получить:
- пальпация;
- рентгеноскопия;
- магнитно-резонансная томография;
- компьютерная томография;
- лабораторные исследования мочи и крови;
- УЗИ;
- консультации узкопрофильных специалистов.
Указанные диагностические методики позволяют определить состояние позвоночного столба, взаиморасположение позвонков, состояние прилегающих мягких тканей и т.п.
Лечение люмбалгии
Комплексное лечение вертеброгенной люмбалгии предполагает использование следующих средств:

- пероральные препараты;
- инъекции;
- свечи для ректального введения;
- мази, гели, пластыри;
- компрессы;
- мануальная терапия;
- лечебная физкультура;
- физиотерапевтические процедуры;
- кинезитерапия;
- народная медицина.
Чаще всего используются пероральные препараты из группы нестероидов противовоспалительного действия. Такое лечение помогает минимизировать отек нервных корешков и снизить интенсивность болевого синдрома. Для инъекций чаще всего используется «Диклофенак» и другие препараты аналогичного действия. Их вводят внутримышечно.

Для усиления лечебного эффекта назначаются:
- венотонизаторы;
- хондропротекторы;
- миорелаксанты;
- ангиопротекторы;
- средства для улучшения циркуляции крови.
Наружное лечение проводится посредством применения противовоспалительных гелей и мазей согревающего действия.
Массаж, мануальная и физиотерапия при лечении люмбалгии
 Сеансы массажа при лечении вертеброгенной люмбалгии следует проводить с большой осторожностью. Самомассаж применять нежелательно. Ведь позвоночник очень легко повредить. Грамотно проведенные сеансы массажа помогут постепенно снизить напряжение мышечных тканей, уменьшить интенсивность болевого синдрома и обеспечить хорошую циркуляцию крови в поврежденной области.
Сеансы массажа при лечении вертеброгенной люмбалгии следует проводить с большой осторожностью. Самомассаж применять нежелательно. Ведь позвоночник очень легко повредить. Грамотно проведенные сеансы массажа помогут постепенно снизить напряжение мышечных тканей, уменьшить интенсивность болевого синдрома и обеспечить хорошую циркуляцию крови в поврежденной области.
Мануальная терапия проводится в направлении ликвидации защемления нервных корешков в пояснично-крестцовом отделе спинного мозга. Снизить неприятные ощущения при болевом синдроме высокой интенсивности поможет ношение специального корсета. Это поможет избежать резких движений и механических повреждений позвоночного столба.
Для лечения вертеброгенной люмбалгии применяется и физиотерапия, которая включает в себя такие физиотерапевтические процедуры, как:

- криотерапия;
- электрофорез;
- иглорефлексотерапия;
- ультразвук;
- облучение лазером;
- магнитные поля;
- УВТ.
Конкретный список процедур составляется строго индивидуально с учетом личных показателей каждого пациента.
Лечебная физкультура и хирургическое лечение
Незаменимое средство предотвращения и/или излечения вертеброгенной люмбалгии — это занятия лечебной физкультурой. Этот метод позволяет сохранить и/или восстановить двигательную активность позвоночного столба в области поясницы.
В настоящее время разработано несколько эффективных гимнастических комплексов для больных с такой патологией. Схема занятий отрабатывается индивидуально для каждого пациента.

При помощи лечебных гимнастических упражнений удается:
- растянуть позвоночный столб;
- укрепить прилегающую систему связок и мускулатуру;
- повысить эластичность соединительных тканей позвоночника.
Первоначально физические упражнения лучше выполнять под руководством инструктора по лечебной физкультуре. В дальнейшем можно заниматься и самостоятельно. Периодические врачебные осмотры помогут оценить эффективность проводимого лечебного комплекса и внести необходимые коррективы по мере надобности.
 В особо сложных случаях вертебральная люмбалгия лечится посредством хирургического вмешательства. Операция бывает показана, если у пациента наблюдаются:
В особо сложных случаях вертебральная люмбалгия лечится посредством хирургического вмешательства. Операция бывает показана, если у пациента наблюдаются:
- нестабильность позвонков;
- нарушение циркуляции крови;
- абсцессы;
- новообразования;
- иннервация спинного мозга.
При обнаружении подобных патологий назначается фузия или дискэктомия.
- В первом случае лечебный эффект достигается при сращивании поврежденного элемента позвоночника с применением имплантата.
- Во втором случае производится удаление поврежденного позвоночного диска. Вместо него устанавливается искусственный вариант.
Специальная диета
Чрезмерный вес очень часто становится причиной развития вертеброгенной люмбалгии. У людей, склонных к постоянному перееданию, позвоночник испытывает колоссальные нагрузки. Особенно в области поясницы.
 Чтобы избавиться от лишнего веса, необходимо правильно составить ежедневный рацион. Для этого требуется употреблять больше таких продуктов, как:
Чтобы избавиться от лишнего веса, необходимо правильно составить ежедневный рацион. Для этого требуется употреблять больше таких продуктов, как:
- свежие фрукты;
- натуральные овощи;
- рыба и рыбные продукты;
- постное мясо;
- холодцы или студни.
Все блюда из указанных продуктов желательно готовить с помощью варки (а лучше на пару) или запекания. Соли добавлять совсем немного, а от приправ и соусов лучше вообще отказаться. Фрукты, овощи, зелень нужно обязательно употреблять в свежем виде. Питаться необходимо дробно, разделяя ежедневный рацион на 5 или 6 порций, примерно одинаковых по количеству калорий.
Народные средства
Народная медицина предлагает симптоматическое лечение при люмбалгии. Это позволяет снизить отечность и воспаление, уменьшить боли, однако ликвидировать причину заболевания народными средствами не получится.
 Растирания проводятся с использованием сока молодого алоэ или свиного жира. Чтобы закрепить согревающий эффект, необходимо обязательное утепление поясницы после процедуры.
Растирания проводятся с использованием сока молодого алоэ или свиного жира. Чтобы закрепить согревающий эффект, необходимо обязательное утепление поясницы после процедуры.
Для растираний в свиной жир можно добавить сбор из следующих растений:
- одуванчик (корень);
- алтей;
- хвощ полевой;
- тысячелистник;
- лаванда.
Взять указанные травы в равных долях, измельчить и перемешать. Заварить кипятком (0,5 ст.), настоять и процедить. Добавить в 150 г свиного жира и использовать для растираний.
Для согревающих компрессов используются листья хрена. Их необходимо предварительно вымыть проточной водой, обсушить и немного обдать крутым кипятком. Подготовленные листья накладываются на болезненную область перед сном. Для утепления используется платок или шарф из натуральной шерсти. Утром компресс нужно снять.
 Хорошее средство для лечения спины — смола хвойных пород дерева; лучше сосновая или кедровая. Чтобы приготовить из нее целебную смесь, нужно добавить 1 ст.л. смолы в 1 ст. (200 мл) растительного масла (лучше использовать оливковое). Тщательно перемешать. Для аппликации нужно нанести средство на салфетку из льняной или хлопковой ткани. Покрыть ею место локализации болей и зафиксировать. Через сутки сменить. Курс лечения составляет 10 дней.
Хорошее средство для лечения спины — смола хвойных пород дерева; лучше сосновая или кедровая. Чтобы приготовить из нее целебную смесь, нужно добавить 1 ст.л. смолы в 1 ст. (200 мл) растительного масла (лучше использовать оливковое). Тщательно перемешать. Для аппликации нужно нанести средство на салфетку из льняной или хлопковой ткани. Покрыть ею место локализации болей и зафиксировать. Через сутки сменить. Курс лечения составляет 10 дней.
Озокерит, или горный воск, необходимо разогреть. Затем из него делают аппликацию на область поясницы. Чтобы замедлить остывание воска и усилить полезный эффект, необходимо лечь под одеяло. Когда озокерит остынет, его удаляют. Поясницу укутывают платком или шарфом.
Опасные последствия
Без надлежащего лечения патологические изменения в организме, вызванные вертебральной люмбалгией, постепенно интенсифицируются. Пораженные области будут расширяются. В итоге могут возникнуть такие осложнения, как:

- постоянные сильные боли;
- радикулит пояснично-крестцового отдела;
- паралич конечностей;
- общая обездвиженность;
- ишиас паралитической формы;
- деформация позвоночного столба и/или отдельных дисков.
Избежать вышеуказанных патологий поможет своевременное обращение к врачу и доскональное прохождение предписанного лечебного курса.
Как уберечься от люмбалгии?
Профилактические меры и коррекция режима помогут избежать вертеброгенной люмбалгии и/или других патологий, вызывающих боли в спине.
 Для этого необходимо:
Для этого необходимо:
- сохранять двигательную активность;
- спать на ортопедическом матраце;
- правильно питаться;
- избегать переохлаждений;
- не допускать стрессов;
- отказаться от вредных привычек;
- заниматься специальной гимнастикой;
- исключить слишком сильные физические перегрузки.
После перенесенной острой вертеброгенной люмбалгии или при переходе заболевания в хроническую форму эти меры помогут избежать повторного заболевания или сильного рецидива.
Источник
