Варикозная недостаточность код мкб
Рубрика МКБ-10: I87.2
МКБ-10 / I00-I99 КЛАСС IX Болезни системы кровообращения / I80-I89 Болезни вен, лимфатических сосудов и лимфатических узлов, не классифицированные в других рубриках / I87 Другие поражения вен
Определение и общие сведения[править]
Хроническая венозная недостаточность (ХВН) нижних конечностей — синдром, характеризующийся нарушением оттока крови из венозного бассейна нижних конечностей.
Эпидемиология
ХВН нижних конечностей является самым распространенным заболеванием периферических сосудов. По данным различных эпидемиологических исследований, ею страдают от 35 до 60% людей трудоспособного возраста, преимущественно женщины. Более того, симптомы выявляются уже у каждого десятого школьника 12-13 лет.
Классификация
В международной флебологической практике используют классификацию СЕАР, включающую клинический, этиологический, анатомический и патофизиологический разделы.
Клиническая часть классификации учитывает основные, наиболее часто встречающиеся признаки заболевания. Всего выделяют семь клинических классов ХВН:
— класс 0: видимые симптомы болезни вен при осмотре и пальпации отсутствуют;
— класс 1: телеангиэктазии и венозная сеть;
— класс 2: варикозно-расширенные вены;
— класс 3: отечность нижних конечностей без изменений кожи;
— класс 4: связанные с венозной недостаточностью трофические расстройства (пигментация кожи, экзема, липодерматосклероз);
— класс 5: кожные изменения, указанные выше + зажившая язва;
— класс 6: кожные изменения, указанные выше + активная язва.
Каждый класс также может быть разделен на две группы. К первой (группа «А») относят случаи отсутствия субъективной симптоматики. Если пациент предъявляет жалобы на боли, тяжесть в ногах, утомляемость икроножных мышц, его относят ко второй (симптоматической — «S») группе.
Каждый последующий класс ХВН может включать все или некоторые признаки, характерные для предыдущих классов.
Этиология и патогенез[править]
В основе синдрома ХВН лежат три заболевания.
1. Варикозная болезнь. Эта патология характеризуется преимущественным поражением поверхностных вен, которые становятся извитыми, на них образуются узлы. Причины заболевания неизвестны. Предполагается, что важную роль играет врожденная слабость венозной стенки (например, вследствие снижения синтеза коллагена III типа), гормональные влияния (баланс эстрогенов и гестагенов), значительная гидростатическая нагрузка на венозную систему у лиц, работа которых связана с длительным стоянием или регулярным подъемом тяжестей. У каждого пациента можно выявить один или несколько из возможных причинных факторов варикозной болезни.
2. Посттромбофлебитическая болезнь. Это состояние развивается после тромбоза глубоких вен (ТГВ). Процесс организации и реканализации тромба приводит к разрушению венозных клапанов или окклюзии глубокой вены. Варикозное изменение поверхностных вен носит вторичный характер и появляется лишь спустя несколько лет. Наиболее тяжелые варианты ХВН встречаются именно при посттромбофлебитической болезни.
Врожденные пороки развития венозной системы нижних конечностей (редко). Варикозное расширение поверхностных вен в этих случаях появляется уже в первые недели и месяцы жизни ребенка. Очень часто изменения вен сочетаются с обширными розово-коричневыми пигментными пятнами на нижней конечности.
Патогенез
В основе ХВН лежат:
— патология механизмов, обеспечивающих венозный отток в ортостазе;
— уменьшение пропускной способности венозного русла;
— сердечная недостаточность. Последний механизм играет свою заметную роль у пациентов пожилого и старческого возраста, а также при тяжелой сердечной патологии. В подавляющем большинстве случаев ХВН бывает вызвана первыми двумя факторами.
Вне зависимости от непосредственной причины в развитии ХВН различной этиологии участвуют общие механизмы. Начальным звеном патогенеза служит рефлюкс крови по глубоким или поверхностным венам. В результате происходит депонирование избыточных объемов крови, достигающее максимальных величин в голени (до 1,5 л к концу дня). Совокупность костных, мышечных, фасциальных и венозных структур этого сегмента конечности называют мышечно-венозным насосом голени. Его деятельность является основным фактором венозного возврата, а возникающее при венозном реф-люксе депонирование крови приводит к перегрузке насоса и снижению его эффективности. Развивается флебостаз, повышается сопротивление на венозном конце капиллярного русла. В результате увеличивается объем интерстициальной жидкости, что в свою очередь способствует перегрузке лимфатического русла. Формируется отек, в околососудистую клетчатку выходят белки плазмы и лейкоциты. Возникает хронический воспалительный процесс, который может усугубиться развитием инфекции после присоединения патогенной микрофлоры.
Клинические проявления[править]
Симптомы ХВН можно разделить на объективные и субъективные:
а) Объективные симптомы включают:
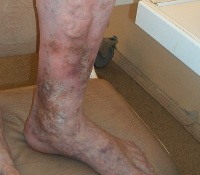
— варикозное расширение поверхностных вен кожи и верхнего этажа подкожной клетчатки (телеангиэктазии и ретикулярный варикоз), крупных притоков или стволов магистральных подкожных вен (типичный варикоз);
— отек дистальных отделов конечности (ранний признак декомпенсации заболевания);
— трофические расстройства (гиперпигментация кожи, склероз подкожной клетчатки и язвы).
Типичное место локализации трофических изменений при ХВН — медиальная поверхность нижней трети голени. Трофические расстройства при венозной патологии имеют четкую стадийность течения: от пигментации кожи к липодерматосклерозу и венозной язве.
б) К субъективным симптомам ХВН относят:
— боль, тяжесть в ногах, утомляемость икроножных мышц пораженной конечности, обычно возникающие во второй половине дня, достигающие максимума к вечеру и полностью исчезающие после ночного отдыха;
— ночные судороги в икроножных мышцах, локальные болевые ощущения в венозных узлах, парестезии (реже).
Осложнения
Самыми частыми осложнениями ХВН являются варикотромбофлебит (поверхностный тромбофлебит) и венозная трофическая язва.
Для поверхностного тромбофлебита характерна боль в проекции воспаленной варикозной вены, спонтанная и особенно при пальпации, а также уплотнение вены и гиперемия кожи над веной.
Язвы развиваются на фоне предшествующих трофических расстройств кожи и подкожной клетчатки и представляют собой дефект кожи площадью от нескольких квадратных миллиметров до нескольких десятков квадратных сантиметров с умеренным болевым и экссудативным синдромом.
Венозная недостаточность (хроническая) (периферическая): Диагностика[править]
Диагноз ХВН устанавливают на основании данных клинического обследования больного и результатов инструментальных исследований.
С помощью фотоплетизмографии определяют время возвратного кровенаполнения венозного русла после физической нагрузки. Это позволяет определить тонико-эластические свойства венозной стенки. Время возвратного кровенаполнения более 25 сек является нормальным. Для варикозной болезни характерны значения данного показателя от 15 до 24 сек. Время возвратного кровенаполнения менее 15 сек свидетельствует о тяжелом поражении венозной системы, которое встречается при посттромбофлеби-тической болезни или в очень тяжелых случаях варикозной болезни.
Ультразвуковая допплерография является методом скрининговой диагностики ХВН. С ее помощью можно обнаружить обратный ток крови в поверхностных и глубоких венах нижних конечностей и определить этиологию венозного застоя.
Дуплексное УЗИ сосудов — наиболее информативный метод диагностики ХВН, позволяет оценить состояние практически всего венозного русла от вен стопы до нижней полой вены включает УЗИ вен и допплеровское исследование кровотока по ним. Это исследование позволяет с высокой степенью точности установить причину ХВН, в частности выявить последствия ТГВ (окклюзия вены или реканализация ее просвета) или, напротив, увидеть неизмененную их стенку с состоятельными клапанами. С помощью дуплексного УЗИ сосудов при варикозной болезни определяют протяженность рефлюкса крови по стволам магистральных поверхностных вен, исследуют состояние прободающих (перфорантных) вен, выявляя обратное движение крови по ним при проведении специальных проб.
Радиоизотопную флебосцинтиграфию применяют при планировании некоторых хирургических вмешательств, поскольку он позволяет количественно оценить степень нарушений венозного оттока в естественных для пациента условиях и при моделировании результатов операции с помощью эластической компрессии. Сравнение полученных данных позволяет судить о целесообразности оперативного лечения. Метод сопряжен с лучевой нагрузкой.
Рентгеноконтрастная флебография применяется только при планировании реконструктивных оперативных вмешательств на глубоких венах у пациентов с посттром-бофлебитической болезнью (не более чем в 5% случаев). К недостаткам метода относится его инвазивный характер.
Дифференциальный диагноз[править]
Чаще всего ХВН дифференцируют от острого ТГВ, лимфедемы (лимфостаза) и заболеваний костно-суставной системы.
При остром ТГВ, как правило, поражается одна нижняя конечность. Отек, характерный для этого заболевания, появляется внезапно, нарастает в течение нескольких часов или дней и становится постоянным, порой сохраняясь до конца жизни пациента. При проксимальной локализации тромбоза (подвздошно-бедренный сегмент) помимо голени отекает и бедро; при варикозной болезни этого не происходит. В случае варикозной болезни бедро может быть увеличено в объеме, однако при опросе пациент отмечает, что отек появился несколько лет назад. Для острого венозного тромбоза нехарактерно варикозное расширение вен.
Лимфедема (лимфостаз, слоновость). При поражении лимфатической системы нижних конечностей увеличивается только объем надфасциальных тканей — кожи и подкожной клетчатки, происходит сглаживание позадилодыжечных ямок. При нажатии на область отека остается четкий след от пальца. Одним из наиболее ярких симптомов является характерный подушкообразный отек тыла стопы и пальцев с развитием патогномоничного для лимфедемы симптома Стеммера (невозможность собрать складку кожи на тыльной стороне II пальца стопы). Для лимфедемы нехарактерны варикозное расширение вен и трофические расстройства.
Костно-суставная патология сопровождается болевым синдромом и отеком периартикулярных тканей. Отек носит локальный характер, появляется только в области пораженного сустава в остром периоде и проходит после курса противовоспалительной терапии. При заболевании суставов выраженность болей может ограничивать возможности передвижения пациента. Напротив, при ХВН объем движений в суставах конечности практически никогда не снижается.
Венозная недостаточность (хроническая) (периферическая): Лечение[править]
При ХВН применяют хирургические (операция и склерооблитерация) и консервативные (компрессия и фармакотерапия) методы.
Хирургическое лечение
Хирургическое лечение показано больным с варикозной болезнью. Флебоскле-рооблитерацию проводят пациентам с те-леангиэктазиями, внутрикожным (ретикулярным) варикозом, а также лицам с изолированным варикозным расширением притоков магистральных подкожных вен при интактности их стволов. Если при обследовании выявлен рефлюкс крови по магистральным поверхностным и прободающим венам, выполняют операцию. Ее характер зависит от класса ХВН.
При посттромбофлебитической болезни показания к хирургическому лечению возникают только в случае неэффективности консервативного лечения. Проводят эндоскопическую диссекцию прободающих вен или реконструктивные операции, направленные на создание дополнительных путей оттока крови при окклюзивном поражении глубоких вен.
Хирургические методы, являясь патогенетическими, могут обеспечить излечение или длительную ремиссию заболевания, но их можно применить не более чем у 10-15% больных. Поэтому важнейшее место в лечении ХВН занимает консервативное лечение.
Компрессионная терапия
Основой любой лечебной схемы является компрессионная терапия. Применяют эластическое бинтование или медицинский трикотаж (гольфы, чулки, колготы). Ношение этих изделий является обязательным в течение активного для пациента времени дня. Компрессионный бандаж приводит к уменьшению диаметра вен и возрастанию скорости тока крови по ним. Сдавле-ние межмышечных венозных сплетений и прободающих вен обеспечивает снижение патологической венозной емкости и улучшение пропульсивной способности мы-шечно-венозного насоса голени. Регулярное применение компрессионной терапии приводит к уменьшению венозного застоя в пораженной конечности.
Локальная гипотермия
Из немедикаментозных средств лечения варикотромбофлебита хорошо зарекомендовала себя локальная гипотермия (пузырь со льдом) по ходу тромбированной вены. Ее применяют 4-5 раз в день по 15-20 мин в течение первых 3-5 суток лечения.
Фармакотерапия
Показанием к началу фармакотерапии являются случаи ХВН с отечным синдромом и яркой субъективной симптоматикой, когда очевидно, что одной эластичной компрессии будет недостаточно для достижения эффекта. Абсолютными показаниями к применению ЛС служат невозможность компрессионного лечения, а также осложнения ХВН. Целью фармакотерапии является ликвидация клинической субъективной симптоматики и ряда объективных признаков заболевания (отека, липодерматосклероза). Это позволяет улучшить качество жизни больных, провести адекватное лечение и профилактику осложнений. Медикаментозное лечение является неотъемлемой составляющей предоперационной подготовки и послеоперационной реабилитации больных.
ЛС для лечения ХВН назначают с учетом доминирующих в клинической картине симптомов.
Оценка эффективности лечения
Критериями эффективности лечения является улучшение общего самочувствия пациента: исчезновение или уменьшение болей, тяжести в икроножных мышцах, отеков нижних конечностей, заживление язв и отсутствие прогрессирования трофических расстройств.
Медикаментозное лечение неосложненной ХВН должно проводиться периодически, полноценными курсами. Ошибкой является назначение ЛС лишь на 1-2 недели, т.е. до уменьшения выраженности клинических симптомов. Равным образом неверно и использование фармакотерапии полноценным курсом всего один раз в год или даже в несколько лет.
ХВН является заболеванием венозной стенки, поэтому использование антиагре-гантов или антикоагулянтов лишено смысла в подавляющем большинстве случаев. Исключение составляет венозная трофическая язва, при которой антиагреганты назначают для улучшения локальной микроциркуляции.
Для устранения отечного синдрома при ХВН не следует использовать диуретические средства, хотя они и дают достаточно быстрый эффект. Именно эта быстрота является противопоказанием к их использованию. В результате удаления только воды из интерстициального пространства в нем резко возрастает концентрация белков, что приводит к прогрессированию фиброзных изменений в тканях и развитию трофических расстройств. Применение диуретиков может быть оправдано лишь при сопутствующей недостаточности кровообращения.
Топические ЛС популярны среди пациентов, но всегда следует помнить, что их назначение с врачебной точки зрения оправдано лишь при варикотромбофлебите (НПВС- и гепариносодержащие гели).
Необходимо четко представлять, что кажущееся быстрое облегчение симптомов заболевания при использовании местных лекарственных форм в основном достигается за счет отвлекающего действия в результате испарения летучих компонентов (спирта, эфиров, ксероформа и др.).
Проникновение лекарственной субстанции в ткани ограничено поверхностными слоями кожи, поэтому возможности самостоятельного использования местных лекарственных форм при лечении ХВН ограничены, их необходимо комбинировать с эластической компрессией и системными флебопротекторами.
Кроме того, в условиях нарушенного венозного оттока и активации местных аллергических реакций эти ЛС являются частой причиной медикаментозных дерматитов и экзем, осложняющих течение основного заболевания. Веноактивные ЛС для местного применения следует назначать лишь в начальных стадиях ХВН, до развития трофических нарушений кожи, и короткими (7-14 дней) курсами.
Профилактика[править]
Прочее[править]
Прогноз
Прогноз в отношении полного излечения у многих больных сомнителен. После оперативного лечения варикозной болезни всегда возможен рецидив заболевания. Излечения от посттромбофлебитической болезни у подавляющего большинства добиться практически невозможно в силу характера и масштаба поражения венозной системы.
Прогноз для жизни больного, как правило, благоприятен. Вместе с тем отсутствие своевременного и адекватного лечения ХВН может привести к смерти пациента от ее осложнений.
Источники (ссылки)[править]
Рациональная фармакотерапия. Справочник терапевта [Электронный ресурс] / Дворецкий Л.И. — М. : Литтерра, 2007. — https://www.rosmedlib.ru/book/ISBN9785982161086.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
- Гесперидин/Диосмин
- Гидрохлортиазид/триамтерен
- Диосмин
- Парнапарин натрия
- Рутозид
- Тиамин/эсцин
- Троксерутин
- Эсцин
Источник
Содержание
- Описание
- Дополнительные факты
- Патогенез
- Причины
- Классификация
- Симптомы
- Диагностика
- Лечение
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Хроническая венозная недостаточность.
Хроническая венозная недостаточность
Описание
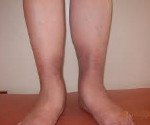
Хроническая венозная недостаточность (ХВН). Патология, обусловленная нарушением венозного оттока в нижних конечностях. По данным зарубежных флебологов, от 15 до 40% населения развитых стран страдает теми или иными заболеваниями венозной системы, причем у 25% пациентов выявляются признаки хронической венозной недостаточности. К развитию хронической венозной недостаточности приводят длительная варикозная болезнь, перенесенный тромбофлебит, врожденные аномалии в строении венозной системы. При ХВН отмечаются отеки и пигментные нарушения голеней, утомляемость и тяжесть в ногах, судороги по ночам. Прогрессирующая венозная недостаточность вызывает появление трофических язв.
Дополнительные факты
Хроническая венозная недостаточность (ХВН). Патология, обусловленная нарушением венозного оттока в нижних конечностях. По данным зарубежных флебологов, от 15 до 40% населения развитых стран страдает теми или иными заболеваниями венозной системы, причем у 25% пациентов выявляются признаки хронической венозной недостаточности. Российские исследования в области флебологии говорят о том, что при детальном обследовании признаки ХВН определяются у каждого второго россиянина в возрасте от 20 до 50 лет, причем от 5 до 15% населения страдает от декомпенсированной хронической венозной недостаточности, которая в 4% случаев сопровождается трофическими язвами. Широкая распространенность этого патологического состояния обусловлена прямохождением, вследствие которого повышенная нагрузка на вены нижних конечностей становится практически неизбежной.
В качестве важнейшей проблемы, оказывающей негативное влияние на развитие и прогрессирование ХВН, следует отметить позднее обращение пациентов за врачебной помощью. Значительная часть больных полагает, что симптомы хронической венозной недостаточности являются нормальным следствием утомления и продолжительных статических нагрузок. Некоторые недооценивают тяжесть патологии и не отдают себе отчет в том, к каким осложнениям может привести ХВН. Наряду с недостатком информации, определенную негативную роль играет реклама «чудодейственных» средств, которые якобы могут полностью устранить венозную патологию. В настоящее время медицинскую помощь получает всего около 8% больных с ХВН.
Нередко хроническую венозную недостаточность путают с варикозным расширением вен нижних конечностей. Однако, эти состояния не тождественны. ХВН может выявляться и при отсутствии видимых изменений поверхностных вен на ногах. Хроническая венозная недостаточность развивается, как следствие ряда врожденных и приобретенных патологических состояний, приводящих к нарушению оттока по глубоким венам нижних конечностей.

Хроническая венозная недостаточность
Патогенез
Кровь из нижних конечностей оттекает через глубокие (90%) и поверхностные (10%) вены. Отток крови снизу вверх обеспечивает ряд факторов, важнейшим из которых является сокращение мышц при физической нагрузке. Мышца, сокращаясь, давит на вену. Под действием силы тяжести кровь стремится вниз, однако ее обратному оттоку препятствуют венозные клапаны. В результате обеспечивается нормальный ток крови по венозной системе. Сохранение постоянного движения жидкости против силы тяжести становится возможным, благодаря состоятельности клапанного аппарата, стабильному тонусу венозной стенки и физиологическому изменению просвета вен при изменении положения тела.
В случае, когда страдает один или несколько элементов, обеспечивающих нормальное движение крови, запускается патологический процесс, состоящий из нескольких стадий. Расширение вены ниже клапана приводит к клапанной несостоятельности. Из-за постоянного повышенного давления вена продолжает расширяться снизу вверх. Присоединяется венозный рефлюкс (патологический сброс крови сверху вниз). Кровь застаивается в сосуде, давит на стенку вены. Проницаемость венозной стенки увеличивается. Плазма через стенку вены начинает пропотевать в окружающие ткани. Ткани отекают, их питание нарушается.
Недостаточность кровообращения приводит к накоплению в мелких сосудах тканевых метаболитов, локальному сгущению крови, активизации мактофагов и лейкоцитов, увеличению количества лизосомальных ферментов, свободных радикалов и местных медиаторов воспаления. В норме часть лимфы сбрасывается через анастомозы в венозную систему. Повышение давления в венозном русле нарушает этот процесс, приводит к перегрузке лимфатической системы и нарушению оттока лимфы. Нарушения трофики усугубляются. Образуются трофические язвы.
Причины
Хроническая венозная недостаточность может возникать при следующих состояниях:
• длительно текущем варикозном расширении вен нижних конечностей;
• посттромбофлебитическом синдроме;
• врожденной патологии глубокой и поверхностной венозных систем (врожденная гипо- или аплазия глубоких вен — синдром Клиппель-Треноне, врожденные артериовенозные свищи – синдром Парке-Вебера-Рубашова).
Иногда хроническая венозная недостаточность развивается после перенесенного флеботромбоза. В последние годы в качестве одной из причин, приводящих к развитию ХВН, выделяют флебопатии – состояния, при которых венозный застой возникает в отсутствие инструментальных и клинических признаков патологии венозной системы. В редких случаях хроническая венозная недостаточность развивается после травм.
Существует ряд неблагоприятных факторов, при которых возрастает риск развития хронической венозной недостаточности:
• Генетическая предрасположенность. К развитию патологии приводит генетически обусловленная недостаточность соединительной ткани, которая становится причиной слабости сосудистой стенки вследствие недостатка коллагена.
• Женский пол. Возникновение хронической венозной недостаточности обусловлено высоким уровнем эстрогенов, повышенной нагрузкой на венозную систему в период беременности и родов, а также более высокой продолжительностью жизни.
• Возраст. У людей старшего поколения вероятность развития ХВН увеличивается в результате длительного воздействия неблагоприятных факторов.
• Прием гормональных контрацептивов и других гормонсодержащих препаратов (вследствие повышения уровня эстрогенов).
• Недостаточная двигательная активность, ожирение.
• Продолжительные статические нагрузки (долгие поездки в транспорте, стоячая или сидячая работа), постоянный подъем тяжестей.
• Хронические запоры.
Классификация
В настоящее время российские флебологи используют следующую классификацию ХВН:
• Степень 0. Симптомы хронической венозной недостаточности отсутствуют.
• Степень 1. Пациентов беспокоят боли в ногах, чувство тяжести, преходящие отеки, ночные судороги.
• Степень 2. Отеки становятся стойкими. Визуально определяется гиперпигментация, явления липодерматосклероза, сухая или мокнущая экзема.
• Степень 3. Характеризуется наличием открытой или зажившей трофической язвы.
Степень 0 была выделена клиницистами не случайно. На практике встречаются случаи, когда при выраженном варикозном изменении вен пациенты не предъявляют никаких жалоб, и симптомы хронической венозной недостаточности полностью отсутствуют. Тактика ведения таких больных отличается от тактики лечения пациентов с аналогичной варикозной трансформацией вен, сопровождающейся ХВН 1 или 2 степени.
Существует международная классификация хронической венозной недостаточности (система CEAP), учитывающая этиологические, клинические, патофизиологические и анатомо-морфологические проявления ХВН.
Классификация ХВН по системе CEAP: Клинические проявления:
• 0 – визуальные и пальпаторные признаки болезни вен отсутствуют;
• 1 – телеангиоэктазии;
• 2 – варикозно расширенные вены;
• 3 – отеки;
• 4 – кожные изменения (гиперпигментация, липодерматосклероз, венозная экзема);
• 5 – кожные изменения при наличии зажившей язвы;
• 6 – кожные изменения при наличии свежей язвы. Этиологическая классификация:
• причиной ХВН является врожденная патология (EC);
• первичная ХВН с неизвестной причиной (EP);
• вторичная ХВН, развившаяся вследствие тромбоза, травмы (ES). Анатомическая классификация.
Отражает сегмент (глубокие, поверхностные, коммуникантные), локализацию (большая подкожная, нижняя полая) и уровень поражения. Классификация с учетом патофизиологических аспектов ХВН:
• ХВН с явлениями рефлюкса (PR);
• ХВН с явлениями обструкции (PO);
• ХВН с явлениями рефлюкса и обструкции (PR,O).
При оценке ХВН по системе CEAP применяется система баллов, где каждый признак (боль, отек, хромота, пигментация, липодерматосклероз, язвы, их длительность, количество и частота рецидивов) оцениваются в 0, 1 или 2 балла.
В рамках системы CEAP применяется также шкала снижения трудоспособности, согласно которой:
• 0 – полное отсутствие симптомов;
• 1 – присутствуют симптомы ХВН, пациент трудоспособен и не нуждается в поддерживающих средствах;
• 2 – пациент может работать полный день, только если использует поддерживающие средства;
• 3 – пациент нетрудоспособен, даже если использует поддерживающие средства.
Симптомы
ХВН может проявляться разнообразной клинической симптоматикой. На ранних стадиях появляется один или несколько симптомов. Пациентов беспокоит тяжесть в ногах, усиливающаяся после длительного нахождения в вертикальном положении, преходящие отеки, ночные судороги. Отмечается гипер- (реже – гипо-) пигментация кожи в дистальной трети голени, сухость и потеря эластичности кожных покровов голеней. Варикозно расширенные вены в начальной стадии хронической венозной недостаточности появляются не всегда.
Внешние изменения. Запор. Ломота в теле. Судороги.
Диагностика
Диагноз выставляется на основании анамнестических данных, жалоб пациента, результатов объективного и инструментального исследования. Заключение о степени нарушения венозного оттока делается на основании УЗДГ вен нижних конечностей и дуплексного ангиосканирования. В некоторых случаях для уточнения причины ХПН производится рентгенконтрастное исследование (флебография).
Лечение
При определении тактики лечения хронической венозной недостаточности, следует четко понимать, что ХВН – системный патологический процесс, который невозможно устранить, удалив одну или несколько поверхностных варикозно расширенных вен. Целью терапии является восстановление нормальной работы венозной и лимфатической системы нижних конечностей и предупреждение рецидивов.
Общие принципы лечения ХВН:
• Терапия должна быть курсовой. Одним пациентам показаны короткие или эпизодические курсы, другим – регулярные и длительные. Средняя продолжительность курса должна составлять 2-2,5 месяца.
• Прием лекарственных препаратов необходимо комбинировать с другими способами лечения ХВН.
• Лечение при ХВН должно подбираться индивидуально.
• Для достижения хороших результатов необходимо активное участие больного. Пациент должен понимать суть своей болезни и последствия отступлений от рекомендаций врача.
Основное значение в процессе лечения ХВН имеют консервативные методики: лекарственная терапия (флеботробные средства) и создание дополнительного каркаса для вен (эластическая компрессия). Препараты для местного применения: раневые покрытия, мази, кремы, антисептики и кремы назначаются при наличии соответствующих клинических проявлений. В некоторых случаях показаны кортикостероидные препараты.
Хирургическое лечение проводится для устранения патологического венозного сброса и удаления варикозно расширенных вен (флебэктомия). В оперативном лечении нуждается около 10% пациентов с хронической венозной недостаточностью. При развитии ХВН на фоне варикоза часто прибегают к малоинвазивной минифлебэктомии.
Профилактика
Профилактика ХВН включает в себя зарядку, регулярные прогулки, предупреждение запоров. Необходимо по возможности ограничить время нахождения в статическом положении (стояние, сидение). Следует исключить бесконтрольный прием гормональных препаратов. Пациентам из группы риска, особенно – при назначении эстрогенов показано ношение эластичных чулок.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
