Вальгусное отклонение код мкб

Деформация стопы
Ортопедическая болезнь нижних конечностей, для которой характерно отклонение или отведение пальца внутрь стопы, вызванная деформацией плюсневых суставов, называется вальгусной деформацией. Заболевание вызывает нарушение всех составляющих стопы – костей, связок, сухожилий и суставов – и приводит к серьезным проблемам с ходьбой.
Международная классификация
Вальгусная деформация стоп код МКБ-10 Q 66, МКБ-10 Q 66.5, МКБ-10 М 21.0, МКБ-10 М 21.4 является одним из наиболее распространенных заболеваний нижних конечностей детей и взрослых. В зависимости от этиологии деформация бывает:
- Врожденная деформация, по МКБ-10 код Q6. Возникает реже, чем приобретенная болезнь, установка диагноза часто происходит в двухлетнем возрасте и старше.

В какой обуви ходить?
- Травматическая. Согласно МКБ-10 код М 21.0. Причины вальгусной деформации – травмы голени, стопы и окружающих мягких тканей, часто заболевают подростки.
- Рахитическая вальгусная деформация. По классификтору МКБ-10 установка диагноза – приобретенные нарушения в результате рахита, которым дети болеют при большом недостатке витамина Д в раннем возрасте.
- Статическая. Заболеванию присвоен код М 21.0 по МКБ-10. Плоско-вальгусная деформация (плоская стопа) является приобретенной, сочетается с неврологическими симптомами и нарушенным метаболизмом соединительных тканей.
- Паралитическая. Вальгусная деформация стопы код по МКБ-10 является приобретенной в результате паралича мышечных тканей, поддерживающих свод стопы, после перенесенного полиомиелита. Дети в 60% случаев получают вальгусную деформацию нижних конечностей.
Плоско-вальгусная стопа (синоним – плоскостопие) может выступать причиной или следствием вальгусной  деформации ступни в виде отклонения большого пальца с образованием боковой косточки (шишки, нароста), что характерно для взрослых, особенно женщин, старше 35 лет.
деформации ступни в виде отклонения большого пальца с образованием боковой косточки (шишки, нароста), что характерно для взрослых, особенно женщин, старше 35 лет.
Причины отведенного пальца
Большой палец стопы в зависимости от тяжести заболевания может быть отклонен под разным углом – меньше 20°, 25-35°, больше 35°. Факторы, провоцирующие развитие вальгусной деформации с отведенным пальцем:
- Наследственная предрасположенность, гормональные изменения.
- Ношение неправильно выбранной обуви (узкая, высокий каблук).
- Избыточный вес с увеличением нагрузки на стопу.
- Остеопороз, характеризующийся недостатком кальция.
- Травмы и перенесенные инфекционные заболевания.
- Поперечное и комплексное плоскостопие.
Плоскостопие у детей
Согласно кода М 21.4 МКБ-10, плоско-вальгусная деформация стоп классифицируется на поперечное, смешанное и продольное плоскостопие. Довольно часто вальгусной деформацией страдают дети. Причинами, провоцирующими развитие плоскостопия у детей, являются:
- Недоношенность и внутриутробные патологии.

- Детский церебральный паралич, рахит.
- Заболевания и слабость соединительных тканей.
- Перенесенный инфекционный полиомиелит.
- Травмы стопы, ожирение в детском возрасте.
Врожденная наследственная или патологическая вальгусная деформация стопы у детей МКБ сложно диагностируется, поскольку в возрасте до трех лет у ребенка на нижних конечностях есть все признаки плоской стопы. В трех процентах случаев диагноз неутешительный – врожденная плоско-вальгусная деформация. В будущем подросткам с таким заболеванием потребуется более сложное лечение, чем маленьким детям, поэтому при первых признаках болезни следует обратиться к врачу. Специалист поставит диагноз и выберет наиболее эффективную схему лечения.
Признаки плоской стопы у детей
 Своевременно распознать патологию врожденного или приобретенного типа у маленького ребенка достаточно сложно. В основном диагноз деформации плоско-вальгусной ставят детям 5-7 лет. Основные признаки болезни – разворот пятки и пальцев, упор при ходьбе на внутренний или наружный свод стопы, уплотнение подошвы, быстрая утомляемость. Такие же симптомы сопровождают взрослых, но в дополнение к ним может возникнуть отведение большого пальца.
Своевременно распознать патологию врожденного или приобретенного типа у маленького ребенка достаточно сложно. В основном диагноз деформации плоско-вальгусной ставят детям 5-7 лет. Основные признаки болезни – разворот пятки и пальцев, упор при ходьбе на внутренний или наружный свод стопы, уплотнение подошвы, быстрая утомляемость. Такие же симптомы сопровождают взрослых, но в дополнение к ним может возникнуть отведение большого пальца.
Установка диагноза методом рентгенографии, подометрии и компьютерной плантографии позволяет своевременно выбрать способ лечения, чтобы не допустить хирургического вмешательства. Игнорирование лечения плоскостопия приводит к опасным нарушениям развития и функционирования опорно-двигательного аппарата.
Похожие статьи

Причины появления шишек на пальцах ног

Что делать, если болят шишки на ногах у большого пальца

Причины появления шишки на ноге под кожей и методы лечения
Комментарии
Источник
Содержание
- Описание
- Причины
- Симптомы
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Hallux valgus.
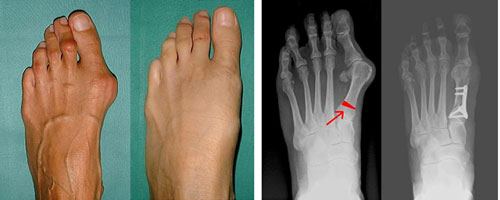
Результаты лечения при Hallux valgus
Описание
Hallux valgus – вальгусная деформация первого пальца стопы в плюснефаланговом суставе. Вследствие деформации палец отклоняется кнаружи под углом к остальным. Заболевание выявляется у женщин в 10 раз чаще, чем у мужчин. Предполагается, что причиной такой разницы является слабость связочного аппарата у представительниц слабого пола, а также ношение неудобной узкой обуви на высоких каблуках. Патология широко распространена и выявляется у лиц всех возрастов.
Причины
Основной причиной развития деформации обычно является недостаточность соединительной ткани, которая может проявляться поперечным плоскостопием, чрезмерной подвижностью суставов, варикозной болезнью, повышенной растяжимостью связок, фасций и кожи. Выявляется наследственная предрасположенность – как правило, у ближайших родственников больных (мам или бабушек) также есть данная деформация. Остальные факторы: высокие каблуки, хождение в неудобной узкой, тесной или короткой обуви – вторичны и лишь способствуют формированию Hallux valgus.
Вторая группа причин развития Hallux valgus – врожденные деформации, травмы стопы и ряд заболеваний, при которых наблюдается нарушение нервной регуляции мышц голени и стопы (например, полиомиелит).
Наряду со слабостью связок определенную роль в развитии болезни играет неравномерное натяжение мышц, приводящих и отводящих I палец, а также генетическая склонность к образованию экзостоза по внутренней поверхности головки I плюсневой кости. При формировании деформации неравновесие в натяжении мышц еще больше усугубляется, плюснефаланговый сустав становится нестабильным. Внутренняя поверхность сустава постоянно раздражается при контакте с обувью, в результате чего смещение головки I плюсневой кости дополняется образованием костного нароста, что еще больше усугубляет деформацию. Из-за изменения формы стопы происходит перераспределение нагрузки – область головок III и II плюсневых костей постоянно перенагружается во время ходьбы. Это приводит к возникновению болей и формированию артроза не только в области I, но и в области II и III плюснефаланговых суставов.
Симптомы
Пациенты предъявляют жалобы на боль в области I плюснефалангового сустава. Боль усиливается после продолжительной ходьбы или длительного пребывания на ногах и уменьшается в покое. Возможны ночные боли, особенно после значительной нагрузки на стопу. Болевой синдром может значительно различаться как по характеру, так и по силе – от ощущения дискомфорта (обычно на ранних стадиях) до резкой жгучей или постоянной ноющей боли. Выраженность болевого синдрома не всегда четко коррелирует с величиной деформации, хотя при значительном смещении головки I плюсневой кости симптоматика обычно более яркая.
По мере развития деформации стопа все больше теряет нормальную форму, расширяется и уплощается, I палец «ложится» на II, нередко возникают сопутствующие деформации II пальца. Все это в сочетании с «шишкой» в проекции I плюснефалангового сустава существенно влияет на внешний вид стопы. Поэтому, наряду с болью, причиной обращения пациентов к травматологам и ортопедам зачастую становится косметический дефект и проблемы при подборе обуви. Особенно часто подобные жалобы предъявляют молодые женщины.
При визуальном осмотре стопа распластана. Выявляется видимая деформация и незначительная или умеренная гиперемия в проекции I плюснефалангового сустава. Первый палец отклонен кнаружи под углом к остальным. Пальпация безболезненна или нерезко болезненна, по внутренней поверхности стопы в области I плюснефалангового сустава определяется костный экзостоз и уплотнение кожи. Возможен небольшой локальный отек. Движения в I плюснефаланговом суставе, как правило, ограничены (степень ограничения движений может значительно варьироваться), при максимальном разгибании I пальца может возникать боль.
Диагностика
Диагноз Hallux valgus выставляется на основании симптомов и данных рентгенологического исследования. Выполняют рентгенографию I плюснефалангового сустава. Для более точной оценки патологии со стороны соседних анатомических структур при необходимости дополнительно назначают рентгенографию II и III плюснефаланговых суставов. Степень выраженности Hallux valgus определяется с учетом двух величин: угла между II и I плюсневыми костями (Intermetatarsal angle) и угла, под которым I палец отклонен по отношению к I плюсневой кости (Hallux valgus angle).
Степени Hallux valgus:
1 степень – угол между плюсневыми костями менее 12 градусов, угол отклонения I пальца менее 25 градусов.
2 степень – угол между плюсневыми костями менее 18 градусов, угол отклонения I пальца более 25 градусов.
3 степень – угол между плюсневыми костями более 18 градусов, угол отклонения I пальца более 35 градусов.
Наряду со степенью деформации при изучении рентгеновских снимков оценивают выраженность артрозных изменений. О наличии артроза свидетельствует сужение суставной щели, деформация суставной площадки, краевые разрастания и остеосклероз субхондральной зоны. В отдельных случаях для более точной оценки патологических изменений стопы пациента направляют на МРТ или КТ. МРТ стопы назначается для исследования состояния мягких тканей, КТ стопы – для изучения состояния костных структур. При заболеваниях, сопровождающихся нарушением нервной регуляции мышц, необходима консультация невролога.
Лечение
Hallux valgus невозможно устранить без операции. Тем не менее, на ранних стадиях болезни у молодых пациентов, а также при любых степенях деформации в старческом или пожилом возрасте рекомендуется консервативная терапия. Основными целями такой терапии является устранение болевого синдрома и предотвращение прогрессирования болезни. Лечение осуществляется в травмпункте. Пациентам рекомендуют:
Снизить вес (при излишней массе тела), чтобы уменьшить нагрузку на стопу.
Оптимизировать нагрузку: выполнять специальный комплекс упражнений для укрепления связок и мышц стопы, по возможности исключить длительное стояние и ходьбу.
Использовать специальную ортопедическую обувь, чтобы устранить чрезмерное давление на область I плюснефалангового сустава.
Использовать вкладыши между I и II пальцами, чтобы предотвратить дальнейшее вальгусное отклонение I пальца.
При болях рекомендуют противоспалительные и согревающие мази. В период ремиссии при артрозе I плюснефалангового сустава назначают озокерит или парафинолечение, индуктотермию, фонофорез с гидрокортизоном, электрофорез с новокаином или тримекаином. При наличии признаков воспаления больного направляют на УВЧ или магнитотерапию.
Оперативное лечение Hallux valgus.
Существует около 300 вариантов операций при Hallux valgus Все хирургические методики можно разделить на 3 группы:
Оперативные вмешательства на мягких тканях.
Оперативные вмешательства на костях.
Комбинированные операции на костях и мягких тканях.
Операции на мягких тканях эффективны только при I степени деформации. Возможно проведение операции Сильвера, при которой отсекается сухожилие приводящей мышцы I пальца, или операции Мак-Брайда, при которой это сухожилие перемещается. Цель таких вмешательств – восстановить равномерность тяги приводящей и отводящей мышц. Нередко перечисленные хирургические операции выполняются в сочетании с иссечением костного нароста и подкожной слизистой сумки в области I плюснефалангового сустава (операция Шеде).
При II и III степени Hallux valgus операциями выбора в настоящее время являются шевронная остеотомия и Scarf остеотомия. При шевронной остеотомии удаляют небольшой V-образный фрагмент в дистальной части I плюсневой кости. При Scarf остеотомии выполняют Z-образный разрез (распил) практически на всем протяжении I плюсневой кости, а затем «сдвигают» фрагменты с тем, чтобы устранить угол между I и остальными плюсневыми костями. Отломки фиксируют винтами.
Все хирургические вмешательства проводятся в условиях травматологического или ортопедического отделения. В послеоперационном периоде больному сразу разрешают нагружать ногу в специальном ортезе. Швы снимают через 10 дней. Ношение ортеза обязательно в течение 6 недель. В этот период рекомендуют чаще держать ногу в возвышенном положении и избегать перегрузок. В последующем следует носить широкую обувь, выполнять специальный комплекс ЛФК и проводить самомассаж свода стопы с использованием теннисного мяча.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Вальгусная деформация первого пальца стопы – распространенная ортопедическая патология. Обычно лечится оперативным путем. Значимую роль в деле профилактики и послеоперационной реабилитации при Халюс Вальгус играют консервативные методики – ЛФК, массаж, физиотерапия, лекарственные средства. Обо всех способах лечения при вальгусной деформации и отклонения большого пальца стопы и пойдет речь в статье.
Что такое Халюс Вальгус
Это заболевание, при котором большой палец на ноге уходит в сторону, в области плюснефалангового сустава появляется косточка. Код патологии Hallux valgus по МКБ 10 – M20.1.
Основной причиной болезни Халюс Вальгус считается наследственная слабость соединительной ткани. Провоцирующими факторами выступают:
- ношение тесной обуви;
- постоянное хождение на каблуках;
- чрезмерные нагрузки.
Реже вальгусная деформация образуется на фоне пороков развития, травм или других заболеваний.
Степени Hallux Valgus и их признаки
Существует несколько классификаций Халюс Вальгус, в которых выделяют 3 или 4 степени патологии. Авторы методических рекомендаций для ортопедов используют следующую систематизацию стадий вальгусной деформации большого пальца:
| Степень | Угол деформации, в градусах | Признаки деформации |
| 1 (слабая) | Менее 20 | Безболезненная шишка. Иногда появляется дискомфорт после длительной ходьбы. |
| 2 (средняя) | 25-35 | Выраженное искривление, трудности при ходьбе в обуви на каблуках и с узкими носами. Возможны боли, натоптыши, повторяющиеся воспаления сустава. |
| 3 (тяжелая) | Более 35 | Резко выраженная деформация, проблемы при подборе обуви, сложности при стоянии и ходьбе, изменения походки. Типичны частые боли, мозоли, натоптыши, сопутствующие изменения ступни. |
Лечение вальгусной деформации первого пальца стопы
Единственным способом исправить выраженный вальгус является оперативная коррекция. Консервативные методики применяются преимущественно на начальных стадиях деформации. Лечение Hallux Valgus осуществляет ортопед.
Основной метод определения степени патологии – рентгеновские снимки, которые выполняются в двух проекциях с нагрузкой. Дополнительно врач может назначить плантографию, КТ, МРТ, другие исследования.
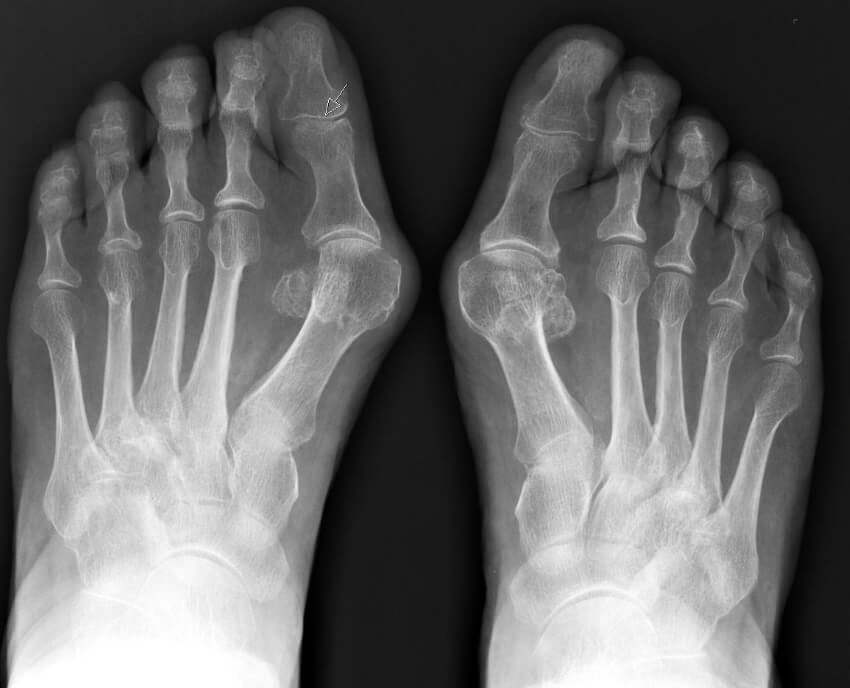 Рентгеновский снимок вальгусной деформации первого пальца стопы.
Рентгеновский снимок вальгусной деформации первого пальца стопы.
Операция по исправлению Hallux valgus
Хирургическое лечение показано при средней и тяжелой степени вальгусной деформации большого пальца стопы. По желанию больного для устранения косметического дефекта иногда оперируют легкую степень. Существует множество методик удаления шишки:
- резекция экзостоза;
- остеотомия;
- перемещение сухожилия по Мак-Брайду и другие.
Подробнее об операциях на косточку мы рассказали в отдельной статье.
Вмешательство проводится обычным методом либо путем чрескожной коррекции (с использованием небольших проколов). Возможно иссечение нароста лазером. На боковой поверхности или тыле ступни делают один либо несколько разрезов. Шишку срезают, иногда создают искусственные переломы основной фаланги или 1 плюсневой кости, отломки фиксируют винтами.
Сколько стоит удалить шишку на ноге?
При начальной стадии Халюс Вальгус операция длится 30-40 минут, при тяжелой деформации – до полутора часов. Стоимость традиционных вмешательств составляет 15-30 тысяч рублей, при большом объеме, применении современных технологий доходит до 70 тысяч рублей.
Реабилитация после удаления вальгуса
Восстановление после удаления шишки длится около 2 месяцев. Залогом полного выздоровления является строгое соблюдение рекомендаций ортопеда. При игнорировании правил реабилитации в отдаленном периоде после операции могут развиваться осложнения – повторное образование вальгусной деформации или ограничение движений в суставах в течение всей жизни.
Какую обувь носить после операции
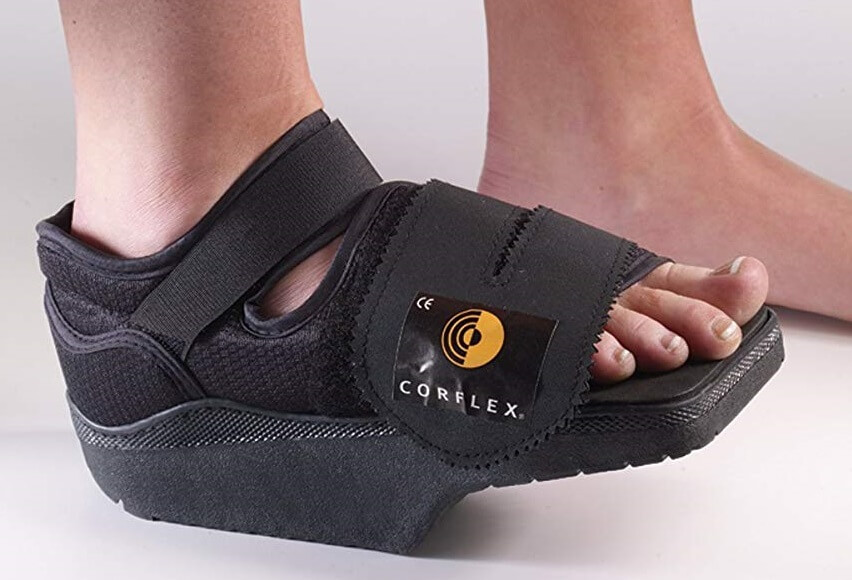 Ортопедическая обувь для восстановления после удаления вальгуса.
Ортопедическая обувь для восстановления после удаления вальгуса.
Со вторых суток разрешается ходить в туфле Барука. До уменьшения отека следует передвигаться по минимуму, основное время больной лежит с приподнятой ногой. Через 2 недели ограничения ходьбы отменяют. Использование ботинка Барука остается обязательным в течение 1-1,5 месяцев после иссечения косточки. Затем можно носить свободные кроссовки либо ботинки с широкими носами.
От каблуков нужно отказаться на полгода.
Можно ли после операции делать массаж?
Массаж можно делать после полного заживления раны. Для улучшения кровообращения и оттока лимфы массируют всю нижнюю часть конечности. Процедуру начинают с поглаживания. Затем круговыми движениями разминают подошвенную и тыльную поверхности ноги. Обхватывают голеностопный сустав руками, двигаются к колену. На заключительном этапе снова выполняют поглаживания.
ЛФК для стоп с винтами
Лечебная физкультура является обязательной частью реабилитационного периода при Халюс Вальгус и начинается с третьей недели после хирургического вмешательства. Вначале палец 3 раза сгибают и разгибают, удерживая в каждом положении на 10 секунд. Упражнения повторяют 3-4 раза в день. Все движения делают аккуратно, не допуская дискомфорта.
Со второго месяца после удаления вальгуса количество повторений увеличивают до 7-8, число подходов – до 6-8 в день. Допускается дискомфорт. Активные движения дополняют пассивными (с помощью рук). Через полтора месяца нужно 5-6 раз в день по 7-8 раз вставать на носочки и сохранять такое положение около 10 секунд.
Полезно ходить по наклонной поверхности, подниматься вверх по лестнице.
Корригирующие повязки
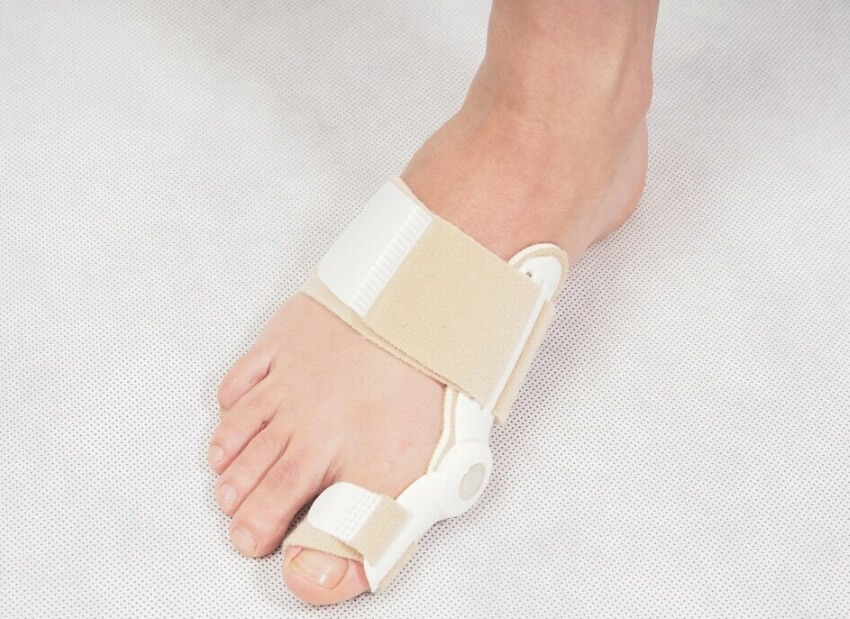 Корригирующий корсет.
Корригирующий корсет.
Корригирующие повязки применяют после прекращения использования башмака Барука. Изделия состоят из двух бандажей, соединенных шарниром, и фиксируют большой палец в положении отведения. Через 1-1,5 месяца повязку заменяют силиконовыми вставками. Нога не должна сдавливаться – это нарушает кровообращение, может стать причиной травм мягких тканей.
Как избавиться от Hallux valgus без операции
На запущенных стадиях вальгусной деформации большого пальца стопы полностью вылечить косточку путем консервативной коррекции невозможно. Все консервативные методы применяются только для устранения болей, предотвращения осложнений и прогрессирования искривления.
Для обеспечения результата лечение нужно начинать при первых признаках появления Халюс Вальгус. Эффективны специальные упражнения, массаж, физиотерапия, ношение ортопедических приспособлений в сочетании с использованием народных средств.
Массаж стопы и большого пальца
Процедуру рекомендуют проводить после теплой ванночки.
- Ногу с деформированным пальцем сгибают в колене и кладут на бедро другой ноги, развернув подошву внутрь.
- Подошву разминают кулаком, попеременно надавливают на различные участки в дистальной части.
- Вальгусную шишку массируют круговыми движениями, затем вытягивают и разминают все пальцы.
- Для стимуляции оттока крови и лимфы ногу обхватывают руками, продвигают ладони от ступни к колену.
Лекарственные средства от деформации
Для устранения воспаления в зоне Халюс Вальгус используют противовоспалительные препараты местного действия: Диклофенак, Ибупрофен другие НПВС.
Образование вальгусной шишки сопровождается развитием артроза и ухудшением местных обменных процессов. Поэтому для улучшения кровотока и стимуляции восстановления тканей применяют Хондроксид, Хондроитин и иные лекарства с хондропротекторным действием.
Существуют специальные комплексные мази против Халлюкс Вальгус, например, Шишка Стоп. Этот крем содержит акулий жир, натуральные масла и экстракты, которые оказывают противовоспалительное действие, устраняют боли, стимулируют регенерацию тканей.
Для уменьшения болей и воспаления можно использовать пластыри, компрессы с прополисом, лопухом и скипидаром, красной глиной и морской солью. Все составы наносят на выпирающую косточку, закрывают повязкой, оставляют на 1-2 часа, потом смывают.
Можно ли исправить вальгус упражнениями?
 Упражнение для стопы с деформированным большим пальцем.
Упражнение для стопы с деформированным большим пальцем.
Упражнения при Халюс Вальгус позволяют укрепить связки и мышцы, обеспечивают положительный эффект при небольших косточках. Лечебную гимнастику проводят после разогрева вальгусной деформации с помощью массажа. Выполняют следующие упражнения:
- Поочередная ходьба на пятках с опорой на наружный и внутренний край ступни.
- Ходьба по массажному коврику.
- Перекатывание упругого мячика.
- Растопыривание и сжимание пальцев стопы в положении сидя.
- Захват предметов (карандашей, салфеток, мелких игрушек).
- Рисование различных фигур в воздухе.
- Растягивание резинки, надетой на большие пальцы, путем разведения стоп.
- Пассивное сгибание и разгибание больного сустава с помощью рук.
Упражнения выполняют ежедневно, завершают свободными потягиваниями, поглаживанием для снятия напряжения в мышцах. Только постоянные нагрузки смогут повлиять на течение заболевания.
Ортопедические приспособления
С учетом материала все приспособления при Hallux valgus делят на три группы: мягкие, полужесткие, жесткие. Мягкие используют в течение дня, полужесткие – до нескольких часов. Жесткие предназначены для фиксации стопы в ночное время.
С учетом типа конструкции различают:
- Межпальцевые вставки — корригируют положение первого пальца на ранних стадиях деформации либо в послеоперационном периоде. Изготавливаются из мягкого силикона.
- Подушечки для подошвы — мягкие изделия, применяемые для улучшения амортизации. Иногда выпускаются с перегородкой, которая устраняет Халюс Вальгус.
- Корректоры и бандажи — рекомендованы при средней и тяжелой стадиях. Могут быть мягкими или полужесткими, удерживают значительную часть ступни. Используются и при вальгусной постановке стоп.
- Ортопедические шины — регулируют вальгусный угол. Используются на поздних стадиях и только в ночное время, поскольку несовместимы с обувью.
Физиотерапия при Халюс Вальгусе
Физиотерапевтические процедуры считаются частью комплексного лечения, хорошо сочетаются с массажем и ЛФК. Применяются следующие методики:
- Парафинотерапия — обеспечивает глубокое прогревание мышц и связок, улучшает кровообращение, активизирует местный обмен.
- Лечебные грязи — обладают тем же действием, что и парафин. Снимают мышечное напряжение.
- Лазеротерапия — способствует расширению капилляров, уменьшению отека и улучшению усвоения белка клетками.
- Ультразвуковая терапия — активизирует обмен веществ и микроциркуляцию в тканях. Стимулирует выработку коллагена. Уменьшает боль и отеки в области вальгусной деформации большого пальца.
- Ударно-волновая терапия — устраняет застойные процессы, стимулирует кровоток, улучшает доставку кислорода и питательных веществ, активизирует регенерацию. Эффективно действует не только на связки и мышцы, но и на костно-хрящевую ткань.
Видео: Лечение деформации и рекомендации ортопедов.
Профилактика вальгусной деформации большого пальца
Профилактика Hallux valgus должна начинаться заблаговременно. Особое внимание необходимо уделять здоровью ног детей, в семье которых есть родственники, страдающие вальгусными шишками на больших пальцах. Косточка образуется при поперечном плоскостопии, поэтому детям и взрослым с этой патологией нужно регулярно выполнять упражнения для укрепления связочно-мышечного аппарата.
Важен подбор правильной обуви – свободной, на устойчивой подошве, изготовленной из натуральных материалов. От каблуков стоит отказаться. Полезно носить супинаторы. При наличии показаний рекомендуется использовать ортопедические стельки. Полезна регулярная, но не чрезмерная физическая активность.
Следует избавиться от лишнего веса, чтобы уменьшить статическую нагрузку.
Источник
