Уремия синдромы и их патогенез

Системное поражение органов продуктами белкового распада организма называется уремией. Стадии уремии разделены на хронический и обостренный синдром. Аутоинтоксикация выражается вследствие ненормальной работы почек, образуется застой мочи в мочевыводящих путях, при длительном застое продукты белкового распада (ядовитые для организма) попадают в кровь, вызывая системную интоксикацию.

Что такое уремия?
Уремия — это самоотравление организма, вызванное застоем мочи.
Азотистые продукты распада белковых веществ скапливаются в крови, при попадании в кровоток, циркулируют во все органы и могут нанести значительный вред организму. А также возможен тяжелый ущерб мышцам, вызывание некрозов и сепсиса. В моче содержаться и другие токсические вещества, которые должны беспрепятственно выводиться из организма, но при длительном отравлении ими, вызывают дистрофию соединительных тканей и нарушение или прекращение работы эндокринной и других систем организма.
Вернуться к оглавлению
Виды заболевания
Уремию разделяют на хроническую и острую:
 Нарушение почек происходит при хронической форме уремии.
Нарушение почек происходит при хронической форме уремии.
- Для острого вида характерно поражение всего организма, в этот момент происходят функции распада и всасывания в кровь токсических веществ. Аутоинтоксикация распространяется очень быстро, такая форма болезни сопровождается дисфункциями гормональной системы, что способствует диффузии. Сопровождается нарушениями осмотического гомеостаза, электролитного баланса.
- Хроническая форма — это завершающая стадия уремии, развивается азотемическая уремия, что обозначает полное нарушение функций почек и надпочечников. Происходят критические выбросы ядовитых веществ, с повышением уровня калия и магния. В таком случае может быть летальный исход.
Вернуться к оглавлению
Стадии проявления уремии
Ученые определяют три стадии развития уремии, описанные в таблице:
| Стадия | Описание |
| Скрытая | В мочеполовых органах начинают скапливаться токсины |
| Ядовитые вещества еще не проникают в кровоток | |
| Терминальная | Продукты белкового и азотного распада проникают в кровь |
| Нарушается работа органов и систем организма | |
| Отмечается критический уровень магния, аммиака, креатина и других веществ; | |
| Хлоргидропеническая | Кома вследствие массовой аутоинтоксикации |
| Возможна смерть от уремии |
Вернуться к оглавлению
Причины и механизм развития
Этиология
 Инфекции – причина появления уремии.
Инфекции – причина появления уремии.
Острая фаза недуга зачастую вызывается нарушением кровообращения в почечной системе. Почки могут быть подвержены шоку из-за развивающегося гемолизом распадом мышечной оболочки, подверженной некрозу. На фоне шока развивается ишемия почек, вызванная централизацией гемодинамики. А также к уремии могут приводить такие причины:
- инфекции, приводящие к почечной недостаточности;
- внешнее или внутреннее попадание химикатов;
- отравление ядами;
- обструкция.
Этиология хронической формы такова, что причинами развития являются генетические и врожденные дефекты, среди которых выделяют:
- поражение предстательной железы;
- разные формы хронического поражения почек;
- поликистоз;
- сахарный диабет;
- фиброзные поражения тканей;
- гломерулонефрит.
Уремия развивается медленно, но приводит к тяжелым последствиям, при появлении первых симптомов рекомендуется обратиться к врачу.
Вернуться к оглавлению
Патогенез уремии
 Скопление биологически-активных веществ провоцирует появление заболевания.
Скопление биологически-активных веществ провоцирует появление заболевания.
Уремия имеет достаточно сложный патогенез, потому что причиной ее развития может стать любое почечное заболевание. При уремии происходит большое скапливание биологично-токсических веществ, продуктов самого организма, которые должны беспрепятственно выводиться во время мочеиспускания. При нарушенной работе мочеполовой системы скапливание мочи и долгий застой служат факторами для разложения аммиака, аминокислот, креатина, алифатических аминов, а также других ядовитых веществ, которые при попадании в кровь распространяются в органы и мышечную ткань, что является главным фактором аутоинтоксикации. Таким образом, патологическая анатомия уремии заключается в самоотравлении организма.
Вернуться к оглавлению
Какие симптомы укажут на развитие заболевания?
Отравление организма имеет разные признаки проявления на разных стадиях. Клинические проявления усиливаются пропорционально с увеличением токсинов в организме. Для скрытой стадии основные симптомы проявления:
- общее недомогание;
- возможное повышение температуры и давления;
- начальная стадия дизурии;
- характерный болевой синдром в области почек или мочевого пузыря.
Терминальная стадия включает в себя усиление вышеперечисленных симптомов, кроме этого, наблюдаются другие проявления:
- интоксикация;
- рвота, тошнота;
- субфебрильная температура;
- возможные боли в мышцах — если присутствует некротические поражения;
- полная или частичная непроходимость урины;
- повреждение ЦНС.
На последней стадии пациент впадает в коматозное состояние (зачастую хлоргидропеническая кома). Продолжают скапливаться токсины в почках и других органах. Почки полностью прекращают процессы биологического очищения, возможно развитие ишемии, закупорки кровотока, что приведет к некрозу органа и инфаркту. Без своевременного лечения это может стать причиной летального исхода.
Вернуться к оглавлению
Как избежать осложнений?
Важность своевременной диагностики
 Важно обратить внимание на цвет кожы пациента.
Важно обратить внимание на цвет кожы пациента.
Для определения уремии проводится первичный осмотр пациента, выявление потемнений кожи, что означает начальное некротическое поражение, свойственное уремии. А также назначают анализы крови для определения уровня веществ биологического распада мочевины. Проводятся процедуры для установления истиной причины уремии, так как болезнь часто скрывает за собой тяжелые недуги почек или мочеполовой системы. После сбора достаточного количества информации начинается специфическое лечение, индивидуальное для каждой стадии развития.
Вернуться к оглавлению
Эффективное лечение разными методами
Лечение уремии зависит от стадии развития, чем хуже состояние пациента, тем радикальнее лечение. Специалист назначает определенную терапию в зависимости от развития недуга: медикаментозное, процедурное и оперативное лечение. Для предупреждения и лечения начальных стадий также и используют народные рецепты. К терапии назначают строгую диету, которая имеет важную роль в лечении уремии.
Вернуться к оглавлению
Медикаментозное и процедурное лечение
Медикаменты могут помочь на первой и второй стадии заболевания, их зачастую комбинируют. Медикаментозное лечение направлено на устранение первичной причины недуга и ослабление симптомов уремии. Используются препараты, которые связывают токсины и выводят их из организма. Остальная терапия назначается врачом в зависимости от первичной болезни.
В процедурном лечении используют диализ и плазмоферез. Такие методы помогают полностью очистить кровь в тяжелых случаях аутоинтоксикации. В большинстве случаев используют диализ, кровь прогоняют через прибор со специальными центрифугами, которые прогоняют кровь через полупроницаемую мембрану. А также назначается терапия для устранения первичной причины.
 Операция по пересадке почки назначается в особо сложных случаях.
Операция по пересадке почки назначается в особо сложных случаях.
В особо тяжелых случаях уремии прибегают к пересадке почки, если поражение не слишком сильное и в большей степени не повлияло на другие органы и системы организма. Проводят трансплантацию живой или искусственной почки. А также прибегают к удалению почки, если причиной уремии служат некротические повреждения одного из парного органа.
Вернуться к оглавлению
Правильное питание — основа лечения
Диета имеет ключевую роль в профилактике и замедлению развития недуга на начальной стадии. Из рациона исключают:
- жирную, острую, соленую пищу;
- кофе, газированные напитки;
- еду или напитки с канцерогенами;
- алкоголь.
Вернуться к оглавлению
Секреты народных целителей
Важно знать, что народными рецептами можно предупредить развитие недуга или замедлить его, уменьшить симптомы на начальной стадии, но нельзя вылечить полностью, лечение проводится только при участии врачей. Для предупреждения недуга можно использовать:
- горячие ванны — улучшают кровообращение;
- чай из смородины;
- настой шиповника и другие рецепты.
Вернуться к оглавлению
Можно ли предупредить?
Для профилактики зачастую используют именно народные средства, чтобы предупредить синдромы уремии. Этот метод используют, если пациент не подвергался первичному инфицированию. Соблюдение диеты и профилактические осмотры не менее 1 раза в год. Важным фактором для предупреждения уремии является своевременно устранение мочеполовых болезней и поддержание иммунитета с помощью народных или медикаментозных средств.
Источник
Уремия (мочекровие,
от греч. uron —
моча и haima —
кровь) — клинический
синдром прогрессирующей почечной
недостаточности, характеризующийся
разнообразными нарушениями метаболизма
и функций многих органов.
Уремия может развиться
на второй и третьей стадиях ОПН и
закономерно возникает на терминальной
стадии ХПН.
19.12.1. Клинические проявления уремии
Наиболее ранними
являются неспецифические общие симптомы
— слабость, быстрая утомляемость,
бессонница.
Далее появляются
симптомы нарушения функций и структуры
различных органов:
• органов
пищеварения (анорексия, тошнота, рвота,
диарея, глоссит, стоматит, колит,
гастродуоденит, гепатит, изъязвления
слизистой, что в значительной степени
связано с экскрецией через нее азотистых
шлаков);
• сердечно-сосудистой
системы (артериальная гипертензия,
сердечная недостаточность, аритмия,
перикардит, остановка сердца);
• органов дыхания
(одышка, кашель, отек легких, дыхание
Куссмауля);
• системы крови
(анемия, лейкоцитоз, тромбоцитопатия);
• системы
гемостаза (кровоизлияния в кожу, маточные,
из слизистой пищеварительного тракта,
носовые кровотечения);
• центральной
и периферической нервной системы
(головная боль, ослабление памяти,
спутанное сознание, психическая
депрессия, кома, судороги, тремор,
мышечные подергивания, зуд, полиневриты);
• иммунной
системы (угнетение гуморального и
клеточного иммунитета, понижение
устойчивости к инфекции);
• кожи —
обнаруживается желтоватая окраска,
налет на ней мочевины, расчесы, петехиальная
сыпь;
• остеопороз,
остеомаляция.
19.12.2. Патогенез уремии
В механизме развития
наблюдаемых при уремии нарушений большое
значение имеют расстройства
метаболизма, отравление эндогенными
токсинами, гормональные расстройства.
К метаболическим
сдвигам, которые играют роль в развитии
синдрома уремии, относятся: гиперкалиемия,
гиперфосфатемия, гипермагниемия, гипоили
гипернатриемия, гипокальциемия,
гипергидратация, ацидоз и др.
Гиперкалиемия
вызывает снижение потенциала покоя,
приближает его к потенциалу действия,
что сопровождается вначале повышением
возбудимости нервных и мышечных клеток
(это может быть причиной мышечных
подергиваний, судорог), а затем, когда
потенциалы покоя и действия сравняются,
возбудимость утрачивается и могут
произойти паралич мышц, остановка
сердца. В развитии неврологических
расстройств, кроме того, играют роль
гипермагниемия, гипернатриемия,
гипокальциемия, ацидоз. Гиперфосфатемия,
гипермагниемия и гипокальциемия
способствуют развитию остеопороза,
фиброзной остеодистрофии и остеомаляции.
Гипернатриемия в
сочетании с гипергидратацией является
основной причиной развития артериальной
гипертензии, сердечной недостаточности
и отеков, в том числе отека мозга и
легких.
В развитии сердечной
недостаточности играют роль и другие
электролитные расстройства, гиперпаратиреоз
и анемия. Метаболический ацидоз, к
которому может присоединиться газовый
ацидоз при отеке легких, обусловливает
появление дыхания Куссмауля, оказывает
влияние на активность различных ферментов
и сосудистый тонус.
В развитии уремии
общепризнанной является роль эндогенных
токсинов. Первоначально к ним относили
продукты азотистого обмена, однако в
экспериментах на животных была установлена
очень слабая токсичность мочевины.
Креатинин также малотоксичен, но
повреждающее действие могут оказать
продукты его распада, такие, как саркозин,
метиламин, N-метилгидантоин. Главный
токсический эффект связывают с накоплением
в крови фенолов и «средних молекул»
(олигопептиды с молекулярной массой от
300 до 5000 Да). Предполагается, что одни из
них являются продуктами внутриклеточной
деградации белков, другие образуются
из белков пищи под действием кишечной
микрофлоры. При введении животным они
вызывают ряд изменений, подобных
наблюдаемым при уремии (замедление
проведения нервных импульсов, понижение
активности ряда ферментов, состояние
иммунодепрессии). В настоящее время
роль универсального уремического
токсина отводится паратгормону, с
гиперпродукцией которого под действием
гипокальциемии и гиперфосфатемии
связывают нарушение функции сердца,
развитие остеодистрофии, полиневропатии,
анемии, гипертриацилглицеролемии и др.
Токсическое действие приписывается
также производным пиридина, полиаминам,
маннитолу и сорбитолу. Токсическое
действие оказывает алюминий, поступающий
в организм с водой (в особенности при
гемодиализе) и пищей.
В развитии уремического
синдрома играют роль гормональные
нарушения, обусловленные почечной
недостаточностью, в связи с которой
происходит задержка в организме гормона
роста, глюкагона, инсулина, пролактина
и др. Следствием этих гормональных
сдвигов являются расстройства углеводного
и жирового обмена, развитие аменореи и
импотенции. Недостаточное образование
в почках эритропоэтина сопровождается
развитием анемии, а понижение синтеза
в проксимальных канальцах кальцитриола
играет главную роль в развитии
гипокальциемии со всеми вытекающими
из этого последствиями. В механизме
развития комы,
которой
завершается уремический синдром, наряду
с нарушениями обмена электролитов,
гипергидратацией и ацидозом играют
роль гипоксия, возникающая в связи с
анемией, сердечной недостаточностью и
нарушением газообмена в легких, а также
интоксикация центральной нервной
системы эндогенными токсинами. Нередко
причиной летального исхода является
присоединение инфекции, например
пневмонии. Этому способствует снижение
активности иммунной системы (ослабление
реакции лимфоцитов на антигенное
воздействие, снижение хемотаксиса
лейкоцитов и др.). Возможна смерть от
остановки сердца под действием
гиперкалиемии и гипермагниемии. Развитие
различных проявлений уремии значительно
замедляется при длительном лечении
гемодиализом, который позволяет снизить
азотемию, нарушения электролитного
баланса и очистить кровь от эндогенных
токсинов. Радикальным методом лечения
является пересадка донорской почки.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Гемолитико-уремический синдром — эпидемиология, патогенез
Патофизиологические механизмы гемолитико-уремического синдрома представлены на рисунке. В его основе лежит повреждение эндотелия мелких сосудов тромбозами. Это приводит к классической диагностической триаде — микроангиопатической гемолитической анемии, тромбоцитопении и почечной недостаточности. Гемолитико-уремический синдром — самая частая причина ОПН у прежде здоровых детей.
В 90% случаев заболеванию предшествует кишечная инфекция, вызванная продуцирующим веротоксины (токсины, сходные с цитотоксином Shigella dysenteriae) штаммом Escherichia coli. В таких случаях гемолитико-уремический синдром называют типичным.
Остальные 10% можно разделить на вторичные и идиопатическую формы. Вторичный гемолитико-уремический синдром может возникать как осложнение других инфекций, особенно вызванных Streptococcus pneumoniae и редко ВИЧ, а также на фоне системных заболеваний, таких как СКВ, системная склеродермия, гомоцистинурия с метилмалоновой ацидемией типа cb1 С и злокачественные новообразования.
Кроме того, причиной могут служить некоторые лекарственные средства, в том числе митомицин, циклоспорин, такролимус, кокаин, хинин. Идиопатический гемолитико-уремический синдром может быть спорадическим и наследственным — описаны аутосомно-доминантный и аутосомно-рецессивный типы. У лиц с наследственным гемолитико-уремическим синдромом иногда отмечается недостаточность некоторых компонентов комплемента, особенно фактора Н. Ген, с дефектом которого предположительно связан наследственный гемолитико-уремический синдром, расположен на 1-й хромосоме (сегмент 1q32) — там, где локализованы гены, кодирующие регуляторные белки комплемента. Наследственный гемолитико-уремический синдром следует заподозрить при нетипичном течении заболевания.
Гемолитико-уремический синдром и тромботическая тромбоцитопеническая пурпура могут иметь сходные клинические проявления за счет общей для обоих заболеваний тромботической микроангиопатии. Однако различия в этиологии, патогенезе, реакции на лечение и исходах указывают на существование двух разных заболеваний, а не двух вариантов течения одной патологии. Состояние, напоминающее гемолитико-уремический синдром, иногда встречается при тяжелой артериальной гипертонии.
Эпидемиология гемолитико-уремического синдрома
Более чем у 85% детей с гемолитико-уремическим синдромом заболевание развивается на фоне инфекции, вызванной штаммом Escherichia coli О157:Н7. Эта инфекция чаще возникает в возрасте от 9 мес до 4 лет. В виде спорадических случаев и эпидемий она встречается повсеместно; по непонятным причинам у американских негров она редка.
В Северной Америке заболеваемость повышается летом и осенью. Резервуаром инфекции служит крупный рогатый скот, в США носительство штамма Escherichia coli О157:Н7 выявляют примерно у 1% скота. Escherichia coli погибает под действием высокой температуры, поэтому причиной заражения часто служит недостаточная кулинарная обработка говядины.
Иногда возбудителя обнаруживают в воде естественных водоемов и плавательных бассейнов. Источником заражения могут стать некипяченое коровье молоко, а также загрязненные навозом овощи и фрукты и приготовленные из них соки. Реже встречается передача от больного человека здоровому. Риск гемолитико-уремического синдрома у детей до 15 лет с геморрагическим колитом, вызванным штаммом Escherichia coli 0157:Н7, составляет 8—10%.
Лучший способ профилактики инфекции — тщательная кулинарная обработка при приготовлении блюд из говядины, а также мытье фруктов и овощей. Регулярное мытье рук предотвращает контактный путь заражения. Еще эффективнее могли бы защитить от инфекции обработка мяса ионизирующим излучением и вакцинация, но пока эти методы недоступны.
В настоящее время испытывается препарат под названием Synsorb-Pk, представляющий собой синтетический рецептор веротоксинов на инертном носителе — диатомите. Этот рецептор способен избирательно связывать веротоксины. Применение Synsorb-Pky детей с геморрагическим колитом, вызванным штаммом 0157:Н7, возможно, снизит заболеваемость гемолитико-уремическим синдромом.
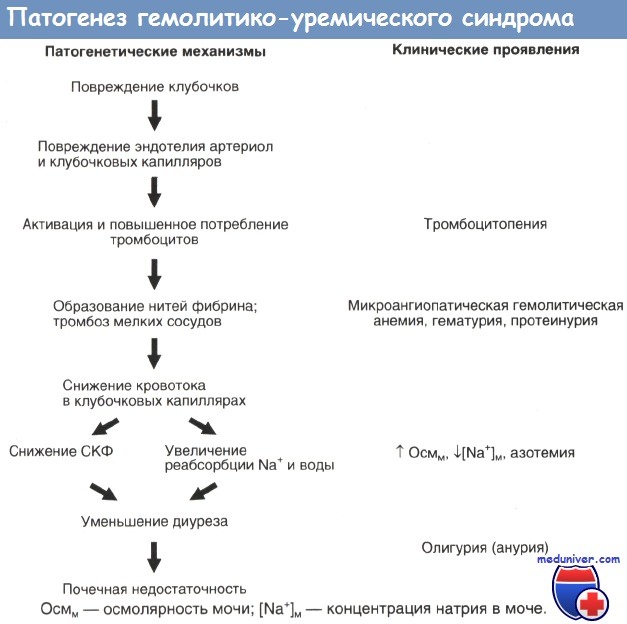
Патогенез гемолитико-уремического синдрома
Большой шаг вперед в изучении патогенеза гемолитико-уремического синдрома был сделан в 1983 г., когда Кармали и соавторы обнаружили, что в 85% случаев заболеванию предшествовала кишечная инфекция, вызванная вырабатывающим веротоксины штаммом Escherichia coli О157:Н7. Веротоксины сходны с цитотоксином, вырабатываемым Shigella dysenteriae; их название связано с тем, что они оказывают цитопатическое действие на клетки почки зеленой мартышки (линия Vera). Сегодня известно, что штамм О157:Н7 вырабатывает два вида веротоксинов — ST-1 и ST-2.
Рецептором для них служит гликолипид Gb3, который в больших количествах содержится на поверхности эндотелия клубочков почек человека. In vitro веротоксины действуют и на клетки почечных канальцев, что, по-видимому, также играет роль в поражении почек при гемолитико-уремическом синдроме. К выработке веротоксинов способны и другие штаммы Escherichia coli, в том числе О103:Н2, вызывающий инфекцию мочевых путей с последующим развитием гемолитико-уремического синдрома.
Вслед за поражением клубочкового эндотелия веротоксинами запускается каскад реакций, приводящий к повреждению и тромбозам мелких сосудов почек: в местах повреждения эндотелия откладывается фибрин, разрушаются эритроциты и тромбоциты, в сыворотке повышаются уровни факторов, способствующих свертыванию крови (тканевого фактора, фактора активации тромбоцитов, антиактиватора плазминогена 1, фактора фон Виллебранда, тромбоксана А2), и снижаются уровни противосвертывающих факторов (простациклина, тромбомодулина, урокиназы и тканевого активатора плазминогена). Подобная картина разворачивается в мелких сосудах и других органов.
Escherichia coli вырабатывают также липополисахариды, которые стимулируют продукцию цитокинов, усиливающих повреждение эндотелиальных клеток.
Полагают, что веротоксины могут связываться с эритроцитарным антигеном Р1 (этот антиген имеется у 75% людей), предотвращая тем самым гемолитико-уремический синдром, но убедительных доказательств этой гипотезы пока не получено.
Изредка гемолитико-уремический синдром может развиваться после инфекции, вызванной Streptococcus pneumoniae. Этот микроорганизм вырабатывает нейраминидазу — фермент, расщепляющий сиаловые кислоты на поверхности эритроцитов, тромбоцитов и эндотелиальных клеток клубочков. При этом обнажается малоизученный пока антиген Томсена—Фриденрейха, к которому образуются антитела (IgM).
В результате наступает гемолиз, возникает тромбоцитопения, повреждаются капилляры клубочков почек. У таких больных положительна прямая проба Кумбса, затруднено определение группы крови. Применение свежезамороженной плазмы противопоказано, так как она является дополнительным источником антител к антигену Томсена— Фриденрейха. Смертность при данной форме гемолитико-уремического синдрома достигает 50%.
— Также рекомендуем «Клиника и диагностика гемолитико-уремического синдрома»
Оглавление темы «Гломерулопатии»:
- Фокально-сегментарный гломерулосклероз — эпидемиология, патогенез
- Клиника и диагностика фокально-сегментарного гломерулосклероза
- Лечение и прогноз фокально-сегментарного гломерулосклероза
- Мембранозная нефропатия — эпидемиология, патогенез
- Клиника и диагностика мембранозной нефропатии
- Лечение и прогноз мембранозной нефропатии
- Осложнения нефротического синдрома
- Гемолитико-уремический синдром — эпидемиология, патогенез
- Клиника и диагностика гемолитико-уремического синдрома
- Лечение и прогноз гемолитико-уремического синдрома
Источник
