Упражнения при корешковом синдроме позвоночника
Поясничная радикулопатия (корешковый синдром) – это неврологическое состояние обусловленной компрессией одного из корешков L1-S1, для которого характерно наличие боли в пояснице с иррадиацией в ногу. Компрессия корешка может проявляться не только болью (иногда простреливающего характера), но и нарушением чувствительности онемением, парестезиями или мышечной слабостью. Радикулопатия( корешковый синдром) может возникать в любой части позвоночника, но она наиболее часто он возникает в поясничном отделе . Люмбо-сакральная радикулопатия встречается примерно у 3-5% населения, как у мужчин так и женщин, но ,как правило, у мужчин синдром встречается в возрасте 40 лет, а у женщин синдром развивается в возрасте от 50 до 60 лет. Лечение корешкового синдрома пояснично-крестцового отдела позвоночника может быть проведено как помощью консервативных методов, так и с использованием оперативных техник.
Причины
Любые морфологические образования или патологические процессы, которые приводят к компрессионному воздействию на нервный корешок, могут стать причиной корешкового синдрома.
Основными причинами поясничной радикулопатии являются:
- Грыжа диска или протрузия могут оказывать давление на нервный корешок и приводить к воспалению в области корешка.
- Дегенеративное заболевание суставов позвоночника, приводящее к образованию костных шипов на фасеточных суставах, что может привести к сужению межпозвоночного пространства, что будет оказывать компрессионное воздействие на нервные корешок.
- Травма или мышечный спазм могут оказывать давление на корешок и появлению симптоматики в зоне иннервации .
- Дегенеративное заболевание дисков, которое приводит к износу структуры межпозвоночных дисков, и уменьшению высоты дисков, что может привести к уменьшению свободного пространства в межпозвоночном отверстии и компрессии корешка на выходе из позвоночного столба.
- Спинальный стеноз
- Опухоли
- Инфекции или системные заболевания
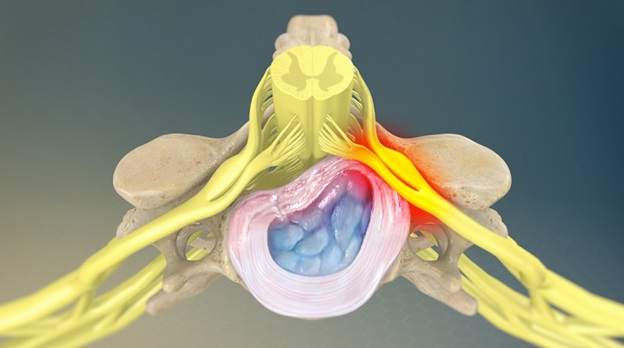
У пациентов моложе 50 лет наиболее частой причиной корешкового синдрома в поясничном отделе позвоночника является грыжа межпозвоночного диска. После 50 лет корешковая боль часто вызвана дегенеративными изменениями позвоночника (стеноз межпозвоночного отверстия).
Факторы риска развития поясничной радикулопатии:
- возраст (45-64 года)
- курение
- психический стресс
- Напряженная физическая активность (частый подъем тяжестей)
- Вождение или вибрационное воздействие
Симптомы
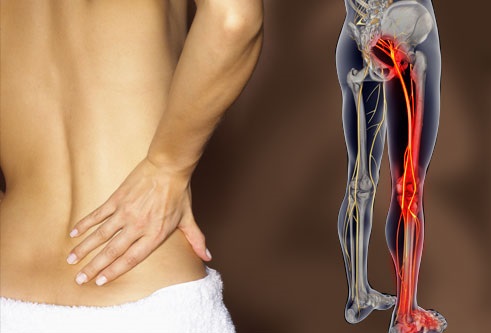
Симптомы, возникающие в результате корешкового синдрома (радикулопатии), локализуются в зоне иннервации конкретного корешка.
- Боль в спине с иррадиацией в ягодицу, ногу и простирающаяся вниз позади колена, в стопу — интенсивность боли зависит от корешка и степени компрессии.
- Нарушение нормальных рефлексов в нижней конечности.
- Онемение или парестезия (покалывание) могут наблюдаться от поясницы до стопы, в зависимости от зоны иннервации пораженного нервного корешка.
- Мышечная слабость может возникать в любой мышце, которая иннервируется защемленным нервным корешком. Длительное давление на нервный корешок может вызвать атрофию или потерю функции конкретной мышцы .
- Боль и местная болезненность локализуются на уровне поврежденного корешка.
- Мышечный спазм и изменения позы в ответ на компрессию корешка.
- Боль усиливается при нагрузке и уменьшается после отдыха
- Потеря возможности совершать определенные движения туловищем: невозможность разгибаться назад, наклоняться в сторону локализации компрессии или долго стоять.
- Если компрессия значительная, то могут быть затруднительны такие виды активности как сидение, стояние и ходьба.
- Изменение нормального лордоза поясничного отдела позвоночника.
- Развитие стенозоподобных симптомов.
- Скованность в суставах после периода отдыха.

Паттерны боли
- L1 — задняя, передняя и внутренняя поверхность бедра.
- L2 — задняя, передняя и внутренняя поверхность бедра.
- L3 — задняя и передняя, ??а внутренняя поверхность бедра с распространением вниз .
- L4 — задняя и передняя поверхность бедра, к внутренней поверхности голени, в стопу и большой палец стопы .
- L5 – По заднебоковой части бедра, передней части голени, верхней части стопы и среднего пальцы стопы
- S1 S2 – Ягодица, задняя часть бедра и голени.
Начало появления симптомов у пациентов с пояснично-крестцовой радикулопатией (корешковым синдромом) часто бывает внезапным и включает боль в пояснице.
Сидение, кашель или чихание могут усугубить боль, которая распространяется от ягодицы по задней поверхности голени, лодыжки или стопы.
Необходимо быть бдительным при наличии определенных симптомов (красных флажков). Такие красные флажки могут означать более тяжелое состояние, требующее дальнейшего обследования и лечения (например, опухоль, инфекция). Наличие лихорадки, потери веса или ознобов требует тщательного обследования.
Возраст пациента также является фактором при поиске других возможных причин симптоматики у пациента. Лица моложе 20 лет и старше 50 лет подвержены повышенному риску возникновения более серьезных причин боли (например, опухоли, инфекции).
Диагностика
Первичный диагноз корешкового синдрома пояснично-крестцового отдела позвоночника выставляется на основании симптоматики истории болезни и данных физического обследования (включая тщательное изучение неврологического статуса). Тщательный анализ моторной, сенсорной и рефлекторной функций позволяет определить уровень поражения нервного корешка.
Если пациент сообщает о типичной односторонней иррадиирущей боли в ноге и есть один или несколько положительных результатов неврологического теста, то тогда диагноз радикулопатии очень вероятен.
Тем не менее, существует ряд состояний, которые могут проявляться схожими симптомами. Дифференциальную диагностику необходимо проводить со следующими состояниями:
- Псевдорадикулярный синдром
- Травматические повреждения дисков в грудном отделе позвоночника
- Повреждения дисков в пояснично-крестцовом отделе
- Стеноз позвоночного канала
- Cauda equina
- Опухоли позвоночника
- Инфекции позвоночника
- Воспалительные / метаболические причины — диабет, анкилозирующий спондилоартрит, болезнь Педжета, арахноидит, саркоидоз
- Вертельный бурсит
- Интраспинальные синовиальные кисты
Для постановки клинически достоверного диагноза, как правило, требуются инструментальные методы диагностики:
- Рентгенография – может обнаружить наличие дегенерации суставов, определить переломы, пороки развития костей, артрит, опухоли или инфекции.
- МРТ — ценный метод визуализации морфологических изменений в мягких тканях, включая диски, спинной мозг и нервные корешки.
- КТ (МСКТ) предоставляет полноценную информации о морфологии костных структур позвоночника и визуализацию спинальных структур в поперечном сечении.
- ЭМГ (ЭНМГ) Электродиагностические (нейрофизиологические) исследования необходимы для исключения других причин сенсорных и двигательных нарушений, таких как периферическая невропатия и болезнь моторных нейронов
Лечение
Лечение корешкового синдрома пояснично-крестцового отдела позвоночника будет зависеть от тяжести симптоматики и клинических проявлений. Чаще всего, используется консервативное лечение, но в определенных случаях бывает необходимо хирургическое лечение.
Консервативное лечение:
- Покой: необходимо избегать действий, которые вызывают боль (наклон, подъем, скручивание, поворот или наклон назад. Покой необходим при остром болевом синдроме
- Медикаментозное лечение: противовоспалительные, обезболивающие препараты, миорелаксанты.
- Физиотерапия. При остром болевом синдроме эффективно применение таких процедур как криотерапия или хивамат. Физиотерапия позволяет уменьшить боль и воспаление спинальных структур. После купирования острого периода физиотерапия проводится курсами( ультразвук, электростимуляция, холодный лазер, и др.).
- Корсетирование. Использование корсета возможно при остром болевом синдроме для уменьшения нагрузки на нервные корешки, фасеточные суставы, мышцы поясницы. Но длительность ношения корсета должна быть непродолжительной, так как продолжительная фиксация может привести к атрофии мышц.
- Эпидуральные инъекции стероидов или инъекции в область фасеточных суставов используются для уменьшения воспаления и купирования боли при выраженном корешковом синдроме.
- Мануальная терапия. Манипуляции позволяют улучшить мобильность двигательных сегментов поясничного отделе позвоночника , снять избыточное напряжение мышц . Использование методов мобилизации также помогает модулировать боль.
Иглорефлексотерапия. Этот метод широко используется в лечении корешкового синдрома в пояснично-крестцовом отделе позвоночника и помогает как снизить симптоматику в остром периоде, так и входит в комплекс реабилитации.
- ЛФК. Физические упражнения включают упражнения на растяжку и укрепление мышц . Программа упражнений позволяет восстановить подвижность суставов, увеличить диапазон движений и усилить мышцы спины и брюшной полости. Хороший мышечный корсет позволяет поддерживать, стабилизировать и уменьшать напряжение на спинномозговые суставы, диски и снизить компрессионное воздействие на корешок. Объем и интенсивность физических упражнений должны увеличиваться постепенно для того, чтобы избежать рецидивов симптоматики.
- Для того чтобы добиться стойкой ремиссии и восстановления функциональности позвоночника и двигательной активности в полном объеме необходимо, чтобы пациент после прохождения курса лечения продолжал самостоятельные занятия, направленные на стабилизацию позвоночника. Программа упражнений должна быть индивидуальной .
Хирургическое лечение
Оперативные методы лечения корешкового синдрома в пояснично-крестцовом отделе позвоночника необходимы в тех случаях, когда есть устойчивость к консервативному лечению или имеются симптомы, свидетельствующие о выраженной компрессии корешка такие как:
- Усиление радикулярной боли
- Признаки усиления раздражения корешка
- Слабость и атрофия мышц
- Недержание или нарушение функции кишечника и мочевого пузыря
При нарастании симптоматики, может быть показано хирургическое вмешательство, для того чтобы снять компрессию и удалить дегенеративные ткани, которые оказывают воздействие на корешок. Хирургические методы лечения корешкового синдрома в пояснично-крестцовом отделе позвоночника будут зависеть от того, какая структура вызывает компрессию . Как правило, эти методы лечения включают какой-либо способ провести декомпрессию корешка , либо стабилизировать позвоночник.
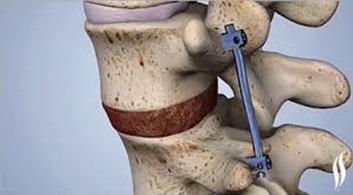
Некоторые хирургические процедуры, используемые для лечения поясничной радикулопатии:
- Фиксация позвонков (спондилодез — передний и задний)
- Поясничная ламинэктомия
- Поясничная микродискэктомия
- Ламинотомия
- Трансфораминальный поясничный интеркорпоральный спондилодез
- Имплантация кейджа
- Коррекция деформации
Прогноз
В большинстве случаев удается лечить корешковый синдром в пояснично-крестцовом отделе позвоночника консервативно (без хирургического вмешательства) и восстановить трудоспособность. Продолжительность лечения может варьироваться от 4 до 12 недель в зависимости от тяжести симптомов. Пациентам обязательно необходимо продолжать в домашних условиях выполнять упражнения для улучшения осанки, а также на растяжение, усиление и стабилизацию. Эти упражнения необходимы для лечения состояния, вызвавшего корешковый синдром.
Профилактика
Развитие корешкового синдрома в пояснично-крестцовом отделе позвоночника можно предотвратить. Чтобы уменьшить вероятность развития этого состояния необходимо:
- Практиковать хорошую осанку, сидя и стоя, в том числе во время вождения автомобиля.
- Использовать правильную механику тела при подъеме, толкании, вытягивании или выполнении любых действий, которые оказывают дополнительную нагрузку на позвоночник.
- Поддерживать здоровый вес. Это уменьшит нагрузку на позвоночник.
- Не курить.
- Обсудить свою профессию с врачом ЛФК, который может провести анализ рабочих движений и предложить меры по снижению риска получения травмы.
- Мышцы должны быть сильными и эластичными. Необходимо последовательно поддерживать достаточный уровень физической активности .
Чтобы предотвратить рецидивы поясничной радикулопатии, необходимо:
- Продолжать использовать новые привычки, позы и движения, которые рекомендованы врачом ЛФК.
- Продолжать выполнять программу домашних упражнений, которую подобрал врач ЛФК.
- Продолжать оставаться физически активными и поддерживать форму.
Источник
Корешковый синдром – патология, которая в народе часто называется радикулитом. Это заболевание возникает на фоне остеохондроза. О том, как связаны шейный остеохондроз и корешковый синдром, рассказывает кандидат наук, основатель «Клуба Бывших Гипертоников», автор многих действенных методик по лечению заболеваний позвоночника, практикующий терапевт – А.Ю. Шишонин.
Фото 1. Лечебная гимнастика от доктора Шишонина помогает восстановить работу позвоночника
Этиология корешкового синдрома
Основная причина развития заболевания – дистрофические изменения в позвоночнике. Иногда эта патология возникает на фоне:
- травмы позвоночника;
- грыжи межпозвоночных дисков;
- опухоли доброкачественного и злокачественного характера в спинном мозге;
- инфекционного поражения позвонков (остеомиелита, туберкулеза, сифилиса, спинального менингита);
- спондилоартроза;
- невриномы.
Фото 2. Протрузии, межпозвоночные грыжи сдавливают соседние ткани, нарушают их трофику, что способствует развитию воспаления
К сопутствующим факторам, которые провоцируют развитие болезни, можно отнести:
- переохлаждение;
- гиподинамию;
- гормональный дисбаланс;
- излишнюю массу тела;
- чрезмерную нагрузку на позвоночник;
- аномалии позвоночника.
Мнение доктора Шишонина
При корешковом синдроме человек чувствует так называемый шейный радикулит, то есть у него наблюдаются боли в шейном отделе позвоночника, которые иррадиируют (отдают) в руку, плечо, иногда в трапециевидную мышцу.
Фото 3. Доктор Шишонин об особенностях строения шейного отдела позвоночника
Боль усиливается при физическом или психоэмоциональном перенапряжении. Иногда болевые ощущения наблюдаются в ночное время, что, в частности, сопровождается отеком и гиперемией кожи.
Часто при корешковом синдроме развивается нарушение питания плечевого сустава и мышц, которые его окружают, особенно переднего пучка дельтовидной мышцы. Соответственно, мышцы укорачиваются, и плечо перестает функционировать. Возникает синдром так называемого «замороженного» плеча.
Рука у такого пациента перестает выполнять свои физиологические функции. Он не может ничего делать. Для облегчения своего состояния начинает прогревать плечо, однако это не приносит существенного облегчения, так как причина такого состояния – корешковый синдром, возникающий при осложнении шейного остеохондроза.
Основы анатомии
Для того чтобы разобраться в том, как и почему возникает корешковый синдром, нужно вспомнить основы анатомии. Итак, позвоночные артерии проходят через дужки 6, 5, 4, 3, 2 и 1 позвонков и заходят в череп. Кроме этого, в шейном отделе позвоночника корешки спинномозговых нервов тесно взаимодействуют с кровеносными сосудами.
При осложненном остеохондрозе шейные позвонки смещаются, развивается нестабильность позвонков, и образуются межпозвоночные грыжи. Возникает защемление спинномозговых корешков. Если нервы защемляются между 1 и 2 шейными позвонками, боль иррадиирует в затылочную область черепа. При поджатии нервов в нижнем отделе шеи страдает рука, так как они формируют плечевое сплетение, которое питает и управляет конечностью.
Фото 4. Дегенеративно-дистрофические процессы при остеохондрозе – основная причина развития корешкового синдрома
Для устранения указанного состояния достаточно убрать смещение позвонков и укрепить связочно-мышечный аппарат шеи. Для этого нужно использовать специально разработанные упражнения, которые представлены в видеоматериалах «Клуба Бывших Гипертоников». После такого курса терапии мышцы начинают работать нормально, после чего корешковый синдром проходит.
Иногда наблюдаются и более тяжелые случаи корешкового синдрома, когда зажимаются нервные волокна, позвоночная артерия, а также микрососуды, питающие спинномозговые корешки. Это состояние более тяжелое, вылечить его, конечно, будет несколько сложнее.
Доктор Шишонин рекомендует производить декомпрессию путем шейно-церебральной терапии. Это мягкая, ручная методика, которая направлена на снятие компрессии с межпозвоночных дисков, спинномозговых корешков и позвоночных артерий. Гимнастика доктора Шишонина направлена на восстановление функций связочно-мышечного аппарата шеи.
Присоединяйтесь к Клубу Бывших Гипертоников, скачивайте гимнастику, которая помогла уже сотням тысяч человек победить скачки давления и гипертонию. Получайте самую актуальную и правильную информацию о проблемах, связанных с артериальным давлением, остеохондрозом, атеросклерозом, задавайте свои вопросы доктору Шишонину и просто общайтесь.
КЛУБ БЫВШИХ ГИПЕРТОНИКОВ>>>>
Фото 5. Легкий массаж воротниковой зоны помогает купировать болевые ощущения в этой области
Заключение
Ничего страшного в корешковом синдроме нет. При возникновении проблем с функционированием верхних конечностей самое главное вовремя обратиться к квалифицированному доктору. Ведите активный образ жизни, следите за своим питанием, занимайтесь физкультурой и будьте здоровы.
18+, ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ, ПЕРЕД ПРИМЕНЕНИЕМ ПРОКОНСУЛЬТИРУЙТЕСЬ С ВРАЧОМ
Источник
 | . |
«Тысячи и тысячи раз я возвращал здоровье своим больным посредством физических упражнений».
Гален
Гимнастика для позвоночника при корешковом синдроме, вызываемом
повреждениями межпозвоночных дисков поясничного отдела позвоночника
Автор – В.Ю.Аджнин. При перепечатке ссылка обязательна.
И.п. – лежа на спине, ноги прямые, руки выпрямлены за головой. Максимально вытянуть одну ногу относительно другой, носок стопы тянуть на себя. Сделать то же самое с другой ногой, так поочередно. Выполнять 30 раз.
И.п. — лежа на боку, нижняя нога – прямая, верхняя согнута в колене и ее стопа находится под коленом нижней ноги, проекция колена – свисает с кушетки. Рука, одноименная согнутой ноге, – согнута в локте, ладонь под головой, лопатка касается кушетки. Кисть свободной руки находится на колене согнутой ноги. Согнутой в колене ногой стараться приподнять кисть, лежащую на колене, вверх, рука оказывает равноценное сопротивление. После 10 сек. напряжения – максимально расслабиться и кистью руки проделать пружинящие движения коленом вниз, стараться опустить колено ниже уровня кушетки. Далее – все то же самое, повернувшись на другой бок. 6 раз в каждую сторону.
И.п. – лежа на спине, ноги согнуты в коленях, руки в стороны. Выполнять поочередные наклоны коленями в стороны, держа согнутые колени вместе и касаясь пола нижним коленом. Одновременно с этим выполнять поворот головы в сторону, противоположную наклону коленей. 6-10 раз.
И.п. – стоя на четвереньках. Выпрямить ногу назад параллельно полу, разогнув ее в колене. Спина и нога составляют одну прямую линию. То же с другой ногой. 6-8 раз.
И.п. — стоя на четвереньках. Выгнуть спину максимально вверх. Оставаться в этой позе несколько, секунд, затем прогнуть спину максимально вниз. 3-6 раз.
- И.п.: стоя на четвереньках. Выгнуть спину сначала вправо, затем влево. Выгибаться максимально, но не допуская болезненных ощущений. Повторить 12 раз.
Упражнение следует выполнять медленно, чтобы легче было контролировать свои движения и ощущения. И.п. — лежа на спине. Поочередно сгибать ноги в коленях, оказывая сопротивление сгибанию и упираясь в бедро у колена двумя руками, кисть одна сверху другой. 6-8 раз.
И.п. — лежа на спине. Поочередно сгибать ноги в коленях, прижимая их руками к груди. 6-12 раз.
И.п. — лежа на спине. Поднести согнутые в коленях ноги к груди, вернуться в и.п. 3-6 раз.
И.п. — лежа на спине. Согнуть ноги в коленях и обхватить их руками. Кататься на спине вперед-назад — «Ролик». 10-12 раз.
И.п. — лежа на спине, ноги согнуты в коленях. Чуть приподнимаясь, локтем достать противоположное колено, движущееся ему навстречу. 6-8 раз.
И.п. – лежа на боку, нижняя прямая рука под головой, другая опирается о пол перед телом. Выполнять махи прямой ногой вверх. 6 раз. То же на другом боку.
И.п. – лежа на боку, нижняя прямая рука под головой, другая опирается о пол перед телом. Согнуть верхнюю ногу в колене, стараясь коснуться им груди, вернуться в и.п., а затем выполнить прямой ногой мах вверх, вернуться в и.п. 3-6 раз. То же на другом боку.
И.п. — стоя на четвереньках. Согнуть колено вперед и коснуться им пола перед одноименной рукой в проекции груди, разогнуть ногу полностью назад, затем коснуться стопой пола и вернуться в и.п. То же другой ногой. 6 раз.
И.п. — лежа на животе, руки выпрямлены вперед. Приподнять одновременно выпрямленные разноименные руку и ногу. 6 раз.
И.п. — стоя на четвереньках. Согнуть ноги, стараясь коснуться ягодицами пяток, прогнувшись в спине, выпрямленные руки опираются ладонями на пол. Затем разогнуть ноги и лечь на пол всем телом, продолжая опираться ладонями о пол на уровне груди. Непрерывно. 6 раз.
И.п. – сидя на кушетке. Наклон двумя руками к прямой ноге. То же – к другой ноге. 6-8 раз.
И.п. – стоя боком у стены, опираясь ладонью ближней руки о стену. Выполнять махи одноименной ногой вперед-назад. 10-30 раз. Развернуться в другую сторону, то же с другой ногой.
И.п. – стоя. Поднять обе руки вверх с небольшим прогибом назад, одновременно поочередно отводить ноги назад, касаясь пола носками стоп. 12 раз.
И.п. – лежа на спине, ноги согнуты в коленях, стопы шире плеч. Выполнить наклон согнутым коленом внутрь и коснуться им пола. Вернуться в и.п. Выполнить то же другой ногой. 6-8 раз.
И.п. — лежа на спине. Приподнять прямую ногу над полом, одновременно приподнять настолько же корпус, потянувшись к ноге обеими руками. Вернуться в и.п. То же с другой ногой. 6 раз.
И.п. – лежа на спине. Выполнять круговые движения ногой внутрь с максимальной амплитудой. 12 раз каждой ногой. Аналогично – наружу.
И.п. – стоя, ноги на ширине плеч. Выполнять повороты в стороны, руки свободно закручиваются вокруг туловища при каждом повороте. Глазами стараться посмотреть за спину в сторону поворота как можно дальше. Стопы от пола не отрывать. Выполнять 30 раз.
И.п. — стоя, ноги на ширине плеч. Выполнять полунаклоны вперед-назад, руки свободно свисают. При наклонах назад ноги слегка сгибаются в коленях, степень полунаклона определяется таким образом, что при полунаклоне вперед кисти рук доходят примерно до уровня нижнего края надколенника. Переход от движения к движению непрерывно, перетекая без задержек. Выполнять 30 раз.
И.п. — стоя, ноги немного шире плеч. Одна рука на поясе, другая вытянута вверх – выполнить наклон в сторону руки на поясе до упора, выполнить наклон со сменой рук в другую сторону. Выполнять 30 раз.
И.п. — стоя, ноги шире плеч, руки на высоте плеч, выпрямлены в стороны и составляют прямую линию. Сохраняя прямую линию рук, выполнить наклон вперед, направляя кисть руки к противоположной стопе и коснувшись ею пола рядом с большим пальцем этой стопы. Ноги при наклоне прямые. Вернуться в и.п. с прогибом в пояснице и немедленно выполнить наклон в другую сторону. Выполнять 30 раз.
Данный гимнастический комплекс выполняется в стадии острого периода заболевания. В подостром периоде, а также в стадии ремиссии, следует выполнять основной комплекс гимнастики для позвоночника и комплекс йоговских асан.
Цель комплекса – уменьшение ригидности мышц спины и контрактуры межпозвонковых суставов, декомпрессии ущемленных нервных корешков, восстановление кровообращения в околопозвоночных тканях, что, как следствие, приводит и к существенному уменьшению болевого синдрома. Выполняя упражнения комплекса, следует стараться избегать выраженных болевых ощущений, которые могут привести к усилению мышечного спазма.
Сопутствующими комплексу терапевтическими мероприятиями являются применение аппликатора Ляпко, массаж, мануальная терапия, иглорефлексотерапия, магнито- и лазеротерапия. Целесообразность применения комплекса медикаментов определяется лечащим врачом в соответствии с индивидуальными особенностями пациента и выбранной тактикой лечения.
Источник
