У новорожденного код по мкб
Класс XVI. P00—P96. Отдельные состояния, возникающие в перинатальном периоде
P00—P96
P90 Судороги новорожденного P91 Другие нарушения церебрального статуса новорожденного P91.0 Ишемия мозга P91.1 Перивентрикулярные кисты приобретенные у новорожденного P91.2 Церебральная лейкомаляция у новорожденного P91.3 Церебральная возбудимость новорожденного P91.4 Церебральная депрессия у новорожденного P91.5 Неонатальная кома P91.8 Другие уточненные нарушения со стороны мозга у новорожденного P91.9 Нарушение со стороны мозга у новорожденного неуточненное P92 Проблемы вскармливания […]
P80 Гипотермия новорожденного P80.0 Синдром холодовой травмы P80.8 Другая гипотермия новорожденного P80.9 Гипотермия новорожденного неуточненная P81 Другие нарушения терморегуляции у новорожденного P81.0 Гипотермия новорожденного, вызванная факторами внешней среды P81.8 Другие уточненные нарушения терморегуляции у новорожденного P81.9 Нарушение терморегуляции у новорожденного неуточненное P83 Другие изменения наружных покровов, специфичные для плода и новорожденного P83.0 Склерема новорожденного P83.1 […]
P75* Мекониевый илеус Е84.1* P76 Другие виды непроходимости кишечника у новорожденного P76.0 Синдром мекониевой пробки P76.1 Преходящий илеус у новорожденного P76.2 Кишечная непроходимость вследствие сгущения молока P76.8 Другая уточненная непроходимость кишечника у новорожденного P76.9 Непроходимость кишечника у новорожденного неуточненная P77 Некротизирующий энтероколит у плода и новорожденного P78 Другие расстройства системы пищеварения в перинатальном периоде P78.0 […]
P70 Преходящие нарушения углеводного обмена, специфичные для плода и новорожденного P70.0 Синдром новорожденного от матери с гестационным диабетом P70.1 Синдром новорожденного от матери, страдающей диабетом P70.2 Сахарный диабет новорожденных P70.3 Ятрогенная неонатальная гипогликемия P70.4 Другие неонатальные гипогликемии P70.8 Другие преходящие нарушения углеводного обмена у плода и новорожденного P70.9 Преходящее нарушение углеводного обмена у плода и […]
P50 Кровопотеря у плода P50.0 Потеря крови плодом из предлежащего сосуда P50.1 Потеря крови плодом из разорванной пуповины P50.2 Потеря крови плодом из плаценты P50.3 Кровотечение у плода другого однояйцового близнеца P50.4 Кровотечение у плода в кровеносное русло матери P50.5 Потеря крови у плода из перерезанного конца пуповины при однояйцовой двойне P50.8 Другая форма кровопотери […]
P35 Врожденные вирусные болезни P35.0 Синдром врожденной краснухи P35.1 Врожденная цитомегаловирусная инфекция P35.2 Врожденная инфекция, вызванная вирусом простого герпеса [herpes simplex] P35.3 Врожденный вирусный гепатит P35.8 Другие врожденные вирусные инфекции P35.9 Врожденная вирусная болезнь неуточненная P36 Бактериальный сепсис новорожденного P36.0 Сепсис новорожденного, обусловленный стрептококком группы В P36.1 Сепсис новорожденного, обусловленный другими и неуточненными стрептококками P36.2 […]
P20 Внутриутробная гипоксия P20.0 Внутриутробная гипоксия, впервые отмеченная до начала родов P20.1 Внутриутробная гипоксия, впервые отмеченная во время родов и родоразрешения P20.9 Внутриутробная гипоксия неуточненная P21 Асфиксия при родах P21.0 Тяжелая асфиксия при рождении P21.1 Средняя и умеренная асфиксия при рождении P21.9 Неуточненная асфиксия при рождении P22 Дыхательное расстройство у новорожденного [дистресс] P22.0 Синдром дыхательного […]
P10 Разрыв внутричерепных тканей и кровоизлияние вследствие родовой травмы P10.0 Субдуральное кровоизлияние при родовой травме P10.1 Кровоизлияние в мозг при родовой травме P10.2 Кровоизлияние в желудочек мозга при родовой травме P10.3 Субарахноидальное кровоизлияние при родовой травме P10.4 Разрыв мозжечкового налета при родовой травме P10.8 Другие внутричерепные разрывы и кровоизлияния при родовой травме P10.9 Внутричерепные разрывы […]
P05 Замедленный рост и недостаточность питания плода P05.0 «Маловесный» для гестационного возраста плод P05.1 Малый размер плода для гестационного возраста P05.2 Недостаточность питания плода без упоминания о «маловесном» или маленьком для гестационного возраста P05.9 Замедленный рост плода неуточненный P07 Расстройства, связанные с укорочением срока беременности и малой массой тела при рождении, не классифицированные в других […]
P00 Поражения плода и новорожденного, обусловленные состояниями матери, которые могут быть не связаны с настоящей беременностью P00.0 Поражения плода и новорожденного, обусловленные гипертензивными расстройствами у матери P00.1 Поражения плода и новорожденного, обусловленные болезнями почек и мочевых путей у матери P00.2 Поражения плода и новорожденного, обусловленные инфекционными и паразитарными болезнями у матери P00.3 Поражения плода и […]
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
- Прогноз
Названия
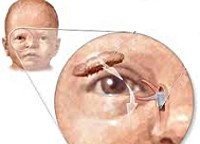
Название: Дакриоцистит новорожденных.
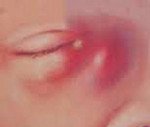
Дакриоцистит новорожденных
Описание
Дакриоцистит новорожденных. Инфекционное заболевание глаз, связанное с непроходимостью носослезного канала и воспалением слезного мешка. При дакриоцистите у новорожденных отмечается отек в области слезного мешка, выделение гноя из слезной точки при надавливании на внутренний уголок глаза, слезостояние. Диагностика дакриоцистита новорожденных осуществляется детским офтальмологом и включает проведение цветной слезно-носовой пробы, бакпосева отделяемого глаза, риноскопии, зондирования слезных путей. Основными мерами по лечению дакриоцистита новорожденных служит массаж слезного мешка, промывание конъюнктивальной полости, инстилляции антибактериальных капель, зондирование слезного канала.
Дополнительные факты
Дакриоцистит новорожденных – патология слезоотводящих путей, характеризующаяся застоем слезы и воспалением слезного мешка вследствие врожденного сужения или непроходимости носослезного канала. В педиатрии и детской офтальмологии дакриоциститы диагностируются у 1-5% всех новорожденных. Дакриоцистит новорожденных выделяют в отдельную форму, наряду с острым и хроническим дакриоциститом взрослых. Своевременно неизлеченный дакриоцистит у новорожденного в дальнейшем может потребовать проведения неоднократных хирургических вмешательств, привести к формированию хронического воспалительного процесса, постоянному слезотечению, ограничению выбора профессии.

Дакриоцистит новорожденных
Причины
К развитию воспаления слезного мешка у новорожденных предрасполагают анатомо-функциональные особенности слезоотводящих путей. Чаще всего дакриоцистит новорожденных возникает по причине врожденной непроходимости носослезного протока, которая может быть вызвана наличием желатинозной пробки в просвете носослезного канала либо рудиментарной эмбриональной мембраны, которая не рассосалась к рождению.
В норме до 8-го месяца внутриутробного развития носослезный канал у плода закрыт. На момент рождения у 35% новорожденных носослезный проток закрыт эмбриональной мембраной; у 10% выявляется непроходимость слезоотводящих путей той или иной степени выраженности. В большинстве случаев проходимость слезных путей восстанавливается самостоятельно в первые недели после рождения посредством выхождения пробки или разрыва пленки носослезного протока. В тех случаях, когда просвет канала не раскрывается самостоятельно, скапливающееся в слезном мешке содержимое (детрит, слизь, эпителиальные клетки) становится благоприятной средой для инфекции — развивается дакриоцистит новорожденных.
Кроме этого, проходимость слезоотводящих путей у новорожденных может нарушаться вследствие врожденной патологии или родовой травмы: складок и дивертикулов слезного мешка, сужения носослезного канала, аномально узкого или извитого выхода протока в полость носа, агенезии носослезного протока и тд.
Развитию дакриоцистита у новорожденных способствуют аномалии полости носа, узкие носовые ходы, искривление носовой перегородки, риниты. Иногда дакриоцистит новорожденных развивается на фоне водянки слезного мешка (дакриоцистоцеле). Непосредственными инфекционными агентами при дакриоцистите новорожденных могут выступать стафилококки, стрептококки, синегнойная палочка, реже – гонококки или хламидии.
Симптомы
Клиническая картина дакриоцистита новорожденных развивается в первые сутки или недели жизни, у недоношенных детей — на 2-3-м месяце жизни. В типичных случаях в одном или обоих глазках ребенка появляется слизистое, слизисто-гнойное или гнойное отделяемое. Может обнаруживаться болезненная припухлость в области слезного мешка, гиперемия конъюнктивы, реже — слезостояние и слезотечение. Очень часто этот процесс ошибочно расценивается как конъюнктивит. Отличительным признаком дакриоцистита новорожденных служит выделение гноя из слезных точек при компрессии слезного мешка.
Диагностика
При признаках воспаления глаза следует незамедлительно обратиться к детскому офтальмологу, который проведет объективное исследование состояния слезных путей: осмотр век и слезных точек, компрессию слезного мешка, оценку характера и количества отделяемого Для исключения риногенной, вирусной, аллергической причин слезотечения у ребенка необходима консультация педиатра, детского отоларинголога, детского аллерголога.
Исследование слезопродукции и слезоотведения при дакриоцистите новорожденных проводится после очистки полости носа и выдавливания содержимого слезного мешка. Для этого в конъюнктивальную полость закапывают несколько капель колларгола, после чего оценивают скорость исчезновения красителя из полости конъюнктивы (канальцевая проба) и время окрашивания ватной турунды, введенной в полость носа (цветная слезно-носовая проба). При необходимости уточнения уровня и степени нарушения проходимости слезных путей проводится рентгенографическое контрастное исследование – дакриоцистография. Для идентификации микробных агентов производится бактериологическое исследование мазка с конъюнктивы, соскоб с конъюнктивы век для ПЦР-анализа.
С диагностической целью при дакриоцистите новорожденных может выполняться зондирование и промывание слезного канала. При проведении данных офтальмологических манипуляций требуется фиксация новорожденного, использование атравматичной техники зондирования, при необходимости — анестезиологической поддержки. В противном случае осложнениями процедур могут являться подвывих шейных позвонков, носовое кровотечение, разрыв стенки слезного канала или слезного мешка с распространением инфекции на окружающие ткани и последующим развитием гайморита, этмоидита, флегмоны глазницы. Для минимизации риска осложнений зондированию слезного канала при дакриоцистите новорожденных, должна предшествовать риноскопия.
Лечение
Лечебные мероприятия при дакриоцистите новорожденных направлены на восстановление носослезного канала, купирование воспаления слезного мешка и санацию слезоотводящей системы.
Лечение дакриоцистита новорожденных начинают с массажа слезного мешка, позволяющего удалить перекрывающую слезно-носовой проток желатинообразную пробку или эмбриональную пленку. Технике нисходящего массажа обучают мать больного ребенка, поскольку его проведение необходимо 5-6 раз в день. Наблюдения показывают, что правильный и регулярный массаж слезного мешка приводит к полному выздоровлению 30% детей в возрасте до 2 месяцев. После массажа проводится промывание конъюнктивальной полости антисептиками (фурацилином) или отваром трав с последующей инстилляцией антибактериальных глазных капель (пиклоксидин, моксифлоксацин, тобрамицин, левомицетин, гентамицин). При дакриоцистите новорожденных может назначаться УВЧ, общая антибиотикотерапия.
При отсутствии результата от массажа и консервативных мероприятий в течение недели, осуществляется лечебное зондирование слезных путей, в процессе которого достигается механический разрыв эмбриональной пробки. Сразу после зондирования выполняется промывание слезно-носового канала. При дакриоцистите новорожденных, обусловленном обтурацией слезно-носового канала эмбриональной пленкой или пробкой, зондирование эффективно в 92-98%. Возможно проведение курсов лечебного бужирования носо-слезного протока. Для полного купирования воспаления и исключения рецидивов дакриоцистита новорожденных медикаментозное лечение и повторные промывания продолжают 1-3 месяца.
В случае неэффективности малоинвазивных офтальмологических манипуляций, в возрасте 5-7 лет детям показано хирургическое лечение: интубация слезных путей или дакриоцисториностомия – радикальная операция, предполагающая восстановление сообщения слезного мешка с полостью носа. При сформировавшемся абсцессе или флегмоне с флюктуацией в области слезного мешка производится вскрытие гнойника, назначается системная антибиотикотерапия препаратами широкого спектра действия.
Прогноз
Своевременное выявление дакриоцистита у новорожденного неонатологом или педиатром, срочное направление ребенка к детскому офтальмологу являются залогом успешного лечения. Тактика применения лечебного массажа и раннего зондирования слезно-носового канала при дакриоцистите новорожденных позволяет быстро купировать воспалительный процесс в подавляющем большинстве случаев.
Неадекватное или несвоевременное лечение дакриоцистита новорожденных может привести к развитию язвы роговицы, выходу гнойного процесса за пределы слезного мешка с возникновением тяжелых жизнеугрожающих осложнений (гнойного перидакриоцистита, флегмонозного дакриоцистита, флегмоны глазницы, тромбоза кавернозного синуса, менингита, сепсиса). В некоторых случаях процесс приобретает хроническое течение, приводя к сращениям, атонии, дилатации и эктазии слезных путей.
Источник
Содержание
- Синонимы диагноза
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Список литературы
Другие названия и синонимы
Перезрелый новорожденный.
Названия
Название: Переношенный новорожденный.
Переношенный новорожденный
Синонимы диагноза
Перезрелый новорожденный.
Описание
Переехал новорожденный. Это ребенок, родившийся в период беременности более 42 недель (295 дней) с симптомами биологического опущения. Характерный признак толерантности: сухой, мацерированный в местах естественных кожных складок, без защитной смазки. Отмечается наличие длинных ногтей, утолщенных костей черепа, уменьшение размеров родничков, желто-зеленой кожи и оболочек. Диагноз устанавливается на основании истории болезни, данных ЭКГ, данных ЭКГ, результатов УЗИ, амнезоскопии и рентгенографии легких. После рождения ребенка с превосходством в 2-3 степени проводятся реанимационные мероприятия.
Переношенный новорожденный
Дополнительные факты
Типичные признаки отсроченного (перезрелого) новорожденного ребенка были описаны английским акушером Дж. Беллентином (1902) и его немецким коллегой Дж. Рунге (1948), поэтому комплекс симптомов был назван Беллентина-Рунге. , Синдром развивается в результате длительного присутствия полностью сформированного зрелого плода в матке, когда нормальный период беременности (40 недель) превышен на 2 недели или более. С увеличением гестационного возраста степень нейтрализации плода возрастает, что сопровождается увеличением перинатальной заболеваемости и смертности. В Европе частота перенесенных беременностей варьирует от 3,5 до 5,9%.
Причины
Причины.
Этиофакторы, по которым беременность откладывается, все еще изучаются. Основной причиной отсроченных родов является нарушение функции структур «мать-плацента-плод». Патология развивается с нарушением согласованной работы механизмов, которые обычно стимулируют и контролируют начало родов, когда плод достигает стадии физиологической зрелости. В результате истинно перенесенной беременности у ребенка появляются явные признаки переопределения.
• Гинекологическая патология. Врожденное недоразвитие различных отделов женской репродуктивной системы (генитальный инфантилизм) приводит к расстройствам во время беременности, способствующим ее обгонам. В результате аборта происходят травмы слизистой оболочки матки и снижение чувствительности рецепторов к действию гормонов и биологически активных веществ, которые вызывают процесс родов.
• Травмы головного мозга. Повышение тонуса коры головного мозга вследствие перенесенной травмы головного мозга вызывает угнетение подкорковых структур — гипоталамуса, гипофиза, который участвует в нейрогуморальной регуляции функций матки. Следствием этого может стать задержка беременности.
Патогенез
К концу длительной физиологической беременности в плаценте начинаются генетически запрограммированные дистрофические процессы. Появляется спазм, закупорка, склероз артерий, прогрессирующее уменьшение количества капилляров. В тканях плаценты накапливаются соли кальция — кальцификации. Наблюдаются изменения в хорионе: диаметр ворсин уменьшается, строма становится более плотной и плацентарный барьер истончается. Все эти физиологические изменения направлены на завершение внутриутробной стадии развития плода и служат подготовкой к родам.
В 42–43 недели, если роды не начинаются, дистрофические изменения в плаценте увеличиваются, а уровень кровоснабжения плода значительно снижается. Плод образует дефицит кислорода (гипоксия), дефицит питательных веществ. Окисленные продукты метаболизма, вызывающие метаболический ацидоз, накапливаются в крови. Проглатывание амниотической жидкости меконием вызывает развитие ателектаза в легких, что препятствует установлению самостоятельного дыхания у перенесенного ребенка после рождения.
Классификация
Разделение на истинное и воображаемое воспроизводство плода используется для разработки терапевтической тактики. Если диагноз перенесенной беременности подтвержден, необходимо срочное рождение. При длительной беременности плод контролируется. По словам Клиффорда, существует три степени лазания по новорожденному: Кожа нормального цвета, сухая, местами шелушится. Амниотические воды легкие. Врожденные рефлексы легко вызываются. Дыхание свободное, сердцебиение довольно быстрое. Адаптация ребенка была слегка ослаблена, оценка по шкале Апгар составила 6-7 баллов. Гипотрофия кожи и околоплодных вод из-за мекония имеют зеленовато-желтый оттенок. Наблюдается тенденция к аспирации, приступам цианоза, развитию пневмо-, энцефалопатий. Ребенок нуждается в срочных мерах по восстановлению дыхания. Состояние тяжелое, 4–5 баллов по Апгар. Перинатальная смертность высокая. Желтоватый участок кожи, амниотическая жидкость, признаки глубокой гипоксии. Резкое снижение адаптационных возможностей перенесенного новорожденного требует использования всего арсенала реанимационных мероприятий. Состояние крайне тяжелое, Апгар набирает 1-3 балла.
Симптомы
Характерные признаки перезрелого ребенка выявляются при осмотре после рождения. Первичный жир и пух отсутствуют. Кожа, не покрытая защитным жиром, при длительном контакте с околоплодными водами становится вялой, морщинистой (ступни и ладони «ванны»). Длинные ногтевые пластины выступают из кончиков пальцев.
Слой подкожного жира развит слабо. Наблюдается увеличение плотности предсердия и хряща носа. Кости черепа плотные, с узкими швами и маленькими родничками. На голове волосы густые и длинные. Превышен вес тела или отмечена гипотрофия при длине тела более 56 Окружность головы и груди увеличена. Известно, что новорожденный откладывается с сочетанием 2-3 признаков прохождения.
Возможные осложнения
Отложенная беременность заканчивается в 25% случаев с рождением ребенка с макросомией (вес более 4000 г). У таких детей высокий процент родовых травм (вывих и перелом ключицы в сочетании с акушерским параличом / парезом Эрба-Дюшенна). До 50% перезрелых детей рождаются с признаками удушья различной степени тяжести. Синдром аспирации мекония приводит к тяжелой дыхательной недостаточности. Общие осложнения включают поражения ЦНС, метаболический ацидоз и внутриутробные инфекции.
Диагностика
Диагноз ставится в два этапа: дородовой (до рождения ребенка) и послеродовой. Пренатальная диагностика проводится, когда срок беременности превышен на 2 недели, когда существует высокий риск рождения ребенка. Пренатальные признаки замещения определяются с помощью: По данным УЗИ, выявлены уменьшение толщины и кальцификация плаценты, олигогидрамниоз, уплотнение костей черепа плода, уменьшение швов и родничков. Допплерометрия фиксирует снижение кровообращения в маточно-плацентарных сосудах. Амниоскопия выявляет появление желтого или зеленоватого оттенка в околоплодных водах, что подтверждает удаление мекония из кишечника плода.
Постнатальная диагностика перенесенного новорожденного включает оценку жизнеспособности ребенка по шкале Апгар, определение антропометрических данных и исследование неврологического статуса. При 2-3 степени коррекции назначаются дополнительные методы исследования: клинические и биохимические анализы крови, мочи, ЭКГ, ФКГ, нейросонография мозга, рентгенография грудной клетки. Диагноз подтверждается при наличии признаков, характерных для перенесенного новорожденного, а также при наличии характерных патоморфологических изменений в плаценте.
Лечение
Лечение переношенных новорожденных.
Терапевтические мероприятия проводятся с учетом степени переопределения и тяжести состояния новорожденного. Сразу после рождения они могут варьироваться от клинического наблюдения до реанимации. После выписки всем перенесенным новорожденным рекомендуются общеукрепляющие процедуры: массаж, закалка, плавание, гимнастика.
Состояние ребенка оценивается каждые 30 секунд. Если появляется самопроизвольное дыхание, частота сердечных сокращений превышает 100 уд / мин. , Кожа становится розовой, прекращается искусственная вентиляция легких. Ребенка помещают в инкубатор, куда поступает воздух с высоким содержанием кислорода и обеспечивается 24-часовой кардиореспираторный мониторинг.
После стабилизации основных показателей жизнедеятельности новорожденный продолжает оставаться в отделении интенсивной терапии в течение нескольких дней. Необходимость в этом продиктована возможностью повторения эпизодов удушья. При осложнениях (пневмония, ателектаз, неврологические расстройства) их переводят в отделение патологии новорожденных для продолжения лечения. После выписки домой ребенка должен осмотреть педиатр, психоневролог.
Прогноз
Последствия и долгосрочный прогноз определяются степенью повреждения плода. Перенесенные дети подвержены риску развития перинатальной энцефалопатии. Минимальная остаточная дисфункция головного мозга может стать причиной задержки показателей нервно-психического и физического развития ребенка. Некоторые дети в период полового созревания испытывают трудности в усвоении учебного материала и социальной адаптации.
Профилактика
Профилактические меры основаны на современных представлениях о причинах рождения перезрелых детей. В 40 недель беременную женщину госпитализируют, оценивают готовность организма матери к родам. Проводят диагностику плода, анализ структурной зрелости плаценты с помощью ультразвукового сканирования. При обнаружении признаков гипоксии плода проводится медикаментозная индукция родов. Тяжелая гипоксемия плода является показанием для срочных родов.
Список литературы
1. Неонатология. Клинические рекомендации/ под ред. Володина Н. Н. , Дегтярева Д. Н. , Крючко Д. С. — 2019.
2. Акушерство. Курс лекций: Учебное пособие/ под ред. Стрижакова А. Н. , Давыдова А. И. — 2009.
3. Акушерство: национальное руководство/ под ред. Айламазяна Э. К. , Кулакова В. И. , Радзинского В. Е. , Савельевой Г. М. — 2009.
4. Болезни плода, новорожденного и ребенка. Нозология, диагностика, патологическая анатомия/ Черствый Е. Д. , Кравцова Г. И. – 1996.
Источник
