У моего ребенка синдром горнера

Синдром Horner у ребенка (синдром Горнера на русском)
Симпатическая денервация глаз у детей встречается нередко и бывает врожденной или приобретенной.
а) Клинические характеристики синдрома Horner:
1. Миоз. Зрачки разного размера; различие наиболее выражено в темноте, вследствие дефекта симпатической иннервации мышцы, расширяющей зрачок. Различия зависят от полноты повреждения и от степени возбуждения ребенка. Более вероятно, что у сонного ребенка будет низкий тонус покоя зрачков и разница будет менее заметна. Также отмечается замедленная дилатация зрачка на стороне поражения, поэтому через пять секунд после выключения света анизокория более заметна, чем через пятнадцать. Удобнее всего выполнять оценку по фотографиям. Реакции зрачков на свет, взгляд вблизи и аккомодацию остаются нормальными.
2. Птоз. Наблюдается птоз верхнего века в 1-2 мм (вследствие слабости мышцы Мюллера), но он может быть столь небольшим и вариабельным, что может остаться незамеченным, или отсутствовать вовсе. У некоторых детей присутствует миоз при отсутствии птоза. Родители должны наблюдать за последующим развитием птоза, поскольку различные симптомы развиваются не синхронно. Также может наблюдаться птоз при отсутствии миоза.
Также может поражаться нижнее веко («обратный птоз»), при этом сужение глазной щели становится еще более заметным, что создает ложное впечатление энофтальма.
3. Ипсилатеральный ангидроз. Поражение выше ресничного узла до места отхождения волокон, иннервирующих потовые железы и мышцы поднимающие волосы, которые затем проходят с наружной сонной артерией, сопровождается повреждением этих волокон и вызывает покраснение лица и конъюнктивальную инъекцию на стороне поражения, а при острых поражениях — заложенность носа. При длительно существующих поражениях нарушается потоотделение, половина лица на стороне поражения сухая и горячая, тогда как на противоположной стороне кожа холодная и влажная. При хронических процессах может отмечаться бледность кожи на пораженной стороне вследствие денервационной гиперчувствительности к циркулирующим (в крови) катехоламинам.
У большинства детей ангидроз не вызывает жалоб, но родители могут описывать, что на одной стороне лица отсутствует румянец или она не краснеет при плаче.
4. Гетерохромия. Поскольку пигментация радужки отчасти зависит от симпатической иннервации, при врожденном синдроме Horner может развиваться гетерохромия, на стороне поражения радужка более светлая, особенно у кареглазых пациентов. Хотя гетерохромия считается признаком врожденного синдрома Horner, описаны редкие случаи гетерохромии при приобретенных заболеваниях у детей и взрослых. К тому же гетерохромия не является непременным симптомом врожденного синдрома Horner, особенно при светлых радужках или при недостаточно длительном течении заболевания. В одном случае при гистологическом исследовании не было выявлено изменений пигментного эпителия радужки, симпатические волокна радужки отсутствовали, число меланоцитов стромы снижено, но они содержали нормальные меланосомы. Количество передних пограничных клеток резко снижено.
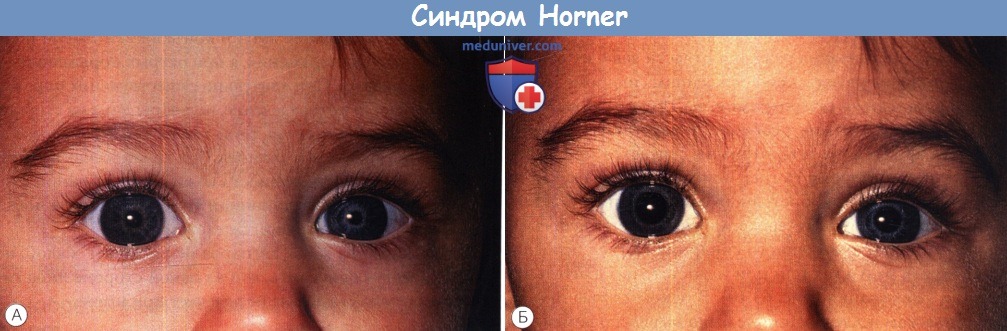
Синдром Horner слева, сопровождающийся легким птозом верхнего и нижнего век.
(А) Фотография, сделанная на свету. (Б) Тот же пациент через пять секунд после того, как был выключен свет, отмечается замедленная дилатация.
б) Реакция на фармпрепараты при синдроме Горнера (Horner). Кокаин 10% местно блокирует обратный захват норадреналина (норэпинефрина) симпатическими нервными окончаниями. При постганглионарных поражениях поврежденный нерв вообще не содержит запасов норадреналина или их количество снижено. Зрачок не расширяется, так же как и на другом глазу. Это высокоинформативная проба как один из способов дифференциальной диагностики нормальной или физиологической анизокории и анизокории при синдроме Horner.
1% гидроксиамфетамин стимулирует выброс норадреналина пресинаптическими нервными окончаниями; препарат следует закапывать в конъюнктивальный мешок обоих глаз минимум через 24 часа после применения кокаина. При сохранности постганглионарных нейронов выделяется норадреналин, и зрачки расширяются, но если постганглионарный нейрон «поврежден или умер», в нем содержится меньшее количество норэпинефрина (норадреналина) и поэтому зрачок не расширяется. Действие гидроксиамфетамина длится примерно сорок минут. Однако специфичность и чувствительность пробы с гидроксиамфетамином с целью локализации поражения у детей ограничиваются из-за транссинаптической дегенерации; к тому же во многих странах этот препарат недоступен.
Адреналин (эпинефрин) в низких дозах 0,1% (1:1000) в норме не вызывает расширение зрачка, но при постганглионарном синдроме Horner наблюдается денервационная гиперчувствительность, и развивается мидриаз. Адреналин 0,1% гораздо более доступен и не является запрещенным препаратом.
Для диагностики синдрома Horner может применяться апраклонидин 0,5%; он вызывает исчезновение анизокории как в темноте, так и на свету. Апраклонидин для местного применения широко доступен и недорог. Препарат является альфа-адреномиметиком, он оказывает различное действие на альфа-1 и альфа-2 рецепторы и вызывает расширение более узкого зрачка и сужение нормального, более широкого. Основной мишенью фармакологического действия апраклонидина являются постсинаптические альфа-2 рецепторы цилиарного тела, активация которых вызывает снижение внутриглазного давления. Стимуляция альфа-рецепторов вследствие симпатической денервации при синдроме Horner делает заметными эффекты альфа-1 рецепторов, и более узкий зрачок расширяется. В недавно выполненной работе в группе детей с синдромом Horner проба с апраклонидином 0,5% продемонстрировала высокую чувствительность и специфичность при прекрасных результатах наблюдения, полученных в фотопических условиях. Однако у младенцев препарат следует применять с осторожностью из-за подавляющего действия на центральную нервную систему.
Обычно для подтверждения диагноза синдрома Horner не требуется проведения фармакологических тестов, но они могут быть полезными, например, при аномалиях век и птозе, иногда сопровождающихся физиологической ани-зокорией, или асинхронном или изолированно развивающемся миозе. Атипичный синдром Horner у детей может проявляться только миозом, только птозом или даже перемежающимися птозом и миозом. В таких случаях фармакологические пробы помогают поставить диагноз.
При обследовании детей самым трудным является оценка разницы размеров и изменений зрачков на свету и в темноте; правильной оценке помогает фотографирование. В спорных случаях дифференцировку физиологической анизокории от синдрома Horner можно выполнить методами топической диагностики, но большинство авторов полагают, что детям с необъяснимым синдромом Horner показано лучевое исследование иннервирующих глаз симпатических путей с целью исключения излечимых и потенциально жизнеугрожающих заболеваний (например, нейробластомы).
в) Другие изменения. Опубликованы различные описания усиления или ослабления аккомодации на стороне поражения, но эти различия не представляются достоверными или легко измеряемыми у детей. Центральная зона роговицы на стороне поражения может быть утолщена.
г) Врожденный синдром Horner.
В зависимости от этиологии Weinstein et al. разделили врожденный синдром Horner на три типа:
• Вследствие перенесенной акушерской травмы (обычно после наложения щипцов), сопровождавшейся повреждением внутренней сонной артерии и ее симпатического нервного сплетения, при фармакологических пробах диагностируется постганглионарный синдром Horner: при применении 1% гидроксиамфетамина зрачок не расширяется. Ангидроз лица отсутствует.
• Вследствие перенесенной интраоперационной или акушерской травмы преганглионарных симпатических путей, в том числе у пациентов с повреждением плечевого сплетения (паралич Klumpke). У детей частой причиной является хирургическое вмешательство на сердце со вскрытием грудной клетки. Под действием 1% гидроксиамфетамина зрачки расширяются.
• При отсутствии в анамнезе родовой травмы, но при наличии синдрома Horner с признаками поражения на уровне верхнего шейного узла или к периферии от него и ангидрозом. Врожденный или ранний синдром Horner с преганглионарным поражением и ангидрозом развивается у пациентов с нейробластомой.
Врожденный синдром Horner также может наблюдаться при гемифациальной атрофии, аномалиях шейного отдела позвоночника, врожденных опухолях, кистах паутинной оболочки, голопрозэнцефалии и синдроме врожденной ветряной оспы.
Но, несмотря на то, что были выделены перечисленные выше причины, у большинства детей с врожденным синдромом Horner отсутствуют другие аномалии.
д) Приобретенный постнатальный синдром Horner. Необъяснимый приобретенный синдром Horner у детей имеет большее клиническое значение и протекает тяжелее. Он может развиваться при следующих состояниях:
• «Центральные» преганглионарные поражения вследствие травмы ствола головного мозга, опухолей или сосудистых мальформаций, инфарктов, кровоизлияний и сирингомиелии. Обычно сопровождается другими неврологическими нарушениями.
• «Преганглионарные» поражения, т.е. поражения второго нейрона между спинным мозгом и верхним шейным ганглием вследствие травмы шеи, при нейробластоме и других опухолях.
• «Постганглионарные» поражения, т.е. поражения последнего нейрона ниже уровня верхнего шейного узла при патологии кавернозного синуса (опухоли, аневризмы или воспалительные заболевания), нейробластоме и травме.
е) Лечение врожденного синдрома Горнера (Horner). Поскольку родовая травма и ранние кардиоторакальные хирургические вмешательства — наиболее частые причины синдрома Horner, в таких случаях дополнительные исследования обычно не показаны. Однако хотя опухоли у детей с врожденным синдромом Horner встречаются редко, отсутствие очевидной причины является показанием к лучевому исследованию окулосимпатического пути и анализу содержания катехоламинов в суточной моче. У нескольких детей с необъяснимым синдромом Horner при лучевом исследовании была выявлена нейробластома, при этом содержание катехоламинов в моче оставалось нормальным; возможно, это обусловлено низкой чувствительностью однократного анализа мочи на катехоламины в отличие от определения содержания катехоламинов в суточной моче, а также тем, что нормальные результаты анализа мочи не исключают наличия нейробластомы. Тяжесть этого диагноза оправдывает первичное назначение лучевых исследований и анализа на содержание катехоламинов. Однако учитывая относительно низкую встречаемость нейробластомы среди детей с необъяснимым синдромом Horner, возможно, настолько же надежной тактикой будет выполнение анализа на катехоламины и тщательное клиническое наблюдение, с выполнением лучевого исследования детям с повышенным уровнем катехоламинов или подозрительными клиническими изменениями.
ж) Лечение приобретенного синдрома Horner. При отсутствии видимой причины, например травмы или хирургического вмешательства, обследование детей с приобретенным синдромом Horner необходимо проводить совместно с неврологом, объем обследования включает в себя лучевое исследование иннервирующих глаз симпатических путей и определение содержания катехоламинов в суточной моче.
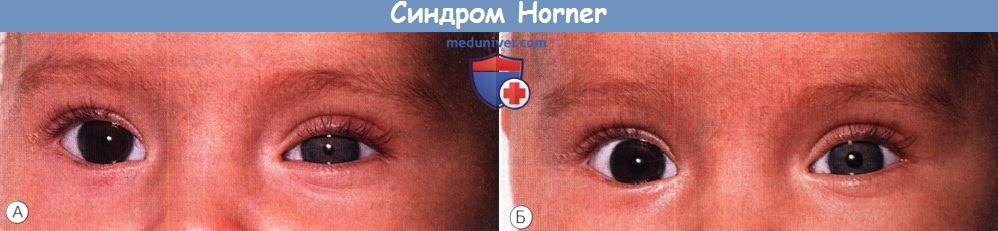
Врожденный синдром Horner слева.
Отмечается птоз верхнего и нижнего век и гетерохромия радужки; поражен более светлый глаз.
(А) На свету и (Б) в темноте.
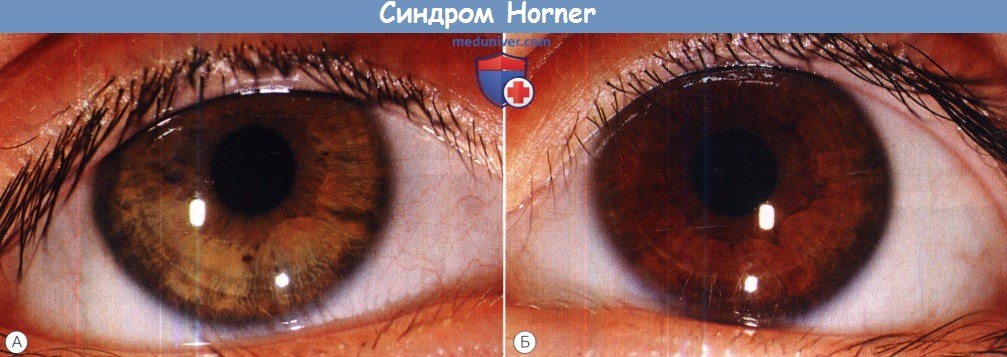
Врожденный синдром Horner справа у подростка.
(А) В двухлетнем возрасте было замечено, что радужка правого глаза становится светлее, хотя птоз и изменения размера зрачка замечены в возрасте нескольких недель.
(Б) Здоровый левый глаз.
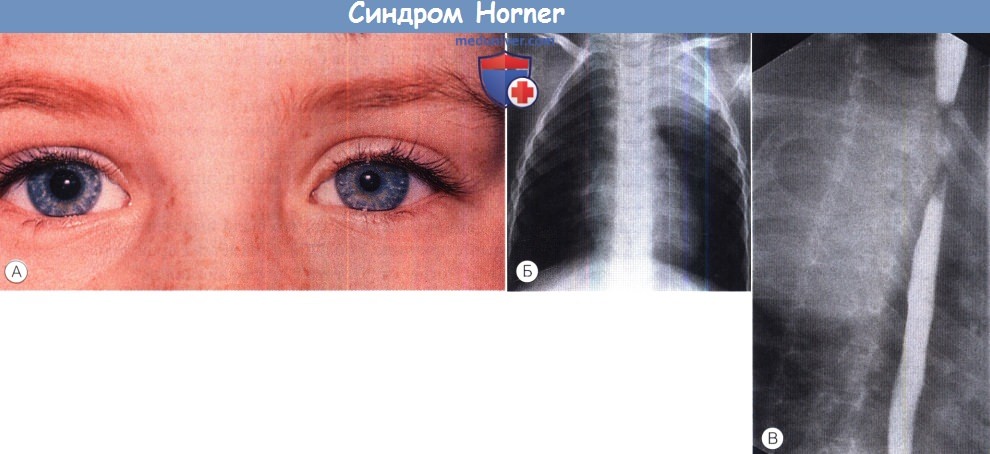
Врожденный синдром Horner.
(А) Синдром Horner слева. Поводом обращения к врачу послужили внезапно развившиеся птоз и миоз.
(Б) При рентгенографии органов грудной клетки в области верхушки левого легкого выявлено объемное образование.
(В) При контрастировании барием обнаружено сужение пищевода. Причиной этих изменений была огромная ганглионеврома.
— Вернуться в содержание раздела «офтальмология» на сайте
Оглавление темы «Аномалии реакции зрачков.»:
- Развитие реакции зрачков у ребенка
- Причины аномалий афферентных реакций зрачка у ребенка
- Синдром Horner у ребенка (синдром Горнера на русском)
- Препараты расширяющие и сужающие зрачок
- Причины нарушения рефлекса при взгляде вблизи
Источник

Синдром Горнера (Бернара-Горнера) – патологическое состояние, обусловленное поражением симпатического отдела нервной системы, отвечающего за иннервацию глаза. Это заболевание проявляется нарушением работы глазных мышц, расширяющих и суживающих зрачок, открывающих и закрывающих глаз. У больных развиваются некоторые моторные дисфункции: опускается веко, сужается зрачок, изменяется его реакция на свет, западает глаз. Повреждение нервного пути, идущего от головного мозга к глазу, проявляется обвисанием верхнего века и снижением или полным отсутствием потоотделения на правой или левой стороне лица. У детей с синдромом Горнера радужка имеет разный цвет: на одном глазу более темного оттенка, на втором – более светлого.
Заболевание впервые описал врач-офтальмолог из Швейцарии Горнер в 1869 году. Врожденная форма патологии клинически проявляется у новорожденных детей. Приобретенный синдром Горнера может развиться у людей любого возраста и половой принадлежности.
Синдром Горнера – это результат имеющейся в организме проблемы со здоровьем. Чаще всего он развивается после инсульта или травмы спинного мозга. В некоторых случаях этиопатогенетический фактор болезни не определяется. Лечение патологии направлено на устранение первичного заболевания.
Синдром Горнера – сравнительно нечастая болезнь, однако ее лечение доставляет немало хлопот неврологам и офтальмологам.
Формы патологии:
- Идиопатический или первичный тип – самостоятельное заболевание, развитие которого не зависит от других патогенных факторов. Симптоматика возникает на фоне полного благополучия пациента и самостоятельно исчезает, не требуя специфического лечения.
- Вторичный тип развивается на фоне имеющегося в организме конкретного заболевания: сосудистого, нервного, вирусного, онкологического, аутоиммунного.
Виды синдрома от уровня поражения: преганглионарный, постганглионарный, центральный.

- Центральный вид характеризуется поражением нейронов, идущих от гипоталамуса к спинному мозгу. Синдром сопровождается дисфункцией ствола мозга, нарушением симпатической иннервации потоотделительных желез лица и проявляется гомолатеральным ангидрозом лица и шеи.
- Преганглионарный тип — поражение нейронов, начинающихся от «цилиоспинального центра» мозга и поднимающихся вдоль верхушки легкого по передней поверхности шеи. Патология проявляется уменьшением выделения пота или его отсутствием на стороне поражения, слабостью и атрофией мышц руки с той же стороны, болью в надключичной ямке.
- При постганглионарном типе поражаются нейроны, идущие от верхнего шейного ганглия через шею, основание черепа, кавернозные синусы в глазницу. У больных возникают сосудистые головные боли.
Этиология и патогенез
Заболевания, проявляющиеся синдромом Горнера:
- Онкологические заболевания: злокачественные и доброкачественные опухоли легких, мозга, щитовидной железы, нейробластомы, нейрофибромы, лимфомы, метастазы;
- Ссудистая патология: расширение вен шеи, ограниченная внутрипросветная дилатация аортального сосуда, недостаточность вертебробазилярной артерии, недоразвитие внутренней сонной артерии;
- Тупая или операционная травма шеи, черепно-мозговая травма;
- Воспалительные болезни: средний отит, медиастенит, воспаление верхних ребер и шейно-грудного отдела позвоночника, тяжелый остеоартрит шеи с остями костей,
- Системные заболевания: нейрофиброматоз, демиелинизирующее заболевание ЦНС, патологически быстрая утомляемость поперечнополосатых мышц;
- Эндокринопатии: диффузный токсический зоб;
- Болезни нервной системы: блокада нервных сплетений шеи, менингит, арахноидит, энцефалит, воспаление тройничного нерва, образование полостей в спинном мозге, закупорка тромбом пещеристого синуса, сильные и мучительные приступы головной боли;
- Интоксикация различного генеза: алкогольная, лекарственная, пищевая.
Синдром Горнера в неврологии характеризуется тотальным поражением нейронов, идущих по зрительному каналу к глазам из продолговатого мозга. Патологическая иннервация глазных мышц обусловлена нарушением передачи импульса по нервным волокнам. При синдроме Горнера поражаются нервные центры, отвечающие за работу сердца, размер зрачков, выделение пота, артериальное давление и адаптационные функции, позволяющие организму приспособиться к изменениям в окружающей среде.

Причины патологии у детей:
- Врожденный тип обусловлен нарушением эмбриогенеза. Он составляет 50% из всех случаев синдрома Горнера у детей. Его причинами обычно являются: родовая травма, новообразования носоглотки, опухоли ЦНС, внутриутробное инфицирование.
- Известны случаи взаимосвязи врожденного синдрома Горнера с вирусом ветряной оспы и цитомегаловирусной инфекцией. Эти микробы обладают тропизмом к нервной ткани, что способствует появлению после рождения характерных признаков окулосимпатического синдрома.
- Приобретенная форма у грудных детей является следствием применения специальных акушерских приспособлений: вращения плода, затрудненного рождения плеча, наложения акушерских щипцов при родовспоможении, вакуумной экстракции плода.
- Глазные мышцы могут полностью лишиться сократительной способности при нарушении симпатической иннервации, спровоцированной операцией на грудной клетке малыша, корректирующей врожденный порок сердца. Это ятрогенный вариант патологии, при котором поражаются нервные пути и ганглии, что проявляется характерным симптомокомплексом.
Симптоматика

Основные симптомы заболевания можно увидеть невооруженным глазом. Чаще всего они определяются на одной стороне лица.
- Птоз верхнего века и «перевернутый птоз» нижнего века уменьшают размер глазной щели.
- Затрудненная видимость, нарушение зрения.
- Сужение зрачка.
- Анизокория – разные диаметры зрачков.
- Снижение фотореакции зрачка.
- Замедленная адаптация зрачка к различной степени освещенности.
- Отсутствие реакции зрачка на разные лекарственные препараты.
- Западение и уплощение глазного яблока.
- Пониженное выделение пота на одной стороне лица или его полное отсутствие.
- Расширение сосудов конъюнктивы, красный окрас глаза.
- Разный цвет радужной оболочки глаз у детей.
- Неравномерное распределение цветного пигмента по радужке.
- Гипопродукция слезы со стороны поражения.
- Усиление аккомодации или ее паралич.
- Синдром сухого глаза.
- Осунувшийся вид лица со стороны поражения.
- Диплопия – двоение в глазах.

Синдром Горнера проявляется специфическими клиническими признаками, по которым легко определить наличие данной патологии у человека. Присутствие как минимум двух симптомов из перечисленного списка указывает на эту болезнь.
Существует отдельная форма заболевания — неполный синдром Горнера, характеризующийся отсутствием типичной симптоматики. Диагностировать данный недуг может только высококвалифицированный офтальмолог.
Диагностика
Диагностика синдрома Горнера начинается с непосредственного визуального осмотра больного. Врач изучает явную симптоматику патологии и собирает подробный анамнез. Физикальное обследование заключается в пальпации надключичных лимфатических узлов и щитовидной железы.

Затем переходят к специфическим диагностическим методикам, которые безошибочно определят данную болезнь.
- Офтальмологи закапывают в глаза мидриатики – «Мидримакс», «Ирифрин», «Цикломед». Под воздействием данных растворов у здоровых людей расширяется зрачок. Если этого не происходит, значит, в организме имеется патология. Специалист сравнивает реакцию зрачков и определяет состояние нервных структур у больного.
- Определение адаптивной способности глаза к перепаду интенсивности освещения – еще один тест, подтверждающий наличие синдрома Горнера. У больных замедлена адаптация зрачка к различной степени освещенности.
- Исследование характера птоза и его дифференцировка с воспалением глазодвигательного нерва. Синдром Горнера характеризуется средним или слабым, едва заметным опущением верхнего века и сужением зрачка. При поражении черепных нервов, обеспечивающих адекватную работу зрительного анализатора, птоз выраженный, а зрачок сильно расширенный.
- КТ и МРТ различных областей тела человека позволяет выявить первопричину синдрома.
- Рентгенологическое исследование проводится с целью обнаружения новообразований и определения их локализации.
- УЗИ сосудов головы и шеи.
- Общий анализ крови.
- Биопсия лимфоузлов и ангиография сонной артерии – вспомогательные методы диагностики синдрома.
Окончательный диагноз патологии ставят окулисты и невропатологи после совместного осмотра больного.
Лечение
Идиопатическая форма синдрома проходит самостоятельно, без проведения лечебных процедур. Специфической терапии приобретенной формы недуга в настоящее время не существует. Симптоматика патологии заметно ослабевает после устранения основного заболевания, спровоцировавшего развитие синдрома.

Основные методы лечения патологии:
- Нейростимуляция – самый эффективный метод лечения синдрома Горнера. К коже прикрепляют электроды, по которым электрические импульсы поступают к пораженным мышцам и стимулируют их. При этом улучшается кровоснабжение и частично восстанавливается иннервация мышц. Даже слабые мышечные волокна становятся подготовленными к регулярной нагрузке. Эта болезненная процедура улучшает метаболизм и тонизирует глазные мышцы.
- Пластическая хирургия обеспечивает коррекцию дискомфортных зон и косметических недостатков. Профессиональные хирурги восстанавливают правильную форму глазной щели, век и возвращают больному здоровый вид.
- Кинезотерапия — специальное комплексное лечение, активизирующее нервы и мышцы пострадавшего глаза. В его состав входит дыхательная гимнастика, лечебная физкультура, подвижные игры, массаж. Эти методы позволяют стимулировать пораженные участки по средствам физического контакта.
- Массаж век проводят аккуратно ватным тампоном, смоченным в антисептическом средстве или пропитанным тетрациклиновой мазью, альбуцидом. Легкими, поглаживающими движениями с небольшим надавливанием и похлопываниями начинают массаж у внутреннего уголка глаза и заканчивают в области внешнего уголка.
- Существуют упражнения, повышающие тонус глазных мышц. Они проводятся одними глазами без поворотов головы. Больным рекомендуют смотреть вверх, а затем резко вниз; влево, а затем резко вправо; переводить взгляд по диагонали; смотреть на приближающуюся к носу фалангу пальца; вращать глазами в разные стороны; фиксировать взгляд на дальнем, а затем на ближнем предмете; резко закрывать и открывать глаза. Такие ежедневные упражнения, выполняемые в течение трех месяцев, помогут укрепить глазные мышцы и поднять их тонус.
Народное лечение синдрома Горнера проводится с согласия лечащего врача. Для этого используют аромамасла и лифтинг-маски. Яично-кунжутную маску наносят тонким слоем на больное веко на 20 минут. Кашицу из сырого картофеля наносят на веко, оставляют на полчаса и смывают теплой водой.
Синдром Горнера сам по себе не угрожает жизни больного, а вызывает лишь косметические дефекты. Нередко он является проявлением серьезных заболеваний организма. Чтобы избежать развития опасных осложнений, необходимо как можно раньше обратиться к врачу. Нельзя игнорировать даже незначительный дискомфорт в глазах. Консультация офтальмолога и невролога, всестороннее обследование и курсовая терапия позволят предотвратить дальнейшее прогрессирование патологии.
Видео: синдром Горнера, программа “Жить здорово!”
Источник
