Тромбоз предплечья код по мкб
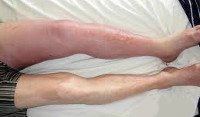

Тромбоз подключичной вены — редкое нарушение кровообращения в области пояса верхних конечностей. Патология характеризуется полной или частичной закупоркой просвета венозного сосуда.
Болезнь приводит к отечности и мышечном спазму, из-за чего появляются трудности при движении рукой. При отсутствии лечения тромбоз может привести к ряду осложнений, среди которых наиболее опасным является гангрена.
Тромбоз подключичной вены по МКБ-10
Тромбоз подключичной вены или синдром Педжета-Шреттера — это закупорка сосуда кровяным сгустком, сопровождающаяся нарушением циркуляции крови в верхней конечности.
Патологический процесс по классификации МКБ-10 обладает кодом I82.8.
Редкое заболевание характерно для молодых людей не старше 30 лет, активно занимающихся спортом. Тромбообразование часто развивается на фоне длительных и интенсивных нагрузок на руки. При отсутствии лечения закупорка подключичного сосуда может привести к тяжелым осложнениям.

Причины развития
Выделяют 3 основные причины, способные спровоцировать развитие тромбообразования:
- Повреждение стенки подключичной вены. При нарушении целостности эндотелия открывается субэпителиальный слой, который начинает активно вырабатывать тромбин. Это вещество повышает свертываемость крови, стимулирует агрегацию тромбоцитов и формирование нитей фибрина. Микротравма активизирует компенсаторный механизм — при повреждении сосуда организм считает, что началось кровотечение. Для его остановки формируется тромб.
- Замедленная скорость кровотока. Во время физических нагрузок мышцы плечевого пояса интенсивно сокращаются, что приводит к сужению подключичного пространства. Сосуд сильно сдавливается, что приводит к нарушению циркуляции крови и образованию кровяного сгустка.
- Повышенная свертываемость крови. Загустение биологической жидкости приводит к застою кровотока в сосудах, что может привести к тромбообразованию в любой части тела.
Синдром Педжета — Шрёттера
Привести к заболеванию может длительное занятие тяжелой атлетикой в возрасте от 20 до 40 лет, неправильное поднятие груза весом более 5 кг, заболевания опорно-двигательного аппарата и травмы. В редких случаях спровоцировать тромбообразование может длительное защемление подключичной вены во время сна.
Патологический процесс делят на 2 основных этапа: острая стадия длительностью 3 недели, хроническая — продолжается около 2 месяцев. В первом случае симптомы проявляются во время движений. Острое течение заболевания сопровождается отеком верхней конечности, появлением распирающего болевого синдрома. В результате снижается работоспособность.
Постепенно со стороны пораженной вены появляется сеть напряженных сосудов под кожей, которые берут на себя функцию закупоренного кровотока. Из-за дополнительного оттока крови прогрессирование патологии замедляется и перерастает в хроническую форму при отсутствии лечения или проведении неправильной терапии.
В такой ситуации наблюдается проявление сети подкожных вен вокруг плеча. Верхняя конечность отекает и увеличивается в размерах. Пациент жалуется на периодическую боль и хроническую усталость.

Симптомы
Клинические признаки тромбоза проявляются по мере увеличения давления в венозном сосуде. При снижении этого показателя симптомы исчезают. Патологический процесс по сравнению с тромбозами в других частях тела прогрессирует медленно. В некоторых случаях сеть подкожных сосудов не способна возместить нарушенное кровообращение в верхней конечности. Поэтому патология перетекает в хроническую форму.
Патологию подключичной вены без проведения медицинских обследований позволяют выявить следующие симптомы:
- На фоне кожного покрова виднеется ярко-выраженная сеть венозных сосудов. На начальной стадии развития заболевания рисунок отображается только локтевой ямке, после чего по мере нарушения циркуляции крови распространяется по всей руке. Чем больший размер у тромба, тем сильнее расширяются венозные сосуды. Это обусловлено повышением давления крови на истонченные стенки. В дальнейшем в области проявления венозной сетки развивается отечность.
- Боль чувствуется постоянно. По мере прогрессирования патологии болевой синдром усиливается, приобретает распирающий характер. Пациент ощущает пульсирование сосуда. Боль иррадиирует в плечо, верхнюю часть грудины, под лопатку и ключицу.
- В месте тромбообразования ощущается жжение и покалывания, из-за чего врач может перепутать патологию с неврологическим заболеванием. Через несколько дней снижается работоспособность пораженной конечности, постепенно исчезают сухожильные рефлексы.
- Кожа приобретает нездоровый блеск. При прощупывании отекшие ткани плотные, мышцы напряжены. При надавливании на руку не образуются ямки. Отечность мягких тканей может привести к нарушению артериального кровообращения, из-за чего ухудшается динамика выздоровления больного. В такой ситуации требуется немедленная коррекция тактики лечения.
- При тяжелой форме заболевания в области предплечья и кистей наблюдается цианоз. Кожный покров приобретает темно-синий оттенок после тяжелой физической нагрузки.
При хроническом течении заболевания симптомы проявляются медленнее. Они слабо выражены, из-за чего доставляют меньше дискомфорта. При остром тромбозе подключичной вены пациент чувствует распирание в руке, резкие боли. Скелетная мускулатура в подмышечной ямке и в области ключиц длительное время остается напряженной. По причине мышечного спазма ощущается тяжесть шеи, похолодание верхней конечности. Повышается чувствительность тканей к внешним раздражителям.
При синдроме Педжета-Шрёттера верхняя конечность сильно отекает в утреннее время, сразу после пробуждения.
Состояние пациента ухудшается при распространении патологии на плечевую и подкрыльцовую артерии. Это случается при выраженном воспалении мягких тканей, которые начинают сдавливать артериальные сосуды. В результате их защемления на лучевой артерии не прощупывается пульс, кисть и пальцы замерзают. При длительном пережатии артерии возможно развитие гипоксии с переходом в гангрену.
Диагностика
При обращении пациента в больницу флеболог или сосудистый хирург фиксирует жалобы пациента, просматривает его историю болезни и собирает семейный анамнез. При этом он спрашивает об образе жизни пациента.
Активные занятия спортом или сильная нагрузка на верхние конечности может спровоцировать развитие патологии. В зависимости от полученной информации врач ставит предварительный диагноз — тромбоз подключичной вены. Для его подтверждения назначает лабораторные и инструментальные обследования.

В первую группу входят общий и биохимический анализ крови. Для тромбоза характерна повышенная свертываемость крови, наличие в биологической жидкости тромбина и остатков фибриновых нитей.
Для выявления точной локализации тромба, оценки состояния вены и степени тяжести заболевания проводят инструментальные исследования:
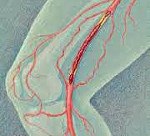
- Рентгенография или МРТ с применением контраста. Обе процедуры показывают состояние подключичной вены. При получении изображения врач может увидеть тромб, который не окрашивается контрастным веществом.
- УЗДС или дуплексное сканирование ультразвуков. Данное обследование позволяет выявить точное расположение тромба, его размер, степень нарушения кровотока. При тромбозе отчетливо проявляется воспаление мягких тканей (они увеличиваются в размерах), расширение сосудов и застой венозной крови.
- Венография и допплерография. Процедуры определяют скорость кровотока и оценивают степень тяжести патологического процесса. При частичной закупорке вены кровоток медленный. Полная окклюзия характеризуется плотным застоем крови и расширением подключичной вены.
- В качестве дополнительных исследований для подтверждения диагноза могут назначить УЗИ глубоких вен, КТ плечевого пояса. Компьютерная томография проводится при невозможности осуществления МРТ.
Тромбоз подключичной вены могут перепутать с симптомом шейного остеохондроза или межреберной невралгии. Но в отличие от данных патологий тромбообразование приводит к развитию цианоза на пораженной руке, снижению температуры кожи.
При неврологическом расстройстве температура, наоборот, повышается. Характерным отличием тромбоза от других расстройств является развитие коллатеральной сети подкожных вен, которые формируют узор из фиолетово-голубых линий. Подтверждение предварительного диагноза происходит в ходе инструментальных исследований.
Лечение
На начальном этапе тромбообразования назначают консервативное лечение. При отсутствии анатомических дефектов и сильной боли параллельно проводят физиотерапию. Комплексное лечение помогает устранить дискомфорт, отечность и восстанавливает движение пораженной руки.
Лекарственная терапия может длиться до 6-9 месяцев при условии улучшения динамики выздоровления. При ее неэффективности проводят операцию по удалению кровяного сгустка.
Медикаментозная терапия, в том числе при острой стадии
При частичной закупорке подключичной вены проводят местную терапию препаратами:

- компрессы, пропитанные 50%-ным этиловым спиртом;
- Гепатромбиновая мазь, Лиотон гель на основе гепарина, необходимого для разжижения крови;
- нестероидные противовоспалительные средства (НПВС) для снятия отеков: Диклофенак, Индовазин;
- гели и мази на основе рутозида и троксевазина.
При использовании наружных средств рука должна находиться в покое. На пораженную область не следует накладывать эластичные бинты. Пациенту нужно соблюдать постельный режим. В лежачем положении рука должна быть зафиксирована выше уровня тела. При ходьбе необходимо подвесить руку, согнув в локте, с помощью бандажа.
При остром течении заболевания пациента госпитализируют. В условиях стационара назначают комплексное лечение препаратами для приема внутрь:
- фибирнолитики: Стрептокиназа, Фибрализин;
- ангиопротекоторы;
- антиагрегантные средства;
- препараты для разжижения крови;
- НПВС.
Лечение медикаментами ориентировано на восстановление естественного кровообращения в подключичной вене и устранение причины развития патологии. Антиагрегантные препараты помогают разрушить тромб, другие лекарства улучшают внутриклеточный метаболизм, обезболивают и устраняют отек.
Физиотерапия
Лечение препаратами дополняют физиотерапевтическими процедурами, которые позволяют восстановить двигательную активность пораженной конечности:
- УВЧ-терапия. Электромагнитное поле положительно воздействует на обменные процессы, устраняет отечность, успокаивает нервные окончания и снимает мышечный спазм.
- Электрофорез. Введение противовоспалительных и обезболивающих напрямую в область поражения помогает в короткие сроки устранить отек и болевой синдром. Обычно назначают 8-10 процедур длительностью около 20 минут.
- Аппликации парафином. Вещество создает согревающий эффект, улучшая кровоснабжение воспаленных участков. В результате снимается спазм, лишняя жидкость удаляется.
- Магнитотерапия. Высокочастотное магнитное поле помогает добиться устранения отеков за 10 процедур продолжительностью в 15 минут.
- Лазерная инфракрасная терапия. Излучение устраняет венозную сеть на руке.
Физиотерапия также необходима после оперативного вмешательства. В ходе реабилитации для восстановления подвижности мышц округ плеча нужно ходить на массаж и совершать пассивные движения рукой. По прошествии 4 недель с момента операции начинают увеличивать силовую нагрузку на пораженные ткани для укрепления мускулатуры. Полная активность восстанавливается в течение 4 месяцев.
Хирургическое вмешательство
Положительная динамика выздоровления на фоне консервативной терапии должна проявиться в течение 2-4 месяцев. Если за этот период тромб остается в подключичной вене и не разрушается, то прибегают к оперативному вмешательству. Это необходимо, чтобы предупредить некроз тканей.

При развитии гангрены в ходе операции не только проводят удаление тромба, но и экспортируют мертвые ткани. При обширном некрозе необходима ампутация конечности.
Для удаления сгустка из подключичной вены используют лапароскоп. Прибор вводят в венозный сосуд, после чего приближают к тромбу и производят его захват. Кровяной сгусток хирург вытягивает к разрезу в области подмышки и извлекает из организма.
При травме сосудистой стенки в вену вводится специальный катетер. При невозможности проведения лапароскопической процедуры проводят шунтирование вены.
Если пациент ощущает разливающееся тепло, резкую боль, плечо опухает, синеет или краснеет, то необходимо срочно корректировать терапию. Эти симптомы говорят о развитии тромбоэмболии легочной артерии.
Прогнозы и осложнения
Опасность для жизни при тромбозе подключичной вены возникает редко. При отсутствии лечения патология может вызвать пережатие артериальных сосудов верхней конечности, что способно привести к гангрене. В то же время повышение свертываемости крови только в 2% случаев провоцирует развитие легочной эмболии.
Лечение при подозрении на тромбообразование необходимо проводить как можно быстрее. Если вовремя не оказать помощь стойкое нарушение венозного кровообращения и застой крови могут привести к двигательным расстройствам пораженной конечности.
В некоторых случаях функциональная активность руки практически не восстанавливается, сохраняется риск рецидива патологии. В такой ситуации необходимо длительное лечение физиотерапией и препаратами.
Профилактика
При развитии абсцесса существует высокий риск развития тромбоза в подключичной вене, поэтому необходимо быстрее устранить гнойно-воспалительный процесс. Важно вовремя лечить инфекции и вирусные патологии, следить за уровнем сахара в крови и лишним весом. Людям с сердечно-сосудистыми заболеваниями следует проходить комплексное обследование в кардиологии не реже 2 раз в год.

Для укрепления стенок венозного сосуда и поддержания нормального кровообращения можно принимать поливитаминные комплексы.
В рамках вторичной профилактики разрешается принимать настойки на основе клюквы, зверобоя и плодов шиповника. Перед использованием средств нетрадиционной медицины следует получить разрешение лечащего врача.
Рекомендуется вести здоровый образ жизни, отказавшись от курения и употребления алкоголя. Необходимо не перенапрягаться и давать отдых организму после интенсивных нагрузок. Не рекомендуется поднимать тяжести при искривлении позвоночника или неправильной осанке. При появлении боли в области верхней конечности следует пройти ряд диагностических процедур для установления причины болевого синдрома.
Несмотря на редкое развитие патологии, тромбоз подключичной вены относят к опасным заболеваниям с высоким риском осложнений.
Поражение венозного сосуда характеризуется отечностью, изменением окраски кожного покрова, появлением распирающей острой боли в руке. По мере прогрессирования патологии под кожей возникает сеть коллатеральных сосудов.
Диагноз устанавливают с помощью УЗДС, МРТ, КТ и ангиографии в подключичной зоне. Лечение ориентировано на восстановление венозного кровотока. Проводится консервативная терапия препаратами. В тяжелых случаях пациента направляют на операцию для устранения тромба.
Источник
Содержание
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Тромбоз глубоких вен.
Тромбоз глубоких вен
Описание
Тромбоз глубоких вен – это образование кровяных сгустков (тромбов) в глубоких венах, обычно в ногах.
Симптомы
Симптомами тромбоза глубоких вен может быть отекание пораженной ноги. Также Вы можете замечать, что одна нога теплее и краснее, чем другая. Может возникать боль в икре или бедре или чувствительность при прикосновении или сжатии, или когда Вы стоите или двигаетесь. Боль может усиливаться и длиться дольше или становиться постоянной.
Если тромб маленький, он может не вызывать никаких симптомов. В некоторых случаях тромбоэмболия легочной артерии может быть первым симптомом наличия у Вас тромбоза глубоких вен.
Ломота в мышцах. Фебрильная температура тела.

Тромбоз глубоких вен
Причины
Тромбы могут образовываться в поверхностных и глубоких венах. Кровь, свернувшаяся во время воспаления в поверхностных венах (это называется поверхностным тромбофлебитом или флебитом), редко вызывает серьезные проблемы. Но тромбы в глубоких венах (тромбоз глубоких вен) требуют немедленной медицинской помощи. Смотрите изображения развития кровяного сгустка и вен нижних конечностей.
Кровяные сгустки могут формироваться в венах, когда Вы неподвижны. Например, тромбы могут образовываться, если Вы парализованы, или прикованы к постели, или должны сидеть в течение длительного авиаперелета или автомобильного путешествия. Оперативные вмешательства или травмы могут повреждать Ваши кровеносные сосуды и вызывать формирование тромбов. Также причиной тромбоза глубоких вен может быть рак. У некоторых людей есть склонность к тромбообразованию, что обычно передается по наследству.
Лечение
Лечение начинается немедленно, чтобы снизить вероятность, что тромб вырастет и, что его кусок может оторваться и занестись в легкие.
Лечение тромбоза глубоких вен обычно заключается в приеме препаратов, которые разжижают кровь (антикоагулянтов), таких как гепарин и варфарин. Гепарин вводится внутривенно или подкожно. Варфарин принимается в таблетках. Прием антикоагулянтов обычно длится не меньше 3 месяцев, для предотвращения роста существующих тромбов.
Вашему доктору придется подбирать дозу Ваших медикаментов. Вы будете часто сдавать анализ крови, чтобы он или она могли увидеть, насколько хорошо работают антикоагулянты.
Ваш доктор также может порекомендовать Вам бинтовать или поднимать свои ноги при любой возможности, использовать грелки, ходить пешком и носить плотно облегающие эластические чулки (компрессионные чулки). Эти мероприятия могут помочь уменьшить боль и отек, которые возникают при тромбозе глубоких вен.
В редких случаях может применяться кава-фильтр. Он вводится в полую вену, крупную вену, по которой кровь возвращается к сердцу от органов брюшной полости и ног. Кава-фильтр помогает предотвратить попадание тромба в легкие. Это устройство обычно используется у людей с высоким риском возникновения тромбоэмболии легочной артерии, которые не могут принимать антикоагулянты. Оно также может применяться, если у Вас возник повторный тромбоз глубоких вен или во время приема антикоагулянтов у Вас возникла внезапная блокада тока крови к легким (тромбоэмболия легочной артерии).
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
