Тромбоз нижней полой вены код по мкб 10

Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Описание
- Причины
- Патогенез
- Симптомы
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Острый венозный тромбоз.
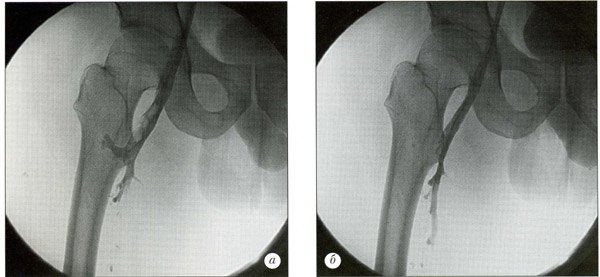
Острый венозный тромбоз бедренной вены
Описание
Острый венозный тромбоз — это формирование «кровяного сгустка», тромба, в глубокой венозной системе нижних, либо, что наблюдается значительно реже, верхних конечностей.
Причины
Причины заболевания точно не установлены. Рассматривается ряд факторов риска, как, например, прием молодыми женщинами оральных контрацептивов, объемные образования малого таза и забрюшинной клетчатки, длительный постельный режим, параплегия, послеродовой период, онкологические заболевания, тем не менее, конкретные причины в значительном числе случаев выделить сложно.
Патогенез
Процесс острого венозного тромбоза начинается при сочетании следующих трех факторов: повреждение сосудистой стенки, стаз крови, нарушение реологических свойств крови. Патогенез данного процесса заключается в остром возникновении препятствия венозному оттоку и перераспределению крови по коллатералям на фоне воспаления венозной стенки; после чего начинается процесс (период) реканализации тромбированных вен и восстановления патологического кровотока по ним, который (пеиод) заканчивается к шестому месяцу. Но, даже в реканализованных венах кровоток не приобретает нормальный характер поскольку просвет вены не достигает исходного диаметра, а деструкция клапанов после перенесенного тромбоза приводит к ретроградному току крови.
Симптомы
Клинически начало заболевания проявляется резким возникновением болевого синдрома, отеком конечности и синюшностью кожных покровов. Локализация симптомов зависит от высоты тромбоза и обширности поражения. Если процесс поражает нижнюю полую вену, то возникает двусторонний отек конечностей. Так, в случае проксимального вовлечения подвздошного сегмента отмечается односторонний отек всей конечности. Тромбоз бедренно-подколенной зоны сопровождается симптомами поражения ниже коленного сустава, как и окклюзия всех вен голени. Выраженность болевого синдрома и расстройств кровообращения в значительной мере определяется степенью вовлечения нескольких сегментов и состоянием коллатерального оттока. Для острых венозных тромбозов глубоких вен характерным признаком является болезненность мышц, а также болезненность тканей по ходу сосудисто-нервных пучков. Следует помнить о возможности тромбоза мышечных вен голени, при которых клиника заболевания идентична описанной, но в данном случае нарушения проходимости магистральных вен нет. Иногда встречаются изолированные тромбозы одной из магистральных (или их пары) вен голени. В этом случае заболевание проявляется лишь болями. Крайне редко при выраженном поражении магистральных вен и плохих путях коллатерального оттока при остром венозном тромбозе возникает венозная гангрена, в этом случае требуется ампутация конечности.
Диагностика
Диагностика острого венозного тромбоза в амбулаторных и в стационарных условиях базируется на оценке клинической симптоматики и результатах инструментальных методов обследования и должна осуществляться в кратчайшие сроки поскольку от быстроты определения самого факта тромбоза, его локализации, характера проксимальной части тромба зависит клинический прогноз. Во всех случаях острого венозного тромбоза обследование предпочтительно начинать с ультразвукового ангиосканирования и лишь тогда, когда визуализация затруднена (например, подвздошно-кавального сегмента) или в тех случаях, когда при наличии клиники илиофеморального флеботромбоза осуществить верификацию диагноза неинвазивно невозможно показано выполнение в экстренном порядке рентгеноконтрастного исследования. Скрининговым методом диагностики острого венозного тромбоза стал на сегодняшний день тест на Д-димер. Отрицательный его результат исключает венозный тромбоз с вероятностью 95-98% у пациентов с низким риском его возникновения.
Лечение
Цели лечения венозного тромбоза: остановить распространение тромбоза,предотвратить тромбоэмболию легочных артерий, не допустить прогрессирования отека и тем самым предотвратить возможную венозную гангрену и потерю конечности, восстановить проходимость вен (профилактика посттромбофлебитической болезни, предупредить рецидив тромбоза. Запомните: подозрение на тромбоз глубоких вен нижних конечностей, тем более установленный диагноз, являются показанием к экстренной госпитализации больного, при возможности в специализированный ангиохирургический стационар, в крайнем случае в общехирургическое отделение.
Основной задачей хирургического лечения является предотвращение легочной эмболии. С этой целью при выявлении эмболоопасного (флотирующего) тромба в зависимости от конкретной клинической ситуации выполняют прямую или катетерную тромбэктомию, чрескожную имплантацию кава-фильтров различной конструкции, перевязку магистральных вен или пликацию нижней полой вены. Во всех остальных случаях задачи лечения решаются с помощью консервативной терапии. Также консервативная терапия в обязательном порядке должна проводиться после любого из перечисленных хирургических вмешательств.
Антикоагулянтная терапия показана всем больным с клиническими и лабораторными признаками активного тромбообразования, что обычно соответствует первым трем неделям заболевания. Это наиболее действенное средство прекращения прогрессирования тромбоза с доказанным лечебным эффектом. Антикоагулянтная терапия предполагает последовательное применение прямых (нефракционированный или низкомолекулярные (дальтепарин, надропарин, эноксапарин и ) гепарины) и непрямых (антивитамины-K) антикоагулянтов (производные кумарина (варфарин, аценокумарол, этил бискумацетат и ) и индандиона (фенилин)). Антикоагулянтная тераия должна проводиться с обязательным учетом противопоказаний к данным препаратам.
Гемореалогически активные препараты (реополиглюкин, пентоксифиллин, тиклопедин, клопидогрель) и флебоактивные препараты (детралекс, троксерутины, эскузан, цикло-3-форт и ) используют с целью улучшения микроциркуляции, снижения вязкости крови и уменьшения адгезивного и агрегационного потенциала форменных элементов.
Противовоспалительные средства (НПВС) применяют в силу того, что имеется воспаление со стороны венозной стенки и перивазальных тканей, а также болевой синдромом, затрудняющий активизацию пациента. Кроме того, НПВС подавляют синтез тромбоксана А2, результатом чего является снижение агрегация тромбоцитов и умеренно выраженная гипокоагуляция. Предпочтительно использование производных арилалкановой кислоты (диклофенак и кетопрофен).
Терапия антибиотиками проводится у больных с воспалительными очагами, инфарктной пневмонией, «входными воротами» для инфекции (открытые переломы, операционная травма и ), гнойничковыми поражениями кожи, а также у пациентов с высоким риском септических осложнений (сахарный диабет, СПИД и ). Тромболитическая терапия, на которую возлагались большие надежды, в своем сегодняшнем виде их не оправдала.
Местное лечение включает локальную гипотермию в проекции сосудистых пучков, а также использование мазей, основным действующим началом которых являются гепарин и НПВС. Не следует применять согревающие спиртовые и мазевые компрессы, которые способны лишь усилить приток крови, поддерживать явления флебита и способствовать прогрессированию тромбоза.
Немедикаментозные методы лечения: соблюдение определенного двигательного режима и эластическая компрессия. Чем тщательнее больной соблюдает двигательный режим и режим компрессионной терапии в острой стадии заболевания и в период реабилитации и чем более длительное время она проводится, тем лучше результаты лечения венозного тромбоза, а также менее выраженны явления хронической венозной недостаточности в отдаленном посттромботическом периоде.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Периодическая резкая боль в области шеи в сочетании с эпизодическими мигренями нередко сигнализируют о венозной непроходимости. Острые фазы протекают волнообразно, чередуя сильную боль с полным покоем.
Подобные признаки требуют экстренной консультации флеболога и диагностики. Исключая неврологические патологии, часто подтверждается диагноз — тромбоз яремной вены.
Тромбоз яремной вены — что это такое, код по МКБ-10
Тромбоз яремной вены — это полная или частичная закупорка просвета сосуда кровяным сгустком. В силу многочисленных и разнообразных первопричин заболевание не имеет своих возрастных рамок и отдельных групп риска. Как и в случае любого тромбоза, несвоевременная помощь при остром течении представляет опасность для жизни.
В МКБ-10 заболеванию присвоен код I82.
В систему яремных вен входят внутренняя, передняя и наружная вены.
- Внутренняя пара — самые крупные сосуды в системе, задача которых поддерживать полноценный метаболизм в головном мозге и отводить кровь из черепа в подключичную вену.
- Наружная вена хорошо просматривается под кожей при кашле, пении или крике. Сосуд отводит кровь из внешних частей головы и шейного отдела.
- Передние вены — самые узкие, расположены под подбородком и формируют венозную дугу.

Все три пары яремных вен находятся в области шеи и входят в систему верхней полой вены. Каждая из них в той или иной мере подвержена тромбозу, но чаще всего закупорка происходит в наружной ветви.
Причины
Косвенно и напрямую закупорку сосуда всегда провоцируют патологии крови и проблемы с кроветворными органами.
Кроме этого, чрезмерная выработка фибрина и тромбоцитов происходит в качестве защитной реакции на всевозможные повреждения. Но в сочетании с патологиями системы свёртывания и рядом других неблагоприятных факторов образуется тромб, который несёт угрозу для жизни.
К тромбозу яремной вены способна привести каждая из перечисленных причин.

- Механическое повреждение сосудистой стенки в результате установки катетера во время инфузионной терапии.
- Повреждение вены инъекциями с наркотическими веществами.
- Операции на шее.
- Острая нехватка антитромбина, а также протеинов С и S.
- Онкология, заболевания крови и сердечно-сосудистые патологии, в результате чего скорость кровотока замедлена.
- Высокий уровень токсичного гомоцистеина в крови на фоне кофеиновой, наркотической, алкогольной и никотиновой зависимости. В вене образуется множество микросгустков, что приводит к сужению просвета.
- Чрезмерная выработка печенью фибриногена в послеожоговом состоянии, при приёме оральных контрацептивов, в период инфекций с воспалительными процессами.
- Высокая концентрация эстрогена в период менопаузы у женщин.
- Повышенный уровень сахара и предрасположенность к диабету.
- Васкулит и красная волчанка.
- Почечная недостаточность.
- Рак крови.
- Гепатит.
- Частые авиаперелёты.
- Метастазирование печени злокачественными опухолями внутренних органов.
- Период беременности.
- Сгущение крови по причине преклонного возраста.
- Перенесенные инфаркт или инсульт.
- Аномальное строение вены.
- Наличие кардиостимулятора.
- Химиотерапия.
Симптомы тромбоза яремных вен
Клиническая картина при тромбозе яремной вены тесно взаимосвязана со степенью закупорки, чёткой локализацией и размером возникшего тромба.
Частичная закупорка незначительным сгустком на самочувствии не отражается и, как правило, диагностируется совершенно случайно. Но при острой стадии с массовым перекрытием просвета появляется несколько характерных для тромбоза симптомов.
В области закупоренной вены ярко выражена болезненная отёчность, которая постепенно нарастает в течение первых часов. В сочетании с тромбозом подключичной вены, что происходит достаточно часто, отёк способен распространиться на плечо, грудь и даже лопатку.
В месте тромбоза кожа приобретает синюшный оттенок, а при пальпации прощупывается локальное уплотнение. Венозный рисунок часто проявляется не только на шее, но и на коже лица, которое тоже приобретает заметную одутловатость.
Пациенты нередко жалуются на зуд и эпизодические покалывания в зоне яремной вены, а также иррадиацию постоянной ноющей боли в плечо и руку со стороны поражения. В ряде случаев конечность оказывается ограниченной в движении из-за патологической мышечной слабости.
 В результате тромбоза наружной или внутренней яремной вены отток крови из синусов мозга сильно нарушен. На фоне этого возникает сильная головная боль и в покое, и при её поворотах в стороны.
В результате тромбоза наружной или внутренней яремной вены отток крови из синусов мозга сильно нарушен. На фоне этого возникает сильная головная боль и в покое, и при её поворотах в стороны.
По этой же причине у пациента нередко наблюдается синюшность носогубного треугольника, проблемы со зрением и «шелест» в ушах.
В некоторых случаях острая фаза проходит самостоятельно. Симптоматика постепенно уходит, но полноценного регресса ждать не приходится. Тромбоз переходит в хронический.
Высокая концентрация углекислого газа в крови с соответствующей гипоксией всех тканей и застойные кровяные процессы будут отражаться болезненностью при наклонах и движениях головы, а также систематическим головокружением. Болезненное уплотнение на шее остаётся.
Диагностика
Серьёзным поводом для консультации у флеболога или терапевта служит наличие хотя бы одного типичного признака. Диагностика тромбоза яремной вены состоит из осмотра, тщательного сбора анамнеза и обязательного применения инструментальных методов.
Характерные для тромбоза внешние признаки в сочетании с подробными жалобами пациента для постановки диагноза подтверждаются ультразвуковой допплерографией. Это предоставляет возможность оценить скорость и направление кровотока, а также обнаружить чёткую локализацию тромба.
Но наибольшей информативностью по-прежнему отличается метод МРТ, при помощи которого можно увидеть даже частичную закупорку незначительным тромбом.
В целом диагностика сложностей не представляет, и одной из методик бывает достаточно. Но спорные и тяжёлые ситуации дополнительно могут потребовать ещё ряд исследований. В особенности, если тромбоз необходимо дифференцировать от воспалённых лимфоузлов и некротизированной опухоли.
Опасности и осложнения
Сильный отёк при распространении тромбоза на подкрыльцовую вену чреват компрессией (сжатием) артериальных стволов. Критическая степень компрессии способна вызвать развитие гангрены.
В других случаях не исключается отёчность диска зрительного нерва и прогрессивное ухудшение зрения вплоть до временной или постоянной слепоты.
Лечение
В каждом случае схема лечения выстраивается в зависимости от тяжести закупорки и особенностей течения тромбоза.
Медикаментозный метод
В большинстве случаев лечение тромбоза яремной вены ограничивается продолжительной медикаментозной терапией.
 В группу основных препаратов входят антикоагулянты прямого и непрямого воздействия. Они угнетают выработку фибриногена, из-за которого формируются сгустки, и разжижают кровь. Из прямых антикоагулянтов самые широко применяемые — это Гепарин, Фраксипарин и Фибринолизин.
В группу основных препаратов входят антикоагулянты прямого и непрямого воздействия. Они угнетают выработку фибриногена, из-за которого формируются сгустки, и разжижают кровь. Из прямых антикоагулянтов самые широко применяемые — это Гепарин, Фраксипарин и Фибринолизин.
Когда протпромбиновый индекс снижается, назначаются препараты с непрямым антикоагулянтным действием. Например, Курантил или Аспирин. В дополнение к основной терапии часто назначается никотиновая кислота. Она достаточно быстро разжижает и устраняет тромб.
Эскузан, Гливенол, Детралекс и Троксевазин помогают не только устранить сформированный тромб, но и предотвратить его повторные образования. Кроме этого, они активизируют венозный метаболизм, снимают воспаление и купируют болевые синдромы. В случае сильных спазмов в тромбированной вене дополнительно назначаются спазмолитики.
В период восстановления полноценного кровообращения поддержать питание тканей шеи, плеч и щёк помогают троксевазиновая и гепариновая наружные мази.
Хирургические методы
При отсутствии положительного результата медикаментозного лечения возникает необходимость в хирургических малоинвазивных методиках. Для устранения тромбоза яремной вены на шее применяются эндоваскулярный тромболизис или транслюминальная аспирационная тромбэктомия.
- Суть эндоваскулярного тромболизиса заключается в полном или частичном растворении тромба в результате введения через катетер тромболитика непосредственно в тромб. Таким образом восстанавливается проходимость венозной полости.
- Методика аспирационной тромбэктомии подразумевает механическое удаление тромба тонкостенным катетером и шприцем.
Пункционным чрескожным способом через катетер в тромб под давлением вводится разжижающий сгусток гепаринизированный физраствор. Вокруг катетера искусственно создаётся минимальное давление — это необходимое условие для аспирации (отсасывания) раствора вместе с тромболитической массой.
Процедура, как правило, повторяется от 3 до 5 раз, потому как для полной аспирации одного или двух прохождений катетера оказывается недостаточно.
Прогноз заболевания
Эмболия тромба в яремной вене на практике встречается достаточно редко. Однако потенциальная угроза закупорки лёгочной артерии всё же присутствует, как при любом тромбозе. В большинстве случаев патология хорошо поддаётся своевременному лечению и не отличается высокой летальностью.
Профилактика
Одной из наиболее эффективных профилактических мер является регулярная коагулометрия. Это анализ крови на свёртываемость, результаты которого могут своевременно предупредить о возникшей опасности.
Ворот любой одежды всегда должен быть свободным и не сдавливать шею. Тромбоз способен развиться на почве регулярного механического сдавления наружной вены.
 Большое значение имеет соблюдение питьевого режима. Обезвоживание негативно влияет на кровь, что приводит к чрезмерной вязкости. Старайтесь выпивать ежедневно от 1,5 до 2 л чистой воды.
Большое значение имеет соблюдение питьевого режима. Обезвоживание негативно влияет на кровь, что приводит к чрезмерной вязкости. Старайтесь выпивать ежедневно от 1,5 до 2 л чистой воды.
При хронической гиперкоагуляции (повышенной свёртываемости) не игнорируйте специальные разжижающие кровь препараты.
Крайне пагубно влияет на кровь алкогольная и никотиновая зависимость. Отказ от спиртного и сигарет многократно сократит угрозу тромбоза. В рационе питания по возможности максимально сократите употребление сахара, исключите сомнительные пищевые добавки и продукты с холестерином.
Не забывайте, что благоприятный исход и быстрое восстановление возможны в случае своевременной диагностики и правильного лечения.
Источник
