Тромбоэмболия нижних конечностей код мкб

Очень часто мы игнорируем непонятные боли в ногах, не придавая этому никакого значения. В это время в одной из артерий может формироваться тромб, всё больше увеличиваясь в размерах.
Острый артериальный тромбоз нижних конечностей — заболевание, в результате которого однажды можно расстаться с конечностью. В ряде случаев это единственный вариант для спасения жизни.
Тромбоз артерий нижних конечностей: код по МКБ-10 и характеристика
Согласно МКБ 10 патологии присвоен код I74.3.
Тромбоциты в сочетании с фибрином, эритроцитами и белками формируются в кровяной сгусток, который и называется тромбом. Формированием тромбов организм защищается от опасных кровопотерь при повреждениях сосудов. В то же время образование тромба на стенке артерии бывает и без повреждения. Образование тромба в конечности чаще всего является следствием основного заболевания.
При отсутствии каких-либо сосудистых патологий после заживления раны или любого другого повреждения тромбы благополучно рассасываются. Во всех остальных случаях подобная «защита» нередко трансформируется в прямую угрозу, когда увеличенный тромб начинает перекрывать уже более 90% просвета артерии, блокируя к тканям приток кислорода и крови.

Развивается состояние острой ишемии. В результате гипоксии массово отмирают нервные и мышечные клетки, а их продукты распада всасываются и провоцируют тяжёлую интоксикацию внутренних органов и всего организма.
Помимо деградации мышечных волокон параллельно развивается тугоподвижность суставов (до полной невозможности сгиба конечности) и окоченение некоторых мышечных групп — мышечная контрактура. На финальной стадии этого состояния, чтобы не допустить летальный исход, возникает необходимость в ампутации конечности, потому что артериальный тромбоз выступает одной из причин гангрены.
Склонность тромба к перемещениям в более мелкие артерии и полная их блокировка — ещё одна крайне серьёзная угроза для жизни.
Причины возникновения
- Поражение стенки на фоне атеросклероза. К скоплениям жира и холестериновых бляшек на стенках артерий присоединяется кальций. Кроме того, что подобные отложения значительно препятствуют полноценному кровотоку, стенки артерии теряют свою эластичность, становясь хрупкими и изъязвлёнными. Это провоцирует формирование тромбов.
- Болезнь Бюргера (тромбангиит) и артериит — артериальные воспаления, вызывающие сильные повреждения сосудистых стенок.
- При повреждении артерии в результате переломов, чрезмерного сдавления или сильного ушиба в кровь проникает тромбопластин и стремительно запускает процессы свёртывания.
- Аутоиммунные патологии и избыточный вес. Выброс в кровь некоторых гормонов при сбоях в эндокринной системе, а также повышенное количество лептина при ожирении в процессе взаимодействия с тромбоцитами вызывает их патологическое слипание.
- Гиперкоагуляция и тромбофилия. В том числе, тромбофилия как побочный эффект после приёма оральных контрацептивов и ряда медицинских препаратов.
В немалой степени тромбообразованию способствуют и такие факторы:
- Дефицит протеинов C и S.
- Пониженная скорость кровотока.
- Повышенная вязкость крови.
- Наследственный фактор.
- Никотиновая зависимость.
- Мерцательная аритмия, эндокардит и пороки сердечных клапанов.
- Продолжительное обезвоживание, бактериальные инфекции, абсцессы, гнойные раны.
В некоторых случаях спусковым механизмом для развития тромбоза служит пункция и катетеризация артерии после ангиографии.
Симптомы
Внешние признаки заболевания проявляются по-разному в зависимости от степени закупорки артерии и причины образования тромба. К примеру, если тромбоз развивался в результате хронической артериальной недостаточности, образовавшаяся коллатеральная сеть (поступление крови «в обход») и компенсаторные механизмы отчасти смягчат основные симптомы. В то же время сформированный тромб по причине изъязвлённой атеросклеротической бляшки характеризуется внезапным началом.
Согласно классификации заболевания по его стадиям симптоматика проявляется поэтапно.

- На первой стадии в конечности ощущается умеренная боль, «мурашки», покалывания и чувство онемения, кожа прохладная и неестественно бледная. В более редких случаях течение бессимптомно.
- Для второй стадии характерен синюшный оттенок кожи, который в дальнейшем переходит в «мраморный рисунок», сильная отёчность, полная утрата чувствительности, активные движения в суставах невозможны.
- Мышечные контрактуры разного уровня и необратимое повреждение тканей конечности означает переход в завершающую третью стадию.
Подколенная артерия
Увеличение обхвата в области колена, сильная продолжительная боль в голени, особенно в вечернее и ночное время, чувство тяжести и распирания означают наличие тромбоза подколенной артерии. Нога отекает, кожа приобретает нездоровый блеск, а чуть позже проявляются расширенные вены.
Бедренная артерия
Что касается тромбоза бедренной артерии, его можно определить по таким проявлениям:
- при ходьбе и даже в состоянии покоя ощущается тянущая боль в икроножной мышце и стопе;
- в зависимости от масштаба разрывов мелких сосудов кожа или покрыта мелкой сыпью, или приобрела синюшный оттенок;
- нога отекла от паха до пальцев;
- в артерии отсутствует пульсация.
Игнорирование подобных симптомов, запоздалая диагностика и несвоевременное медикаментозное вмешательство с большой долей вероятности обернутся тромбоэмболией. Это заболевание, которое часто приводит к гангрене и сепсису, финал которых — летальный исход даже на фоне лечения.
Диагностика
В ситуациях острой ишемии (острого тромбоза артерий нижних конечностей) выбор диагностических методов не только зависит от степени тяжести ишемического расстройства и общего состояния, но и оказывается лимитированным по времени. Нередко на спасение конечности или даже жизни пациента отводится всего несколько часов.
В процессе диагностики перед специалистами стоят такие задачи:

- установить причину артериальной непроходимости;
- оценить степень ишемических повреждений;
- проверить состояние сосудов периферического русла;
- оценить потенциальную жизнеспособность тканей поражённой ноги;
- оценить состояние артерии сверху и снизу от места закупорки;
- оценить тяжесть сопутствующих патологий, которые могут существенно усугубить состояние пациента вследствие хирургического вмешательства.
В процессе сбора анамнеза особый акцент ставится на времени начала проявления симптомов и их характере. У пациента в подробностях уточняется о наличии эмбологенных заболеваний (инфаркт миокарда, аритмии, порок сердца, аневризмы), перенесенных операциях на артериях, результатах прошлых обследований сосудов. Собирается подробная информация из текущих жалоб:
- ощущается ли боль, онемение и слабость при ходьбе не только в конечности, но и в ягодице и бедре;
- присутствует ли перемежающаяся хромота;
- наблюдаются ли какие-то изменения в худшую сторону в мышечной мускулатуре;
- насколько хорошо заживают случайные раны на ногах;
- ощущается ли боль в ноге в состоянии покоя.
При осмотре проверяется пульсация бедренной и подколенной артерий, целостность кожи (есть ли на ней изъязвления), её температура в сравнении с неповреждённой конечностью и наличие либо отсутствие гипертрофии ногтей. Оценивается степень болевых ощущений пациента при пальпации ишемизированных мышц.
Дальнейшая дифференциальная диагностика включает такие необходимые исследования:
- Анализ крови на определение уровня лейкоцитов, гематокрита, гемоглобина, уровня азотемии и гликемии, а также для измерения ВСК (время свёртываемости крови).
- Цветовое дуплексное УЗИ. Методика позволяет оценить чёткую локализацию, характер и степень сегментарного поражения.
- Мультидетекторная (или обычная) КТ-ангиография с внутривенным введением контрастного вещества устанавливает локализацию артериального поражения.
Лечение артериального тромбоза нижних конечностей
Тактика лечения выбирается на основании результатов обследования и с непременным учётом степени риска для жизни в случае операции. Пациентам преклонного возраста с низкой степенью ишемии, но при наличии тяжёлых сопутствующих заболеваний назначается сугубо медикаментозное лечение. В случае острой ишемии консервативная терапия малоэффективна и применяется лишь в качестве предоперационной подготовки, а также в течение реабилитационного периода после операции.
Медикаментозное
Экстренное медикаментозное лечение включает внутривенные спазмолитики (Но-шпа, Баралгин, Папаверин), которые восстанавливают периферический и окольный кровоток, и внутривенное введение Гепарина, чтобы предупредить развитие тромбоза глубоких вен. При подтверждённой эмболии и тромбозе артерий нижних конечностей предельно допустимый срок такой терапии — не более 2-х часов.
Пациентам с категоричными противопоказаниями к операции в течение первых 5-10 дней для разжижения крови назначаются Трентал, Клопидогрель, никотиновая кислота, Аспирин или Реополиглюкин. В дальнейшем необходим приём непрямых антикоагулянтов: Фенилин, Варфарин, Пелентан или Дикумарин.
Кроме основной терапии, при наличии у пациента каких-либо сопутствующих заболеваний в обязательном порядке назначаются противоязвенные, кардиотропные, дезинтоксикационные препараты, а также антибиотики и средства для снижения АД.
Хирургическое
В случае отсутствия прямых противопоказаний пациенту требуется хирургическое вмешательство. Причина острой ишемии устраняется благодаря артериальной реконструкции, а в результате удаления тромба восстанавливается магистральный кровоток в дистальных отделах. Многие операции проводятся в экстренном режиме.

- Тромбэктомия под общей или местной анестезией. Традиционная операция, в процессе которой из вскрытой артерии извлекается кровяной сгусток и проводится чистка артериальной стенки. Спустя от 3 до 5 дней после тромбоза артерии подобная операция неэффективна и бесполезна из-за высокого риска рецидивов.
- Эндоваскулярная тромбэктомия под местной анестезией. Операция актуальна на первых двух стадиях тромбоза и не позже 2-х недель от начала заболевания. Кровяной сгусток извлекается под контролем рентгена при помощи введенного балонного катетера путём надреза артерии строго по краю сформированного тромба.
- Шунтирование. Зона поражения исключается из кровотока созданием шунта (обходного пути). Шунт может быть изготовлен или из собственной ткани пациента (биологический), или из полимеров (синтетический). Операция актуальна для пациентов с противопоказаниями к эндоваскулярной хирургии.
- Локальный тромболизис. Тромб самостоятельно растворяется под воздействием введенного через катетер одного из препаратов: Алтеплазы, Урокиназы, Стрептокиназы или Анистреплазы. Методика имеет ряд осложнений, соответственно — противопоказаний, поэтому применяется не часто.
- Проксимальная ампутация. Вынужденная мера в ситуации необратимых изменений в тканях конечности. Показана при язвенно-некротических процессах или обширной гангрене.
Профилактика
Чтобы максимально обезопасить себя от развития тромбов, в первую очередь стоит полностью отказаться курения. Из рациона питания необходимо или полностью исключить, или свести к минимуму количество соли, а также все продукты с высоким содержанием холестерина. Это колбасы и полуфабрикаты, сливочное масло, картофель, сливки и жирная сметана, консервы, жирное мясо и сало, фаст-фуд, яичный желток и красная икра.
Достаточное ежедневное количество жидкостей и чистой воды помогает поддерживать в норме скорость кровотока и естественным образом разжижает кровь.
Регулярная физическая активность предупреждает застойные явления, вызывающие венозную недостаточность, и помогает избежать ожирения, ведущего к атеросклерозу.
Резкая боль, покалывания или ощущение онемения в одной из конечностей — повод для незамедлительного обращения к флебологу. Учитывая степень угрозы этого заболевания, безотлагательная борьба с тромбозом на начальном этапе увеличивает шансы не только на сохранение конечности, но и жизни в целом.
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Причины
- Симптомы
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Тромбоэмболия.
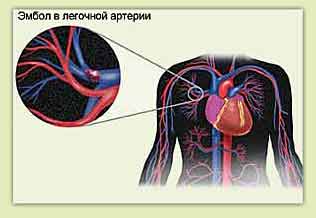
Тромбоэмболия легочной артерии
Описание
Под тромбоэмболией подразумевают закупорку кровеносного сосуда тромбом — сгустком крови. Это процесс протекает остро, развивается внезапно и, нередко, становится причиной инвалидности или смерти, особенно когда закупорка локализуется в жизненно-важных органах — головном и спинном мозге, сердце, конечностей.
Тромбоэмболия не является самостоятельным заболеванием, это лишь следствие различных патологических процессов, в результате которых в сосудах образуются тромбы.
Причины
Причина тромбоэмболии — оторвавшийся тромб. Он, словно пробка, перекрывает просвет сосудов, в этом месте развивается ишемия — обескровливание. Если очаг ишемии в сосуде головного мозга — развивается ишемический инсульт, тромб, локализовавший в артериях сердца, вызывает ишемию его определенного участка, которая проявляется в виде инфаркта миокарда. Что же способствует образованию тромбов в сосудах?.
Тромботическая готовность организма есть у всех. Но тромбы, и тем более, тромбоэмболии развиваются не у всех. Высока степень риска у курильщиков — из-за повышенной вязкости крови, сужения сосудов, нарушения их тонуса. Сахарный диабет, операции, онкологические заболевания, частые инфекции, бесконтрольные прием лекарств, «стоячая» работа, привычка сидеть «нога на ногу» — все это тоже факторы риска образования тромбов, а значит — тромбоэмболии.
Симптомы
Симптоматика зависит от локализации тромба, то есть, от того, в каком месте он задержался. Если это нижняя конечность — развивается тромбофлебит с последующей гангреной. Если тромб остановится в сосудах брюшной полости — появляются симптомы «острого живота» — резкая боль, рвота, слабость. Тромб может вызвать инфаркт почки — если им будет заблокирован соответствующий сосуд. Но любой случай тромбоэмболии — это потенциальная угроза жизни, и от того, насколько своевременно будет обнаружен тромб, зависит и выживаемость, и качество дальнейшей жизни.
Диагностика
Специфические методы диагностики существую, но они больше направлены на предупреждение тромбоэмболии. Диагноз же ставится на основании жалоб больного и наблюдений врача. При подозрении на тромбоэмболию назначают некоторые исследования, которые могут либо подтвердить наличие тромбов вообще, либо — если локализация тромба будет известна хотя бы ориентировочно — дадут полную картину тромбоэмболии.
Лечение
Лечение тромбоэмболии проводится только в стационаре, потому что от того, насколько своевременно и правильно оно будет проведено, зависит прогноз. Тактика лечения выбирается по этиологии и клинике развившегося процесса. Здесь и реанимационные мероприятия, и хирургическое лечение, возможна консервативная терапия. Но один из обязательных этапов лечения — тромболитическая терапия с использованием гепарина или аналогичных препаратов.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Утратил силу — Архив
Также:
E-026

РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Архив — Клинические протоколы МЗ РК — 2007 (Приказ №764)
Категории МКБ:
Легочная эмболия без упоминания об остром легочном сердце (I26.9)
Общая информация
Краткое описание
Тромбоэмболия легочной артерии (ТЭЛА) — внезапная закупорка основного ствола или ветвей легочной артерии эмболом (тромбом) с последующим прекращением кровоснабжения легочной паренхимы.
Код протокола: E-026 «Тромбоэмболия легочной артерии»
Профиль: скорая медицинская помощь
Цель этапа: восстановление функции всех жизненно важных систем и органов.
Код (коды) по МКБ-10:
I26 Легочная эмболия
Включено: легочный (ая) (артерии) (вены):
— инфаркт;
— тромбоз;
— тромбоэмболия
Исключено — осложняющая:
— аборт (O03-O07)
внематочную или молярную беременность (O00-O07, O08.2):
— беременность, роды и послеродовой период (O88.-)
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники. Стандарты лечения
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID
Классификация
Классификация (Ю.В. Аншелевич, Т.А. Сорокина, 1983) по вариантам развития:
1. Острая форма — внезапное начало с болью за грудиной, одышкой, падением артериального давления, признаками острого легочного сердца.
2. Подострая форма — прогрессирующая дыхательная и правожелудочковая недостаточность и признаки инфаркта легкого, кровохарканье.
3. Рецидивирующая форма — повторные эпизоды одышки, обмороки, признаки инфаркта легкого.
По степени окклюзии легочной артерии:
1. Небольшая — менее 30% общей площади сечения сосудистого русла (одышка, тахипноэ, головокружение, чувство страха).
2. Умеренная — 30-50% (боль в груди, тахикардия, снижение артериального давления, резкая слабость, признаки инфаркта легкого, кашель, кровохарканье).
3. Массивная — более 50% (острая правожелудочковая недостаточность, обструктивный шок, набухание шейных вен).
4. Сверхмассивная — более 70% (внезапная потеря сознания, диффузный цианоз верхней половины тела, остановка кровообращения, судороги, остановка дыхания).
Наиболее частые источники:
1. Тромбы из вен нижних конечностей (в основном подвздошно-бедренный сегмент — 90%) и глубоких вен малого таза. Тромбоз глубоких вен голени осложняется ТЭЛА лишь в 5%, тромбоз поверхностных вен практически не осложняется ТЭЛА.
2. Тромбы из правых отделов сердца.
Факторы и группы риска
— пожилой и старческий возраст;
— гиподинамия;
— иммобилизация нижней конечности в течение последних 12 недель или ее паралич;
— постельный режим более 3 дней;
— перенесенные операции (особенно на органах таза, живота и нижних конечностей), переломы нижних конечностей;
— злокачественные новообразования;
— ожирение;
— варикозная болезнь;
— беременность, ранний послеродовый период и оперативное родоразрешение;
— сердечная недостаточность, клапанный порок сердца;
— мерцательная аритмия;
— сепсис;
— нефротический синдром;
— применение пероральных контрацептивов, диуретиков в высоких дозах, заместительная гормональная терапия;
— инфаркт миокарда;
— инсульт;
— гепарининдуцированная тромбоцитопения;
— эритремия;
— системная красная волчанка;
— наследственные факторы — дефицит антитромбина III, протеинов С и S, дисфибриногенемия.
Диагностика
Диагностические критерии
ТЭЛА сопровождается выраженными кардиореспираторными нарушениями, а при окклюзии мелких ветвей — геморрагическим уплотнением легочной паренхимы (часто с последующим некрозом), называемым инфарктом легкого.
— внезапная одышка (ортопноэ нехарактерно);
— страх;
— резкая слабость, головокружение.
При развитии инфаркта легкого — кашель, боль в груди (чаще связанная с актом дыхания при возникновении фибринозного плеврита), кровохарканье.
При осмотре определяется:
1. Набухание и пульсация шейных вен.
2. Расширение границ сердца вправо.
3. Эпигастральная пульсация, усиливающаяся на вдохе.
4. Акцент и раздвоение II тона на легочной артерии.
5. Ослабленное дыхание и/или мелкопузырчатые хрипы на ограниченном участке, возможны сухие хрипы.
6. Шум трения плевры.
7. Увеличение печени.
8. Цианоз различной выраженности.
9. Гипертермия (даже при коллапсе) выше 37,8°С (постоянная) на 2-3 сутки.
10. Тахипноэ более 20 в минуту.
11. Боль в груди.
12. Кашель (в отсутствие ХОБЛ непродуктивный).
13. Тахикардия более 100 в минуту.
14. Кровохарканье (обычно прожилки крови в мокроте).
15. Повышение альвеолярно-артериальной разницы (рО2).
Критерии вероятности тромбоза глубоких вен:
1. Рак (легкого, предстательной железы, поджелудочной железы), диагностированный в предыдущие 6 мес.
2. Иммобилизация нижней конечности в результате паралича или гипсовой повязкой.
3. Отек голени и бедра.
4. Постельный режим более 3 дней или операция в предыдущие 4-6 нед.
5. Местная болезненность при пальпации в проекции глубоких вен.
6. Односторонний отек голени более чем на 3 см.
7. Односторонние ограниченные отеки.
8. Расширенные поверхностные вены.
1. При наличии 3 и более перечисленных признаков — высокая.
2. 2 признаков — умеренная.
3. Менее 2 признаков — низкая или альтернативный диагноз.
Электрокардиографическая диагностика ТЭЛА:
1. P-pulmonale (перегрузка правого предсердия).
2. Поворот электрической оси сердца вправо (синдром Мак-Джина-Уайта – глубокий зубец S в I стандартном отведении, глубокий зубец Q и отрицательный зубец T в III отведении).
3. Смещение переходной зоны влево.
4. Перегрузка правого предсердия.
5. Острое развитие полной блокады правой ветви пучка Гиса.
6. Инфарктоподобные изменения — элевация ST в отведениях II III aVF и/или подъем ST в V1-4 (в отличие от инфаркта миокарда для ТЭЛА не характерны реципрокные изменения).
7. Инверсия Т в правых (V1-3) грудных отведениях.
В 20% случаев ТЭЛА не вызывает изменений на ЭКГ.
Перечень основных и дополнительных диагностических мероприятий:
1. Оценка общего состояния и жизненно важных функций — сознания, дыхания (тахипноэ более 20 в мин.) и кровообращения.
2. Положение больного — чаще горизонтальное, без стремления занять более возвышенное положение или сесть.
3. Определение признаков легочной гипертензии и острого легочного сердца — набухание и пульсация шейных вен; расширение границ сердца вправо; эпигастральная пульсация, усиливающаяся на вдохе; акцент и раздвоение II тона на легочной артерии; увеличение печени.
4. Исследование пульса, измерение частоты сердечных сокращений, измерение артериального давления — возможна тахикардия, аритмия, гипотония.
5. Аускультация легких — ослабленное дыхание и/или мелкопузырчатые хрипы на ограниченном участке, возможны сухие хрипы.
6. Уточнение наличия сочетанных симптомов — боли в груди, кашля и кровохарканья, гипертермии.
7. Осмотр нижних конечностей для выявления признаков флеботромбоза и тромбофлебита — асимметричный отек нижней конечности; асимметрия окружности голени и бедра на уровне 15 см над наколенником; изменение цвета кожных покровов (покраснение, усиление рисунка подкожных вен); болезненность при пальпации по ходу вен; болезненность и уплотнение икроножных мышц.
8. Регистрация ЭКГ — острое появление типичных ЭКГ-признаков ТЭЛА.
Дифференциальный диагноз
Дифференциальная диагностика ТЭЛА, сердечной и бронхиальной астмы
| Признак | ТЭЛА | Сердечная астма | Бронхиальная астма |
| Анамнез | Тромбофлебит, длительная иммобилизация, хирургическое вмешательство | Заболевания сердца, артериальная гипертензия, хроническая сердечная недостаточность | Заболевания легких, астматический бронхит |
| Внешний вид | Резкий цианоз кожи верхней половины тела | Акроцианоз, гипергидратация тканей | Разлитой цианоз, гипогидратация тканей |
| Кисти и стопы | Холодный | Чаще холодные | Теплые |
Положение в постели | Сидя или лежа | Только сидя | Сидя или стоя с упором на руки |
Характер одышки | Инспираторная, «не надышаться» | Инспираторная, «не надышаться» | Экспираторная, «не выдохнуть» |
Аускультативная картина | Акцент и расщепление II тона над легочной артерией | Влажные хрипы | Сухие свистящие хрипы, выдох удлинен |
| Мокрота | В поздние сроки, изредка с кровью | Обильная, пенистая Отходит при ухудшении состояния | Скудная, стекловидная Отходит при улучшении состояния |
Артериальное давление | Раннее снижение, вплоть до шока | Может быть повышено | Часто повышено |
Применение нитроглицерина | Противопоказано | Явно улучшает состояние | Не изменяет состояние |
Лечение
Тактика оказания медицинской помощи
1. При подозрении на ТЭЛА во всех случаях проводят антикоагулянтную терапию:
— гепарин 5 000 МЕ внутривенно струйно;
— варфарин 2,5 мг, или ацетилсалициловая кислота 160-325 мг внутрь, разжевать.
2. Обязательное проведение тромболитической терапии:
— после внутривенного струйного введения 60-90 мг преднизолона — стрептокиназа 250 000 МЕ внутривенно капельно в течение 30 мин., затем 1 250 000 МЕ капельно со скоростью 100 000 МЕ/ч.;
— алтеплаза (актилизе) 15 мг в/в болюсно, затем 0,75 мг/кг в течение 30 мин., затем 0,5 мг/кг в течение 60 мин.
3. При прекращении кровообращения проводят сердечно-легочную реанимацию.
4. Коррекция гипоксии — длительная оксигенотерапия.
5. Купирование болевого синдрома:
— при выраженном болевом синдроме — наркотические анальгетики (снижают давление в малом круге кровообращения и уменьшают одышку): морфин 1 мл 1% раствора (10 мг) на 20 мл 0,9% раствора хлорида натрия внутривенно дробно по 4-10 мл каждые 5-10 мин. до устранения болевого синдрома и одышки; или фентанил 1-2 мл 0,005% раствора (0,05-0,1 мг) в сочетании с 1-2 мл 0,25% раствора дроперидола (при систолическом артериальном давлении ниже 90 мм рт.ст. дроперидол не вводится!);
— при инфарктной пневмонии (боль в грудной клетке связана с дыханием, кашлем, положением тела) — ненаркотические анальгетики: кеторолак внутривенно 30 мг (1,0 мл), дозу необходимо вводить не менее чем за 15 секунд.
6. При острой правожелудочковой недостаточности, артериальной гипотензии и шока:
— введение допамина только внутривенно капельно 100-250 мкг/мин (1,5-3,5 мкг/кг/мин.) (400 мг допамина на 250 мл 0,9% раствора хлорида натрия). Начало терапевтического эффекта при внутривенном введении в течение 5 минут, продолжительность — 10 минут;
— пентакрахмал 400 мл внутривенно капельно со скоростью 1 мл/мин.
7. При развитии бронхоспазма:
— ингаляционное введение β2-адреномиметиков — сальбутамол 2,5 мг через небулайзер в течение 5-10 минут. При неудовлетворительном эффекте через 20 минут ингаляцию повторить; или
— внутривенно медленно 2,4% раствора аминофиллина 1,0 мл (не более 10,0 мл) на 20 мл изотонического раствора натрия хлорида. Допустимо введение аминофиллина только при стабильном систолическом артериальном давлении > 100 мм рт.ст., исключении инфаркта миокарда, отсутствии эпилепсии, тяжелой артериальной гипертензии и пароксизмальной тахикардии.
8. Обязательный постоянный контроль показателей гемодинамики и сатурации!
Показания к экстренной госпитализации: при подозрении на ТЭЛА всех больных госпитализируют в реанимационное отделение или по возможности в стационар, имеющий отделение сосудистой хир?
